Церебральный арахноидит и армия
- Версия для печати
Арахноидит
Может ли помешать трудоустройству на должность непосредственно связанную с управлением людьми на химически опасном производстве освобождение от службы в армии по заболеванию - арахноидит ?Какую категорию годности подразумевает это заболевание?И вообще,стоит ли получать такой военник?
Re: Арахноидит
Вы не хотите служить или все же хотите? Как Вы себе это представляете- пришел в военкомат, а там на выбор - или служим или нет? Арахноидит посттравматический - категория В по 25 статье. Никакого влияния на жизнь не окажет. Но в современных условиях это еще надо доказать.
Запись на консультацию по тел.:
+7 (495) 364-15-29 Москва
+7 (812) 719-84-22 Санкт-Петербург
Эти 2 пользователей поблагодарили Николай Анатольевич за это полезное сообщение:
Re: Арахноидит
Спасибо за предыдущий ответ!Никаких проблем при получении водительских прав как я понимаю возникнуть тоже не должно?











Re: Арахноидит
Запись на консультацию по тел.:
(495) 364-15-29 Москва
(812) 719-85-26 Санкт-Петербург
(843) 245-68-12 Казань
Этот пользователь поблагодарил Врач-консультант за это полезное сообщение:


Re: Арахноидит
Арахноидит посттравматический - категория В по 25 статье. Но в современных условиях это еще надо доказать.
Скажите, пожалуйста, как надо доказывать, что у моего сына арахноидит? У него есть результат компьютерной томографии, МРТ, РЭГ и ЭЭГ, акт обследования от врача поликлиники, выписки из больниц, амбулаторные медкарточки. В этих документах пишут, что у него посттравматический арахноидит. Но невролог военкомата утверждает, что у него нет арахноидита, поскольку нет изменений на глазном дне. И при этом на дополнительное стационарное обследование не направляет и выносит решение о его годности по категории Б.
Но у сына изменения на глазном дне были, когда он совсем плохо себя чувствовал, года 2-3 назад. Видимо, сейчас их нет. Прав ли невролог военкомата, который выносит решение, основываясь только на глазное дно?
Добавлено через 7 минут
Врач-консультант,
Арахноидит посттравматический - категория В по 25 статье. Но в современных условиях это еще надо доказать.
Скажите, пожалуйста, как надо доказывать, что у моего сына арахноидит? У него есть результат компьютерной томографии, МРТ, РЭГ и ЭЭГ, акт обследования от врача поликлиники, выписки из больниц, амбулаторные медкарточки. В этих документах пишут, что у него посттравматический арахноидит. Но невролог военкомата утверждает, что у него нет арахноидита, поскольку нет изменений на глазном дне. И при этом на дополнительное стационарное обследование не направляет и выносит решение о его годности по категории Б.
Но у сына изменения на глазном дне были, когда он совсем плохо себя чувствовал, года 2-3 назад. Видимо, сейчас их нет. Прав ли невролог военкомата, который выносит решение, основываясь только на глазное дно?
Последний раз редактировалось Lara62; 01.02.2010 в 17:28 . Причина: Добавлено сообщение
Общие сведения
Арахноидит относится к инфекционным заболеваниям ЦНС и является серозным воспалением структур паутинной оболочки головного либо спинного мозга. Паутинные оболочки не имеют собственной системы сосудов, поэтому и поражения при этом изолированными не бывают, а инфекционные процессы распространяются с твердых или мягких мозговых оболочек, поэтому симптоматика арахноидита доказательно отнесена к серозному типу менингита. Детальнее всего патологию описал немецкий врач — Беннингхаус, а впервые термин был использован в диссертации А.Т.Тарасенкова, изучавшего признаки головного воспаления и arachnoiditis в особенности.
Некоторые ученые это заболевание так и называют серозным менингитом, но по МКБ-10 ему присвоен код G00 и название бактериальный арахноидит, G03 — который включает менингиты, обусловленные другими или неутоненными причинами, в том числе арахноидит, менингит, лептоменингит, пахименингит, а также G03.9 – для менингита неуточненного – спинального арахноидита БДУ (без дополнительных указаний).
Головной мозг имеет три оболочки: твердую, паутинную и мягкую. Благодаря твердой формируются синусы для оттока венозной крови, мягкая – обеспечивает трофику, а паутинная – необходима для циркуляции ликвора. Она расположена над извилинами, но не проникает в борозды головного мозга и разделяет субарахноидальное и субдуральное пространство. В её структуре есть арахноидэндотелиальные клетки, а также пучки коллагеновых фибрилл различной толщины и количества.
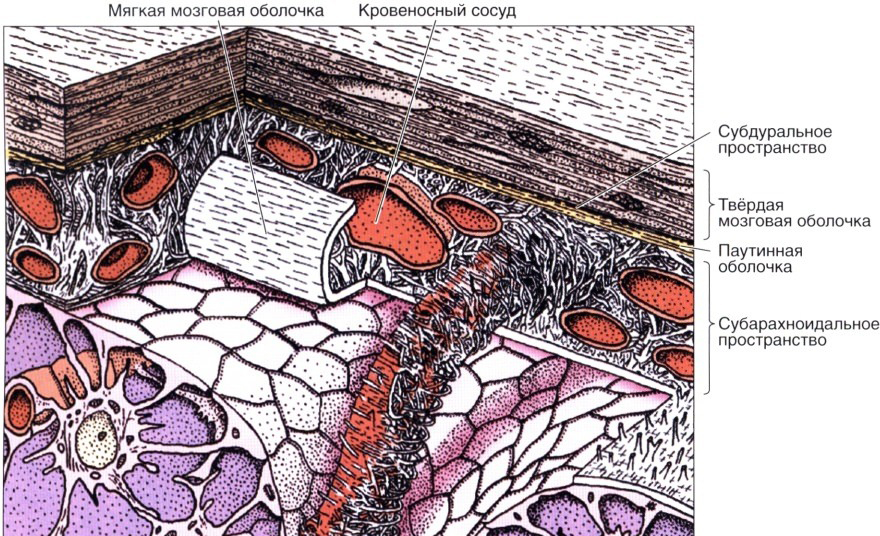
Гистология мозговых оболочек
Патогенез
Арахноидит вызывает морфологические изменения в виде помутнения и утолщения паутинной оболочки, которые могут осложняться фибриноидными наложениями. Чаще всего они разлитые, но в отдельных случаях могут быть ограниченными, то есть речь идет о более грубых локальных нарушениях, инициированных обширным процессом при арахноидите. Макроскопические изменения при этом представляют собой:
- помутнение и утолщение (гиперплазия арахноид эндотелия) паутинной оболочки, сращение ее с сосудистой и твердой оболочками мозга;
- диффузная инфильтрация;
- расширение субарахноидальных щелевидных образований и цистерн в основания мозга, развитие их гидропса (переполненности цереброспинальной жидкостью).
Дальнейшее течение патологии приводит к фиброзу и формированию спаек между сосудистой и паутинной оболочкой, нарушению циркуляции ликвора (спинномозговой жидкости) и образованию одной или более арахноидальной кисты. При этом происходит нарушение нормальной циркуляции ликворной жидкости и как следствие – возникает гидроцефалия, в основе механизма которой два пути развития:
Классификация
Существует несколько классификаций арахноидита. На основе установленной причины арахноидит бывает посттравматическим, инфекционным (ревматическим, постгриппозным, тонзилогенным) и токсическим, от типа изменений — кистозный, слипчиво-кистозный, ограниченный и диффузный, одноочаговый и многоочаговый.
В зависимости от клинической картины и течения различают острый, подострый и хронический арахноидит, но для диагностики наиболее важно определить место локализации арахноидита и спрогнозировать картину воздействия и последствия оболочечных поражений.
В зависимости от преимущественного места локализации и вовлеченных в патологию структур, арахноидит может быть различного типа: церебральный, базальный, оптико-хиазмальный, мостомозжечковый, предмозжечковый, спинальный и пр.
Церебральный тип арахноидита обычно охватывает оболочки головного мозга передних отделов больших полушарий и областей центральных извилин, поражая не только архноид эндотелий, но и структуры мягкого мозгового слоя с образованием спаек между ними. В результате спаечного процесса образуются кисты с ликвороподобным содержимым. Утолщение и уплотнение кист может привести к ксантохромным опухолевидным образованиям с содержанием большого количества белка, что может проявиться развитием эпилептического статуса.
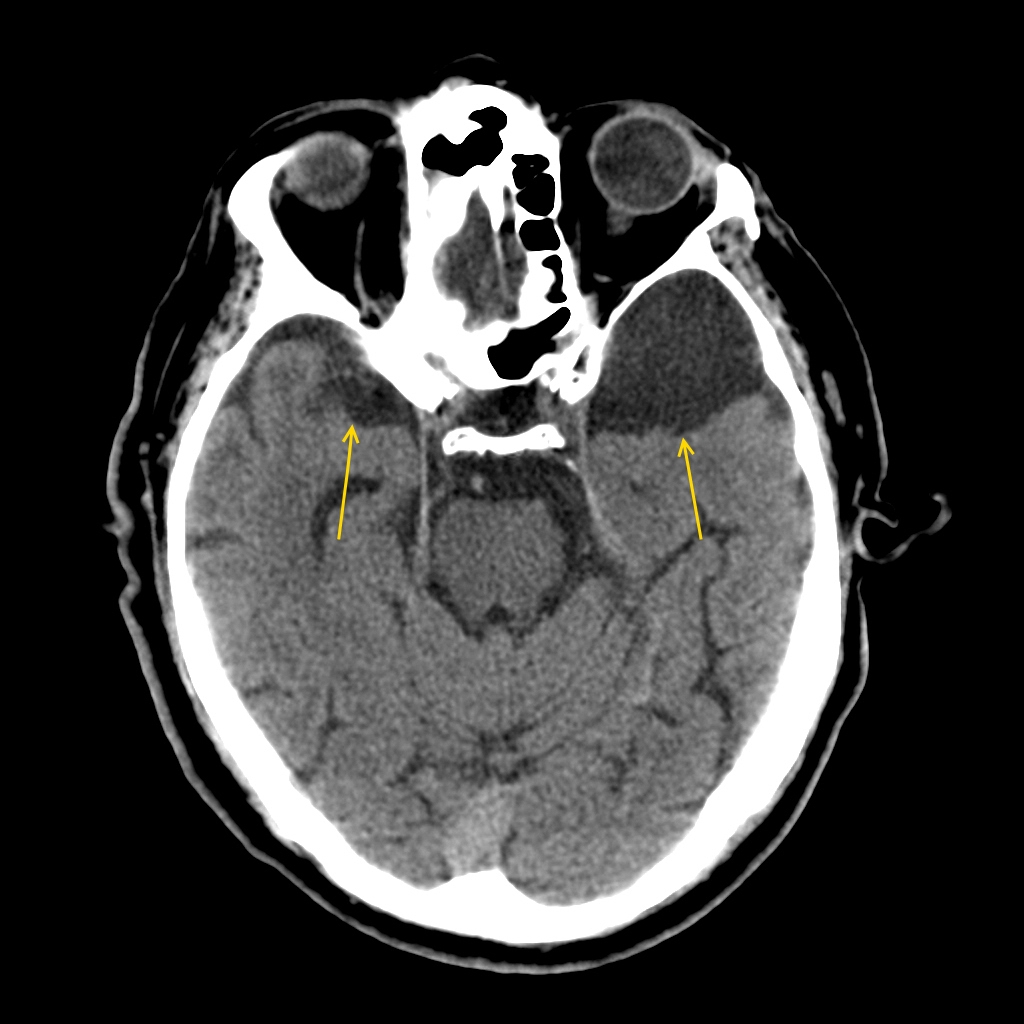
Арахноидальная киста головного мозга
Наиболее часто локализуется в хиазмальной области и поражает основание мозга, вовлекая в патологию зрительные нервы и их перекрест. Этому способствуют черепно-мозговые травмы (сотрясение или ушиб мозга), инфекционные процессы в придаточных пазухах носа, а также такие заболевания как ангина, сифилис или малярия. Её результатом может быть необратимая потеря зрения, которая начинается с болей сзади глазных яблок и ухудшения зрения, которое может приводить к одно- и двусторонней темпоральной гемианопсии, центральной скотоме, концентрическому сужению полей зрения.
Развитие патологии медленное и не строго локальное, оно может распространяться и на отдаленные от хиазмы участки, обычно сопровождается образованием множественных спаек, кист и даже формирование рубцовой оболочки в области хиазмы. Негативное воздействие на зрительные нервы вызывает их атрофию – полную или частичную, что обеспечивается механическим сдавливанием спайками, образованием застойных сосков и расстройством циркуляции крови (ишемией). При этом изначально в большей мере страдает один из глаз, а спустя несколько месяцев вовлекается и второй.
Помимо указанных общеизвестных причин спинальный арахноидит спинальный может быть вызван фурункулезом и гнойными абсцессами различной локализации. При этом кистозные ограниченные образования вызывают симптомы аналогичные экстрамедуллярной опухоли, симптомы компрессии структур спинного мозга, а также корешковый синдром и проводниковые нарушения, как двигательные, так и чувствительные.
Хронические воспалительные процессы вызывают белково-клеточную диссоциацию спинномозговой жидкости и чаще затрагивают заднюю поверхность спинного мозга грудного, поясничного отдела или конского хвоста. Они могут распространяться на несколько корешков или при диффузных поражениях — на большое количество, изменяя нижнюю границу расстройства чувствительности.
Спинальный архноидит может выражаться:
- в виде покалываний, онемения, слабости в ногах, необычных ощущений в конечностях;
- возникновение судорог в ногах, мышечных спазмов, самопроизвольных подергиваний;
- в форме расстройства (повышения, выпадения) таких рефлексов как коленные, пяточные;
- приступы сильной стреляющей боли как удары током или напротив – ноющей боли в пояснице;
- нарушение работы органов таза, в том числе снижение потенции.
Раздражение и сдавливание коры и близлежащих отделов мозга при арахноидите может осложняться образованием кисты различного типа – ретроцеребеллярной, ликворной, левой либо правой височной области.
Ретроцеребеллярная киста формируется при смещении сосудистого сплетения четвертого желудочка вверх и назад от интактного червеобразного отдела мозжечка. Для выявления такого типа кист приблизительно одинаково информативными являются КТ и МРТ.
Принято различать внутримозговые и субарахноидальные ликворные кисты, первые чаще встречаются у взрослых, а вторые – более характерны для пациентов детского возраста, что очень опасно и вызывает отставание в психическом развитии.
Ликворные кисты сформированы арахноид эндотелием либо рубцовым коллагеном, заполнены спинномозговой жидкостью. Они могут быть врожденными или образовываться при резорбции интрацеребральных кровоизлияний, очагов ушибов и разможжения головного мозга, в зоне ишемического размягчения после травм. Для них характерно длительное ремиттирующее течение, инициирующее эпилептические припадки разные по структуре, длительности и частоте.
Ликворная киста также может возникнуть в результате субарахноидального кровоизлияния или при реактивном слипчивом лептоменингите.
Киста правой височной области может вызывать головные боли, ощущение пульсирования, сдавливания головы, шумы в ухе, приступы тошноты, судороги, раскоординацию движений.
Арахноидальные кисты бывают замершие, имеют стабильность и чаще всего не вызывают дискомфорта или общемозговых нарушений. Бессимптомное течение может привести к тому, что образование обнаружится лишь во время томографии мозга при подозрении на арахноидит.
Если киста левой височной доли прогрессирующая, то она может постепенно усиливать очаговые симптомов в связи с давлением на мозг. Обычно она располагается в области левой височной доли и выглядит как расширение внешнего ликворного пространства.
Когда пациент узнает информацию о кисте левой височной области, то часто выясняется, что это не смертельно и может не вызывать негативных симптомов. Однако, в ряде случаев есть риск развития нарушений речи (сенсорной афазии), выпадений полей зрения, внезапных судорог конечностей или всего тела.
Причины
Существует несколько путей развития воспаления паутинных оболочек и установлено, что арахноидит полиэтиологичен и может возникать в результате таких факторов как:
- перенесённые острые и хронические инфекционные процессы (в том числе грипп, ревматизм, корь, скарлатина, сепсис, пневмония, сифилис, туберкулез, бруцеллез, токсоплазмоз, остеомиелит костей черепа);
- воспалительные заболевания носовых придаточных пазух;
- острый или чаще хронический гнойный средний отит, особенно вызванный маловирулентными микроорганизмами или токсинами;
- осложнение гнойного среднего отита, например, лабиринтит, петрозит, синус-тромбоз;
- осложнение излеченного гнойного менингита либо абсцессов мозга;
- хронические интоксикации алкоголем, свинцом, мышьяком;
- различные травмы — черепно-мозговые и позвоночно-спинномозговые (преимущественно как остаточные явления);
- реактивное воспаление, вызванное медленно растущими опухолями или энцефалитом, чаще всего – негнойным отогенным.
Симптомы арахноидита головного мозга
Симптомы арахноидита обычно вызваны внутричерепной гипертензией, в более редких случаях — ликворной гипотензией, а также проявлениями, отражающими локализацию, затрагивающую оболочечные процессы. Причем преобладать могут общие или локальные симптомы в зависимости от этого первые симптомы и клиническая картина меняется.
Изначальное подострое течение болезни со временем может переходить в хроническую форму и проявляться в виде общемозговых нарушений:
- локальные, усиливающиеся при напряжении головные боли, наиболее интенсивные – в первой половине дня могут вызывать тошноту и рвоту;
- развитие симптома прыжка, когда боль возникает локально во время подпрыгивания или неловкого неамортизированного движения с приземлением на пятки;
- головокружение несистемного характера;
- нарушения сна;
- ухудшение памяти;
- психические нарушения;
- возникновение беспричинной раздражительности, общей слабости и повышенной утомляемости.
Очаговые нарушения в первую очередь зависят от места локализации развития патологии и могут проявляться в виде симптомов поражения тройничного, отводящего, слухового и лицевого нервов. Кроме того:
- При конвекситальных (выпуклых) арахноидитах воспалительные процессы затрагивают участки центральных извилин и передних отделов больших полушарий, при этом преобладают явления раздражения структур головного мозга над проявлениями выпадений функций, которые выражаются в виде анизорефлексии, центрального пареза, генерализованных и джексоновских эпилептических припадков, нарушения циркуляции ликвора, расстройств чувствительности и движений (моно- или гемипарезов).
- При воспалении базальных отделов (оптико-хиазмального, мостомозжечкового и в области заднечерепной ямки) чаще всего возникают общемозговые симптомы и нарушаются функции нервов основания черепа.
- Оптико-хиазмальный арахноидит проявляется снижением остроты зрения и изменения полей, напоминая неврит зрительного нерва и сочетаясь с вегетативной дисфункцией — резким дермографизмом , усиленным пиломоторным рефлексом, обильным потоотделением, акроцианозом , иногда жаждой , усиленным мочеиспусканием, гипергликемией , адипозогенитальным ожирением , снижением обоняния.
- Патология, затрагивающая область ножек мозга становится причиной пирамидных симптомов, а также признаков поражений глазодвигательных нервов и менингеальных признаков.
- Арахноидит мостомозжечкового угла вызывает головные боли в затылочной области, шумы в ушах, невралгию , приступообразное головокружение, иногда с рвотой, односторонние мозжечковые нарушения — при пошатываниях больного или удержании веса на одной ноге — падение припадает на сторону поражений; при тщательном обследовании можно выявить атактическую походку , горизонтальныйнистагм , пирамидные симптомы, расширение вен глазного дна, спровоцированное нарушениями венозного оттока.
- Если затронута большая (затылочная) цистерна, то заболевание развивается остро с повышением температуры, навязчивой рвотой, болями в затылке и шейном отделе, которые усиливаются при кашле, попытке повернуть голову или совершить резкое движение.
- Локализация воспалительных процессов в области IX, X, XII пар черепных нервов приводит к нистагму , повышению сухожильных рефлексов, пирамидным и менингеальным симптомам.
- Арахноидит задней черепной ямки может затрагивать V, VI, VII, VIII пару черепных нервов и вызывать внутричерепную гипертензию с менингеальными симптомами, мозжечковыми и пирамидными нарушениями, к примеру, атаксию, асинергию, нистагм, адиадохокинез, головная боль становится постоянным симптомом, одним из самых ранних.
- Диффузное поражение провоцируют общемозговые явления и неравномерное расширение желудочков, что выражается в возникновении лобного, гипоталамического, височного, среднемозгового и коркового синдрома, патология инициирует нарушение нормального обмена ликвора, нечеткие пирамидные симптомы, может влиять на отдельные черепные нервы.
Анализы и диагностика
При постановке диагноза обязательно проводят дифференциальную диагностику с абсцессами и новообразованиями в задней черепной ямке или других участках головного мозга. Для определения арахноидита важно проведение всестороннего и подробного обследования больного.
Показательными оказываются электроэнцефалография, ангиография, пневмоэнцефалограмма, сцинтиграфия, обзорные краниограммы, рентгенограмма черепа, миелография, КТ, МРТ. Эти исследования позволяют выявить внутричерепную гипертензию, местные изменения биопотенциалов, расширение субарахноидального пространства, цистерн и желудочков мозга, кистозные образования и очаговые изменения вещества мозга. Только если не наблюдается застойных явлений на глазном дне, то у пациента может быть взята люмбальная пункция для обнаружения умеренного лимфоцитарного плеоцитоза и незначительной белково-клеточной диссоциации. Кроме того, может понадобиться проведение указательной и пальце-носовой пробы.
Лечение
Залог успешного лечения арахноидита – устранение источника инфекции, чаще всего – отита, синусита и др. при помощи стандартных терапевтических доз антибиотиков. Лучше всего, когда применяют комплексный индивидуальный подход для устранения нежелательных последствий и осложнения, включающий:
- Назначение десенсибилизирующих и антигистаминных препаратов, например, Димедрола, Диазолина, Супрастина, Тавегила, Пипольфена, Хлорида кальция, Гистаглобулина и других.
- Купирование судорожных синдромов противоэпилептическими средствами.
- Для снижения внутричерепного давления могут быть назначены диуретики и противоотечные средства.
- Применение препаратов с рассасывающим действием (например, Лидазы), нормализующим внутричерепное давление, а также средств улучшающих мозговое кровообращение и метаболизм.
- При необходимости использование психотропов (антидепрессантов, транквилизаторов, седативных средств).
- Для стимуляции компенсаторно-приспособительных свойств организма вводят в/в глюкозу с аскорбиновой кислотой, кокарбоксилазу, витаминыиз группы В, экстракт алоэ.
Арахноидит – серозное воспаление паутинной оболочки головного или спинного мозга.
КЛИНИЧЕСКАЯ КАРТИНА
При развитии конвекситального арахноидита основным клиническим проявлением являются функциональные нарушения коркового слоя в области лобной, теменной и височной долей, при этом в процесс вовлекается и область центральных извилин. Наиболее характерными жалобами, которые предъявляют пациенты, являются общая слабость, быстрая утомляемость, повышенное потоотделение, плохая память, головокружение, постоянная или приступообразная головная боль, тошнота или рвота. Кроме того, может отмечаться повышенная метеочувствительность, различные нарушения сна, неустойчивое артериальное давление. Наиболее характерной локализацией головных болей являются лобная, теменная или затылочная области, причем в области наибольшей боли обязательно отмечается болезненность при перкуссии головы. Отмечена очаговая симптоматика: анизорефлексия, патологические рефлексы, снижение брюшных рефлексов, центральный парез VI, XII пар черепных нервов, болезненность точек выхода тройничного нерва. На глазном дне возможно выявление расширения вен сетчатки, бледность дисков зрительных нервов. Характерны локальные или общие эпилептические припадки. Базальный арахноидит подразделяют на оптико-хиазмальный, арахноидит заднейчерепной ямки и мостомозжечкового угла. При оптико-хиазмальном арахноидите процесс локализуется в области зрительного перекреста, при этом образуются спайки или кисты. В первую очередь при развитии этой патологии начинает снижаться острота зрения, и изменяются поля зрения одного или обоих глаз. На первом этапе начинают суживаться поля зрения на зеленый и красный цвета. На фоне продолжающегося развиваться процесса снижения зрения больные начинают предъявлять жалобы на головную боль, происходит изменение функций глазодвигательных нервов. Далее выявляются нарушения вегетативной регуляции, которая клинически проявляется в виде нарушений сна, нарушений водно-электролитного или углеводного обмена. Окулист на глазном дне может отметить атрофию зрительного нерва или даже застойные явления соска зрительного нерва. При наличии процесса на основании мозга, в области хиазмы характерным симптомом является прогрессирующее нарушение зрения, вплоть до слепоты. На глазном дне определяется застойный сосок, атрофия зрительного нерва. Характерным является сужение полей зрения, глазодвигательные расстройства: птоз, диплопия, косоглазие, аносмия. При локализации процесса в области задней черепной ямки характерно поражение мозговых оболочек в области боковой или большой цистерны, в краниоспинальной области с возможным нарушением циркуляции цереброспинальной жидкости. Это частая и тяжелая форма церебрального арахноидита. Клинические проявления этого заболевания могут напоминать симптомы опухоли мозжечка, но характерно более стремительное нарастание этих признаков. Общемозговые симптомы более выражены, чем очаговые. Характерным симп-томом является головная боль, локализующаяся в затылочной области и иррадиирующая в глазные яблоки и заднюю поверхность шеи. В процессе развития болезни возникают приступы диффузной головной боли, сопровождающиеся тошнотой и рвотой. Умеренно выражены менингиальные симптомы. Возможны психические нарушения: от легкой оглушенности до спутанности сознания. Проявление очаговой симптоматики зависит от локализации процесса.
СИМПТОМЫ
Общими признаками для всех арахноидитов являются:
1) возникновение арахноидита спустя 10–12 дней после инфекционного заболевания;
2) наличие головных болей с чувством распирания и давления на глаза;
3) нарушение сна;
4) снижение работоспособности;
5) ухудшение зрения;
6) наличие астено-невротического синдрома, ипохондрии.
ЛЕЧЕНИЕ
Лечение должно производиться исключительно врачом-неврологом. Самолечение недопустимо. Лечение может быть консервативным и хирургическим. Принцип лечения определяется клинической формой заболевания. Арахноидиты задней черепной ямки и спинного мозга, выпуклой поверхности полушарий мозга, опто-хиазматической области, кисты лечатся хирургическим путем. Проводится применение шунтирования при гидроцефалии.
Существует немало заболеваний, способных привести к инвалидизации или летальному исходу. Одно из них — это церебральный арахноидит. При данном недуге больные люди нуждаются в незамедлительном и эффективном лечении. При своевременно проводимой терапии прогноз для жизни оказывается благоприятным. Как можно выявить церебральный арахноидит? Как он лечится? Перед тем как ответить на эти вопросы, стоит разобраться в том, что же такое арахноидит, как он классифицируется.
Что такое арахноидит?
Головной и спинной мозг у человека покрыт тремя мозговыми оболочками: твердой, паутинной (арахноидальной) и мягкой. Воспаление паутинной оболочки — это заболевание, называемое арахноидитом. В 60 % случаев недуг провоцируют инфекционные и инфекционно-аллергические заболевания. В 30 % случаев арахноидит возникает из-за полученной ранее черепно-мозговой травмы. У остальных людей, у которых диагностируется заболевание, не удается установить этиологию.
Классификация заболевания
В зависимости от локализации патологического процесса выделяют несколько видов заболевания. Один из них — это спинальный арахноидит. При этом заболевании воспаление протекает в мозговой оболочке, которая окружает спинной мозг. Еще один вид — церебральный арахноидит. При нем поражается оболочка только головного мозга. Для цереброспинального арахноидита характерно сочетание двух вышеназванных видов заболевания.
Существует еще одна классификация. Согласно ей имеются следующие виды недуга, это арахноидит:
- задней черепной ямки;
- основания мозга (базальный);
- выпуклой поверхности полушарий большого мозга (конвекситальный);
- в области перекреста зрительных нервов (оптико-хиазмальный);
- мостомозжечкового угла.
В зависимости от морфологических изменений выделяют:
- слипчивый;
- слипчиво-кистозный;
- церебральный кистозный арахноидит.
Причины возникновения церебрального арахноидита
Данное заболевание может возникать в виде осложнения при различных инфекционных болезнях, развиваться из-за воспалительных процессов, протекающих в среднем ухе, околоносовых пазухах. Таким образом, к причинным факторам относят ревматизм, грипп, хронический тонзиллит, отиты, риносинуситы, корь, скарлатину и т. д.
Причиной заболевания иногда выступает черепно-мозговая травма. Это посттравматический церебральный арахноидит. Некоторые специалисты полагают, что заболевание может возникать после родовой травмы и давать о себе знать в зрелые годы после травмы или инфекции.
Общемозговые симптомы
Для церебрального арахноидита характерны определенные клинические проявления. В первую очередь заболевание дает о себе знать общемозговыми симптомами. Часто встречается головная боль. Она является наиболее сильной по утрам. У некоторых людей она сопровождается тошнотой, рвотой.
Головная боль может усиливаться при напряжении, натуживании, неловких движениях. Помимо нее люди с церебральным арахноидитом отмечают головокружения. У больных ухудшается память, появляется раздражительность, быстро наступает утомление, нарушается сон, наблюдается общая слабость.

Симптомы, отражающие локализацию патологического процесса
Диагностика церебрального арахноидита
Диагноз ставится специалистами с учетом клинических проявлений заболевания и результатов неврологического обследования. Оно включает в себя исследования остроты зрения, полей зрения и глазного дна. Также выполняется краниография. Это рентгенография черепа без контрастирования. При церебральном арахноидите на обзорных краниограммах могут быть выявлены косвенные признаки внутричерепной гипертензии.

Выполняется также электроэнцефалограмма головного мозга. Главную роль в диагностике играет пневмоэнцефалограмма. Исследование позволяет обнаружить неравномерное заполнение воздухом субарахноидального пространства, расширение желудочков мозга, очаговые скопления воздуха. Для получения дополнительной информации и исключения иных заболеваний больным людям назначаются:
- компьютерная томография;
- ангиография;
- магнитно-резонансная томография;
- сцинтиграфия;
- другие диагностические методы.
Устранение недуга
Заболевание церебральный арахноидит должно лечиться длительно, курсами. Для устранения источника инфекции врачи своим пациентам назначают антибиотики. Также применяются следующие средства:
- противовоспалительные;
- рассасывающие;
- гипосенсибилизирующие;
- дегидратационные и др.
При повышении внутричерепного давления необходимы мочегонные (например, "Фуросемид", "Маннитол") и противоотечные средства. Если у больных наблюдаются судороги, то врачи выписывают противоэпилептические препараты. При необходимости применяются симптоматические лекарственные средства.

Хирургическое лечение
Применение медикаментов не всегда способствует устранению такого заболевания, как церебральный арахноидит. Лечение в некоторых случаях назначается хирургическое. Показаниями к оперативному вмешательству выступают:
- отсутствие улучшения после проведенной лекарственной терапии;
- нарастание внутричерепной гипертонии;
- нарастание очаговой симптоматики;
- наличие оптико-хиазмального арахноидита, которому свойственно неуклонное ухудшение зрения.
Например, нейрохирургическая операция может быть проведена при развитии слипчивого процесса с формированием спаек или кистозного процесса при таком заболевании, как церебральный арахноидит головного мозга. Лечение подобного рода позволит избавиться от препятствий, нарушающих нормальную циркуляцию цереброспинальной жидкости.
Прогноз и трудоспособность при церебральном арахноидите
Обычно жизни пациента ничто не угрожает, если лечение начато своевременно. Хороший прогноз дается при конвекситальной форме заболевания. Более худшим он является при оптико-хиазмальном воспалении. Особую опасность в себе таит арахноидит задней черепной ямки с окклюзионной гидроцефалией. Стоит отметить, что прогноз могут значительно ухудшить имеющиеся заболевания, полученные травмы.
Люди из-за недуга могут быть признаны инвалидами III группы, если на легкой работе уменьшается объем их производственной деятельности. При сильном ухудшении зрения, частых судорожных припадках устанавливается инвалидность II группы. Инвалидами I группы становятся из-за потери зрения, вызванной оптико-хиазмальным арахноидитом.

Причины ограничения жизнедеятельности
Выше было сказано, что церебральный арахноидит способен привести к инвалидизации. Таким образом, заболевание провоцирует ограничение жизнедеятельности, т. е. больные полностью или частично утрачивают возможность или способность к осуществлению основных компонентов повседневной жизни. Происходит это по следующим причинам:
- Судорожные припадки. Больные люди периодически теряют контроль над своим поведением. В связи с этим ограничивается жизнедеятельность и нарушается трудоспособность.
- Ухудшение зрительных функций. У людей, страдающих церебральным арахноидитом, снижается острота и сужается поле зрения. Они не могут работать с мелкими деталями, выполнять свои профессиональные обязанности, требующие напряжения зрения. Некоторые постоянно нуждаются в помощи окружающих людей из-за слепоты.
- Нарушения ликвородинамики при заболевании церебральный арахноидит. Последствия — проявление гипертензивного синдрома с повторными кризами. Кризы сопровождаются головокружением, расстройством ориентации.
- Неврастения и сопутствующая вегетативная дистония. У людей снижается выносливость к климатическим факторам, утрачивается способность к длительному физическому и умственному напряжению. Больные негативно реагируют на громкие звуки, слишком яркий свет.
Профилактика заболевания
Церебрального арахноидита можно избежать. Итак, чтобы не столкнуться с этим заболеванием, необходимо уделить внимание его профилактике. Она заключается в своевременном лечении тех недугов, которые могут спровоцировать арахноидит. Например, при появлении первых признаков синуситов, отитов нужно незамедлительно обращаться к врачу. Специалист своевременно назначит эффективную терапию. Адекватное лечение необходимо и при черепно-мозговой травме.

В заключение стоит отметить, что церебральный арахноидит головного мозга — это заболевание, которое не так просто диагностировать. При подозрительных симптомах назначаются различные исследования. Проводится также дифференциальная диагностика, ведь многим заболеваниям присуща схожая клиническая картина (например, опухолям головного мозга, нормотензивной гидроцефалии, нейросаркоидозу, рассеяному склерозу, идиопатической эпилепсии).
Читайте также:


