Частичная атрофия зрительного нерва у детей с дцп

Детский церебральный паралич (ДЦП) — общий термин, отражающий двигательные нарушения, возникающие вследствие не прогрессирующего поражения еще не сформировавшегося мозга.
ДЦП может развиться в пренатальном, перинатальном и постнатальном периодах развития вследствие поражения головного мозга в связи с недоношенностью, внутриутробной гипоксией, асфиксией в родах, с механической родовой травмой и кровоизлияниями в головной мозг. Причинами развития заболевания могут стать: интоксикации плода, нарушения питания матери во время беременности и перенесенные ею заболевания, особенно внутриутробная нейроинфекция. Чаще ДЦП связан с перенесенными внутриутробно энцефалитом или менингоэнцефалитом листериозной, колибациллярной, стафилококковой, стрептококковой и гриппозной этиологии.
Клинические признаки и симптомы. Для ДЦП наиболее характерны различные пороки развития головного мозга, агирия и микрогирия, дисплазия или аплазия участков головного мозга, агенезия коры, недоразвитие пирамидных путей и др. В зависимости от превалирования в клинике ДЦП той или иной неврологической симптоматики различают 5 форм ДЦП (спастическую диплегию, двойную гемиплегию, атонически-астатическую, гемипаретическую и гиперкинетическую) и 3 стадии развития.
В первой ранней стадии развития болезни отмечается тяжелое общее состояние с бради- или тахикардией, учащенным или замедленным дыханием и появлением размашистого горизонтального нистагма. Обычно у этих детей отсутствуют установочные рефлексы, отмечается выраженное влияние лабиринтно-тонических рефлексов на мышцы туловища и двигательное беспокойство, нередко сочетающиеся с различной патологией в развитии скелетной мускулатуры, что связано с дефектами закладки органов и формировании функциональных систем организма. В связи с повышением внутричерепного давления у этих детей заметно расхождение костей черепа и напряжение большого родничка. В дальнейшем происходит раннее склерозирование краев костей черепа и швов. Сразу после рождения или в первые недели/месяцы жизни появляется судорожный синдром с полиморфными судорогами, резко задерживается психическое и речевое развитие, почти все рефлексы у этих больных угнетены. Чем тяжелее форма ДЦП, тем больше выражено недоразвитие ягодичных, икроножных и других групп мышц, а затем и костей — недоразвитие пяточных костей, кифоз или кифосколиоз в нижнем грудном и поясничном отделах позвоночника и др. При положении лежа на спине у детей, больных ДЦП, запрокидываются назад голова и плечевой пояс с перекрестом в ту или иную сторону (обычно эти явления сопровождаются болями); при положении на животе возникают спазмы мышц, сгибающих туловище, с вращением его в ту или иную сторону. У таких детей формируются высокое небо, небольшая полость рта и большой малоподвижный язык. Значительно задерживается развитие первичных зрительных и слуховых ориентировочных реакций (иногда они полностью отсутствуют), нет эмоциональных реакций и др.
Полная и частичная атрофия зрительного нерва у детей – редкая патология зрения, которая заметно ухудшает качество жизни малыша. Атрофией данного нерва называются патологически-дистрофические изменения, которые сопровождаются медленным отмиранием нервных окончаний.
Важнейшим предназначением зрительного нерва считается проводящая функция – то есть передача полученной картинки в форме импульсов от сетчатки до головного мозга. Данная болезнь – это патология, при которой ход проводимости данной информации нарушается. Для заболевания характерно искажение восприятия картинок, сбой в свето- и цветопередаче, другие нарушения зрения. При формировании частичной атрофии зрительного нерва у детей не исключается шанс на успешное излечение, результатом полной атрофии является слепота. Данная форма сопровождается развитием выраженных дистрофических изменений, которые считаются необратимыми.
Этиология заболевания
Эта нозологическая единица не является самостоятельной в полной мере, ей всегда предшествует другой патологический процесс. Он может быть токсического, аутоиммунного или травматического характера. В итоге эти нарушения приводят к замещению нерва глиальной тканью и, как следствие, к прекращению прохождения электрических импульсов. Частичная атрофия зрительного нерва (ЧАЗН) у ребенка может быть врожденной (первичной) и приобретенной (вторичной).
Факторами риска развития внутриутробной патологии являются инфекции, перенесенные беременной или генетические заболевания. Выделяют несколько видов наследственных атрофий, которые представлены в таблице:
| Вид атрофии | Тип наследования | Описание |
| Юношеская наследственная | Аутосомно-доминантный | Доброкачественная, проявляется в 2—3 года, с нарушением цветового зрения и прогрессирующей потерей зрительных функций |
| Инфантильная (врожденная) | Аутосомно-рецессивный | Прогноз неблагоприятный, зрение снижается резко в раннем возрасте (до 2 лет) |
| Осложненная наследственная атрофия Бера | Рецессивный, редко доминантный | Поражается височная половина диска, снижение зрительных функций резкое с 3—10 лет, ухудшение медленное |
| Сочетается с нистагмом и косоглазием | ||
| Неврит Лебера | Рецессивный, сцепленный с полом | Чаще болеют мальчики в пубертатном возрасте |
| Протекает по типу ретробульбарного неврита с резким ухудшением зрения | ||
| Оптикоотодиабетический синдром | Не установлен | Развивается в юношеском возрасте резко, прогрессирование быстрое |
| Множественные пороки развития в сочетании с ЧАЗН: глухота, гидронефроз, диабет |
- инфекции (в половине случаев);
- гидроцефалия;
- опухоли головного мозга;
- деформация костей черепа травматического и нетравматического характера;
- аномалии развития головного мозга;
- нарушения обмена веществ;
- авитаминозы;
- интоксикации свинцом, ртутью, метанолом.
Причины
Причины, из-за которых возникает заболевание могут быть следующими:
- наследственность и наличие врожденной патологии;
- наличие патологических процессов в сетчатке глаза – дистрофия, механическая травма, воспаление, застой или отек;
- причины также могут скрываться в патологиях нервной системы при поражении ЦНС. Сюда можно отнести энцефалит, менингит, сильные интоксикации, различные виды опухолей, травмы черепа или абсцессы;
- часто наблюдаются и менее значимые причины – наличие повышенного давления, авитаминоз, недостаток питательных веществ вследствие голодания, чрезмерные нагрузки;
- атрофия нерва у детей может появиться при наличии такой причины, как патология периферических и центральных артерий сетчатки.
Атрофия глаза у детей может появиться в случае негативной наследственности и врожденных патологиях или при нарушениях в питании нерва.
Симптомы патологии
Первичное обследование зрительных функций грудничка проводится в роддоме. Неонатолог проверяет реакцию ребенка на свет и зрачковый рефлекс. Заподозрить у малыша патологию можно, если он не следит взглядом за яркой игрушкой, при патологическом расширении зрачков и отсутствии их сужения. У детей старшего возраста, кроме значительного снижения зрения, которое не корректируется оптическими линзами, отмечается нарушение восприятия цвета.
Частичная атрофия зрительного нерва у малышей редко протекает без сопутствующих неврологических нарушений. Совместно с этой патологией наблюдают нистагм, косоглазие, птоз.
Диагностика врожденной атрофии зрительного нерва
Диагностика заболевания у детей не всегда бывает простой. Они не всегда и не всем могут пожаловаться на то, что у них плохое зрение. Это говорит о том, как важно проходить детям профилактические осмотры. Педиатры, а окулисты по показаниям, постоянно осматривают детей, но всегда важным наблюдателем за ребенком остается мама. Она первая должна заметить, что с малышом что-то неладно и обратиться к специалисту. А врач уже назначит обследование, а затем и лечение.
- Осмотр глазного дна;
- Проверка остроты зрения, определяются поля зрения;
- Измеряется внутриглазное давление;
- По показаниям – рентгенография.
Диагностические процедуры
Уже на первых этапах офтальмологического осмотра окулист может заподозрить заболевание. Выявить патологию помогает ряд исследований, приведенных в таблице:
| Исследование | Методика | Выявляемые нарушения |
| Визиометрия | Определение остроты зрения по таблице Головина-Сивцева | Снижение остроты зрения может быть значительным (вплоть до светопроекции), центральным или парацентральным — это зависит от локализации пораженной части диска |
| Проверка цветоощущения | По таблицам Рабкина | Различные аномалии встречаются в 70 процентах случаев |
| Периметрия | Определение нарушения полей зрения на периметре | Расширение границ центральной скотомы (области выпадения поля зрения), появление патологических скотом, концентрическое сужение полей зрения |
| Офтальмоскопия | Ручным офтальмоскопом или линзой исследуют глазное дно | При первичной атрофии диск бледноват (полностью или частично), монотонный, уменьшен в размерах, границы четкие, патологическая экскавация |
| При вторичной форме диск бледный, увеличен в размерах, границы смазаны | ||
| ОСТ | Компьютерная томография ДЗН | Определяет пораженные части зрительного нерва, позволяет оценить прогрессирование заболевания |
Как лечить народными средствами
В некоторых случаях, кроме медикаментозного лечения можно применять народные средства.
- листья древовидного алоэ, 2 шт. (должны быть толстыми, чтобы получилось больше сока);
- кипяченая вода 200 мл.
Фото 3. Листья алоэ, из которых по рецепту готовится отвар, являются хорошим народным средством для лечения зрительного нерва.
Разрезать каждый лист вдоль на 2 части. Воду поделить на 4 части. Каждую из частей листа порубить и помять, чтобы образовалось как можно больше сока, а затем залить каждую половинку листа 25% от общего количества воды. Заверните массу в бинтовые подушечки и прикладывайте к поражённой области 1 раз в день в течение 20 минут.
Настойка из василька применяется для облегчения состояния больного, нормализации метаболических процессов:
- цветы василька залить тёплой водой из расчета 1:10;
- настоять в течение 2 недель и процедить.
Принимать по 20 капель (разводя в столовой ложке тёплой воды) 3 раза в сутки.
Удостоверьтесь, нет ли у вас аллергии на то или иное вещество перед применением. Нанесите небольшое количество лекарства на кожу запястья и подождите 2–3 минуты. Если не наблюдается никаких реакций (зуд, покраснение), препарат допускается к применению.
Свойства сока петрушки позволяют эффективно лечить нарушения зрения и атрофией глазного нерва, отеками, чёрными кругами, покраснением. Смочить диски из ваты в отваре и приложить к векам.
Пропорции ингредиентов – 1:1. Зелень мелко порубить и смешать с нагретой до комнатной температуры сметаной. Консистенцию нанести на веки на 10–15 мин.
Для обеспечения организма нужным количеством витамина С используют отвар на сосновой хвое. В свободную посуду вылить 250 мл кипяченой воды, добавить 1/2 чайной ложки лимонной кислоты и 10 г сосновых иголок. Полученную смесь прокипятить 20 минут, после чего настоять, охладить и отфильтровать.
Наносить такой отвар можно с добавлением мёда или сахара. Лекарственное средство значительно облегчит состояние больного, снимет давление с глаз.
Для приготовления понадобится по 20 г пурпурной эхинацеи, плодов шиповника и корня заманихи, по 15 г листа крапивы и плодов боярышника, 10 г травы зверобоя. Смешайте все компоненты с кипячёной водой и дайте настояться в течение 10 минут. Закапывайте раствор в глаза 3–4 раза в день по 2 капли.
Вскипятить 100 грамм порубленного корня лопуха в 1 литре воды до получения 50% изначального объёма, процедить, добавить мёд. Употребляют средство по 3–4 капли дважды в день. Лечение снимет отёк и покраснение, а также окажет седативное воздействие на ЦНС.
Фото 4. Из порубленных корней лопуха можно приготовить отвар, который снимает отек глаз, легкое покраснение.
Лечение болезни
Методы терапии
Исход болезни благоприятный, если назначена своевременная и правильная терапия. В основу лечения входят процедуры по остановке атрофического процесса и сохранению остаточного зрения. Отсутствие терапии приведет к полной слепоте.
Если используют медикаментозное лечение, назначают препараты, которые улучшают кровообращение и метаболизм. Одновременно показан прием сосудорасширяющих средств, поливитаминов и биостимуляторов. При помощи этих препаратов можно добиться улучшения кровообращения, питания и деятельности .
Препараты этих групп помогают стимулировать жизнедеятельность оставшихся нервных волокон. Если показано оперативное вмешательство, тогда можно ликвидировать основное заболевание, которое привело к патологии зрительного нерва. Успех в лечении зависит от своевременного начала терапии.
Может сложиться мнение, что частичная атрофия зрительного нерва менее опасна, но это не так. Способствующими факторами при переходе от частичной атрофии к полной форме могут быть:
- заболевания инфекционного характера;
- давление на ЦНС.
Если наблюдается наследственная патология, терапия усложняется.
Профилактика
К профилактическим мероприятиям относится планируемая беременность и обязательный скрининг в семьях с генетическими патологиями, обуславливающими развитие ЧАЗН. Необходимо обследование беременной на группу TORCH-инфекций и их профилактика. Обязательным является регулярное офтальмологическое обследование у грудничков, попадающих в группу риска по развитию вторичной атрофии зрительного нерва, недоношенных малышей с неврологическими аномалиями, перенесших внутриутробные инфекции, травмы, интоксикации.
У детей патология зрительного нерва развивается в один из трех основных периодов:
1. Пренатальный: обычно возникает порок развития, например колобома или гипоплазия зрительного нерва, но если патологические изменения развиваются на более поздних сроках гестации, возникает атрофия зрительного нерва.
2. Перинатальный: пороки развития, сопутствующие атрофии зрительного нерва: в некоторых случаях вследствие потери нейронов в различные периоды развития наблюдаются аномалии развития диска и атрофии зрительного нерва, пример приведен на рисунках ниже.
3. Постнатальный: развитие атрофии зрительного нерва.
Следовательно, атрофия зрительного нерва у детей может развиваться вследствие поражения в позднем пренатальном, перинатальном и постнатальном периодах. При атрофии зрительного нерва у маленьких детей патогномоничные проявления, связанные собственно с атрофией зрительного нерва, отсутствуют. Заболевание проявляется или общими нарушениями поведения, связанными с ухудшением зрения, с нистагмом или без него, или же симптоматикой сопутствующих заболеваний, например болями, головной болью или неврологическими нарушениями.
а) Причины атрофии зрительного нерва у ребенка. Не всегда возможно установить причину заболевания; в различных исследовательских центрах данные об этиологии значительно варьируют. В специализированных центрах наблюдаются случаи, связанные с неврологической, нейрохирургической патологией или метаболическими расстройствами, тогда как в центрах, изучающих нарушения развития, в основном встречаются случаи церебрального паралича. Определение реальной заболеваемости затруднено.
При наличии в анамнезе пре- или перинатальной патологии, весьма вероятно, что именно она и является причиной атрофии зрительного нерва, особенно при перенесенной тяжелой гипоксии. Следует с осторожностью относить атрофию зрительного нерва на счет легкого перинатального инсульта. Атрофия зрительного нерва редко развивается вследствие перинатальной патологии, не связанной с другим тяжелым поражением центральной нервной системы.
В постнатальном периоде атрофия зрительного нерва указывает на локализацию поражения кпереди от наружного коленчатого тела; транссинаптическая дегенерация при локализации поражения проксимальнее наружного коленчатого тела развивается редко. Если атрофия зрительного нерва строго определенно односторонняя, поражение локализуется спереди от хиазмы; если атрофия двусторонняя, то либо имеется двустороннее поражение, либо патологический процесс локализуется позади хиазмы.
Постнатальные причины атрофии зрительного нерва включают в себя наследственные нейрооптикопатии и метаболические расстройства. Большинство фоновых метаболических дефектов возникают еще до рождения, но многие из них манифестируют позже в течение жизни — а в случае с наследственной нейрооптикопатией Leber, много лет спустя. У детей с лактацидозом (т.е. болезнью Leigh, митохондриальной цитопатией, недостаточностью пируват-декарбоксилазы, цитохром-оксидазы, и т. п.) отмечается высокая частота атрофии зрительного нерва, иногда тяжелой, развивающейся в различном возрасте.
Постнатальные причины включают в себя опухоли, прорастающие или сдавливающие зрительные пути. Атрофия зрительного нерва также может развиваться при гидроцефалии, но она редко бывает изолированным первым проявлением заболевания.
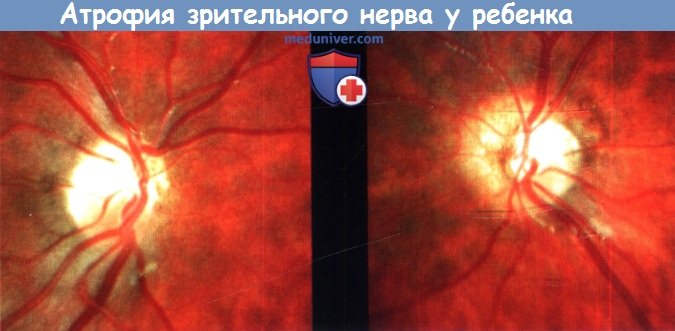
У этого ребенка с септо-оптической дисплазией заболевание манифестировало нистагмом в возрасте семи месяцев.
В возрасте 2,5 лет он перенес жизнеугрожающий приступ, после которого родители отметили значительное ухудшение зрения.
Отмечается выраженная гипоплазия и бледность дисков зрительного нерва за исключением височных сегментов, где могут сохраниться функционирующие аксоны.
В нижних частях сохраняются остаточные нервные волокна, заметные примерно в 1/2 диаметра диска от диска зрительного нерва (ДЗН).
б) Анамнез и осмотр при атрофии зрительного нерва у ребенка. Сбор наследственного анамнеза и осмотр родителей и сиблингов имеет огромное значение и может дать указания на диагноз. Уточняется течение беременности и родов, и то, как возникли или были замечены имеющиеся нарушения. Многие наблюдательные родители делают достоверные наблюдения относительно зрительных функций и даже состояния зрачков, наличия нистагма, косоглазия или структурных аномалий глаз.
Младенцев лучше всего наблюдать во время кормления или сна, поэтому попросите родителей приносить младенца в клинику голодным и взять с собой бутылочку со смесью или подготовиться к кормлению грудью во время наиболее важной части осмотра. Сначала оценивается зрительное поведение и выполняются количественные тесты, например тесты на форсированное зрительное предпочтение; после кормления ребенок, вероятно, легче перенесет более инвазивные исследования, например осмотр с применением векорасширителя и т. п. Во время визита следует обращать внимание на общее развитие ребенка и возможные признаки аномалий развития.
Может потребоваться более глубокое общее обследование ребенка. Даже у детей с очевидно изолированной атрофией зрительного нерва, например, вследствие мутаций ОРА1 или доминантной атрофией зрительного нерва, может развиваться тяжелая системная патология. В некоторых случаях, когда требуется более тщательное клиническое обследование, применяется общая анестезия. Выполните и прямую, и непрямую офтальмоскопию. При меньшем, чем в норме, количестве сосудов на поверхности, диск выглядит бледным; полезно исследовать пораженный диск зрительного нерва и также внимательно осмотреть диск и перипапиллярный слой нервных волокон парного глаза.
На внешне сохранном глазу могут выявляться указывающие на диагноз изменения, не замеченные на уже пораженном глазу.
Вялые реакции зрачков на свет или наличие относительного афферентного зрачкового дефекта, могут указывать на поражение зрительного пути, его латерализацию (справа или слева) и локализацию. Нарушения цветовосприятия, особенно его асимметрия, или данные о развитии цветаномалий, или наличие специфических дефектов (таких как сине/желтая тританопия при доминантной атрофии зрительного нерва), могут быть важнейшими диагностическими признаками.
Периметрия, даже с применением конфронтационных методик (например по Donders, но все же у детей постарше предпочтительнее методики стандартной периметрии), позволяет получить важнейшую диагностическую информацию и помогает опекунам и преподавателям лучше понять индивидуальные проблемы ребенка.
в) Дополнительные методы исследования. Для исключения заболеваний сетчатки показана электроретинография. Тесное взаимодействие между офтальмологом и электрофизиологом поможет последнему подобрать оптимальный протокол исследования. Например, если дифференциальный диагноз включает в себя болезнь Stargardt, изменения могут быть выявлены только при паттерн-ЭРГ.
Электрофизиолог должен знать предположительный диагноз, чтобы выполнить необходимое исследование. При заболеваниях зрительного нерва могут оказаться информативными методы построения изображения глазного дна. КТ и особенно МРТ показаны при обследовании большинства, но не всех, пациентов с атрофией зрительного нерва. У пациентов с клинической картиной, соответствующей диагнозу доминантной атрофии зрительного нерва и имеющих больного родственника или у больных с диагностированной молекулярными методами наследственной нейрооптикопатией Leber, лучевые методы исследования обычно неинформативны. При необходимости применения анестезии, даже выполнение МРТ связано с риском.
г) Прогноз. Прогноз зависит от диагноза и от естественного течения заболевания. Следует с осторожностью делать прогноз родителям пациента, у которого атрофия зрительного нерва развилась недавно вследствие острого заболевания, например опухоли или гидроцефалии; значительное улучшение может наступить в сроки до двух лет или иногда в течение более длительного периода после начала ухудшения зрения. Как общее правило, следует проявлять больше оптимизма, чем пессимизма, особенно если при исследовании зрительных вызванных потенциалов регистрируется ответ на стимуляцию вспышкой.
Каждый детский офтальмолог наблюдал примеры значительного улучшения зрительных функций в поздние сроки у маленьких детей с атрофией зрительного нерва, в том числе при церебральных нарушениях зрения. Неопределенность прогноза, однако, не должна восприниматься офтальмологом как препятствие для регистрации пациента с нарушениями зрения в соответствующих органах социальной защиты; должен быть составлен обоснованный план наблюдения.
Юдина Ю.В.
Из 1012 больных с детским церебральным параличом ( ДЦП ), лечившихся в центре аминокислотами по методу профессора А.П. Хохлова и прошедших офтальмологическое обследование, у 105 (10,62%) пациентов выявлен амавроз (слепота).
Происходит как бы разбалансировка синхронной координации движений глазодвигательных мышц: неодномоментное отклонение глаз вверх, кнаружи или неподвижность одного глаза при отклонении другого глаза кнаружи.
Широкие зрачки и отсутствие реакции на свет выявлено у 96 (91,4%). Не было фиксации взора у всех 105 (100%) больных с амаврозом. Фиксация взора отсутствовала с рождения у 88 (83,8%) пациентов. У 15 (14,3%) фиксация взора исчезла спустя 4…12 месяцев после рождения. На фоне гидро- и микроцефалии у 9 (60,0%) больных, после перенесенного менингоэнцефалита — у 5 (33,3%) и у одной больной (16,7%) — после клинической смерти.
В тех случаях, где амавроз развивался после перенесенных инфекций — глазодвигательные расстройства были менее выражены.
Причиной амавроза у 61 (58,1%) пациентов была атрофия зрительных нервов, у 11 (10,5%) — врожденная аномалия: недоразвитое зрительных нервов (5), колобома сосудистой оболочки (2), врожденная глаукома (1); у 5 (4,8%) — ретролентальная фиброплазия и ее последствия. У 28 (26,7%) пациентов не было выявлено патологии в преломляющих средах глаза и на глазном дне. Это состояние расценивалось как амавроз центрального генеза.
Атрофия зрительных нервов сочеталась с близорукостью высокой степени у 8 (13,1%) пациентов с гидро- и микроцефалией, у 6 (9,8%) — исход увеита и у 2 (3,3%) — полная атрофия зрительных нервов наблюдалась у больной с декортикальным синдромом после клинической смерти.
Уменьшался или полностью исчезал парез взора, изменялся характер нистагмаротаторный переходил в крупноразмашистый горизонтальный, увеличивалась амплитуда колебательных движений и объем движений глазных яблок. Уменьшался угол косоглазия от 5 до 20 градусов.
Уменьшение угла косоглазия, исчезновение пареза взора, изменение характера нистагма зависят от дозы и продолжительности воздействия аминокислот и их комбинации.
По нашим наблюдениям наилучшее воздействие на двигательные расстройства глазных мышц оказывает комбинация аминокислот (ГЛЮКАПРИМ, АМИНОВИЛ, ПРИМАВИТ или ПРИМАВИТ с одним ГЛЮКАПРИМОМ или АМИНОВИЛОМ).
Улучшение состояния дисков зрительных нервов по цвету, по четкости границ и восстановлению физиологической экскавации — отмечено у 8 (25,0%) больных. У всех 8 пациентов была гидроцефалия и атрофия зрительных нервов.
Отмечена так же зависимость результатов лечения от дозы и сроков приема. Лучший результат был получен, когда на первый курс лечения ГЛЮКАПРИМ назначали в полной дозе (4 приема в сутки).
Острота зрения от 0,01 до 0,04 отмечена после 2 курса лечения у 3х больных, у одного больного после 3го курса лечения. У одной больной отмечено повышение остроты зрения с 0,04 … 0,05 до 0,07 … 0,08 после третьего курса лечения.
Пример: Больная Ж-ва Аня, 7 лет. Ротаторный нистагм и сходящееся косоглазие с рождения, отсутствие взора. Оба глаза отклоняются к носу, угол отклонения 15 градусов, движения глазных яблок ограничены кнаружи. Диски зрительных нервов (ДЗН) декларированы, на левом глазу ДЗН белый небольших размеров, границы его размыты. Скиоскопически — гиперметропия 5,0 Д на обоих глазах. Д-3: ДЦП, гидроцефалия, амавроз, атрофия зрительных нервов, ротаторный нистагм, сходящееся косоглазие, гиперметропатия средней степени. После 1го курса лечения (АМИНОВИЛ, ГЛЮКАПРИМ) — девочка не фиксировала взор, после 2го — (АМИНОВИЛ, ГЛЮКАПРИМ) — взор фиксирует, острота зрения: правый глаз — 0,04, левый глаз — 0,02, ротаторного нистагма на момент исследования нет, нистагм крупноразмашистый горизонтальный, угол косоглазия не изменился, отклонения глаз к носу судорожного характера, ограничены по прежнему кнаружи. После 3го курса (АМИНОВИЛ, ГЛЮКАПРИМ) при фиксации взора — редкий крупноразмашистый нистагм и при крайнем отведении глаз влево, угол косоглазия не изменился, ДЗН на правом глазу с розоватым оттенком, особенно в носовой половине, на левом глазу ДЗН не изменился. Острота зрения: правый глаз — 0,07 … 0,08, левый глаз — 0,05.
Детский церебральный паралич обычно развивается в результате повреждения вещества мозга в период родов или сразу после родов. Это может быть в результате гипоксическо - ишемической энцефалопатии и повреждении зрительных волокон из-за перивентрикулярной лейкомаляции.
Причины перивентрикулярной лейкомаляции до конца не ясны, состояние, по видимому возникает из-за того, что мозговое вещество вокруг желудочков находится в состоянии гипоксии. Перивентрикулярная лейкомаляция характерна для недоношенных детей. Чем более недоношенный ребенок, тем выше риски развития перивентрикулярной лейкомаляции.
При детском церебральном параличе и перивентрикулярной лейкомаляции часто возникают проблемы со зрением. Обычно проблемы связаны с косоглазием, аномалиями оптики глаза, корковой слепотой, ограничением подвижности глаз.
Приблизительно 50 % детей с детским церебральным параличом имеют офтальмологическую патологию. Тяжесть поражения зрения обычно коррелирует с выраженностью церебрального паралича. Чаще патология зрения возникает у детей с спастической формой ДЦП
У большинства детей проблемы со зрением проявляются в виде сходящегося косоглазия, нарушения подвижности глаз и аномалий рефракции. Реже встречается нистагм.
Косоглазие при ДЦП отличается тем, что вовлечение вещества мозга в патологический процесс ведет к тому, что поражаются зрительные пути. Нервные волокна в зрительных путях повреждаются, функционально активных волокон становится меньше.
Зрительная система устроена так, что изображение проецируемое на сетчатку идет в виде нервного сигнала по нервным волокнам, которые расположены в том же пространственном порядке, в котором расположены фоторецепторы сетчатки.
Такой порядок называется, ретинотопическим. Расположение всех волокон повторяет расположение фоторецепторов, так зрительные нервные волокна начинают свой путь от сетчатки и этот порядок сохраняется до зрительной коры головного мозга, где увиденная информация осознается нами. Любое повреждение зрительных нервных волокон ведет к выпадению зрительных функций и части поля зрения. Часть пути зрительные волокна идут очень компактно в виде зрительного нерва и потом в виде зрительных трактов, в этом месте любое незначительное повреждение может нанести существенный урон, однако, когда волокна доходят до желудочков головного мозга, они распадаются на волокна и огибают желудочки. Этот участок пути зрительных волокон называется - зрительная лучистость. Такое названия происходит из-за того, что нервные зрительные волокна расходятся лучами в разные стороны и потом огибают боковые желудочки. Благодаря такому распределению волокон любые патологические процессы в этом регионе не затрагивают все зрительные волокна, а только некоторые.

При ДЦП и перивентрикулярной лейкомаляции часть волокон зрительной лучистости повреждается. Каждое волокно несет информацию о какой то точке пространства, следовательно при повреждении волокон часть поля зрения выпадает.
Нервные зрительные волокна не перестают работать в половину силы, они погибают. Они не находятся в каком то ослабленном полуживом состоянии на которое можно воздействовать. Это важно понимать, чтобы не попадаться на удочку тех, кто собирается лечить перивентрикулярную лейкомаляцию ноотропами и бесполезными иньекциями. К сожалению такое все еще встречается.
Выпадение полей зрения может сказываться на прогнозе течения косоглазия и развития зрительных функций.
Тактика:
Несмотря, на то, что при ДЦП есть утяжеляющие особенности течения амблиопии и косоглазия, лечение не отличается от такового как при обычном течении амблиопии и косоглазия.
Отличием можно считать, то, что все факторы риска надо оценивать как более значимые. Так, например стоит проверять рефракцию при первом же осмотре офтальмолога вне зависимо от возраста, и выписывать очки, даже при незначительных аномалиях рефракции и астигматизме.
Улучшение зрительных функций при детском церебральном параличе и перивентрикулярной лейкомаляции возможно только за счет лечения амблиопии, вовремя назначенной очковой коррекции и ( возможно, если необходимо) окклюзии. Нет возможности на сегодняшний момент как то раскачать или восстановить те зрительные волокна, которые были утрачены.
Часто встречаются нарушения подвижности глазных яблок, чаще страдает отведение с одной стороны. Если зрительные функции высокие, ребенок фиксирует объекты бинокулярно, то возможно возникновение вынужденного положения головы при фиксации предметов, которые привлекают внимание, например, телевизора. Ребенок ставит голову в такое положение в котором ему удобно легче удерживать фиксацию двумя глазами и в таком случае, мышцы шеи, положение головы компенсируют ограничения движения мышцы глаза.
Если нет бинокулярной фиксации, то вынужденное положение головы может быть связано с нецентральной фиксацией (центральная скотома из-за повреждения, проводящих путей, патология фовеа ( для ДЦП не характерна), все остальные случаи неровного положения головы чаще связаны дисбалансом мышц шеи и туловища.
При ДЦП и других заболеваниях часто ставят диагноз частичная атрофия зрительных нервов ( ЧАЗН). Посмотрите статью "ЧАЗН" , это может быть важно, для того, чтобы сберечь время и ресурсы.
Читайте также:


