Дцп что это за смайлик
Электронный журнал о благотворительности
Кроме аппаратов врачи приносят в дом выбор. Со СМА есть два пути – паллиативная помощь, цель которой — качество жизни и избавление от страданий, но в этом случае ребенок вряд ли сможет прожить долго. Или поддержание жизни с помощью аппарата искусственной вентиляции легких. Тогда ребенок сможет прожить достаточно долго, в Италии есть дети на аппаратах ИВЛ, которым уже 18-20 лет. Но они полностью обездвижены, не могут разговаривать и при этом все осознают.
Сделать этот выбор тяжестью в миллионы атмосфер – неописуемо трудно. Но делать его рано или поздно приходится в каждой семье.

Доктор Кьяра Мастелла. Фото Ефима Эрихмана
В просторном холле подмосковной гостиницы людно и весело, потому что в детском лагере, даже если он особенный, нельзя грустить. Ловко управляя электроколясками, маленькие пациенты наперегонки с волонтерами рассекают пространство. Не все, конечно. В лагере 30 детей в возрасте от нескольких месяцев до 19 лет, и у каждого свой частный случай СМА. Вот юный джентльмен, на вид ему не больше трех, одет по-взрослому, в серый джемпер, белую рубашку украшает бабочка. Крохотный, в крохотной коляске, не детской, инвалидной, он сидит неестественно прямо, поддерживаемый корсетом, пальчиками перебирает кнопки на пульте управления, знает, какую нажать.
В этой же игровой есть другие дети. Они лежат в коляске, похожей на обычную детскую. Лежат, не шевелясь, голова и туловище зафиксированы, из горла торчит трубка-трахеостома. Два мальчика, лет по 5. Саша и Дима. Сашу не спеша катает папа, из игровой они едут в холл, потом обратно и так до бесконечности много. С Димой играет девушка-волонтер. Она подносит к трубке, из которой выходит тяжелое Димино дыхание, палочку, вымоченную в мыльном растворе. Громкий вдох, после выдох – и вместе с ним к потолку улетает стайка пузатых мыльных пузырей, лилово-фиолетовых, блестящих от электрического света.
Миша родился 12 февраля 2015 года. В месяц он прошел всех врачей, сдал анализы и по их результатам был абсолютно здоровым малышом. Но очень скоро мама Милена заметила, что сын лежит в одной и той же позе, ножками, как бы она их ни трогала, не шевелит. Врачи сначала успокаивали (это все потому, что он толстенький, за два месяца набрал три килограмма), а когда подтвердился диагноз СМА 1, посоветовали завести другого ребенка. Наступил тот самый вакуум. Сдаваться Милена и ее муж Дима не собирались, но было абсолютно неясно, как и с чем бороться.
Потом в их жизни был лагерь детского хосписа, где они познакомилась с Кьярой. Милена испугалась, когда впервые увидела, как смело итальянский специалист работает с детьми (она поднимает пациентов за голову, несмотря на плач, делает вентиляцию, санирует, то есть убирает слюну или мокроту, – все, что необходимо). Доктор Мастелла проделала эти процедуры с Мишей, мама старалась запомнить каждое движение – когда Мише станет плохо в следующий раз, Кьяры не будет рядом. Александра Левонтин, реаниматолог детского хосписа, помогла уже дома настроить аппарат ИВЛ, маску НИВЛ для неинвазивной вентиляции легких. Миша, хотя и сопротивлялся, постепенно привык к процедурам, а потом мама и папа отвезли его в Милан.
Саша всегда знала, что делать. Когда в первый раз Миша перестал дышать, Милена позвонила в скорую, а еще Александре. Александра заставила взять в руки себя и мешок Амбу. Она считала в трубку: один, два, три. На шестой раз Миша слабо вздохнул, на десятый – расплакался. Когда скорая приехала, жизнь мальчика была вне опасности. Мокрота попала слишком глубоко и перекрыла дыхательные пути, мешок Амбу помог ее вывести. Но медики настаивали – нужен рентген легких. Легкие, как и предполагала мама, были в нормальном состоянии, зато в больнице Миша подхватил ОРВИ, а для детей со СМА любая инфекция может отказаться смертельной. Миша шесть дней провел в лихорадке, тяжело дышал, перестал самостоятельно есть, похудел с 9 килограммов до 6.
Врачи детского хосписа объясняют: паллиатив или естественный уход – это совсем не то же самое, что эвтаназия. Выбирая естественный уход, родители не продлевают жизнь искусственно, но оказывают ему любую посильную помощь, облегчая страдания с помощью лекарств.
Варя родилась в декабре, на исходе 2014 года. У нее пушистые светлые волосы и большие голубые глаза, по-взрослому умные, окаймленные ворохом густых ресниц. У мамы Ани глаза те же, только цветом – карие, и еще беспокойные. Восемь месяцев назад она узнала, что ее Варечка больна и надежды нет. Электромиография показала отсутствие связи между мышцами и нервами, врачи объяснили: спинальная мышечная атрофия.

Фото Ефима Эрихмана
Как и все мамы, Аня приехала в лагерь за помощью. У доктора Кьяры она спросит, какие упражнения на данный момент именно Варе будут полезны, как на дочке скажется болезнь через 2-3 года, потому что каждый ребенок индивидуален. Кьяра научит, на что обращать внимание, какие этапы в двигательном развитии отмечать. И все будет хорошо. Других мыслей Анна не допускает.
В прошлой жизни она работала в информационном агентстве, писала рекламные тексты, общалась с интересными людьми. Теперь у Ани есть Варечка, и прошлой жизни как будто не было совсем.
У Анны есть старший сын, ему 12, он здоров. Родители берут его на мероприятия хосписа, объяснили, что такое болезнь и что такое смерть. Теоретически он все знает, но на практике Варечка для него – обычная маленькая сестренка, с которой он всегда готов поиграть. Анна настроила его оптимистично – скоро будет лекарство. Анна говорит, что не только ее 12-летний сын, все родители СМА верят: в ближайшие три-четыре года они смогут получить препарат, который спасет их детей.

Фото Ефима Эрихмана
Вопрос доступности будущего лекарства был первым, который родители задали доктору Кьяре Мастелла и ее команде. Кьяра не знает, сколько препарат будет стоить. Наверное, много. Кьяра не знает, когда точно он появится и насколько эффективным будет.
Wheelchair Symbol
История смайлика
- Был частью патентованного/нестандартизированного набора эмодзи, впервые представленного японскими операторами (Softbank и другие). Эмодзи стали частью компании Apple iPhone начиная с iOS 2.2 как дополнительная открываемая функция на телефонах, продаваемых в англоязычных странах.
- В iOS 5 и OS X 10.7 исходный код, генерируемый Apple OS для этого смайлика, был изменен.
- Генерируемый для этого смайлика код был немного изменен в iOS 7 и OS X 10.9 (добавлен выбор вариантов) с возможностью отображения черно-белого текста в виде Эмодзи, если доступно.
Описание смайла ♿
- Общая информация
- Данные кодировки
- Примечания
- Shift-JIS
- График популярности
| Версия Unicode | 4.1 |
|---|---|
| Версия Emoji Charts | 1.0 |
| Диапазон в Unicode | 2600–26FF |
| Первоначальные данные: | |
| Шорткод (Short Code) | :wheelchair: |
| Категория в Unicode | Miscellaneous Symbols |
| Подкатегория в Unicode | Miscellaneous Symbols |
| Добавлен в Unicode | начиная с iOS 9 |
| Количество символов в UTF-8 | 1 |
|---|---|
| Десятичный HTML-код | ♿ |
| Шестнадцатеричный HTML-код (HEX) | ♿ |
| HEX код | 267f |
| Формальное обозначение в Unicode | U+267F |
| Десятичный код | 9855 |
| UTF-8 в HEX | 0xE2 0x99 0xBF |
| Байты UTF-8 в HEX | E2 99 BF |
| Байты UTF-8 в восьмеричной системе | 342 231 277, 357 270 217 |
| UTF-16 в HEX (синтаскис C) | 0x267F |
| UTF-16 в HEX | 267f |
| UTF-16 в восьмеричной системе | 9855 |
| UTF-32 в HEX (синтаскис C) | 0x0000267F |
| UTF-32 в HEX | 267F |
| UTF-32 в восьмеричной системе | 9855 |
| На языке Python | u"\U0000267F" |
| На языке PHP | "\xe2\x99\xbf" |
| На языке C/C++/Java | "\u267F" |
Информация по предложенным изменениям в Unicode относительно данного смайла и примечания по ним.
Коды Shift-JIS смайлика для операторов сотовой связи DoCoMo, KDDI и SoftBank, эквивалентные кодам Unicode.
| DoCoMo | F8FC |
|---|---|
| KDDI | F657 |
| SoftBank | F7AA |
Динамика популярности эмодзи ♿ во всем мире по данным Google за последние 5 лет.
Проявления ДЦП разнообразны — это могут быть как психические нарушения, так и двигательные расстройства. Строго говоря, ДЦП не считается генетическим заболеванием, однако сегодня ученые полагают, что фактор наследственности все же присутствует. Основные причины ДЦП — повреждение клеток мозга ребенка в результате кислородного голодания, вызванного гипоксией или асфиксией, или травмы, полученные в дородовый или послеродовый период. Развитие ДЦП также могут спровоцировать инфекционные и эндокринные болезни матери во время беременности, неблагоприятный радиационный фон, преждевременная отслойка плаценты. Статистика также показывает, что примерно половина детей с ДЦП рождаются недоношенными.
Признаки и ранние симптомы детского ДЦП
В некоторых случаях симптомы ДЦП можно заметить сразу после рождения ребенка. Однако иногда они проявляются постепенно, и крайне важно вовремя распознать их. К основным признакам ДЦП относятся нарушения двигательной активности. Дети с ДЦП позже начинают держать голову, переворачиваться, сидеть, ползать и ходить. При этом рефлексы, характерные для грудных детей, у них сохраняются дольше. Мышцы таких детей могут быть чрезмерно расслабленными или, наоборот, слишком напряженными. Оба состояния приводят к тому, что конечности принимают неестественные положения. Примерно у трети детей с ДЦП случаются судороги. Этот симптом нередко проявляется не в младенческом возрасте, а несколько позже.
Помимо этого встречаются такие симптомы ДЦП, как нарушения зрения, речи и слуха, изменение восприятия и способности ориентироваться в пространстве, эпилепсия, задержка психического и эмоционального развития, проблемы с обучением, функциональные нарушения работы желудочно-кишечного тракта и мочевыделительной системы.
В раннем возрасте диагностировать ДЦП бывает непросто. Но родители должны обратиться за консультацией к неврологу, если:
- в возрасте одного месяца ребенок не моргает глазами в ответ на громкий звук;
- в возрасте четырех месяцев ребенок не поворачивает голову на звук;
- в возрасте четырех месяцев ребенок не тянется за игрушкой;
- в возрасте семи месяцев ребенок не может сидеть без поддержки;
- в возрасте 12 месяцев ребенок не может произносить слова;
- в возрасте 12 месяцев ребенок совершает все действия только одной рукой;
- у ребенка судороги;
- у ребенка косоглазие;
- движения ребенка слишком резкие или слишком медленные;
- в возрасте 12 месяцев ребенок не ходит.
ДЦП может проявляться по-разному, в зависимости от пораженной зоны головного мозга. Иногда проявления этого заболевания незначительны, однако в тяжелых случаях нарушения могут быть крайне серьезными. Существует несколько видов ДЦП:
- Спастическая диплегия встречается в 40% случаев. При этом виде ДЦП поражается часть мозга, ответственная за двигательную активность конечностей. В результате этого наступает полный или частичный паралич рук и ног.
- Двойная гемиплегия — самая тяжелая форма ДЦП, при которой поражаются большие полушария мозга. Это приводит к ригидности мышц. Дети с двойной гемиплегией не способны держать голову, стоять, сидеть и нормально двигаться.
- Гемипаретическая форма, которая характеризуется поражением одного из полушарий мозга корковыми и подкорковыми структурами, приводит к гемипарезу конечностей на одной стороне тела.
- Гиперкинетическая форма, при которой страдают подкорковые структуры, выражается в гиперкинезах — непроизвольных движениях. Эта форма ДЦП часто встречается в сочетании со спастической диплегией.
- Атонически-астатическая форма возникает при поражении мозжечка. Более всего страдает координация движений и чувство баланса, наблюдается также атония мышц.
Реабилитация при ДЦП держится на двух главных принципах — комплексном подходе и непрерывности. Кроме того, при ДЦП нужна коррекция не только двигательных, но и речевых, и коммуникативных, и интеллектуальных навыков.
Лечение ДЦП — пожизненный процесс, так как полное излечение фактически невозможно. Однако это еще не означает, что ДЦП — приговор. Большинство больных ДЦП во взрослом возрасте могут вести нормальную жизнь. Однако все зависит от того, какие меры по минимизации ущерба для здоровья были приняты в раннем возрасте. В детстве мозг развивается очень активно. Он обладает гораздо большими компенсаторными возможностями, чем мозг взрослого. Поэтому лечение ДЦП, которое началось в ранние годы, будет наиболее эффективным.
Лечение ДЦП в основном направлено на устранение симптомов. Правильнее было бы называть это не лечением, а реабилитацией, ориентированной на восстановление функций, которые пострадали в результате этого заболевания. Одним из самых действенных методов считается массаж, который помогает привести в норму мышечный тонус. Также в реабилитации при ДЦП широко используется лечебная гимнастика. ЛФК помогает улучшить координацию движений. Но она дает ощутимый эффект лишь в том случае, если занятия проходят регулярно на протяжении всей жизни. Хороший результат дают и занятия на специальных тренажерах.
При отсутствии судорог показана и физиотерапия — например, миостимуляция и электрофорез. Многие врачи рекомендуют также электрорефлексотерапию для восстановления активности нейронов коры головного мозга — это помогает снизить мышечной тонус, улучшить координацию, речь и дикцию.
Во многих случаях показано медикаментозное лечение при помощи препаратов, улучшающих деятельность мозга.
Недавние российские исследования подтвердили у детей со спастическими формами ДЦП различные нарушения метаболизма, проявляющиеся в тканевой гипоксии (кислородном голодании клеток), в высокой интенсивности свободнорадикального окисления липидов (жировых молекул), в компенсаторном напряжении антиоксидантной системы. Все это приводит к развитию фоновых заболеваний, таких как рахит (недостаточность минерализации костей), анемия (недостаточность гемоглобина и эритроцитов в крови), гипотрофия (белково-энергетическая недостаточность), а также к хронизации болезней ЛОР-органов, ЖКТ и почек. Определена прямая зависимость биохимических нарушений от тяжести ДЦП, поэтому важна индивидуальная диагностика и контроль биохимического дисбаланса в организме, чтобы компенсировать отклонения от биологической нормы при помощи специальных препаратов, диет, коррекции образа жизни. В результате можно существенно повысить потенциал и эффективность реабилитации детей с отставанием в развитии.
Детский церебральный паралич вызывает необратимое поражение определенных областей головного мозга. Задача врачей и родителей — скорректировать последствия ДЦП. Необходимо принять тот факт, что процесс реабилитации должен быть постоянным и непрерывным.
Что такое ДЦП?
Детский церебральный паралич (ДЦП) — это отдельное заболевание, а целый спектр двигательных расстройств, которые возникают из-за повреждения мозга в перинатальном периоде.
В группу нарушений, которые объединяет термин Детский церебральный паралич принято включать:
- моно-, геми-, пара-, тетра- параличи и парезы,
- патологические изменения мышечного тонуса,
- гиперкинезы,
- нарушения речи,
- шаткость походки,
- расстройства координации движений,
- частые падения,
- отставание ребенка в моторном и психическом развитии.
В отдельности все эти состояния могут говорить и о других неврологических или психических проблемах. Именно поэтому так важно, чтобы заключение о наличии или отсутствии ДЦП давал именно врач. Материал носить только ознакомительный характер.
Обследование при ДЦП
При ДЦП могут наблюдаться нарушения интеллекта, психические расстройства, эпилепсия, нарушения слуха и зрения, внести ясность поможет диагностика. Диагноз Детский церебральный паралич ставят по клиническим данным и результатам обследований. Алгоритм обследования ребенка с ДЦП направлен на то, чтобы выявить дополнительные проблемы со здоровьем и исключить другую врожденную патологию. Спектр исследований рекомендует врач, они носят индивидуальный характер.
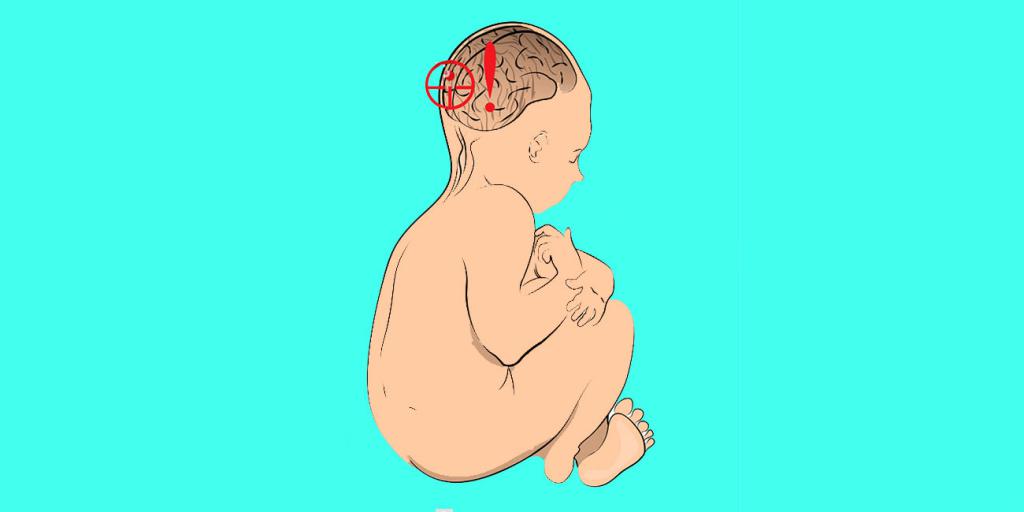
Факторы риска развития ДЦП
Причины ДЦП заключаются в раннем поражении мозговых структур. Во время беременности или, как это часто бывает, тяжелых родов, клетки мозга гибнут по каким-то причинам. Во время беременности стать причинами токсического поражения могут:
- фетоплацентарная недостаточность,
- преждевременная отслойка плаценты,
- токсикозы (но не любые, а очень тяжелые формы),
- нефропатия беременных,
- инфекции (цитомегаловирус, краснуха, токсоплазмоз, герпес, сифилис),
- резус-конфликт,
- угроза прерывания беременности,
- соматические заболевания матери (сахарный диабет, гипотиреоз, врожденные и приобретенные пороки сердца, артериальная гипертензия),
- перенесенные женщиной в период беременности травмы.
Во время родов другие факторы риска развития ДЦП:
- тазовое предлежание плода,
- стремительные роды,
- преждевременные роды,
- узкий таз,
- крупный плод,
- чрезмерно сильная родовая деятельность,
- затяжные роды,
- дискоординированная родовая деятельность,
- длительный безводный период перед родами,
- родовая травма.
В послеродовом периоде такими факторами становятся:
- асфиксия,
- гемолитическая болезнь новорожденного.
Все это — лишь факторы риска, а не обязательные условия развития ДЦП.
Виды Детского церебрального паралича
Существует несколько видов ДЦП:
- спастическая диплегия
- гемипаретическая форма
- гиперкинетическая форма
- двойная гемиплегия
- атонически-астатическая форма
- смешанные формы.
Спастическая диплегия — самая распространенная форма ДЦП. В основе этой формы ДЦП лежит поражение двигательных центров, которое ведет к развитию парезов, в большей степени выраженных в ногах. При повреждении двигательных центров только одного полушария возникает гемипаретическая форма ДЦП, которая проявляется парезом руки и ноги на стороне, противоположной пораженному полушарию.
Примерно в четверти случаев детский церебральный паралич имеет гиперкинетическую форму, связанную с повреждением подкорковых структур. Клинически данная форма Детского церебрального паралича проявляется непроизвольными движениями — гиперкинезами, усиливающимися при волнении или усталости ребенка. При нарушениях в области мозжечка развивается атонически-астатическая форма детского церебрального паралича. Эта форма ДЦП проявляется нарушениями статики и координации, мышечной атонией. На ее долю приходится около 10% случаев ДЦП.
Наиболее тяжелая форма ДЦП носит название двойная гемиплегия. В этом варианте детский церебральный паралич является следствием тотального поражения обоих полушарий мозга, приводящего к мышечной ригидности, из-за которой дети не могут не только стоять и сидеть, а даже самостоятельно держать голову. Встречаются и смешанные варианты ДЦП, сочетающие разные формы.

Симптомы ДЦП
Как можно заподозрить Детский церебральный паралич? На первые признаки, если форма ДЦП не настолько тяжелая, чтобы ее можно было распознать сразу же, часто обращают внимание мама или папа ребенка, другой родственник. Ребенок должен развиваться в определенном темпе и, если есть задержка психо-моторного развития:
- ребенок в определенном возрасте не держит голову,
- не следит за игрушкой,
- не поворачивается,
- не пытается ползать,
- не гулит и т.д.
Это может и не быть симптомом ДЦП, но точно является поводом посетить специалиста, чтобы скорректировать возможные дефициты.
Еще один тревожный симптом — ребенку тяжело глотать, у него проблемы с речью. Парезы при детском церебральном параличе могут быть только в одной конечности, иметь односторонний характер (рука и нога на стороне, противоположной пораженному участку мозга), охватывать все конечности. Недостаточность иннервации речевого аппарата обусловливает нарушение произносительной стороны речи (дизартрию) у ребенка с ДЦП. Если Детский церебральный параличсопровождается парезом мышц глотки и гортани, то возникают проблемы с глотанием.
У ребенка с ДЦП обычно понижен мышечный тонус. Формируются типичные для ДЦП деформации скелета (сколиоз, деформации грудной клетки). Кроме того, детский церебральный паралич протекает с развитием контрактур суставов в паретичных конечностях, что усугубляет двигательные нарушения. Расстройства моторики и деформации скелета у детей с ДЦП приводят к появлению хронического болевого синдрома с локализацией болей в плечах, шее, спине и ступнях.
ДЦП гиперкинетической формы проявляется внезапно возникающими непроизвольными движениями: поворотами или кивками головой, подергиваниями, появлением гримас на лице, вычурными позами или движениями. Для атонически-астатической формы ДЦП характерны дискоординированные движения, неустойчивость при ходьбе и в положении стоя, частые падения, мышечная слабость и тремор.
Сопровождать ДЦП могут такие проявления, как косоглазие, функциональные нарушения ЖКТ, расстройства дыхательной функции, недержание мочи, эпилепсия, тугоухость, ЗПР и ЗРР.
Как вылечить Детский церебральный паралич?
Читайте также

- 10 Августа, 2018
- Ортопедия и травматология
- Ким Захидахон
Детский церебральный паралич (ДЦП) — это хроническое заболевание, которое возникает при поражении головного мозга в пре- или постнатальном периоде, когда основные его структуры находятся еще в стадии формирования.
Главным проявлением становится нарушение двигательной сферы. Также присутствуют нарушения психики и неврологические симптомы, поскольку оказываются задеты кора, подкорка и третий отдел мозга (ствол), отвечающий за работу жизненно важных центров. Итак, что за болезнь – болезнь ДЦП? Не прогрессирующее поражение головного мозга, возникшее в период эмбриогенеза.
Проявляется заболевание спастическими параличами, судорогами, нарушениями слуха, речи и ЗРР (задержка речевого развития). ДЦП и детский паралич – не аналоги. Причины их возникновения отличаются. Детский паралич – это следствие перенесенного полиомиелита.
Немного истории
Клиника заболевания была впервые описана в 1853 г. британским врачом В. Литтлом. Позже описанная форма получила название болезни Литтла. Ученый считал, что причиной заболевания является патология родов, когда у ребенка возникает гипоксия мозга. Позже З. Фрейд предположил, что причина кроется в поражении мозга, полученном в периоде эмбриогенеза. В 80-х годах прошлого века его теория была подтверждена.
По данным статистики, детский церебральный паралич встречается в 2-7 случаях на 1 000 детей в возрасте до года.
Диагноз становится официальным только после 6 месяцев жизни. При недоношенности риск заболевания возрастает в 10 раз. Поэтому среди больных ДЦП половина из них были недоношенными.
Этиология
На вопрос, церебральный паралич – что это такое, ответ однозначен: это ДЦП – полиэтиологическое заболевание, причин его насчитывается больше 100.
Причины объединены в пре-, пост- и натальные:
- пренатальные составляют 37-60% случаев, они возникают в период гестации;
- натальные (при родах) – 27-40%;
- постнатальные (период новорожденности) – 3-25%.
Пренатальные факторы

Среди таковых можно назвать любые заболевания матери при вынашивании ребенка, например, патология сердца в 45% случаев вызывают гипоксию у плода. Также сюда можно отнести курение и спиртное при ношении ребенка, прием лекарств, проблемное протекание беременности. Малый вес плода, неправильное его предлежание, ранние роды – тоже факторы риска.
Натальные факторы
К ним относятся следующие причины:
- нарушенная тактика ведения родов;
- крупность плода;
- асфиксия ребенка при родах;
- травма;
- узкий таз;
- преждевременная отслойка плаценты;
- резус-конфликт;
- прокалывание плодного пузыря для ускорения родов;
- стимуляция родов лекарствами.
Постнатальные факторы
К постнатальным можно отнести следующее:
- нейроинфекции в младенчестве;
- травмы черепа;
- гидроцефалия;
- интоксикация.
Иногда этиология остается неизвестной. Более удобно все причины объединить в следующие группы:
- генные нарушения родительских хромосом;
- гипоксия плода и беременной;
- инфекции младенца;
- интоксикации;
- работа беременной на вредном производстве;
- контакты с радиацией.
Причины физического характера - рентген, ионизирующее излучение, электромагнитные поля. Механические причины – травмы при родах.
Патогенез

Церебральный паралич – что это такое? ЦП - это всегда нарушение функционирования опорно-двигательного аппарата, при котором моторная функция аномальна. Поражение мозга при этом не прогрессирует.
При ЦП больше половины младенцев недоношенные. Такие дети особенно уязвимы.
Кровеносные сосуды мозга имеют хрупкие стенки и любое их повреждение приводит к кровотечениям в желудочки – внутрижелудочковые кровоизлияния. Если они небольшие, опасности нет, но более крупные сдавливают стенки желудочка и повреждают ткань мозга. Страдают именно те отделы, которые отвечают за движения. Кровоизлияния в 90% вызывают развитие ДЦП.
Еще один значимый фактор - ускоренное развитие плода. Тогда развитие мозга запаздывает по сравнению с ростом других органов и систем. Кроме того, развивающийся мозг не просто сопровождается делением клеток, но и перемещением их внутри мозга.
Формирующиеся нервные пути могут нарушаться. Этому способствуют курение и алкоголь. Множество других провоцирующих факторов находятся на стадии изучения.
Классификация ДЦП

Классификаций много, более 20. В России применяют систему Семеновой К. А. Согласно ей, выделяют формы детского церебрального паралича в 5 вариантах:
- двойная гемиплегия;
- спастическая диплегия;
- гемипаретическая,
- гиперкинетическая,
- атонически-астатическая форма.
Существует и смешанная форма. Двойная гемиплегия самая тяжелая, при этом оба полушария мозга поражаются. Мышечный тонус постоянно повышен, мышцы ригидны. Движения отсутствуют, больной не может сидеть, держать голову. У детей с детским церебральным параличом такой формы резкое умственное отставание, что усугубляет ситуацию. Речь грубо нарушена и есть тяжелая дизартрия.
Спастическая диплегия или болезнь Литтла – наиболее частая форма. Паралич конечностей полный или частичный. Спастичность и повышение мышечного тонуса – основное проявление формы. Поражается та зона мозга, которая ответственна за произвольные активные движения.
Руки страдают меньше. Прогноз здесь лучше. Дети могут передвигаться сами на коляске, костылях. Они способны частично себя обслуживать, научиться читать и писать.
При гемипаретической форме страдает одно полушарие мозга, но сразу кора и подкорка. Наблюдается односторонний паралич, рука поражена больше. Правосторонний гемипарез отмечается чаще. Двигательные навыки у ребенка появляются, хотя и с опозданием.
При сидении поза ребенка перекошена в одну сторону, симметричности нет. Формируется сколиоз позвоночника. Пораженные конечности растут медленнее и укорочены. Прогноз неплохой, ребенок сможет себя обслуживать и самостоятельно ходить.
При гиперкинетической форме поражена подкорка. Основное проявление – непроизвольные неконтролируемые движения - гиперкинезы. Часто причиной поражения мозга становится резус-конфликт. Гиперкинезы начинают появляться уже в полгода, а в первый месяц жизни наоборот, отмечается гипотония мышц. Во время сна гиперкинезы уменьшаются.
Произвольные движения проблематичны. Самостоятельное передвижение появляется только в 4-7 лет. Походка толчкообразная, асимметричная. Ребенок подвержен падениям, равновесие легко нарушается. Интеллект при данной форме страдает меньше.
При атонически-астатической форме поражен мозжечок. Отмечается мышечная атония и нескоординированность движений. В покое и ходьбе равновесие нарушено, присутствует тремор тела и рук, гиперметрия (размашистость движений). При ходьбе и стоянии ребенок широко расставляет ноги и раскидывает руки, у него много качательных и лишних движений.
Смешанная форма
Что за болезнь ДЦП? Патология эта по выраженности двигательных нарушений имеет 3 степени тяжести:
- Легкая – ребенок может передвигаться и обслуживать себя.
- Средняя – ребенку требуется помощь окружающих.
- Тяжелая – полная зависимость от окружающих.
- ранняя — от рождения до 6 месяцев;
- начальная резидуальная — до 2 лет;
- конечная — от 2 до 4 лет и старше.
Основные мышечные нарушения:
- мышечное напряжение;
- спастическое сокращение мышц;
- непроизвольные движения;
- ограничение подвижности;
- нарушения походки.
Кроме этого, восприятие и ощущения у таких детей также нарушены. Всегда есть проблемы при приеме пищи, непроизвольными могут быть мочеиспускание и дефекация. Наблюдаются затруднения с дыханием из-за патологических поз, формирование пролежней, трудности в обучении.
Уже отмечалось, что ДЦП не прогрессирует, но складывается часто обратное впечатление. Это происходит потому, что ребенок взрослеет и его трудности с обучением, передвижением и едой становятся более выраженными.
Характерные поздние признаки ДЦП
Основными проявлениями являются:
- Деформации скелета - пораженные конечности становятся короче.
- Контрактуры суставов – движения в них ограничены, производятся с трудом.
- Судороги.
- Нарушение глотания – нет правильной сочетаемости и согласованности в работе мышц, участвующих в акте глотания. Ребенок не только плохо сосет, глотает, но и не может удерживать слюнотечение. Поэтому следствием такого нарушения у детей с церебральным параличом становится бесконтрольная саливация.
- Поражение слуха – выражено в том, что ребенок не воспринимает окружающие звуки, это очень негативно отражается на развитии речи.
- Нарушение речи – у больного нет возможности самому координировать точность и прицельность движения губ, языка и горла. В связи с этим он не может выговаривать нормальные звуки для речи, что не дает ей развиться.
- Нарушение зрения – миопия и косоглазие.
- Нарушения зубного ряда – неправильное положение некоторых зубов, подверженность кариесу, неправильное строение эмали. Чистить зубы ребенок не может.
- Задержка умственного развития – она бывает не у всех больных ДЦП. Степень задержки может быть разной. Что это такое - синдром ДЦП в инвалидизации? Она зависит именно от уровня развития интеллекта. Чем он выше, тем ниже степень группы инвалидности.
- Нарушение мочеиспускания и дефекации – возникает непроизвольно, опять-таки, из-за несогласованности и бесконтрольной работы участвующих в этих актах мышц.
- Тонус мышц нарушен и постороннему движения больного кажутся вычурными, разболтанными, неуклюжими. Часто походка толчкообразная, несогласованная. Могут быть и замедленные, червеобразные движения.
Что такое детский церебральный паралич в эмоциональном плане? Характерные черты таких детей – повышенная сензитивность, впечатлительность и сильная привязанность к родителям или опекунам.
Диагностические мероприятия

Диагноз может быть окончательным только на 2 году жизни, потому что двигательные нарушения на более раннем этапе могут быть преходящими. Для диагностики применяют:
- МРТ – она выявит снижение плотности белого вещества коры, атрофию ее и подкорки;
- КТ;
- УЗИ головного мозга;
- консультацию невролога;
- исследование слуха, зрения, рефлексов;
- тесты на развитие для выявления скрытой формы патологии.
Принципы лечения
Лечение детского церебрального паралича проводится с момента установления диагноза и до конца жизни больного. Терапия ставит задачей адаптировать больных детей к жизни. Слово реабилитация здесь неприменимо, потому что при ДЦП детям с рождения недоступно то, что умеют здоровые.
В остром периоде необходимо остановить развитие, например, инфекции. Вне обострения следует обучить ребенка общению и самообслуживанию, привить трудовые навыки и обеспечить трудоустройство.
В комплексное лечение входит медикаментозная терапия, физиотерапия, работа с логопедом, психологом, санаторно-курортное лечение, при необходимости хирургическое вмешательство. Положительный эффект дают вспомогательные устройства: ходунки, кресло, вертикализаторы, велосипеды, тренажеры, нагрузочные костюмы и пневмокостюмы и т. д.
Медикаментозное лечение включает различные миорелаксанты центрального действия – бензодиазепины, "Баклосан", "Тизанидин", "Мидокалм", противосудорожные препараты, ботокс.
Необходима двигательная реабилитация - ЛФК, массаж, кинезотерапия, мануальная терапия.
Показаны физиотерапевтические процедуры, санаторно-курортное лечение (начиная с 2-3-летнего возраста).
Оперативные методы лечения применяют при контрактурах в результате длительной спастичности мышц, ризотомии для прерывания патологической импульсации из головного мозга, может проводиться пересадка сухожилий, вытяжение костей и пр.
Физиотерапия

Чаще других проводится миостимуляция и электрофорез, электрорефлексотерапия. Все методы физиотерапии при церебральном параличе имеют целью улучшить тонус мышц, скоординировать движения больного, научить правильной речи. Но при наличии судорожного синдрома любая стимуляция отменяется. Хорошо зарекомендовали себя при ДЦП оксигенобаротерапия, лекарственный электрофорез, грязелечение, тепловые процедуры и водолечение.
Ведь, что такое болезнь ДЦП? Это, чаще, спастичность мышц и гиперкинезы. Теплые ванны снижают резкость гиперкинезов, убирают спастику мышц. Ванны применяют самые разные: хвойные, кислородные, радоновые, скипидарные и йодобромные, травяные с валерианой.
Относительно новый метод лечения – анималотерапия, т. е. лечение посредством контакта ребенка с животным. К таким относятся иппотерапия ДЦП (верховая езда) и дельфинотерапия ДЦП. Такое лечение применимо потому, что создается расслабляющая эмоциональная атмосфера для больного детским церебральным параличом ребенка, стимулируются его мозговые структуры, создаются насыщенные тактильные ощущения. Это помогает формированию новых двигательных навыков.
Иппотерапия стимулирует развитие дыхательных движений. При сидении в седле у малыша быстрее формируется правильная осанка, нарабатываются навыки сохранения равновесия. Мускулатура получает толчок к тренировке и укреплению, объем движений в суставах увеличивается. Не стоит забывать и о положительных эмоциях, которые ребенок получает в массе.
Вспомогательные приспособления
Их существует очень много, но наиболее часто используются:
- инвалидное кресло;
- ходунки применимы для детей, которые могут ходить, но не могут держать равновесие;
- вертикализатор – конструкция для удерживания вертикального положения;
- сиденье – кресло со специальными ремнями, помогающими сохранять правильную позу в сидячем положении;
- специально оборудованные стол и стул дают правильность осанки;
- 3-колесный велосипед укрепляет и развивает мышцы ног, дает возможность для их расслабления;
- кресло-сиденье для ванной;
- кресло-туалет;
- кресло со съемным устройством;
- ортез – помогает держать суставы в правильном положении и способствует выработке правильных движений.
Каковы прогнозы

ДЦП не прогрессирует, но его проявления остаются с больным пожизненно. Болезнь ДЦП сегодня не вылечивается. Восприятие диагноза в качестве приговора – неправильно. Жизнь родителей с таким ребенком будет в корне меняться, поскольку он нуждается во внимании с первых дней.
Если интеллект достаточно сохранен, ребенок может учиться в общей школе, освоить некоторые профессии. При наличии выраженных ограничений для нормальной жизни дается инвалидность, как социальная помощь и защита. Для таких детей созданы специализированные ЛПУ - детские неврологические отделения, санатории, школы-интернаты. Детей можно обучить машинописи, делопроизводству, компьютерным технологиям, садоводству и др.
Профилактика
Чтобы снизить риск развития ДЦП у ребенка, беременная женщина должна с первого дня гестации быть под наблюдением врача и регулярно обследоваться.
Обязательным требованием является вставание на учет в консультации не позже 1 триместра беременности. Будущая мама должна полноценно питаться, вести здоровый образ жизни, не курить, не пить спиртное, полноценно спать, гулять на свежем воздухе. При возникновении любых патологий, особенно инфекционных, следует лечить их своевременно и полностью, только под наблюдением врача.
Читайте также:


