Дцп плосковальгусная деформация стоп
Добрый день, друзья и гости сайта!
Если вам знаком термин ДЦП, значит вы обязательно столкнулись и с таким понятием как вальгусная стопа. Что это значит, давайте разберемся, чем это грозит и как с этим бороться.
Вальгусом называют любое искривление конечности вовнутрь. Вальгусная стопа – это разновидность деформации стопы, которая заключается в том, что средняя часть стопы заваливается внутрь, а пальцы и пятка как бы смотрят наружу.
Причиной такой деформации, обычно, является недостаточно развитый, слабый связочный аппарат голеностопа. А также чрезмерно спазмированные или наоборот паретичные мышцы ног. Согласитесь, почти все эти особенности встречаются у ребенка с ДЦП. Поэтому проблемы вальгусной стопы — спутники детского церебрального паралича.
Как определить деформацию стопы
Определить формирование вальгуса можно еще в раннем детстве, в тот период, когда ребенок начинает активно пытаться вставать на ножки. Под весом тела связочный аппарат не выдерживает и начинает деформироваться, заваливаться внутрь. Вслед за связками начинает деформироваться и вся стопа, уплощаясь и смещая кости стопы. А ведь именно она, стопа, является основной опорой для всего тела человека.
Если оставить вальгус без коррекции, то обязательно, вслед за голеностопом, начнет деформироваться коленный сустав, за коленным и тазобедренный. Неправильная постановка тела приведет к искривлению оси позвоночника, изменению осанки. Чрезмерная нагрузка на суставы, со временем, может привести к их воспалению и развитию артроза.
Поэтому вальгусная стопа не так уж безобидна и требует обязательного вмешательства. Своевременная ортопедическая помощь позволит скорректировать деформацию и избежать больших проблем.
Как не допустить развития
Прежде всего, ребенок обязательно и постоянно должен носить ортопедическую обувь со специальной стелькой для плоско-вальгусной стопы.
Гимнастика для стоп. Подробный комплекс упражнений вам порекомендует ортопед или инструктор ЛФК. Включайте в него те упражнения, которые может делать ваш ребенок хотя бы частично. В частности, в нем должны быть:
- хождение босыми ногами по поверхности с различным рельефом, это упражнение разовьет чувствительность стоп,
- вставание на носочки,
- вставание на внешнюю часть стопы,
- попытки захватить с пола пальчиками ног предметы или ткань.
Массаж очень полезное и эффективное мероприятие. Массировать нужно не только стопы, а ножки целиком, не забываю об области ягодиц и поясницы. Именно здесь в пояснице располагаются нервные окончания, отвечающие за движения ног.
Массаж ног делается снизу-вверх и кнаружи, применяя уже известные нам приемы:
- поглаживание,
- потряхивание (особенно эффективно при спастичности мышц ног)
- разминание,
- растирание .
Массируя стопу ребенка, особое внимание уделяем своду стопы т.е. ямке между пяткой и пальчиками. Стопы – гладим, растираем, разминаем. Обязательно массируем каждый пальчик.
Будет очень полезно если массаж стоп вы сопроводите комплексом пассивных упражнений.
- Вращение стопой по часовой стрелке и против неё.
- Круговые движения каждым пальчиком, сгибание и разгибание пальчиков.
- Повороты стоп внутрь друг к другу и кнаружи.
- Повороты стопы пальчиками на себя и от себя.
Все движения делаются осторожно и без боли. Посмотрите несколько раз как делает массаж специалист, спросите совета – как вам делать массаж ребенку самостоятельно и только тогда смело приступайте к самостоятельной практике.
И так, подведем итог:
- Вальгусная деформация стопы весьма вероятна если у вашего ребенка ДЦП.
- Вальгусная стопа поддается коррекции и лечению.
- Не допустить развития деформации позволят – своевременное обращение к специалистам, а также — ортопедическая обувь, массаж, гимнастика.

- Что такое вальгусная деформация?
- Причины деформации свода стопы
- Признаки и симптомы
- Диагностика
- Лечение
- Профилактика
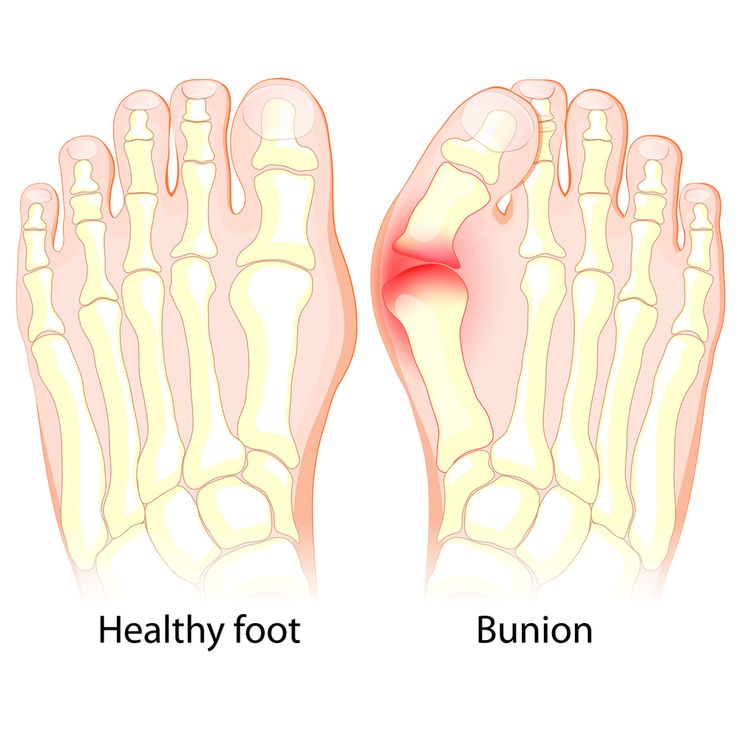
Вальгусная деформация стопы у детей приводит к нарушениям походки
Что такое вальгусная деформация?
Плоско-вальгусная деформация свода стоп, или вальгус – это ортопедическая патология. Проявляется опорой на медиальную часть ступни, искривлением нижних конечностей в положении стоя и при ходьбе. При этом пальцы и пятки всегда вывернуты наружу. У взрослых людей тоже возникает вальгус, но он проявляется иначе. Деформация костей проявляется изменением положения большого пальца. Такое состояние именуют косточкой или шишкой на пальце.
Патология возникает из-за отклонения и выпячивания суставной головки плюсневой кости.
По своей этиологии вальгус делится на врождённый и приобретённый. Врождённое заболевание возникает внутриутробно, в период воздействия негативных факторов. Оно диагностируется в первые 3-4 месяца после рождения. В зависимости от прогресса болезни, разделяют несколько степеней вальгуса:
- I ст. - наиболее лёгкая. Угол отклонения меньше 15º. Для коррекции требуется ношение ортопедической обуви и физиотерапия;
- II ст. – средняя. Угол отклонения меньше 20º. Коррекция включает массажи, физиотерапию, ношение специальной обуви;
- III ст. – средней тяжести. Угол отклонения меньше 30º. Патология этой степени плохо поддаётся консервативной терапии. Требуется длительное лечение и непрерывная реабилитация для восстановления нормального свода стоп;
- IV ст. – тяжёлая. Угол отклонения больше 30º. Для этой степени консервативная терапия малоэффективна. Как правило, требуется хирургическое лечение и длительная реабилитация.
Большое количество случаев врождённого вальгуса имеют тяжёлую форму. Поэтому важно как можно раньше выявить заболевание и своевременно начать лечение.
В зависимости от этиологии вальгуса, выделяют такие виды патологии:
- Статическая - нарушенная осанка;
- Структурная - врождённые причины. При патологии таранная кость часто отклоняется в сторону;
- Коррекционная - из-за неправильной терапии или отсутствия лечения косолапости;
- Компенсаторная - скошенные голени, укорочённое ахиллесово сухожилие;
- Спастическая - нервные спазмы конечностей, как следствие дисфункции коры головного мозга;
- Паралитическая - в результате парезов, вызванных энцефалитом или полиомиелитом;
- Травматическая - переломы костей стопы, травмы тазобедренного сустава, голеностопа, разрывы связок;
- Рахитичная - следствие рахита у детей до года.
Специалисты рекомендуют корректировать положение стоп до 12-13 лет. Чтобы понять, как исправить ортопедическую патологию у ребёнка, необходимо провести диагностику и выявить причину развития вальгуса.
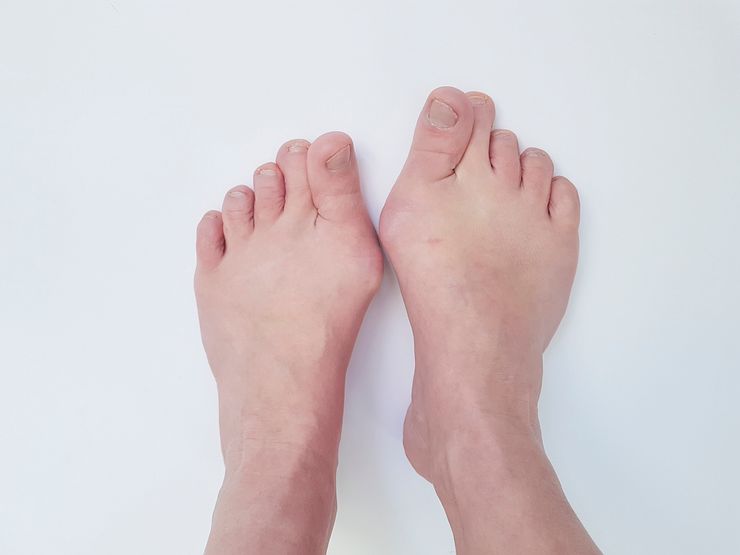
Вальгус тяжёлой степени
Причины деформации свода стопы
Причина заболевания врождённого типа кроется в нарушении внутриутробного роста и развития ребёнка. Под воздействием патогенных факторов происходит аномальное развитие стоп. Один из видов врождённых плоско-вальгусных деформаций - вертикальный таран. Эта частая патология, требующая хирургического лечения. В противном случае ребёнок обречён на хромоту во взрослом возрасте.
Приобретённая патология появляется из-за других состояний:
- Травм нижних конечностей в родах;
- Рахита;
- Изменений ступни, тазобедренного, коленных суставов или голеностопа после травмы;
- Чрезмерной массы тела – костные структуры детей не выдерживают нагрузку;
- После перенесённых инфекций;
- Дисплазии фиброзных тканей;
- Миодистрофий;
- Заболеваний нервной системы;
- Эндокринной патологии, например, сахарного диабета;
- ДЦП.
Некоторые факторы способны спровоцировать развитие вальгусной деформации стопы:
- Несбалансированный рацион, дефицит витаминов и протеинов;
- Неудобная, мягкая обувь;
- Малыш рано встал на ноги (до 10 месяцев);
- Родители насильно провоцируют стояние и хождение на ногах у детей до 12 месяцев;
- Нижние конечности слишком долго находятся в гипсовой повязке;
- Малыш часто болеет простудными заболеваниями или гриппом.
Родителям стоит знать, что в формировании плоско-вальгусной стопы замешана и генетика. Поэтому важно у малышей с предрасположенностью проводить профилактику патологии. Необходимо ежегодно консультироваться с ортопедом при сочетании наследственности и других факторов.
Признаки и симптомы
Субъективная симптоматика при вальгусе: усталость от долгой ходьбы, иногда боли в стопе. Но такие признаки неспецифичны. Они встречаются при варусной деформации или травмах конечностей. Необходимо обратить внимание на объективные признаки:
- Ноги при ходьбе ставятся неправильно, больший упор идёт на внутреннюю часть;
- Нижние конечности отекают в вечернее время;
- Переваливание на стороны при ходьбе;
- Неустойчивость походки;
- Шарканье ногами;
- Разведённые пальцы;
- Трудности при попытках свести пятки вместе;
- Появление натоптышей, мозолей на выпуклых частях подошвенной поверхности.
Один из этих признаков или их совокупность должны насторожить родителей. Необходимо показать ребёнка травматологу или ортопеду для диагностики и лечения.
Диагностика
При подозрении на вальгусную деформацию малыша нужно показать педиатру. Врач осмотрит нижние конечности, соберёт анамнез и при необходимости направит к профильному специалисту.
Травматолог или ортопед определят степень изменения стоп. Для диагностики применяют следующие инструментальные методы обследования:
- Рентгенограмма, снимки в трёх проекциях;
- УЗИ голеностопного сустава или других структур;
- Компьютерная плантография – позволяет определить детальное строение стопы;
- Электромиография – позволяет оценить мышечные сокращения;
- Подография – анализирует походку и её особенности.
Плантографию можно провести и наиболее простым методом самостоятельно. Для этого необходимо взять лист бумаги, нанести на нее специальный краситель. После этого ногу нужно плотно поставить на лист. По следу определяется степень деформации свода стопы.
Ортопед выявляет причины патологии и тяжесть течения
Лечение
Наибольший эффект от консервативной терапии наблюдается при незначительной деформации. Как приходится исправлять лёгкую патологию:
- Ношение ортопедической обуви или стелек - они подбираются врачом после тщательного изучения стоп;
- Приём поливитаминных комплексов;
- Домашние занятия на орто-ковриках или рельефных мячах;
- Общий укрепляющий массаж тела с упором на нижние конечности;
- Ванны хвойно-солевые 1 раз в неделю.
Деформация средней степени корректируется точно также. В терапию включают медикаментозные средства: препараты магния, витамины группы В, D. Родителям рекомендуют проводить с ребёнком дома комплекс упражнений и ежедневные массажные комплексы.
III и IV ст. вальгуса требуют длительной коррекции. Терапия включает:
- Ношение ортезов, фиксаторов, бандажей;
- Медикаментозную терапию: анальгетики, антигистаминные, противовоспалительные, противомикробные препараты, венотоники и флебопротекторы, гормональные мази, средства, улучшающие проводимость нервных импульсов, миорелаксанты и прочие. Выбор медикаментов зависит от состояния пациента и происхождения деформации;
- Массаж. Проводится дипломированным специалистом ежедневно. Способствует нормализации работы мышц, снятию болезненности и спастики;
- Физиотерапевтические процедуры - достижение положительного лечебного эффекта без лишней нагрузки на организм. Применяют электрофорез с препаратами кальция, парафинотерапию, дарсонвализацию, иглоукалывание, лечебные ванны, криотерапию, аппликации грязями;
- Лечебная физкультура. Выбор упражнений зависит от этиологии деформации. Комплексы можно делать как в зале с инструктором, так и дома. Сочетание домашних занятий и ЛФК со специалистом позволяет достичь максимального восстановительного эффекта.
При отсутствии результатов от консервативного лечения врач принимает решение о проведении операции. Хирургические вмешательства направлены на восстановление функции нижних конечностей или облегчение состояния. Зачастую применяют такие методики:
- Иссечение сухожилий;
- Установка внешнего фиксатора;
- Артифициальный анкилоз суставов.
В особенно тяжёлых и запущенных случаях прибегают к удалению повреждённого сустава с его дальнейшей заменой на искусственный.

В комплексе лечения нужно носить специальные стельки
Профилактика
Главная причина развития дефекта стопы у ребёнка – это отсутствие должного внимания к двигательной функции. Родителям необходимо с первых дней жизни крохи задуматься о здоровье нижних конечностей. Профилактические мероприятия включают:
- Сбалансированный ежедневный рацион, большое количество фруктов, овощей и белков;
- Ежедневные прогулки на свежем воздухе;
- Здоровый сон;
- Удобная повседневная обувь, соответствующая международным стандартам;
- Гимнастические упражнения, занятия на фитболе или орто-коврике;
- Употребление водного раствора витамина D;
- Ежедневные укрепляющие массажи;
- Ходьба босиком по рельефным поверхностям;
- Закаливание солнцем и водой.
Распространённая причина вальгуса – ранняя нагрузка на ноги. Нельзя пытаться ставить ребёнка на ноги или учить ходить без его инициативы. А ежегодные консультации у невролога и травматолога позволят выявить и скорректировать вальгусную деформацию стопы у детей.
Также интересно почитать: дизентерия у детей
Формирование стоп и правильного положения тела у детей с рождения происходит постепенно. Нередко можно заметить, как в период становления на ножки походка практически всегда у ребёнка неуклюжая и шаткая.

Если ребёнок начинает делать упор на внутреннюю часть ступни, подворачивать ее внутрь при ходьбе и жаловаться на боль (тяжесть) в ногах, то врачи ставят диагноз — плоско-вальгусная стопа.
Плоско-вальгусные стопы как вид деформации
Плоско-вальгусная стопа у детей — ортопедическое заболевание, искривление нижних конечностей в случае опоры на внутреннюю часть стоп при занятии положения стоя. При этом пятка и пальчики вывернуты наружу. По МКБ-10 имеет код М21.0 и Q66.6.
Чаще заболевание диагностируется у детей в 4-5 лет, когда начинает выявляться неправильное формирование и постановка ноги при ходьбе. Это довольно редкая патология опорно-двигательного аппарата. Если пренебрегать лечением, то к 6 годам у ребенка может развиться плоскостопие.
По мере развития патологии на подошве можно наблюдать углубление в области свода под действием тяжести при ходьбе. У детей начинают искривляться пятки и пальчики (выворачиваться наружу), а серединка — прогибаться к внутренней части стопы.
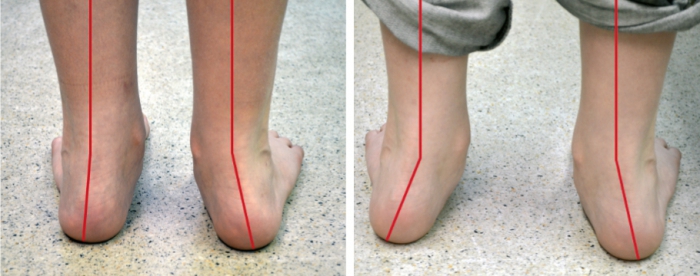
Вальгус ступни у детей несложно распознать визуально, достаточно поставить две стопы рядом, как можно наблюдать при взгляде сверху схожесть ног с буквой X.
Степени вальгусной деформации стоп у детей
В зависимости от градуса выраженной деформации стопы встречаются следующие степени патологии:
- лёгкая с отклонением от нормы от 10 до 150 градусов;
- средняя с углом отклонения от нормы до 300 градусов;
- тяжелая с углом отклонения от нормы свыше 300 градусов.

По видам плоско-вальгусная деформация бывает: паралитическая, травматическая, врождённая, статическая, рахитическая, неправильное исправление косолапости.
Причины вальгусной деформации стоп у детей
Патология может иметь врожденный либо приобретенный характер. Если признаки начинают проявляться у детей до 3 лет, то вероятно — это внутриутробные изменения, т.е. аномальное развитие нижних конечностей закладывалось еще в утробе матери и ближе к 3-ем месяцам врачи уже могут поставить вполне обоснованный диагноз.
Спровоцировать развитие приобретенного заболевания может:

- механическое повреждение стопы;
- инфекционные заболевания, перенесенные накануне;
- слабость суставов, мышечной ткани с неспособностью удерживать стопы в правильном положении;
- сбой эндокринной системы;
- дисбаланс в питании, нехватка микроэлементов (витаминов);
- рахит (слабость костей), способный привести к постепенной деформации ступни.
В группу риска входят дети:
- недоношенные;
- родившиеся с малым весом, ДЦП, другими нейромышечными нарушениями;
- пережившие рахит, пневмонию;
- часто болеющие ОРВИ;
- подолгу пребывающие в мягкой (неудобной) обуви, неспособной поддерживать стопу в правильном положении.
Признаки плоско-вальгусной стопы
В период становления на ножки практически все дети неуклюжие, поэтому выявить родителям на раннем этапе плоско-вальгусную стопу сложно.
Обычно, начиная с 1,5 лет в случае неправильной постановки стопы симптомы следующие:
- отек нижних конечностей в вечерние часы после долгого проведения на ногах, болезненность в области голеней;
- шаткость, неуверенность, видоизменение походки с проявлением неуклюжести;
- наличие звуков шарканья при ходьбе;
- быстрая утомляемость ног по причине низкой активности опорно-двигательной системы, изменчивость в характере, плаксивость;
- утолщение, уплотнение стопы, неправильная постановка ноги при ходьбе с большим упором на внутреннюю часть.
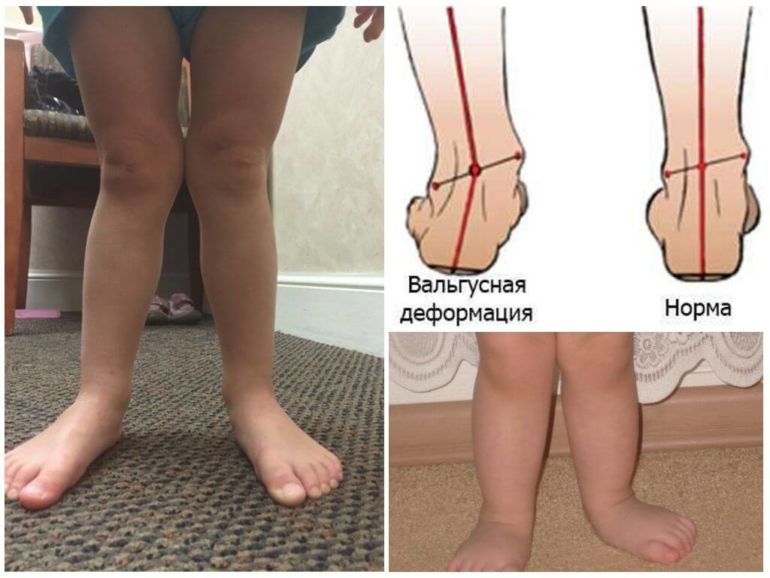
При вальгусной стопе очевидно появление буквы X при постановке рядом 2-ух ножек. Это уже указывает на запущенную степень развития патологии. Проявление вальгусной деформации наблюдается у детей, достигших 1 года, когда при ходьбе задействована только внутренняя поверхность стоп.
Диагностика
Поставить первичный диагноз при неправильном расположении стоп у детей в первую очередь может педиатр. Далее при подозрении перенаправит к травматологу, ортопеду для выявления степени видоизменений, деформации стопы.
Методы для утверждения диагноза инструментальные:
- рентгенограмма с получением снимком в 3-ех проекциях;
- компьютерная плантография для расчёта морфологических параметров деформации, получения оценки распределения нагрузки на разные части стопы;
- УЗИ суставов голени для постановки точного диагноза;
- подография для выявления особенностей походки у детей;
- электромиография для выяснения степени нарушения мышечных сокращений.

Самый простой способ плантография — тест с нанесением специального красителя на лист бумаги и далее на подошву стопы для определения степени деформации.
Лечение
Лечение – комплексное, ведь вряд ли можно достичь желаемых результатов, если проводить лишь отдельные мероприятия. Родители должны быть морально готовы к тому, что на исправление деформированной стопы уйдут долгие месяцы. Крайне важно пересмотреть образ жизни и следовать в четкости всем предписаниям хирурга, ортопеда.
При постановки диагноза, вероятно, придется заказать ребенку ортопедическую обувь для повседневной носки в принудительном порядке.
Методы воздействия разнообразные:
- массаж;
- лфк, специальные упражнения;
- ношение ортопедических стелек, обуви;
- хирургия в запущенных случаях.
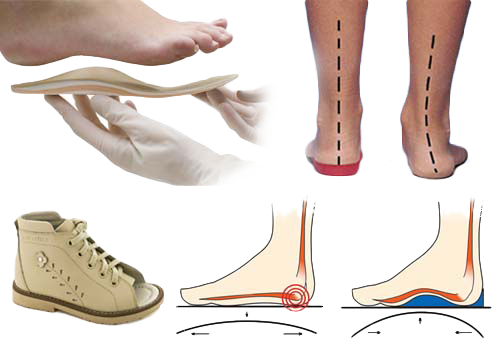
Важно начать лечение своевременно, иначе исправить искривление в полном объёме у подрастающих детей вряд ли будет возможно. Особенно при сильном отклонении вертикальной оси стопы от нормы.
Многими врачами доказана эффективность упражнений. Комплекс подбирается врачами (ортопед, реабилитолог) с учетом особенностей и возраста детей, степени тяжести патологии. Упражнения простые с возможностью проведения в комфортной домашней обстановке.
Рекомендуется проводить в игровой форме, когда у детей вполне хорошее настроение. Можно водить ребенка на художественную гимнастику.
Комплекс упражнений:
- Ходьба по очереди на внутренней и на внешней стороне стопы.
- Перекатывание ступнями скалки, рисование большими пальцами на листе бумаги.
- Захват пальчиками ног маленьких предметов.
- Ходьба по камням, лестницам, то есть по разным выступам.

Варианты упражнений для детей постарше:
- Встать по стойке смирно. Поднимать носочки вверх, слегка подворачивая их внутрь.
- Проводить носком ноги по одной голени с обхватом скользящими движениями. Повторить с другой ногой.
- Сесть, слегка согнуть ноги в коленях. Приподнимать пятки от пола в синхронном порядке, затем – по очереди.
- Захватывать пальцами ног мелкий предмет (лежащий на полу), например карандаш, мячик.
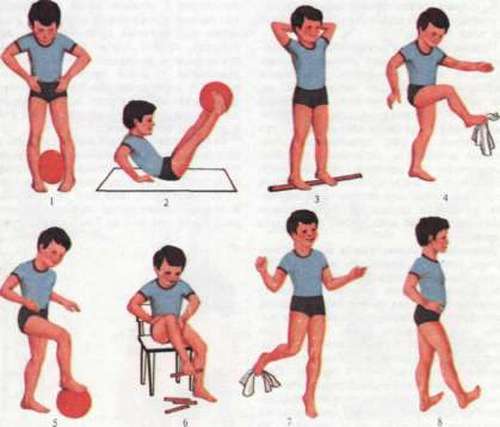
Дополнительно важно делать детям массаж, интенсивно надавливая на стопы и голени. Цель упражнений – исправлять постепенно искривление и закреплять результаты, фиксирую стопы в правильном анатомическом расположении.
В состав комплекса физиопроцедур входит:
- электрофорез для стимуляции мышц;
- амплипульс;
- магнитотерапия.
Физиолечение — отличное дополнение к основным методикам с целью оказания комплексного воздействия на плоско вальгусную стопу.
Успех выздоровления детей во многом зависит от профессиональных умелых рук массажиста. Обычно приемы – классические, поэтому научившись, могут проводить родители самостоятельно, например, в целях экономии денежных средств.
Особенность массажа — укрепление мышц и связок, нормализация кровоснабжения в нижних конечностях:
- поглаживания, разминания ступней;
- вибрационное воздействие на массажные зоны;
- постукивание по ногам со сменой на легкие поглаживания;
- массирование пальчиков, пяток, плюсневых участков, голеностопа с проведением круговых движений вокруг коленного сустава, ягодиц, нижней части спины (пояснично-крестцовый отдел), бедренной части (передняя, задняя).

Курс проведения массажа — 10-14 дней. Через 2-3 недели перерыва можно повторить. В завершении сеансов рекомендуется делать детям ванночки для ног, подливая холодную воду в тёплую. Далее – растирать массажными движениями ступни, бедра и голени.
Массажные приспособления:
- Проводить массаж с разминанием стоп полезно “стоя” или на специальном массажном коврике или ортопедическом аппликаторе из жесткого материала с наличием жёсткого рельефа (массажных иголок).
- Благодаря рельефной поверхности коврика массируется подошвенная поверхность стопы.
- Детям до 3 лет рекомендуется высота выпуклости на массажном коврике — до 20 мм, старше 3 лет — до 30 мм. Для подбора подходящего коврика стоит сначала посоветоваться с врачом-ортопедом.
При плоско-вальгусной терапии лекарственные препараты детям назначаются в редких случаях. Обычно это – обезболивающие, спазмолитики, если сильно беспокоят боли в нижних конечностях.
При лечении применимы корректирующие гипсовые повязки для фиксации ноги в правильном положении. Для возвращения плоско-вальгусной стопы в свое физиологическое русло детям показано ношение ортопедической обуви и стелек.
Также полезно сочетать ношение фиксирующих приспособлений с простыми упражнениями:
- встать на коврик, переминаться с ноги на ногу, перенося вес;
- стоять на одной ноге, другой — скользить по коврику;
- руки положить на пояс, проводить ротацию туловища в одну — в другую сторону, опираясь о коврик и переминаясь с ноги на ногу;
- подняться на носочки, опускаться на пятки.

При вальгусной деформации коленных суставов используется такое средство коррекции как тутора. Это некий сапог, фиксирующий ногу ребенка от стопы и до бедра, носится ночью.
Хирургия показана детям, если другие методы воздействия не приводят к радикальным изменениям в лучшую сторону. Меры направлены на пластику плюсневых косточек, укрепление сухожилий.
Эффективные методы: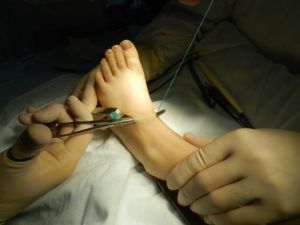
- артродез подтаранного сустава;
- вживление импланта между пяточной и таранной косточками, способного развести кости и привести к правильному расположению стопы;
- метод Грайса с установкой специальной вставки, препятствующей прогибам стопы внутрь;
- метод Доббса с наложением гипса на стопу и последующей фиксацией спицей. Необходимо провести до 6 сеансов с перерывом в 1 неделю.
После операции ребенку накладывается гипс на 3-4 недели, далее показано постоянное ношение ортопедической обуви, сделанной по меркам стопы. Снятие имплантата происходит через 1-1,5 года, когда будет явно заметна сохранность правильного положения ноги.
У детей дошкольного возраста интенсивно растет скелет, поэтому операция детям до 8 лет не проводится. Но до 17 лет важно успеть прооперировать при поставленном диагнозе — плоско вальгусная стопа. Данный возраст – пластичный. Далее вероятность исправления патологии в полном объеме станет гораздо меньше.
Суть метода кинезиотейпирование состоит в наложении эластичных лент на периартикулярную части стопы, фиксации липкой ленты к поверхности кожи за счёт клеевой основы:
- Благодаря данному методу происходит перераспределение нагрузки на ряд мышц.
- Тейпирование назначается при плоскостопии (поперечное, продольное), плоском вальгусе (приобретенный, врождённый, динамический, статический).
- Это отличная коррекция горизонтального свода при плоско-вальгусной деформации стопы. Главное, знать правильные способы наложения тейпа, наклеивания на стопу в ширину (длину).

Самоклеющаяся лента-пластырь на первый взгляд покажется бесполезным средством, хотя доказала высокий процент эффективности при лечении. Плюс — удобство ношения, отсутствие намокания повязки даже после купания ребенка, возможность длительного ношения под одеждой, независимо от стиля.
Как лечит остеопат?
Специалисты подходят к проблеме более глобально и проводят лечение не только деформированной стопы, но и всего сустава в целом. Ведь бывает, что патология у детей развивается на фоне родовой травмы либо дисфункции позвоночника, костей таза.
Задачи остеопата:
- устранить застарелые структурные нарушения;
- воздействовать на истинные причины развития патологии и восстановить правильное положение стопы;
- добиться эффекта за счет щадящих техник, направленных на нормализацию кровотока, лимфотока в тканях и малом тазу;
- снять напряжение в мышцах и откорректировать нарушения в позвоночнике у детей.
Ортопедическая обувь и стельки
Один из важных методов лечения — ношение ортопедической обуви детьми с хорошими супинаторами и твердым задником, использование специальных стелек для исправления наклона ступни. Даже кроссовки должны быть с правильными стельками. Цель ношения обуви — принудительно править стопу в нужное положение.

Назначается детям при диагностировании 2-3 степени вальгуса. Подбирается врачом-ортопедом на основании выявленных параметров аномалии, градуса отклонения стопы от нормы у детей. Бывает, что врач рекомендует носить исключительно стельки с учетом анатомических характеристик, размера и степени деформации ступни.
Профилактика
Не допустить развитие патологии у детей значит, не пренебрегать простыми мерами профилактики:
- проводить закалку с малых лет;
- приучать к занятиям гимнастикой и спортом, направленным на укрепление связок и мышц, чаще гулять с детьми;
- делать массаж стоп грудничкам до 1 года в целях профилактики, ответственно подходить к выбору удобной обуви;
- соблюдать режим кормлений, обеспечить полноценным питанием;
- нормализовать сон, оснастить рацион витамином Д во избежание развития рахита;
- своевременно обращаться к хирургу, детскому массажисту, ортопеду, педиатру при подозрении на искривление (деформацию) стопы;
- не пытаться раньше 7-8 месяцев ставить детей на ноги.
Лечение плоскостопия и вальгусной деформации в санатории
В России существуют санатории, в которых организовано лечение плоскостопия и вальгусной деформации у детей.
- Грязелечение, лечебная гимнастика, массаж стоп.
- Солевые физиопроцедуры, водолечение.
- Оздоровительные развлекательные мероприятия.
- Основная цель — укрепить мышечный свод ступни, снизить степень развития плоскостопия, предупредить осложнения и инвалидизацию.
В ортопедо-травматологическом санатории “Юность” (Северная Осетия), г. Владикавказ лечат любые дефекты осанки у детей ( сколиоз, плоско-вальгусная стопа, плоскостопие, дисплазия тазобедренного сустава) с применением специальных методик: массаж, ортопедические укладки, ЛФК, контрастные ванны, электростимуляция мышц голеней.
Рекомендации доктора Комаровского
Вальгусная деформация — пребывание стоп в крестообразном положении по отношению друг к другу. Дети начинает быстро уставать, делая первые шаги в грудном возрасте. Походка становится неуверенной, шаткой.
Комаровский не советует родителям:
- паниковать, поскольку практически у всех детей с рождения — плоская стопа, ведь формирование свода происходит постепенно — по мере подачи нагрузки на ноги;
- целиком доверять ортопедическим ботинкам и верить в их целебные свойства. Носить детям подобную обувь нужно лишь в качестве вспомогательного варианта терапии;
- нужно давать возможность детям больше ходить босиком по неровным поверхностям (камни, ракушки, речная галька), подбирать ботинки по размеру так, чтобы малышу было удобно и комфортно в них и не покупать обувь на вырост;
- недопустимо ставить на ножки детей раньше 9 месяцев, ведь торопить не нужно.
Малыш сам встанет и пойдет, когда придет время. Именно ранняя вертикализация — одна из причин нарушения функции позвоночника и анатомии ступни.
Заключение
Плосковальгусная деформация — заболевание опорно-двигательного аппарата, поэтому при явном выраженном уплощении свода ноги, отклонении заднего отдела наружу и Х-образная постановка ног требуют исключительно комплексного подхода к проведению терапии.
Отзывы о лечении вальгусной деформации



Читайте также:


