Что такое недифференцированная эпилепсия
Парциальная эпилепсия клинически проявляется в виде парциальных припадков с последующей генерализацией или без нее, наличием неврологического дефицита, соотносимого с эпилептогенным поражением мозга, а на ЭЭГ—фокальной эпилептической активностью с меньшим, чем при других формах эпилепсии, эффектом активации под влиянием гипервентиляции, мелькающего света или она.
Если во время припадка возникают генерализованные эпилептические разряды, то обычно можно проследить их развитие из фокальной эпилептической активности.
Нами проанализированы результаты обследования 370 больных эпилепсией, при этом специального отбора не проводилось.
В разработку включены все больные, направленные к нам иа консультацию за определенный период. Причиной направления в 93% случаев была безуспешность лечения и только в 7% — неясность диагноза. При необходимости больные проходили обследования в стационаре. В дальнейшем большинство их находились под нашим наблюдением в течение 5—10 лет н более.
К первичной генерализованной эпилепсии (ПГЭ) отнесены только те формы заболевания, при которых клинические и электроэнцефалографнческие проявления отвечали безусловным критериям ПГЭ. Обычно клиническими признаками были наличие абсансов, массивных эпилептических миоклоний (одних или в сочетании с генерализованными судорожными припадками без фокального начала), отсутствие четких признаков поражения головного мозга, электроэнцефалографическими — отсутствие очаговых изменений биопотенциалов мозга, наличие генерализованных синхронных и симметричных пароксизмов пик-воли частотой 3 в секунду, длительностью 1—10 с и более и других электрографических феноменов, характерных для некоторых особых форм первичной генерализованной эпилепсии.
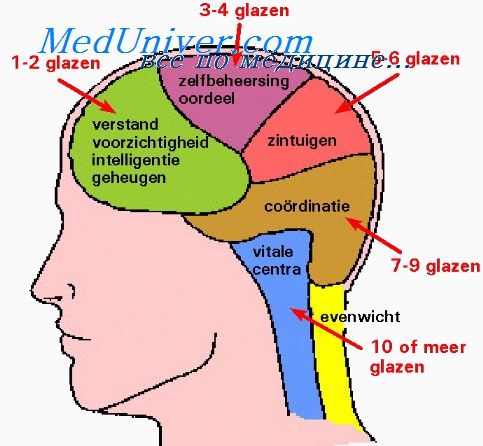
Первичная генерализованная эпилепсия установлена нами лишь у 28 больных, что составляет 7,57% больных со всеми формами заболевания или 9,43% больных с идентифицированными формами в соответствии с Международной классификацией эпилепсии. Парциальная эпилепсия диагностирована в 249 случаях, т. е. в 67,29% всех наблюдений, или у 83,85% больных с идентифицированными формами. Наконец, вторично-генерализованная эпилепсия установлена у 20 больных, что составляет соответственно 5,40 и 6,72%.
Эти данные непосредственно ие отражают истинного распределения различных форм эпилепсии. Тем не менее они косвенно могут свидетельствовать об абсолютном преобладании парциальной и относительной редкости первичной генерализованной эпилепсии. Что касается вторично-генерализованной эпилепсии (ВГЭ), и, поскольку в качестве таковой пока четко идентифицированы детские формы, относительно малое количество больных ВГЭ частично может быть объяснено тем, что наш основной консультативный центр располагается на базе клинической больницы для взрослых.
Среди больных с парциальной эпилепсией (ПЭ) наиболее многочисленную группу составили, как и следовало ожидать, больные височной эпилепсией (ВЭ) —167, т. е. 45,13% больных сo всеми формами эпилепсии, или 56,24% больных с идентифицированными формами в соответствии с Международной классификацией, или 67,07% больных очаговой эпилепсией. Джексоновская эпилепсия (ДЭ) установлена у 23 больных, что составило 6,22% больных со всеми формами эпилепсии, 7,75% — больных с идентифицированными формами и 9,25% — больных парциальной эпилепсией.
Эпилепсия — это хроническое заболевание центральной нервной системы, характеризующееся возникновением двух или более эпилептических приступов, которые начинаются внезапно и непроизвольно, длятся обычно короткий промежуток времени, иногда могут быть вызваны яркими и мерцающими вспышками света. Эпилепсия занимает третье место в структуре неврологических заболеваний и является патологией, которая может возникать как и у детей, так и взрослых. В 1981 году Международная лига по борьбе с эпилепсией создала единую классификацию эпилептических приступов, согласно которой существуют парциальные (фокальные, локальные) и генерализованные приступы (ГП). В данной статье мы разберем, что такое генерализованная эпилепсия (ГЭ).
ГЭ — вид эпилепсии, сопровождаемый признаками первично-диффузного вовлечения церебральных тканей с выраженным усилением психической и двигательной активности. Выделяют следующие типы генерализованных приступов:
- абсансные (типичные petit mal и атипичные);
- миоклонические;
- клонические;
- тонические;
- тонико-клонические (grand mal);
- атонические.
Суть классификации заключается в том, что она учитывает тонкую нейронную организацию мозга со специфическими функциями, которые локализуются в определенных областях. ГП характеризуются отсутствием определенного места возникновения патологического очага возбуждения, он может генерироваться в обоих полушариях.
В дополнение к этой классификации генерализованные приступы делятся на:
- идиопатические генерализованные (связанные с возрастными особенностями);
- генерализованные криптогенные и/или симптоматические;
- генерализованные симптоматические неспецифической этиологии (связанные с возрастными особенностями);
- специфические эпилептические синдромы.
Также существуют такие парциальные (имеющие конкретное место возникновения очага возбуждения в мозге, например, височная эпилепсия или теменная) приступы, которые могут преобразоваться во вторично-генерализованные (возбуждение переходит на оба полушария).
ГП могут быть судорожными и бессудорожными (абсансные и атонические). Абсансы наиболее характерны для детей 4-8 лет. Во время приступа, который длится максимум 10-20 секунд, у них отсутствует сознание, любая начатая деятельность прерывается, ребенок становится похож на статую с пустым взглядом, он не реагирует на обращение к нему. Простые абсансы могут повторяться большое количество раз за день, но помнить о них больной не будет — они никак не ощущаются им. Существуют также сложные абсансы — представляют собой простые абсансы с добавлением двусторонних двигательных феноменов (подергивание, напряжение мимических мышц, кивание головой, отведение глаз в сторону и др.). Атонический приступ наступает внезапно с потерей постурального мышечного тонуса, в результате чего больной падает, судороги отсутствуют.
Судорожные припадки в свою очередь делятся на тонические, клонические, миоклонические и тонико-клонические.
Тонические приступы характеризуются спазмом мышц лица, туловища, сопровождаются сгибанием рук и разгибанием ног, нарушением сознания, падением. Приступ внезапно начинается и также внезапно завершается, после чего больной короткое время пребывает в спутанном сознании.
Клонические приступы — повторные билатеральные подергивания конечностей, как правило, нерегулярные. Припадок тоже неожиданно начинается и завершается, ближе к концу частота сокращений уменьшается.
Миоклонические приступы представляют собой внезапные, молниеносные непроизвольные мышечные сокращения (моргание, кивки головой) без потери сознания. Могут быть генерализованными (вовлекаются мышцы туловища и конечностей) или ограниченными (в области лица или в одной конечности).
Причины ГЭ
Эпилепсия является полиэтиологическим заболеванием, к возникновению которого может привести любое заболевание или травма ЦНС. Каждое структурное повреждение головного мозга вызывает дисбаланс тормозных и возбуждающих нейромедиаторов. Из-за этого мембрана нейронов становится более проницаемой для ионов Na+ и Ca2+, а количество каналов для K+ и Cl-, наоборот, уменьшается. В результате этого нейроны становятся гиперчувствительными к разрядам других нейронов, что ведет к образованию эпилептического очага.
Структурные нарушения мозга могут возникнуть в результате следующих причин:
- перинатальные — вирусные инфекции матери во время беременности (краснуха, герпес), употребление матерью токсических средств и лекарственных препаратов, запрещенных для приема беременными, родовые травмы;
- постнатальные — сотрясения мозга и другие травмы, инфекции ЦНС (менингит или энцефалит), опухоли и кровоизлияния.
Если эпилепсия есть у одного из родителей, то риск возникновения ее у ребенка не более 10%.
По причине появления эпилепсию подразделяют на идиопатическую, симптоматическую и криптогенную. Идиопатическая — эпилепсия с известной или возможной генетической предрасположенностью. У таких больных нет в анамнезе травм головы, при обследовании не обнаруживаются повреждения мозга и до возникновения приступа отсутствуют какие-либо нарушения психики. Симптоматическая — припадки возникают в результате экзогенных факторов, приводящих к повреждениям мозга (травмы, инфекции, кровоизлияние, ишемия и т.д.) с проявлением. Криптогенная характеризуется отсутствием какой-либо причины, эпилептический синдром возникает спонтанно.

Врач-невролог, доктор медицинских наук
По последним данным ВОЗ, от эпилепсии страдает 4-10 человек на 1000 населения. В настоящий момент врачи регистрируют прирост заболеваемости. Это связано с разными провоцирующими факторами. Доказано, что эпилептические припадки чаще возникают у жителей стран с низким или средним уровнем развития, тем не менее в России на долю болезни приходится 2,5% случаев неврологической патологии. Эпилепсия занимает первые места в структуре инвалидизации: 30% пациентов становятся инвалидами 1 или 2 группы.
Эпилепсия может проявляться на фоне других заболеваний — такой вид патологии называется симптоматической. Врачи Юсуповской больницы выполняют тщательную диагностику для установления причин судорожного синдрома. Это необходимо для назначения корректной терапии. Обследование проводится при помощи европейского оборудования. Диагноз выставляется на основании данных МРТ, КТ, ЭЭГ. В условиях современной лаборатории осуществляется диагностика крови. Симптоматическая эпилепсия требует индивидуального подхода к лечению. Неврологи Юсуповской больницы разрабатывают персональный план терапии, включающий новые лекарственные средства, обладающие доказанной эффективностью.
Первые признаки ГЭ
Приступы генерализованной эпилепсии совершенно внезапны, их невозможно предугадать. Но есть некоторые признаки, которые имеют схожие с эпилепсией проявления, но не являющиеся ею. Они являются следствием действия какого-либо экзогенного фактора, пагубно влияющего на работу ЦНС.
- Непроизвольные подергивания мышц, в том числе и те, которые иногда возникают при засыпании (так называемые физиологические вздрагивания). Обычно в этот момент снится, что вы спотыкаетесь или падаете с небольшой высоты, после чего резко просыпаетесь, иногда даже вскрикивая.
- Нарушения сна — кошмары, хождение во сне (лунатизм) или сноговорение.
- Мигрень и сопровождающие ее симптомы. Она может начинаться с ауры, во время которой возникают различные нарушения восприятия: искажения зрения (мерцательные скотомы, вспышки, искажение предметов, фотопсия, сужение полей зрения, временная слепота и т.п.), извращение обоняния и вкуса (могут ощущаться запахи, которых на самом деле нет, появляется металлический привкус во рту без видимого кровотечения слизистых полости рта), слуховые галлюцинации, тошнота, онемение/покалывание конечностей.
- Характерные проявления панической атаки — чувство страха, ощущение приближающейся смерти, тахикардия, тяжелое учащенное дыхание и чувство того, что вы наблюдаете за происходящим как будто со стороны.
- Атриовентрикулярная блокада может осложниться возникновением синдрома Морганьи-Адамса-Стокса — обморок, вызванный резким снижением сердечного выброса и гипоксией мозга, в результате чего возникают нарушения дыхания и судороги.
- Следующие признаки являются характерными для эпилепсии — непроизвольное мочеиспускание и прикушенный язык во время сна. Не исключено, что самый первый припадок генерализованной эпилепсии возник именно во сне.
Симптомы генерализованной эпилепсии
На основе описанных ранее видов ГЭ можно выделить следующие характерные симптомы:
- судороги различной амплитуды и частоты (от простого моргания до спазма всего тела с последующим подергиванием конечностей, с прикусыванием языка и травмами головы из-за неконтролируемых сокращений мышц шеи);
- абсансы (отключение сознания);
- расстройство сознания и памяти — при простых припадках некоторые больные могут описать свои ощущения во время приступа, в остальных же случаях они не помнят их. Чем чаще возникают приступы, тем быстрее наступит деменция;
- вегетативные проявления — покраснение лица, учащение дыхания и повышение артериального давления;
- возникновение ауры по типу мигренозной, как описано ранее (что более характерно для вторично-генерализованных эпилептических припадков).
Диагностика генерализованной эпилепсии
Юсуповская больница обладает комплексом современного оборудования для полного и глубокого обследования каждого больного, обратившегося к нашим специалистам с неврологическими патологиями. В начале диагностического поиска неврологи больницы тщательно соберут анамнез, чтобы определить причины и характер приступа. Единожды возникший приступ еще не является эпилепсией, но его наличие повышает риск заболевания эпилепсией. На протяжении всей жизни у 11% людей был хотя бы один эпизод, но болеют эпилепсией лишь 2-3%. У пациента уточняют, были ли травмы мозга, инфекции, отравления, судороги или рак. Важно знать, страдали ли эпилепсией или другими неврологическими нарушениями близкие родственники. Врач задает вопросы о случаях появления первых симптомов, описанных выше. Крайне важным методом инструментальной диагностики является электроэнцефалография (ЭЭГ), благодаря которой можно выявить эпилептическую активность. Наиболее частые варианты их отображения:
Ценность в диагностике представляет магнитно-резонансная томография (МРТ), благодаря которой можно увидеть очаги поражения головного мозга, вызывающие появление приступа эпилепсии. Это могут быть опухоли, аневризма или участки склероза.
Прогноз генерализованной эпилепсии
Эпилепсия до сих пор является особо важной патологией, в корне меняющей жизнь человека, у которого ее диагностируют. При нашем уровне медицины еще не найден способ излечения от данного заболевания, на больного накладывается ряд ограничений: ему нельзя управлять транспортным средством, следует избегать мест с неожиданными вспышками света. Трудоспособность данных лиц зависит от частоты и времени приступов. Запрещается работа у огня, на высоте, в горящих цехах, у движущихся механизмов, а также деятельность, требующая быстроты реакции и внимания.
Не менее важной является проблема стигматизации. Верная терапия противоэпилептическими препаратами увеличивает межприступный период. Прогноз зависит от формы ГЭ. Идиопатическая наиболее благоприятна, так как не сопровождается психическими нарушениями. Симптоматическая полностью зависит от заболевания, вызвавшего ее. Но при правильно подобранной терапии возможно значительно улучшить качество жизни пациента и свести к минимуму количество припадков.
Юсуповская больница имеет многолетний опыт в лечении данного заболевания, что поможет подобрать индивидуальный подход к каждому пациенту с эпилепсией, чтобы он мог вести нормальный образ жизни даже с таким недугом. Необходимо следовать всем указаниям лечащего врача и не пропускать прием лекарств, чтобы избежать ухудшения состояния.

Эпилепсия может возникнуть у человека в любом возрасте. Существуют формы эпилепсии, возникающие у новорождённых детей. Также неврологами описан ряд неврологических заболеваний с эпилептическими приступами, которые характерны исключительно для младенческого (от 2 месяцев до 1 года) и детского возраста (от 1 года до 12 лет)5. Формы детской эпилепсии рассмотрены тут, а сейчас мы подробно рассмотрим различные виды эпилепсии у взрослых.
Симптомы эпилепсии у взрослых крайне разнообразны и зависят от того, какой отдел или отделы мозга затронуты болезнью и какими причинами она вызвана. Проявления эпилептического синдрома в подавляющем большинстве случаев непродолжительны и могут выглядеть в виде судорог, затрагивая двигательную систему человека. При этом это могут быть неконтролируемые движения отдельных мышц или развёрнутый припадок. В других случаях эпилепсия затрагивает психические функции. Человек во время приступа может испытывать необычные запахи, слышать музыку. Ему может казаться, что тело меняет свои очертания и пропорции1.

Наличие тех или иных проявлений эпилепсии обуславливается типом приступа, однако недостаточно определить только тип приступа, важно установить, чем вызвана эпилепсия. В 2017 г. принята новая классификация Международной противоэпилептической лигой, в которой четко определены электро-клинические синдромы, формы эпилепсии и этиологические факторы.

Симптоматическая эпилепсия
Наиболее распространенный тип эпилепсии у взрослых — симптоматическая эпилепсия. Под этим термином объединены все эпилептические синдромы, которые появились после воздействия на мозг болезненного фактора. Если судорожные приступы возникли после травмы головного мозга или инсульта, то их относят к симптоматической форме эпилепсии. Как правило, она сопровождается изменениями в строении головного мозга. Эти изменения можно определить, если воспользоваться методами нейровизуализации – компьютерной томографией (КТ) и магнитно-резонансной томографией (МРТ). Также у взрослых людей могут возникнуть неуточненные формы, где нельзя отследить конкретную причину возникновения болезни5.

Идиопатический тип эпилепсии значительно чаще встречается в детском и подростковом возрасте, чем в период зрелости. Происхождение и симптомы эпилептической болезни влияют на выбор тактики ведения пациента и выбор препарата, поэтому правильность диагноза является ключом к эффективной терапии и достижению ремиссии5.

Приступы при эпилепсии можно разделить на две большие группы: фокальные и генерализованные. Такое разделение возникло из-за того, насколько обширно вовлекается головной мозг в эпилептический процесс. Если патологическая активность ограничивается конкретным участком мозга, то такой приступ будет назван фокальным. В случае если эпилептические разряды регистрируются по обширным областям центральной нервной системы, то этот тип приступа будет называться генерализованным. Можно предположить, что приступ, начавшись как фокальный, может измениться и стать генерализованным. Подобное явления называется вторичной генерализацией. Фокальные и генерализованные формы эпилепсии подразделяются на хорошо описанные типы (см. таблицу ниже)3.
В некоторых случаях бывает сложно отличить один тип приступа от другого, поскольку их внешние проявления могут быть схожи. Есть также приступы, которые сложно классифицировать как генерализованные или фокальные4. Понимание, генерализованным или фокальным является приступ, крайне важно, поскольку от этого зависит терапия, которую выберет врач. Описание течения приступа от его начала и до конца, а также записи электроэнцефалографии (ЭЭГ) помогают врачу определить тип приступа.


ФОКАЛЬНЫЕ ПРИСТУПЫ
Симптомы фокальной эпилепсии определяются тем, в какой доле мозга возникает избыточная электрическая активность нервных клеток. Нормальная работа нервных клеток нарушается, и функция этой части головного мозга перестаёт выполняться в привычном виде. Так симптомы пациента могут примерно подсказать врачу, где располагается очаг болезни5.


ВИСОЧНАЯ ЭПИЛЕПСИЯ
Височная эпилепсия — наиболее частый тип эпилепсии с парциальными приступами. Височные доли головного мозга выполняют множество функций. Нервные клетки этого участка мозга участвуют в процессе восприятия звука, обеспечивают нормальную работу нашей памяти. При височной эпилепсии человек может ощущать, что новые условия, в которых он оказался, ему уже хорошо знакомы (феномен дежавю). Ему может слышаться музыка. Также к признакам височных парциальных припадков относятся повторяющиеся эмоции и чувства: тревога, гнев, восхищение. Это объясняется тем, что височная доля вовлечена в эмоциональные процессы7.


ЛОБНАЯ ЭПИЛЕПСИЯ
Лобная эпилепсия является вторым по распространенности типом эпилепсии после височной. Лобная доля имеет множество сложных функций, поэтому симптомы этого типа эпилепсии многообразны. Проявление приступов, как и в случае с височной эпилепсией, зависит от того, какая именно часть лобной доли вовлечена7.
В лобной доле есть отделы, ответственные за движения нашего тела, и эпилептическая активность в них может приводить к неконтролируемым действиям, в том числе повороту глаз и стереотипным движениям губ и языка. Человек с этой формой эпилепсии может совершать одни и те движения, топтаться на месте. Кроме двигательных симптомов человек может переживать наплыв большого количества мыслей или их резкую остановку, неожиданные воспоминания или эмоции7.


ТЕМЕННАЯ ЭПИЛЕПСИЯ


ЗАТЫЛОЧНАЯ ЭПИЛЕПСИЯ
Приступы, возникающие в затылочной доле, мало распространены. В затылочной коре обрабатываются зрительные сигналы. Как легко догадаться, симптомы затылочной эпилепсии могут включать нарушения этого вида чувствительности. Они довольно просты: мигающие огни, цветовые вспышки, узоры или образы, которые повторяются перед глазами. Также возможны другие нарушения зрения, например, когда, у человека на время теряется часть поля зрения. Глаза человека, страдающего затылочной эпилепсией, могут бесконтрольно двигаться или дергаться из стороны в сторону, веки могут дрожать. Во время или после приступа часто возникают сильные головные боли. По этой причине такое состояние могут ошибочно принять за мигрень5.


ГЕНЕРАЛИЗОВАННЫЕ ПРИСТУПЫ
При этом виде припадков весь мозг человека охвачен патологическими электрическими разрядами, и человек при этом теряет сознание. Надо отметить, что период, когда человек находится без сознания, в некоторых случаях бывает очень кратким и может быть пропущен, как самим человеком, так и окружающими его людьми.
Во время приступов, начинающихся как фокальные, но потом переходящих в генерализованные, могут наблюдаться необычные ощущения, которые предупреждают о таком переходе. Они называются аурой или предвестниками. Если подобные ощущения возникают, необходимо расположиться максимально безопасно и предупредить людей вокруг о возможном развитии приступа5.


ТОНИКО-КЛОНИЧЕСКИЕ ПРИСТУПЫ
После приступа человек может испытывать сонливость, взволнованность, поэтому ему необходимы отдых. Также он может не понимать, где он находится, кто его окружает. В период после приступа человеку нужно не меньше внимания и заботы, чем в течение него самого. Если тонико-клонический приступ длится более 5 минут, то необходима неотложная медицинская помощь5.


АБСАНС ЭПИЛЕПСИЯ (АБСАНСНАЯ ЭПИЛЕПСИЯ)
При абсансе происходит кратковременное отключение сознания, и человек может смотреть в пространство перед собой в течение 5–20 секунд, не реагируя на внешние раздражители. После этого все возвращается в норму, поэтому такие эпизоды могут быть незаметны. Абсансы могут случаться до нескольких раз в день в самых разных условиях: на работе, дома или в транспорте.
Основная сложность, связанная с этим типом эпилептической болезни — возможность спутать абсанс с задумчивостью или мечтательностью, из-за чего проблема часто остается без должного внимания.
Симптомы абсанса не всегда ясны, однако ее признаками могут служить:
- расфокусированный взгляд и отсутствие реакции на что бы то ни было;
- обрывание предложения на полуслове;
- бесцельные брожения, моргания, спутанные движения рук5,7.


МИОКЛОНИЧЕСКАЯ ЭПИЛЕПСИЯ
Миоклонические приступы - это внезапные, очень короткие, непроизвольные вздрагивания, которые могут вовлекать все тело или его часть, например, руки или голову. Иногда миоклонические приступы могут привести к падению пациента. После падения приступ сразу прекращается, и пациент встаёт. Также, стоит учитывать, что миоклонии могут также встречаться у здоровых людей. Многие из нас знакомы с ними: при засыпании, когда мышцы расслаблены, всё наше тело вдруг вздрагивает. Эти ночные вздрагивания называются красивым и сложным термином гипнагогический миоклонус. Они считаются нормальным явлением и не имеют ничего общего с эпилепсией5.

ТОНИЧЕСКИЕ ПРИСТУПЫ
Тонические приступы при эпилепсии встречаются достаточно редко. Во время тонического приступа мышцы напрягаются: руки и ноги выпрямляются, запрокидывается голова. Если человек стоит во время приступа, то он может упасть. Как только приступ прекращается и сознание возвращается, тонус мышц приходит в нормальное состояние5.

АТОНИЧЕСКИЕ ПРИСТУПЫ
Во время атонических приступов утрачивается тонус мышц и человек падает на землю. Потеря сознания обычно происходит ненадолго, восстановление после этого быстрое, однако существует риск получения травмы (особенно головы или лица). Несмотря на то, что для молодых более типичны тонические или миоклонические приступы, возникновение атонического приступа также возможно. Его бывает трудно распознать, поскольку человек падает, только если он стоял в момент наступления приступа. В случае если он сидит или лежит, приступ можно не заметить. В детском возрасте данный тип приступов проявляет себя тем, что ребенок роняет (или запрокидывает) голову5,6.
Эпилепсия — заболевание головного мозга, соответствующее любому из следующих состояний:
- Не менее двух неспровоцированных (или рефлекторных) эпилептических приступов с интервалом > 24 ч.
- Один неспровоцированный (или рефлекторный) эпилептический приступ и вероятность повторных приступов, соответствующая общему риску рецидива (³ 60 %) после двух неспровоцированных эпилептических приступов, в следующие 10 лет.
- Диагноз эпилептического синдрома.
Критерии разрешения эпилепсии включают достижение определенного возраста у пациентов с зависящим от возраста эпилептическим синдромом либо отсутствие эпилептических приступов в течение 10 лет у пациентов, не получавших противосудорожные препараты более 5 лет.
Классификация эпилепсии проводится после определения критериев диагностики эпилепсии (определение выше). Классификация проводится с использованием трехуровнего ранжирования — определение типа приступов, типа эпилепсии и синдрома эпилепсии. Нейроимиджинг, ЭЭГ и другие исследования, если они есть, помогают улучшить классификацию на всех трех уровнях. Где это возможно, следует установить диагноз на всех трех уровнях. Этиологию эпилепсии следует устанавливать с самого начала и на каждом этапе всего диагностического пути. Знание этиологии может способствовать оптимизации классификации и имеет важные лечебные последствия для пациента.
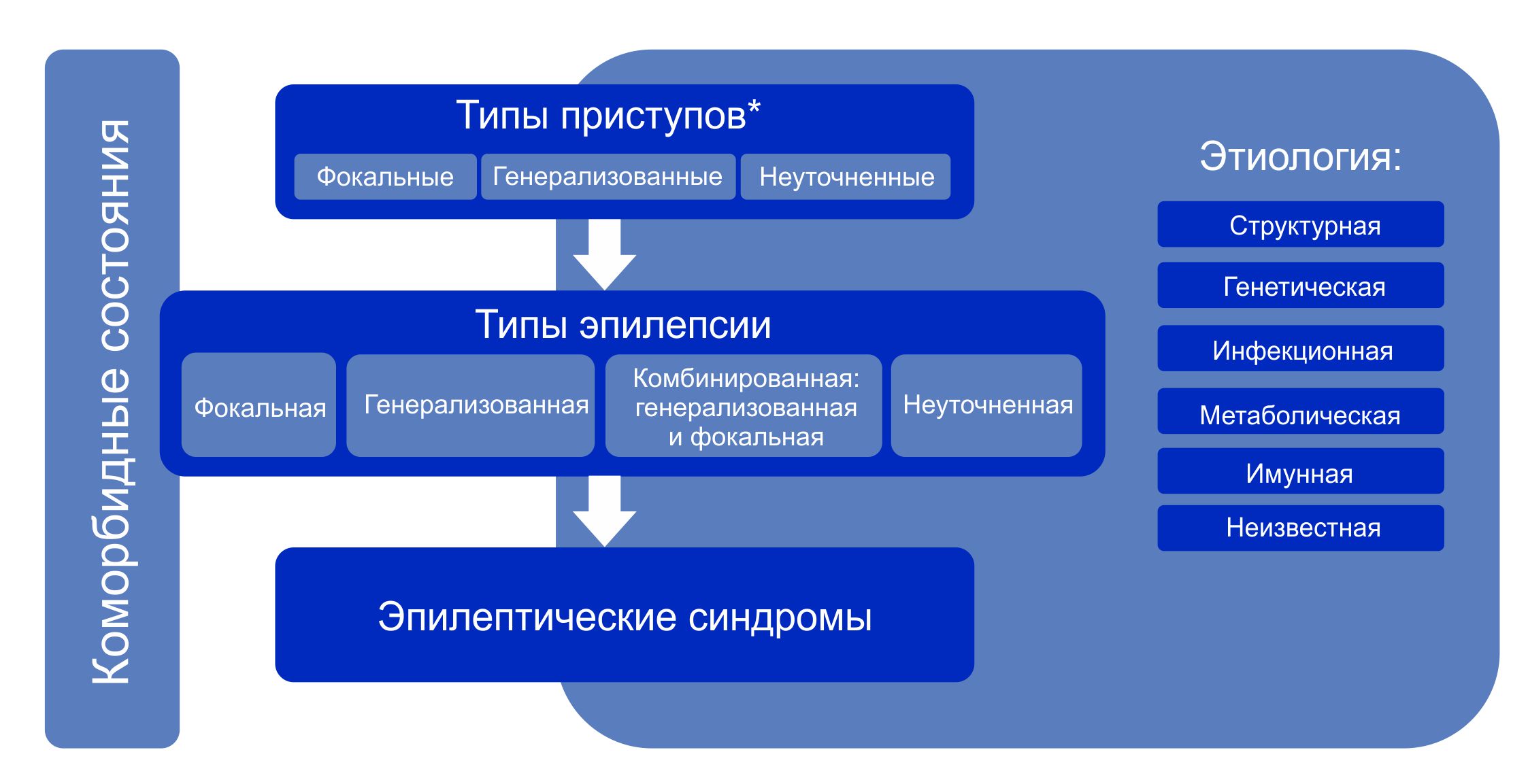
Примечание. * Оценивается по началу приступа.
Авакян Г. Н. Блинов Д. В. Лебедева А. В. Бурд С. Г. Авакян Г. Г. Классификация эпилепсии Международной Противоэпилептической Лиги: пересмотр и обновление 2017 года. Эпилепсия и пароксизмальные состояния. 2017; 9 (1): 6–25. DOI: 10.17749/2077–8333.2017.9. 1.006–025.
Алгоритм классификации эпилепсии:
- На первом этапе (уровне) определяют тип приступа: фокальный, генерализованный или с неизвестным началом.
- На втором этапе (уровне) устанавливают тип эпилепсии: фокальная, генерализованная или сочетанная фокальная и генерализованная, или неизвестная (unknown).
- На третьем этапе (уровне) определяют эпилептический синдром и коморбидность. Эпилептический синдром представляет собой совокупность характеристик, включая тип приступа, данные ЭЭГ и нейровизуализации, часто имеет возрастзависимый характер, провоцирующие факторы, хронозависимость и в ряде случаев определенный прогноз.
- На четвертом этапе (уровне) устанавливают этиологию эпилепсии: структурная, генетическая, инфекционная, метаболическая, иммунная или с неизвестной этиологией.
Пациенты с генерализованной эпилепсией имеют генерализованные типы приступов и могут иметь типичные интериктальные и / или иктальные ЭЭГ паттерны, которые сопровождают генерализованные типы приступов (например, генерализованный спайк-волна). Сопутствуют семейная история генерализованных типов приступов или генерализованная эпилепсия.
Пациенты с фокальной эпилепсией имеют фокальные типы приступов и могут иметь типичные интериктальные и / или иктальные ЭЭГ-паттерны, которые сопровождают фокальные типы приступов (такие как фокальные острые волны или фокальное интериктальное замедление). Нейроимиджинг демонстрирует фокальную структурную аномалию мозга и способствует установке диагноза, хотя пациенты с генетической этиологией и нормальной визуализацией могут также иметь фокальную эпилепсию. Фокальные эпилепсии могут быть унифокальными, мультифокальными или полушарными.
Пациенты могут иметь как генерализованные, так и фокальные типы приступов, с интериктальными и / или иктальными ЭЭГ-паттернами, которые сопровождают оба типа приступов. Пациенты с синдромом Драве и синдромом Леннокс-Гасто могут иметь генерализованную и фокальную эпилепсию.
В то время как концептуализация эпилепсий по их этиологии очень важна, эпилепсии также могут быть организованы (в соответствии с установленными достоверными общепринятыми клиническими и ЭЭГ — характеристиками) в эпилептические синдромы. Такие синдромы имеют типичный возраст начала приступа, специфические типы приступов и характеристики ЭЭГ и часто другие признаки, которые вместе взятые позволяют диагностировать конкретный эпилептический синдром. Идентификация синдрома эпилепсии полезна, так как она предоставляет информацию о том, какие основные этиологии следует учитывать и какие антиконвульсанты могут быть наиболее полезными. Некоторые эпилептические синдромы демонстрируют аггравацию приступов при определенных антиконвульсантах, чего можно избежать при ранней диагностике синдрома эпилепсии.
Неонатальный и младенческий период:
- самокупирующиеся неонатальные приступы и самокупирующаяся семейная неонатальная эпилепсия;
- самокупирующаяся семейная и несемейная младенческая эпилепсия;
- ранняя миоклоническая энцефалопатия;
- синдром Отахара;
- синдром Веста;
- синдром Драве;
- миоклоническая эпилепсия младенчества, младенческая эпилепсия с мигрирующими фокальными приступами;
- миоклоническая энцефалопатия при непрогрессирующих заболеваниях;
- фебрильные приступы, фебрильные приступы плюс, генетическая эпилепсия с фебрильными приступами плюс.
Детский возраст:
- эпилепсия с миоклонически-атоническими (ранее – астатическими) приступами;
- синдром Леннокса–Гасто;
- фебрильные приступы, фебрильные приступы плюс;
- абсансная эпилепсия;
- эпилепсия с миоклоническими абсансами;
- детская затылочная эпилепсия с ранним дебютом (синдром Панайотопулоса);
- детская затылочная эпилепсия с поздним дебютом (синдром Гасто);
- фотосенситивная затылочная эпилепсия;
- самокупирующаяся эпилепсия с центрально-темпоральными спайками;
- атипичная эпилепсия с центрально-темпоральными спайками;
- эпилептическая энцефалопатия с продолженной пик-волновой активностью во время сна;
- синдром Ландау–Клеффнера;
- аутосомно-доминантная ночная лобная эпилепсия.
Подростковый и взрослый возраст:
- юношеская абсансная эпилепсия;
- юношеская миоклоническая эпилепсия;
- эпилепсия с изолированными генерализованными тонико-клоническими приступами;
- аутосомно-доминантная эпилепсия со слуховыми проявлениями;
- другие семейные височные эпилепсии.
Любой возраст:
- семейная фокальная эпилепсия с вариабельным фокусом;
- рефлекторные эпилепсии;
- прогрессирующие миоклонические эпилепсии.
Наиболее важные генетические причины эпилепсии, которые могут быть идентифицированы при клиническом тестировании:
- хромосомные аномалии;
- аномалии гена.
Существует много способов, которыми генетические факторы могут способствовать развитию эпилепсии. Определенные генетические факторы, возможно, не были унаследованы и не могут быть переданы потомству. Вот некоторые важные генетические концепции, используемые на этом веб-сайте, и их определения:
- унаследованные аномалии генов, аутосомно-доминантное, аутосомно-рецессивное и менделевское наследование;
- приобретенные аномалии генов — de novo, спорадические, мозаицистические, зародышевые и соматические;
- полигенная / комплексная генетическая этиология.
Структурные эпилепсии определяются как имеющие выраженную структурную аномалию мозга, которая связана с существенно повышенным риском эпилепсии. Структурная аномалия мозга может быть приобретена (например, вследствие инсульта, травмы или инфекции) или может быть генетического происхождения; однако, как мы это понимаем в настоящее время, структурная аномалия мозга представляет собой отдельное нарушение, расположенное между приобретенным или генетическим дефектом и эпилепсией.
Магнитно-резонансная томография (МРТ) с использованием 1.5 Тесла аппарата является минимальным стандартным исследованием для исключения структурной аномалии. При этом исследовании важно выполнять протоколы, специфические для эпилепсии, которые позволяют тщательно изучать специфические приобретенные аномалии (например, склероз гиппокампа ) и тонкие пороки развития коры головного мозга, такие как фокальная дисплазия коры. Изображение с использованием 3 Тесла и использование передовых методов анализа программного обеспечения может помочь в выявлении структурных нарушений, не очевидных при обычной МРТ. Интериктальная и иктальная ЭЭГ вместе с дополнительными функциональными исследованиями нейровизуализации, такими как ПЭТ, ОФЭКТ и МЭГ, помогают внимательно изучить конкретную область мозга и идентифицировать тонкую аномалию. У детей младшего возраста в возрасте до 2 лет тонкие аномалии не могут быть выявлены из-за незаконченной миелинизации, и повторное исследование требуется в динамике.
Общие структурные аномалии мозга, связанные с эпилепсией:
- пороки развития коры головного мозга;
- сосудистые пороки развития;
- гиппокампальный склероз;
- гипоксически-ишемические структурные аномалии;
- травматическая повреждение мозга;
- опухоли;
- порэнцефалическая киста.
Метаболические эпилепсии определяются как имеющие определенное метаболическое нарушение, связанное с выраженным риском развития эпилепсии. Метаболические расстройства имеют генетическое происхождение; однако, как мы это понимаем в настоящее время, метаболические аномалии представляют собой отдельное нарушение, стоящее между генетическим дефектом и эпилепсией.
Важные метаболические эпилепсии:
- дефицит биотинидазы и голокарбоксилазы-синтазы;
- дефицит церебрального фолата;
- нарушения креатина;
- приступы при нарушении фолатного цикла;
- недостаточность транспортера глюкозы 1 (GLUT1);
- митохондриальные расстройства;
- пероксисомальные расстройства;
- пиридоксинзависимая эпилепсия.
Иммунные эпилепсии определены как имеющие выраженную иммунную опосредованную этиологию с подтверждением воспаления центральной нервной системы, что, как было показано, связано с существенно повышенным риском развития эпилепсии.
Важные иммуноопосредованные эпилепсии:
- Синдром Расмуссена;
- Антителоопосредованная эпилепсия.
Наиболее распространенная этиология эпилепсии во всем мире является инфекционной, особенно в развивающихся странах. Инфекции в центральной нервной системе могут вызывать как острые симптоматические припадки (которые тесно связаны со сроками первичной инфекции), так и эпилепсией. Инфекционная этиология включает туберкулез, ВИЧ, церебральную малярию, нейроцистицеркоз, подострый склерозирующий панэнцефалит, церебральный токсоплазмоз. Эти инфекции иногда имеют структурный коррелят, однако основная причина эпилепсии определяется как инфекционный процесс. Инфекционная этиология может иметь специфические последствия лечения. Существуют также последствия для общественного здравоохранения, поскольку профилактика таких инфекций может снизить нагрузку на эпилепсию, особенно в развивающихся странах. Наиболее распространенные из таких инфекций следующие:
- бактериальный менингит или менингоэнцефалит;
- церебральная малярия;
- церебральный токсоплазмоз;
- цитомегаловирусная инфекция;
- ВИЧ;
- нейроцистицеркоз;
- туберкулез;
- вирусный энцефалит;
- подострый склерозирующий панэнцефалит;
- прочие инфекции (токсокариоз, шистосомоз, болезнь Лайма (нейроборрелиоз).
Существует ряд состояний, связанных с рецидивирующими пароксизмальными событиями, которые могут имитировать симптомы, и ошибочно диагностироваться как эпилепсия. Важно, чтобы эти расстройства учитывались при оценке пароксизмальных событий, так как частота ошибочных диагнозов при эпилепсии высока во всем мире. История заболевания и видеозапись приступов помогают установить правильный диагноз. Существуют некоторые состояния, при которых могут сосуществовать эпилептические и неэпилептические события.
- вазовагальный обморок;
- рефлекторные аноксические приступы;
- аффективно-респираторные апноэ;
- гипервентиляционный обморок;
- самоиндуцированный обморок по методу Вальсальвы;
- неврологический обморок (мальформация Киари, гиперэксплексия, пароксизмальное болевое нарушение);
- насильственная верхняя непроходимость дыхательных путей;
- ортостатическая интолерантность;
- удлинение QT и сердечный обморок;
- одышечно-цианотические обмороки (при тетраде Фалло).
- мечтательность / невнимательность;
- самоудовлетворение;
- эйдетические образы;
- вспышки и реакции ярости;
- ощущения вне тела;
- панические атаки;
- диссоциативные состояния;
- неэпилептические приступы;
- галлюцинации при психических расстройствах;
- выдуманная/поддельная болезнь.
- связанные со сном ритмические двигательные нарушения;
- гипнотические вздрагивания;
- парасомнии;
- нарушения сна в фазу REM-сна;
- доброкачественный неонатальныймиоклонус сна;
- периодические движения ног;
- нарколепсия-катаплексия.
- тики;
- стереотипии;
- пароксизмальная кинезиогенная дискинезия;
- пароксизмальная некинезиогенная дискинезия;
- пароксизмальная дискинезия, вызванная нагрузкой;
- окулогирный криз;
- эпизодические атаксии;
- альтернирующая гемиплегия;
- гиперэксплексия;
- синдром опсоклонус-миоклонуса.
- мигрень со зрительной аурой;
- семейная гемиплегическая мигрень;
- доброкачественный пароксизмальный тортиколлис;
- доброкачественное пароксизмальное головокружение;
- циклическая рвота.
- доброкачественный миоклонус младенчества и дрожательные атаки;
- синдром Сандифера;
- неэпилептические падения головы;
- spasmus nutans;
- gовышенное внутричерепное давление;
- cемейный синдром ректальной боли;
- cпинальный миоклонус.
С современных позиций определяется 5 этапов:
- описание пароксизмального события, возможно по данным анамнеза;
- классификация приступа (анамнез, клиника, ЭЭГ, видео-ЭЭГ мониторинг);
- диагностика формы эпилепсии (анамнез, клиника, ЭЭГ, видео-ЭЭГ мониторинг, нейровизуализация);
- установление этиологии эпилепсии (МРТ, кариотипирование, биохимические исследования, биопсия мышц и прочее);
- диагностика сопутствующих заболеваний и установление инвалидности.
Читайте также:


