Физиотерапия для детей с эпилепсией
В комплексном лечении больных эпилепсией физические факторы занимают более чем скромное место. Среди практических врачей бытует мнение о нецелесообразности назначать больным эпилепсией физиопроцедуры, так как многие из них провоцируют эпилептические припадки. Особенно это относится к электротерапии.
Вместе с тем известно, что при эпилепсии могут быть полезными физиотерапевтические мероприятия, направленные на устранение факторов, в той или иной степени связанных с возникновением заболевания. Так, в случае воспалительной этиологии эпилепсии может быть эффективным воздействие, направленное на устранение рези-дуальных явлений воспаления, при травматической — на область травматического рубца. Определенное значение придается методам, направленным на общее укрепление организма, нормализацию обменных процессов, регуляцию вегетативной нервной системы (О. М. Вильчур, 1953; С. Н. Давиденков, 1960). В. А. Гиляровский, В. Е. Соче-ванов (1948) отмечали урежение припадков при диатермии шейных узлов и гальванизации воротниковой зоны. Д. А. Марков, Т. М. Гельман (1951) с успехом применяли иодионогальванизацию на область травматического повреждения черепа.
С. Н. Давиденков (1960), Т. Г. Ильина (1966), считая главной целью физиотерапии при эпилепсии понижение возбудимости нервной системы, указывали на целесообразность водных процедур, общего УФО, гальванического воротника с кальцием, иодионофореза по Бургиньону, диатермии или гальванизации шейных симпатических узлов. С. Д. Расин (1974) писал о положительном влиянии эндоназального электрофореза с 0,25 % раствором димедрола, 0,5 % раствором никотиновой кислоты либо 2 % раствора новокаина.
Н. П. Явербаум (1976) провел экспериментальное исследование по изучению назального электрофореза про-тивосудорожных препаратов, а также седуксена и гало-перидола. Наряду с воздействием на богатые рецептор-ные зоны системы тройничного и обонятельного нервов, имеющих связи с центральными вегетативными образованиями и лимбической системой, автор отмечает непосредственное влияние гальванического тока и лекарственных препаратов на головной мозг. Получены так-
же данные об использовании этого метода в лечении больных.
Физиотерапия способна оказывать положительное влияние на больных эпилепсией и должна быть использована в качестве дополнительных средств в ее лечении.
Современная физиотерапия — это арсенал мощных по своему функциональному действию физических факторов, постоянно обогащающийся новыми лечебными методиками. Физические факторы оказывают общее неспецифическое воздействие на организм человека, меняют трофику тканей, иммунологическую активность, кровообращение, уровень обменных процессов, повышают функциональную активность различных структур и энергетический потенциал тканей. Они могут оказывать регулирующее действие на нейродинамику, повышают компенсаторные и адаптационные возможности головного мозга, способствуют нормализации взаимоотношений различных его уровней и систем (Н. А. Каплун, А. Н. Обросов, 1963; Ф. Д. Василенко, 1971).
Наряду с реакциями общего неспецифпческого характера каждый физический фактор обладает присущим лишь ему одному избирательным действием и может вызывать в организме специфические ответные реакции. Это дает возможность тому или иному лечебному фактору целенаправленно, дифференцированно влиять на определенные физиологические функции организма и способствовать их нормализации. При этом следует учитывать характер и силу наносимого раздражителя, продолжительность его воздействия, локализацию, исходное функциональное состояние организма или реактивность его физиологических систем в условиях болезни (В. С. Улащик, 1978).
Одним из физических факторов, оказывающих чрезвычайно многообразное влияние на центральную нервную систему, является постоянный электрический ток. В лечении эпилепсии его применяли А. Р. Киричинский (1925), Д. А. Лапицкий, О. А. Наумова (1940), Г. Ю. Белицкий (1954), В. Д. Абгарян (1964), В. Б. Баратов (1973, 1977). Однако при этом не в полной мере, как нам представляется, учитывались особенности нервной системы больных эпилепсией, и прежде всего повышенная судорожная готовность головного мозга, использовались токи большой силы (2—5 А), тем не менее в ряде случаев были получены хорошие результаты.
Что можно и нельзя детям с эпилепсией. Приступ эпилепсии: что делать окружающим

Миф 1: эпилепсия — это тяжелые приступы с подергиваниями конечностей

Всего на сегодняшний день врачи выделяют более 40 форм эпилепсии: часть из них связана с возрастом, часть — с факторами, непосредственно запускающими приступ (например, яркими вспышками света). Преобладают эпилепсии, причины которых — какие-то повреждения мозга: после травмы, после нехватки кислорода у новорожденных во время родов. Есть и генетические эпилепсии, то есть передающиеся по наследству, но они очень редки.
Самым первым подтверждением того, что происходит именно эпилептический приступ, становится электроэнцефалограмма (ЭЭГ) — на ней возникают патологические изменения.

Миф 2: эпилепсия неизлечима
Главная задача при лечении эпилепсии — это уменьшение количества приступов или их полное исчезновение, так называемое состояние ремиссии. У детей оно достигается в 70-75% случаев — в том числе благодаря тому, что существует федеральное руководство по детской неврологии (последняя редакция от 2016 г.), где подробно расписано лечение. Для каждой формы эпилепсии разработан алгоритм назначения препаратов.
— Когда я только начинала работать врачом, приходилось до многого доходить самим, — вспоминает доктор Гузева. — Сегодня у молодого врача есть алгоритм поведения в каждой конкретной ситуации, и это очень экономит время.
— Сейчас мы лечим эпилепсию препаратами с доказанной эффективностью, — поясняет Елена Белоусова. — То есть, назначая противосудорожный препарат, мы знаем, какой процент пациентов даст исчезновение приступов и в течение какого времени это произойдет. Иногда мы уже на первой консультации знаем, что этот пациент через 2-3 года будет здоров, и мы сможем отменить препарат.
К сожалению, остаются 30% случаев — они относятся к тяжелым формам детской эпилепсии, — в которых до сих пор не удается подобрать эффективного лечения.
Миф 3: у противосудорожных препаратов очень много побочных эффектов
— Больше всего сил у нас уходит на объяснения, — говорит доктор Белоусова. — Рассказываем, что противосудорожные препараты десятилетия проходят апробацию. Что их принимают миллионы людей, и в аннотациях перечислено все, что случилось хотя бы с одним человеком. Подсчитываем, с какой частотой встречаются серьезные побочные эффекты, какой конкретно риск для их ребенка и какова вероятность, что лечение ему поможет.
Обычно после объяснений врача родители меняют свое мнение. А вот проблема, которая реально существует при лечении эпилепсии — когда подростку доверяют самому принимать противосудорожный препарат, а он этого не делает и просто выбрасывает таблетки.
— Наши исследования показали, что почти половина подростков не пьют правильно прописанные им лекарства, — рассказывает Валентина Гузева. — Как мы это узнали? По концентрации препарата в крови. Когда к нам приходят с жалобами на учащение приступов, особенно родители подростков, мы в первую очередь делаем этот анализ. Следующий шаг — убедить подростка продолжать лечение, и здесь эпилептолог часто превращается в психолога.

Миф 4: эпилепсию лечат психиатры
Это было справедливо для России прежних лет, но вот уже почти четверть века диагностикой и лечением эпилепсии занимаются преимущественно неврологи. Создана целая система оказания помощи детям с эпилепсией, и во многих городах-миллионниках (помимо Москвы и Санкт-Петербурга можно назвать Воронеж, Краснодар, Новосибирск) есть специализированные кабинеты и отделения. В них принимают врачи-эпилептологи — неврологи, пока не выделенные официально в отдельную специальность, но много лет обучающиеся и практикующие в этой области.
— Однако некоторым пациентам с эпилепсией необходимо и наблюдение у психиатра, — признает Елена Белоусова. — Речь идет о детях с серьезными нарушениями поведения — с аутизмом, с выраженной гиперактивностью. Иногда это гораздо больше беспокоит родителей и мешает адаптироваться детям, чем эпилептические приступы.
К сожалению, врачей-эпилептологов не хватает. А им самим не хватает психологов и психотерапевтов, которые взяли бы на себя психологическую часть работы с семьей и ребенком. У врача часто просто нет достаточно времени на то, чтобы проконсультировать и по поводу приема препарата, и по поводу поведения в социуме. Так, очень болезненный вопрос — рассказывать ли в окружении ребенка о его диагнозе — явно должен находиться в компетенции специально подготовленных психологов.
Миф 5: дети с эпилепсией не могут учиться в обычной школе, заниматься спортом
Эпилептологи придерживаются принципа: любой пациент с эпилепсией должен вести максимально приближенный к нормальному образ жизни, для него не должно быть лишних ограничений. Но все зависит от конкретной ситуации.
— Если ребенок по интеллекту может учиться в обычной школе — он должен учиться в обычной школе, — считает Елена Белоусова. — Если у пациента не провоцируются приступы при просмотре телевидения, при работе на компьютере — не надо это запрещать. И не надо ограничивать физические нагрузки, если они не провоцируют эпилептический приступ — а это очень редкая ситуация.
— Большинство детей с эпилепсией становятся полноценными трудоспособными гражданами, — отмечает Валентина Гузева. — Поэтому важно, чтобы они были социализированы с самого начала.
В России более жесткие ограничения, чем в других странах: больным эпилепсией не разрешают посещать бассейн, взрослым с этим диагнозом нельзя водить автомобиль. Но опытные эпилептологи считают: если у ребенка длительное время нет приступов, он получает противосудорожный препарат и риск рецидива маловероятен — плаванием заниматься можно, в мире это обычная практика. Законодательство по вождению автомобиля в ряде стран тоже более либеральное: если пациент находится в состоянии ремиссии, то можно.

Миф 6: детям с эпилепсией нельзя смотреть телевизор
— Вообще фотосентитивная эпилепсия, при которой приступ провоцирует мелькание света, вещь довольно редкая, — говорит Елена Белоусова. — Процент пациентов с фоточувствительностью невысокий, и противосудорожные препараты хорошо ее уменьшают, иногда полностью убирают. Но если электроэнцефалограмма пациента реагирует на вспышки света, то мы обязательно даем рекомендации: избегать дискотек, некоторых компьютерных игр, телевизионных передач. Ко всем абсолютно больным эпилепсией это не относится.

Миф 7: домашние животные могут предвидеть наступление приступа
Такое порой описывается в художественной литературе, однако исследования этого не подтверждают. Также не существует приборов или других технических способов предсказать приступ.
— К сожалению, основная неприятность в течение эпилепсии — это непредсказуемость возникновения приступа у большинства пациентов, — поясняет Елена Белоусова. — Но у некоторых приступ начитается с каких-то необычных ощущений — они называются аурой. Пациент еще не потерял сознание, но у него есть предчувствие приступа. И тогда он может предупредить окружающих, дойти до постели, чтобы лечь.
Что касается собак, то их сегодня специально обучают звать на помощь, если у их хозяина случается приступ.
Миф 8: в случае приступа больному эпилепсией срочно нужна медицинская помощь
Эпилептический приступ — тяжелое зрелище, однако оказать помощь в таком случае может любой минимально обученный человек, даже школьник. Не надо делать ничего особенного — главное обеспечить больному безопасность. Уложить на пол, на землю, на кровать и слегка придерживать его — так, чтобы человек не ударился и не травмировался при судорогах. Лучше повернуть больного на бок, чтобы он не задохнулся рвотными массами.
При эпилептическом приступе нельзя:
- разжимать челюсти пациента и пытаться вытащить запавший язык;
- вставлять какие-либо твердые предметы в рот;
- давать любые лекарства, жидкости;
- пытаться восстановить дыхание с помощью реанимационных техник.
— Если приступ у ребенка развивается впервые, постарайтесь не теряться, вести себя спокойно, — советует родителям Валентина Гузева. — Очень важно обеспечить безопасность и не навредить ребенку, а также отследить все моменты, чтобы потом детально рассказать о течении приступа врачу. Важно все: с чего началось, каким было поведение ребенка во время и после приступа. Иногда такая подробная картина позволяет нам быстро поставить точный диагноз. Если приступ наблюдают несколько взрослых — снимайте видео на телефон, это тоже очень поможет врачам.

Процедура применения ритмической транскраниальной магнитной стимуляции (рТМС) предназначена для подавления чрезмерной возбудимости корковых структур мозга. Такой эффект низкочастотных магнитных колебаний позволяет нам применять ТМС в схеме лечения пациентов с эпилепсией и эпилептическим миоклонусом.
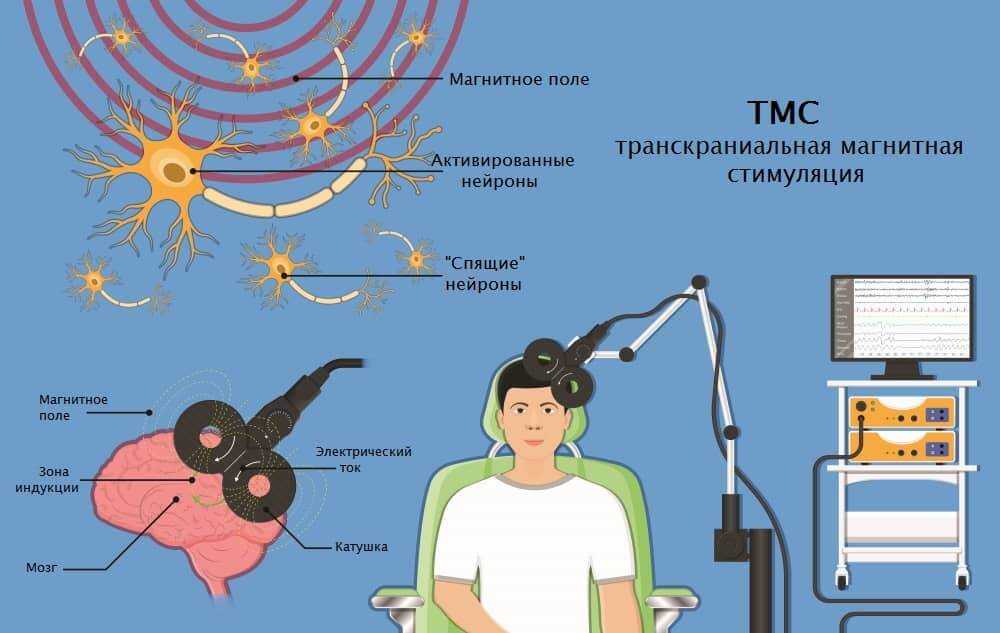
Теоретическое обоснование
Результативность и эффективность методики подтверждается многолетними наблюдениями.
В исследовании Tergau (1999) использовал ТМС с частотой 0,3 Гц ежедневно в течение 5 дней у 9 пациентов с устойчивой к антиэпилептическим препаратам (АЭП) парциальной эпилепсией (два пациента с височными очагами, семь – вневисочных).
Стимуляцию проводили по две серии из 500 импульсов с индукцией в 100 % от моторного порога посредством круглой катушки, расположенной на вертексе.
После проведения курса ТМС, у всех 9 пациентов отмечалось значительное снижение количества приступов по сравнению с периодом, предшествующим стимуляции.
У пациента с тяжелыми парциальными припадками вследствие фокальной корковой дисплазии левой парасагиттальной париетальной области, Menkes и Gruenthal (2000) использовали ТМС с частотой 0.5 Гц и индукцией в 100% от моторного порога. Сеансы проводились два раза в неделю в течение 4 недель.
В течение месяца наблюдения, после курса ТМС, частота приступов и интериктальных спайков (патологических пиков) на электроэнцефалограмме уменьшилась на 70 % и 77 %, соответственно.
При проведении ТМС у двадцати четырех больных с парциальной ЭП (Theodore, 2002) в режиме: с частотой 1 Гц и индукцией в 120% от моторного порога, восьмеркообразной катушкой в проекции фокуса эпиактивности по 15 минут дважды в день в течение 1 недели, отмечалась тенденция к кратковременной редукции частоты припадков. Тогда как в группе с плацебо-стимуляцией, подобного эффекта достигнуто не было.
При наличии миоклонических судорог, рекомендуются 15 минутные ежедневные сеансы рТМС. Частота импульсов – 1 Гц (100% от моторного порога). Точка приложения – в проекции фокуса эпиактивности. Сеансы в таком режиме могут сокращать частоту судорог (Rossi, 2002).
Оценивалось применение у больных ЭП стимуляции с частотой 0,3 Гц (95% от моторного порога). Длительность лечения составила 3 месяца, сеансы проводились 2 раза в неделю. Такой подход способствовал уменьшению среднего количества ежедневных приступов от 22 до 43% (Brasil-Neto, 2004). Близкие результаты получили и другие исследователи. Положительная эффективность транскраниальной магнитной стимуляции отмечалась у 35 больных ЭП. (Joo, 2007).
Использование более высоких частот при фокальных эпилептических приступах сопровождается достоверными клиническими и электрофизиологическим изменениями. (Brodbeck, 2010).
Низкочастотная ТМС у 17 больных стойкой к препаратам ЭП, за 4 недели снизила частоту приступов. Удалось достичь сокращения количества припадков на 60 %. Лучше стала и картина ЭЭГ. Также улучшилось психологическое состояние пациентов (Sun W., 2011).
Наши исследования ТМС
В Клинике Восстановительной Неврологии проводились научно-клинические исследования по лечебному применению ТМС с 1993 года.
За это время у многих больных удалось не только уменьшить количество приступов, но и достичь длительной ремиссии. При отсутствии эпилептических приступов на протяжении 3 лет и нормализации картины ЭЭГ (отсутствие при фотостимуляции и гипервентиляции типичных эпизнаков), проводили снижение или отмену противоэпилептических препаратов под контролем регистрации биопотенциалов.
За данный период времени у нас наблюдались и лечились при помощи ТМС более 4000 пациентов с различными клиническими формами эпилепсии. Осложнений в виде приступов не наблюдалось, что было обусловлено индивидуальным подбором амплитудно-временных характеристик ТМС по данным биопотенциалов (вызванные потенциалы, электроэнцефалография и т.д.), исследовании различных биохимических анализов и верификации места стимуляции по обработанным данным МРТ.
Можно с уверенностью сказать, что мы имеем огромный опыт лечения эпилепсии при помощи ТМС. Самый большой в Европе, не говоря про Россию и СНГ.
Была ли эта статья полезна?
Вы можете подписаться на нашу рассылку и узнать много интересного о лечение заболевания, научных достижений и инновационных решений:
Как можно улучшить эту статью?
Гимранов Ринат Фазылжанович
Записаться к специалисту

Физиотерапия – область медицины, занимающаяся изучением воздействия на организм лечебных действий искусственных и природных физиологических факторов. Для любого вида лечебного воздействия на организм человека есть как показания, так и противопоказания. Что такое противопоказание? Это определенное условие, при котором крайне нежелательно использование какого-то определенного способа лечения. Не является исключением и физиотерапия, противопоказания присутствуют и в ней. Среди противопоказаний в физиотерапии присутствуют такие болезни, которые на сегодняшний день не достаточно изучены.
Что такое физиотерапия?
Физиотерапия — наука очень древняя. Поэтому можно с уверенностью сказать, что ее методы воздействия на человеческий организм практически совершенны. Она занимается не только лечением разных болезней, но также успешно применяется в качестве профилактики разных заболеваний.
За все время существования физиотерапии с каждым днем совершенствовалась, в итоге сегодня она включает в себя колоссальное количество медицинских знаний в разных областях. Вообще сама физиотерапия не является однонаправленной медициной и имеет множество узкоспециализированных разделов, среди которых, такие как:
• лечение посредством воздействия электрического тока на организм человека – диадинамотерапия;
• лечение при помощи лазерных низкочастотных лучей – лазеротерапия;
• лечение болезней глаз – офтальмология;
• лечение электричеством – амплипульстерапия;
• восстановительное лечение мышц и нервов, посредством электричества – миостимуляция;
• лечение тепловым излучением;
• лечение холодом – криотерапия.
Все эти разделы являются неотъемлемой частью физиотерапии. И каждый из них имеет свои противопоказания, среди них есть и такие, которые полностью не совместимы с физиолечением, и те, которые допустимы при определенных условиях. Давайте остановимся более подробно на допустимых противопоказаниях.
Современные методы физиотерапевтического воздействия на организм постоянно совершенствуются. Благодаря этому сократилось количество противопоказаний. Например, еще совсем недавно было не желательно применение физиотерапии при любых проявлениях нарушенного кровообращения мозга или коронарной недостаточности в хронической форме. Но сегодня при таких симптомах допустимо применение лечения при помощи лекарственного электрофореза и других способов физиотерапевтического воздействия.
Все же на данный момент большая часть применяемых методов физиолечения имеет противопоказания, например, такие как кровоточивость. Тем не менее, с таким симптомом вполне допустим электрофорез с аминокапроновой кислотой, который способствует остановке кровотечения. Также можно применить комплексный подход – гомеостатические средства и лечение ультравысокими частотами. Применение такого комплексного подхода безопасно для здоровья детей и оказывает благотворное влияние на организм ребенка, способствует снижению частоты кровоизлияний.
Физиотерапия не стоит на месте, постоянно разрабатываются новые методики лечения, за счёт этого список противопоказаний регулярно уменьшается. Из последних новшеств этой медицинской науки нельзя не упомянуть о таком замечательном методе, как пароуглекислая ванна. В процессе применения данной технологии на организм человека не оказывается гидростатическое давление воды, поэтому данную ванную можно применять даже при протекании серьезных заболеваний, например, при стабильном протекании стенокардии, а также в ряде других заболеваний, при которых противопоказана вода.
Теперь перейдем непосредственно к противопоказаниям, при которых не рекомендуется использование лечебных методов физиотерапии.
Итак, давайте рассмотрим общие противопоказания, при которых не рекомендуется прибегать к лечению физиотерапевтическими методами:
• Резкое обострение разных воспалительных процессов.
• Лихорадочное состояние, высокая температура.
• Острые инфекционные заболевания.
• Кахексия – критическая нехватка веса.
• Туберкулез, в активной стадии.
• Кровоточность или проявление наклонностей к этому заболеванию.
• Злокачественные опухоли или подозрение на их образование.
• Заболевания сердечно-сосудистой системы.
• Заболевания крови.
• Аневризма аорты.
• Болезни центральной-нервной системы, особенно в ярко выраженных формах.
• Повышенное артериальное давление.
• Атеросклероз сосудов головного мозга, в резко выраженных формах.
• Экстрасистолия и мерцательная аритмия – нарушение сердечного ритма.
• Эпилепсия, особенно в ярко выраженной форме, сопровождающаяся припадками.
• Психозы и истерия.
• При наличии кардиостимулирующего аппарата.
• Острые инфекционные заболевания.
Что такое частные противопоказания? Это индивидуальная непереносимость к тому или иному виду физиотерапевтического метода лечения. Ниже приведен список таких частных противопоказаний:
• Непереносимость постоянного тока.
• Нарушенная целостность кожного покрова – трещины, ссадины, сыпь.
• Аллергия на применяемый фармацевтический препарат.
• Наличие металлических предметов, вживленных в тело, например, таких как кардиостимулирующий аппарат.
Если вы решили прибегнуть к физиотерапии, противопоказания, которые применимы к лечению фонорезом и методами ультразвуковой терапии, следует знать:
• Беременность на ранних сроках. Особенно не рекомендуется излучать нижнюю часть живота.
• Болезни сердечно сосудистой системы – гипотония, стенокардия, тромбофлебит, вегетососудистые дисфункции, аритмия.
• Сильные нагноения, особенно в облучаемой зоне.
• Экземы невуса.
• Миопия сетчатки глаза, в случае, если происходит терапевтическое воздействие на глаза.
• Желчекаменная болезнь и мочекаменная болезнь, если излучается поясница или живот.
• Острая форма пневмонии или бронхита.
• Язва, особенно в период осложнений.
• Хроническое заболевание скелета – остеопороз.
Также есть противопоказания к применению магнитной и лазерной терапии, рассмотрим их.
Магнитолазеротерапия — мощная и эффективная система лечения. Этот важный раздел физиотерапии также содержит ряд противопоказаний, среди них следует отметить следующие:
• образование тромба на стенках вен – тромбофлебит;
• четко выраженная гипотония, то есть регулярное, резкое падение артериального давления;
• аневризма аорты;
• узлы щитовидной железы;
• беременность.
Вот в принципе весь список противопоказаний при лечении физиотерапевтическими методами.

Эпилептологический центр НЦН – команда специалистов разного профиля – эпилептологов, нейрофизиологов, радиологов, нейропсихологов, нейрохирургов. Мы принимаем как пациентов с впервые возникшим приступом утраты сознания или судорог для постановки диагноза (подтверждение или исключение эпилептической природы приступа), так и пациентов с уже установленным диагнозом эпилепсии для коррекции терапии.
На первичной консультации эпилептолога паци-ентам с впервые возникшим приступом назначаются соответствующие диагностические исследования (чаще всего это ЭЭГ, видео-ЭЭГ мониторинг, МРТ), во многих случаях это также консультация специалистов другого профиля (кардиолог, сомнолог, эндокринолог и др.). Это так называемая «клиника первого приступа«, задачей которой является постановка правильного диагноза и выбор адекватной стартовой тактики лечения. При исключении эпилептического генеза приступа пациент направляется к профильному специалисту.
После подтверждения эпилептической природы приступа пациент, как правило, наблюдается эпилептологом. Подбор терапии, выбор противоэпилептического препарата определяется не только фактом подтверждения эпилептического генеза приступов, но и определением конкретной формы заболевания – является ли оно проявлением наследственной или приобретенной патологии, являются ли приступы генерализованными или фокальными.
Если правильно поставлен диагноз и установлена форма эпилепсии, в большинстве случае удается контролировать течение заболевания, снизить частоту или полностью избавиться от приступов. В некоторых случаях приходится модифицировать лечение, изменить базовый препарат или дополнить его вспомогательным. Важным компонентом ведения пациента с эпилепсией является возможность фармакомониторинга – то есть измерение концентрации препарата в крови у данного пациента. Это позволяет уточнить индивидуальную дозировку назначаемых лекарств.
К сожалению, примерно у 25-30% пациентов заболевание не удается контролировать медикаментозной терапией (так называемая фармакорезистентная эпилепсия). В таких случаях пациент поступает на дополнительное, углубленное обследование. Нередко выясняется, что неуспешность медикаментозной терапии обусловлена неверным или неточным диагнозом. После обследования терапия может модифицироваться. В случаях же истинной фармакорезистентности, если признается бесперспективность дальнейшего подбора препаратов, пациенту может предлагаться хирургическое лечение. Оперативный подход возможен в случаях, когда точно установлен источник или зона в головном мозге, которая продуцирует приступы. Для определения показаний и отбора пациентов проводится предхирургическое обследование, которое может включать длительный, иногда многосуточный видео-ЭЭГ мониторинг, нередко на фоне отмены терапии.
Предоперационное обследование включает также консультацию нейропсихолога, в частности для оценки дефицита некоторых важных функций, например, памяти, которая может страдать при длительной, многолетней истории приступов. Важнейшей частью предхирургического обследования является выполнение МРТ по специальному эпилептологическому протоколу высокого разрешения. Данные видео-ЭЭГ мониторинга и МРТ по эпипротоколу, ф-МРТ, и других методов нейровизуализации позволяют с высокой точностью определить зону, которую предстоит удалить во время операции. В случаях, если оперативное лечение не показано (например, имеется не один, а несколько источников эпилептический активности), возможно назначение альтернативных методов – в частности, стимуляция блуждающего нерва (так называемая VNS-терапия), кетогенная диета.
Особенностью восстановительной терапии больных эпилепсией является активное дифференцированное лекарственное лечение, задачей которого является, с одной стороны, купирование эпилептических припадков, с другой - воздействие на причины, порождающие возникновение эпилептогенных очагов: оболочечные рубцы, арахноидальные спайки, повышение внутричерепного давления и т. п. Выбор медикаментозных противоэпилептических средств и их дозировок основывается на характере пароксизмов с учетом индивидуальной переносимости больными лекарственных препаратов. Во избежание обострения заболевания, переход от одного лекарства (или группы лекарств) к другому (другим) должен осуществляться постепенно.
При общесудорожной форме эпилепсии эффективно применение комплекса лекарственных препаратов, основными ингредиентами которых являются снотворные средства (фенобарбитал, бромизовал, гексамидин, дифенин), препараты бензодиазепинового ряда (карбамазепин, хлордиазепоксид, диазепам и др.), корковые стимуляторы, центральные холинолитики, глютами-новая кислота, глюкоза. Особенно хорошо себя зарекомендовали смеси С. П. Воробьева и М. Я. Серейского, которые назначаются попеременно после полугодичного приема. Бессудорожные формы припадков неплохо уступают применению производных оксазолидиндиона (триметин) и сукцинимида (этосуксимид, морфолеп и др.).
В связи с тем, что любая форма эпилепсии является следствием органического поражения головного мозга, рекомендуется назначение рассасывающих препаратов: лидазы, пирогенала, бийохинола, биогенных стимуляторов (алоэ, ФиБС, румолон и др.).
Для подавления эпилептогенного очага, наряду с противосудорожными средствами, целесообразно назначение корковых стимуляторов (препараты змеиного яда, кофеин, фенамин, сиднокарб). С целью дегидратации назначается внутривенное введение 25% раствора сернокислой магнезии, 40% раствора глюкозы, а также мочегонные средства. При возникновении дисфорических состояний используются нейропсихотропные препараты: седативные средства и транквилизаторы.
Физиотерапевтическое лечение при эпилепсии назначается с целью понижения возбудимости центральной нервной системы, дегидратации, нормализации обменных процессов в нервной ткани и локального воздействия на эпилептогенный очаг в головном мозгу. Применяются общие процедуры с успокаивающим действием: хвойные, соляно-хвойные и шалфейные ванны (36 - 37°), общие влажные укутывания, общее ультрафиолетовое облучение по замедленной схеме. Показано также воздействие физическими факторами на сегментарный вегетативный аппарат: электрофорез кальция или брома на воротниковую зону - при бессудорожных формах, диатермия или электрофорез кальция на шейные симпатические узлы - в случае диэнцефальной эпилепсии. С целью дегидратации применяются ультрафиолетовые облучения позвоночника по 4 -5 зонам в эритемной дозировке и электрофорез магния по методике Бургиньона. При эпилепсии, вызванной травмой или нейроинфекцией, назначается трансорбитальный электрофорез йода.
Помимо лекарственной и физической терапии комплекс восстановительного лечения больных эпилепсией предусматривает некоторые особенности режима. Необходимо, чтобы ночной сон продолжался не менее 9 ч. Режим питания должен предусматривать ограничение приема соли до 10 г, а жидкости - до 1 - 1,5 л в сутки и полное исключение алкоголя и острой пищи.
Следует регулировать двигательный режим, учитывая наклонность больных эпилепсией к гиподинамии, усиливающейся за счет постоянного приема седативных препаратов. Утренняя гигиеническая гимнастика, групповые занятия лечебной физкультурой в стационаре, производственная гимнастика, прогулки на свежем воздухе способствуют увеличению двигательной активности и нормализации эмоционального тонуса больных. Важной составной частью реабилитационного комплекса для больных эпилепсией является лечение трудом. Патогенетическое положительное влияние труда на больных эпилепсией объясняется улучшением корковой нейродинамики, что способствует снижению судорожной активности коры головного мозга, а также улучшению психического состояния больного.
В процессе трудовой терапии отмечается стабилизация психического состояния больных, наступают длительные бесприпадочные периоды, позволяющие снизить дозировки лекарственных препаратов. Больным эпилепсией показаны любые виды труда, за исключением работы у движущихся механизмов, на транспортных средствах, в горячих цехах и на высоте, где нельзя исключить опасность травматизма. Людям физического труда рекомендуется работа на свежем воздухе, а лица умственного труда при хорошей компенсации могут продолжать свою прежнюю трудовую деятельность. Особенности эпилептического характера - аккуратность, точность - позволяют рекомендовать больным эпилепсией чертежные или переплетные работы и т. п.
Так же, как и при реабилитации других больных, при восстановительном лечении больных эпилепсией имеет значение психотерапия. В реабилитационное отделение больные эпилепсией поступают после длительных и частых госпитализаций в другие стационары. У части из них развивается отсутствие желания активного включения в восстановительное лечение. У многих имеются реактивно-личностные изменения на фоне органического церебрального процесса. Применение рациональной психотерапии, аутогенной тренировки способствует нормализации психического состояния больных. Широко используется также опосредующее и потенцирующее действие психотерапии.
Демиденко Т. Д., Гольдблат Ю. В.
"Восстановительное лечение при эпилепсии" и другие материалы по реабилитации в неврологии
Читайте также:


