Лекарства от эпилепсии для детей последствия
Эпилепсия – это заболевание, которое стоит на границе двух областей: неврологии и психиатрии. Данная патология проявляется различными по своей природе припадками (это неврологическая сфера), но с течением времени она непременно затрагивает и психику ребенка.
Эпилепсия широко распространена: она поражает приблизительно 70 человек из 100 тысяч. Практически всегда первые симптомы эпилепсии появляются именно в детском возрасте (3/4 всех случаев). Нервную систему ребенка очень легко травмировать, поэтому крайне важно своевременно выявлять и лечить детскую эпилепсию. Ранняя диагностика позволяет предупредить (или, хотя бы, отсрочить) свойственные ей необратимые поражения мозга.
Кроме того, данные статистических исследований указывают: одна треть всех смертей у больных, которые страдают эпилепсией, связана именно с припадками.
Основные принципы лечения эпилепсии у детей
Существует множество различных форм эпилепсии, каждая из которых имеет те или иные особенности развития, проявлений и, конечно же, лечения.
Выбор препарата, комбинации их, дозы и способ приема основан на нескольких важнейших критериях:
1. возраст ребенка;
2. форма эпилепсии – генерализованная либо локальная;
3. наличие сопутствующих заболеваний, которые могут усугублять течение эпилепсии и затруднять ее лечение.
Раньше считалось, что сочетание нескольких препаратов для лечения эпилепсии – более эффективный метод лечения, чем монотерапия (назначение одного препарата). Однако такая позиция осталась в прошлом: сейчас лечение эпилепсии у детей начинают с одного препарата, а другие добавляют только при необходимости.
Противоэпилептические препараты достаточно токсичны. Из-за этого лечение ребенка, у которого была выявлена эпилепсия, первое время проводят в стационаре. Это дает возможность оценить эффект препарата, побочные реакции на него, индивидуальную чувствительность ребенка к назначенному веществу.
Симптоматическая эпилепсия у детей: лечение причины и лечение симптомов
Что может стать причиной симптоматической эпилепсии? Практически любое состояние, без преувеличения. Абсцесс мозга, гематомы, кровоизлияния, травмы, воспалительные заболевания или нарушения обмена веществ – все это может послужить причиной развития у ребенка эпилепсии.
Параллельно с лечением основного заболевания, при такой эпилепсии требуется, естественно, предупреждать припадки. Какой из множества существующих препаратов нужно использовать, определяют на основании характера приступов (то есть, по сути, на основании того, какая область мозга повреждена).
- лобная;
- теменная;
- затылочная.
Лобная эпилепсия
Такие припадки называют парциальными, и это моторные (двигательные) приступы. Иногда возбуждение распространяется на весь мозг: тогда возникает классический эпилептический припадок с судорогами.
Затылочная и теменная эпилепсия
Теменную и затылочную эпилепсию непросто обнаружить у маленьких детей: они не могут пожаловаться на парестезии или зрительные галлюцинации. Установить диагноз можно только по данным электроэнцефалограммы, которую никто регулярно не делает, а поражение мозга без лечения будет со временем только нарастать.
Для лечения парциальных припадков у детей используют две группы лекарств: карбамазепины или вальпроаты.
Карбамазепин и его производные назначают чаще всего: их эффективность достоверно известна, и, как правило, превышает вред. Некоторые врачи придерживаются мнения, что при лечении эпилепсии у девочек карбамазепин лучше заменить на ламотриджин, но эту версию признают далеко не все.
Вальпроаты обладают меньшей эффективностью, и, возможно, от их использования в лечении симптоматической эпилепсии скоро откажутся окончательно.
Если первая линия лечения не помогла, применяют другой препарат, – топирамат, однако это нежелательно.
Абсансная эпилепсия как детская, так и юношеская, диагностируется достаточно поздно. Однако если вы неоднократно замечали, что ваш ребенок, играя в футбол, падает, встает и продолжает играть, но не запоминает этого момента – вам срочно нужно обращаться за медицинской помощью.
Данная форма заболевания появляется, как правило, после 2 лет. Юношеская абсансная эпилепсия обычно возникает до 17-летнего возраста, но ребенок все равно не будет предъявлять никаких жалоб, так как он просто не будет о них помнить.
Если вы все-таки заметили что-то, похожее на абсансы, и сделали ЭЭГ, ребенок обязательно должен получать противоэпилептические препараты. Абсансы – это не парциальные припадки, они генерализованы, поскольку охватывают весь мозг. Естественно, лечение такой эпилепсии имеет множество особенностей.
Детям раннего возраста назначают этосуксимид и сходные с ним препараты. Этосуксемид принимается, как правило, 2 раза в день (это достаточно удобно). Вальпроаты используются только при неэффективности этосуксимида.
Для лечения абсансной эпилепсии у детей более старшего возраста препаратами выбора являются вальпроаты. Во вторую очередь назначают ламотриджин (не забывайте, что первые 10 дней его приема требуют максимально тщательного наблюдения за ребенком!).
Роландическая эпилепсия – это эпилепсия детского возраста, которая имеет благоприятный прогноз и проявляется короткими ночными припадками. Возникает она не сразу после рождения. Ее начало обычно регистрируется у детей от 2 до 12 лет. После 13 лет заболевание встречается крайне редко, после 14 – не встречается вовсе.
Роландическая эпилепсия всегда со временем излечивается сама, без лечения. Однако если она была диагностирована, назначать лечение нужно обязательно, поскольку для нее очень характерны отсроченные осложнения. Даже если заболевание никак не мешает вашему ребенку, – обратитесь к невропатологу или психиатру, чтобы он подобрал вам лечение.
Роландическая эпилепсия, также как и описанные виды симптоматической эпилепсии, лечат карбамазепином и вальпроатами. При этом вальпроаты в лечении роландической эпилепсии играют ведущую роль: первым делом назначают именно их.
Если появляется необходимость сменить терапию, вальпроаты заменяют карбамазепинами. Следует отметить еще раз, что девочкам до полового созревания карбамазепины должны назначаться очень осторожно. С учетом того, что данная форма болезни протекает легко, при ней можно назначить ламотриджин, но этот препарат тоже имеет свои особенности.
Если ребенку был назначен ламотриджин, то он как минимум две недели должен находиться под наблюдением врача. Это очень легко объяснить: в первые 10 дней лечения ламотриджином есть риск развития смертельно-опасных аллергических реакций (например, синдрома Стивенса-Джонсона).
Эпилептический статус – это самое тяжелое проявление эпилепсии. При нем один припадок, не заканчиваясь, тут же переходит в следующий. Так может продолжаться очень долго, и это частая причина смерти у детей, больных эпилепсией.
Лечение эпилептического статуса должно проводиться в реанимации, поскольку он расценивается как состояние, которое непосредственно угрожает жизни ребенка. Не имеет смысла приводить здесь препараты, которые должны применяться в этом случае.
Главное, что стоит знать: если припадок у ребенка, больного эпилепсией, затягивается надолго, нужно немедленно вызывать скорую помощь, указывая при этом причину вызова. Эпилептический статус – это то, что заставит бригаду скорой помощи приехать к вам в считанные минуты.
Вы можете найти массу информации о том, что эпилепсию можно вылечить народными средствами. Официальная, традиционная медицина не только не признает подобные методы, но и категорически отрицает их.
Запомните раз и навсегда: при эпилепсии у детей лечение народными средствами может нести реальную угрозу для здоровья и жизни ребенка. Обращайтесь к врачам: невропатологу или психиатру.
Также рекомендуем прочитать статью про Галоперидол .
Побочные эффекты применения антиэпилептических препаратов наблюдаются часто, по этому вопросу изданы обширные обзоры (Levy et al., 2002; Kothare, Kaleyias, 2007). Наиболее часто встречающиеся побочные эффекты являются транзиторными и развиваются в начале лечения. В основном они включают нарушения пищеварения, сонливость и головокружение. Все антиэпилептические препараты вызывают — хотя и нечасто — побочные эффекты, серьезно влияющие на жизнедеятельность пациента.
Эти побочные эффекты могут варьировать от острой интоксикации с расстройствами сознания (Larrieu et al., 1985; Zaret и Cohen, 1986; Weaver et al., 1988; Meador, 1994, 2001; Martin et al., 1999), или, исключительно редко, смерти (Stone и Lange, 1986; Murphy et al., 1987, Leestma et al., 1997), до скрытой хронической интоксикации с разнообразными проявлениями (McLeod et al., 1978; Dravet et al., 1980; Joyce и Gunderson, 1980; Karas et ah, 1982; McLachlan, 1987; Pellock, 1987; Appleton et al., 1990; Weig и Pollack, 1993; Gerber et al., 2000), и до малых, но иногда психологически и социально значимых эффектов, таких как акне, чрезмерное увеличение веса (Egger и Brett, 1981; Dinesen et al., 1984; DeToledo et al., 1997) или потеря веса (Potter et al., 1997).
Также часто наблюдаются аллергические реакции или реакции непереносимости, которые в редких случаях могут вызывать летальный исход (Gilhus и Matte, 1986; Browne et al., 1988; Kaufman et al., 1997; Schlienger et al., 1998; Fernandez-Calvo et al., 2000).
По патогенетическим механизмам реакции непереносимости можно разделить следующим образом:
1) иммунно-опосредованные реакции гиперчувствительности, варьирующие от доброкачественной кожной сыпи до серьезных состояний, таких как лекарственная крапивница с эозинофилией и системными проявлениями;
2) реакции нетипичной не иммунно-опосредованной индивидуальной чувствительности, часто вызываемые патологической выработкой цитотоксических метаболитов (как при вызванной вальпроатом гепатотоксичности); и
3) неэффективная фармакотерапия, при взаимодействии препарата не с той системой, для которой он предназначался, примером могут служить некоторые типы дискинезий, вызываемые приемом антиэпилептических препаратов (АЭП).
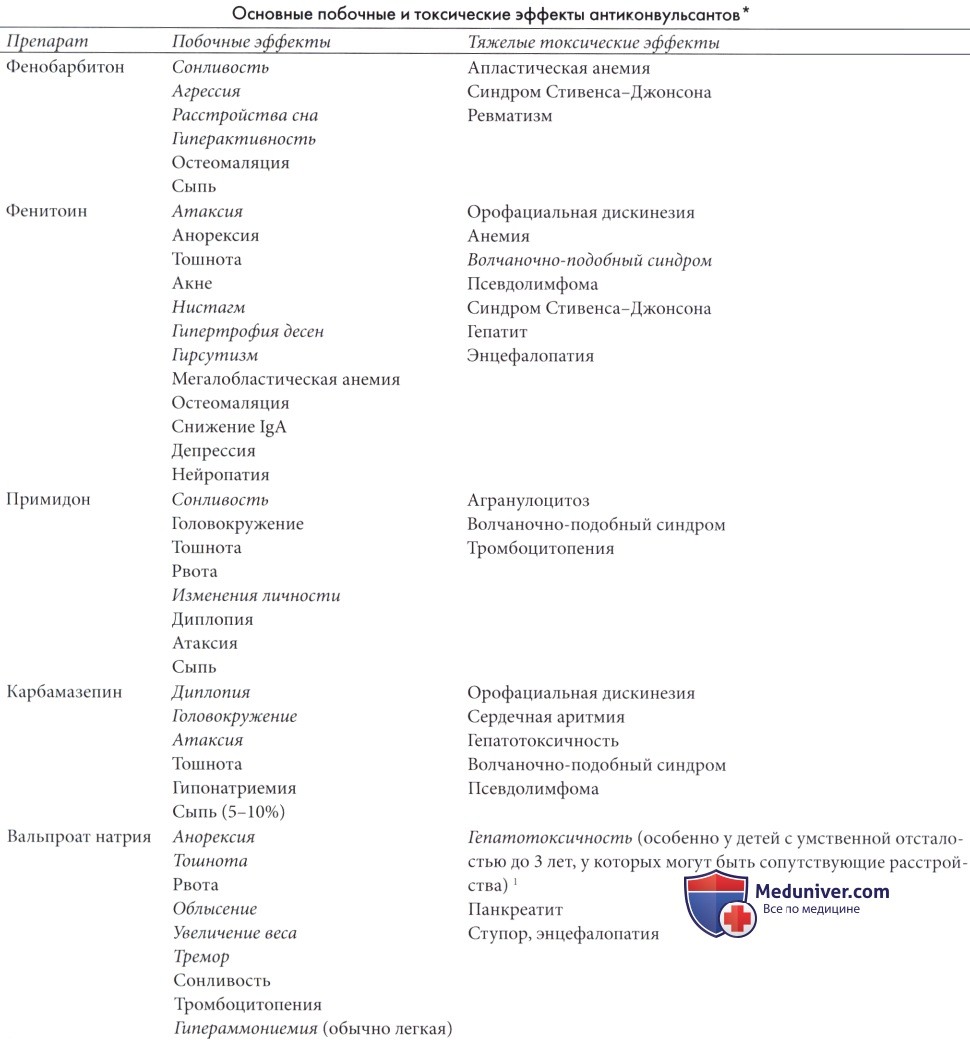
Хотя риск развития реакции непереносимости присутствует при применении любого препарата для лечения эпилепсии, степень риска и наиболее частые проявления у разных препаратов различны, эти особенности влияют на выбор препарата (Zaccara et al., 2007).
Озабоченность вызывает влияние антиконвульсантов на когнитивные функции пациента (Aldenkamp et al., 1993; Meador, 1994, 2001; Aldenkamp, 2001), и, как оказывается, неблагоприятное воздействие на когнитивные функции и поведение может оказывать любой современный антиэпилептический препарат, в одних случаях более выраженные (например, фенобарбитон, топирамат), чем при применении других (например, вальпроат натрия, карбамазепин, ламотриджин или габапентин).
Сравнение подобных эффектов новейших препаратов еще не производилось. В одном исследовании (Smith et al., 1993) не было выявлено влияния ламотриджина на когнитивные функции, а результаты различных исследований качества жизни указывают на благоприятное воздействие ламотриджина на психологическое самочувствие пациента (Smith et al., 1993; Brodie et al., 1995). В двойном слепом рандомизированном перекрестном исследовании, проведенном на 25 здоровых взрослых, ламотриджин значительно реже вызывал нарушения когнитивных функций и поведения, чем карбамазепин (Meador, 2001).
Замедление психомоторных реакций, нарушения речи и ухудшение памяти наблюдались при приеме топирамата (Martin et al., 1999; Bootsma et ah, 2006). Трудности в подборе слов наблюдались и у взрослых, и у детей, принимающих топирамат; этот побочный эффект является специфическим для данного препарата (Meador, 2001).
Наконец, при назначении лечения подросткам женского пола и при продолжении лечения в репродуктивном возрасте необходимо учитывать вероятность развития тератогенных эффектов (Morrell, 2002; Tettenborn et al., 2002). Терапия старыми АЭП (бензодиазепины, фенитоин, фенобарбитон, карбамазепин и вальпроат) связана с риском выраженных фетальных пороков развития, включая волчью пасть и пороки сердца. Частота рождения младенцев с этими выраженными пороками развития от матерей, принимавших антиэпилептические препараты (АЭП), составляет 4-6%, по сравнению с 2-4% среди населения в целом.
Нарушения развития нервной трубки встречаются у 1-2% младенцев, матери которых получали вальпроат, и у 0,5-1 % младенцев, матери которых принимали карбамазепин (Rosa, 1991, Omtzigt et al., 1992). По данным Регистра эпилепсии и беременностей Соединенного Королевства (The UK Epilepsy and Pregnancy Register) (Morrow et al., 2006) только у 4,2% живых новорожденных, рожденных матерями, страдающими эпилепсией, имелись выраженные врожденные пороки развития (major congenital malformations, МСМ). Часто та MCM при политерапии была выше, чем при монотерапии. Комбинациии с вальпроатом значительно чаще вызывали МСМ, чем схемы без вальпроата. При монотерапии наименьший риск МСМ был связан с применением карбамазепина (Morrow et al., 2006).
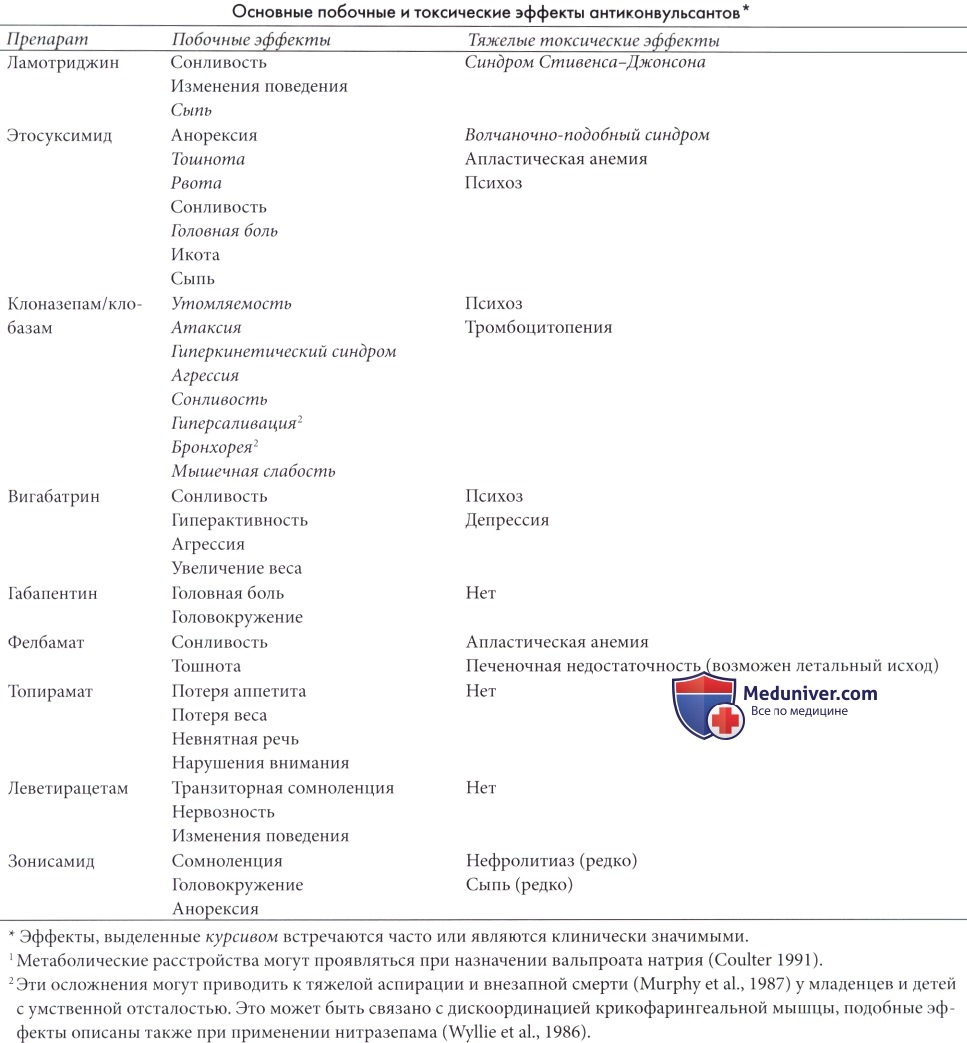
Все авторы сходятся во мнении, что риск возникновения пороков развития у младенца выше при лечении матери несколькими антиэпилептическими препаратами (АЭП) в высоких дозах. Пока еще очень мало данных о воздействии новейших АЭП на развитие плода. Для некоторых препаратов собрано достаточно данных (Tennis et al., 2002; Hunt et al., 2006), но для выявления частоты эффекта препарата в 4-8% необходимо проспективное исследование на материале более 2000 беременностей (Morrell, 2002). Тератогенный потенциал АЭП будет легче определить, когда станут доступными результаты проводимых в настоящее время глобальных проспективных исследований (Begin et al., 2001; исследовательская группа EURAP 2006, Vajda et al., 2006, Cunnington et al., 2007). Большинство пациенток с эпилепсией продолжает контролировать припадки и во время беременности.
Клиницисты, наблюдающие девочек-подростков, страдающих эпилепсией, должны знать, что пороки развития, связанные с приемом антиэпилептических препаратов, возникают в первом триместре беременности и что дефекты нервной трубки формируются в течение 28 дней после зачатия. Поэтому перед зачатием необходима консультация специалиста. Перед зачатием необходима коррекция проводимого лечения для максимально возможного снижения дозировки препаратов; предпочтительна монотерапия. Необходимо учитывать тип(ы) припадков. Например, если генерализованные тонико-клонические припадки у пациента с ювенильной миоклонической эпилепсией хорошо контролируются средними дозами ламотриджина, но все же сохраняются редкие миоклонические подергивания, предпочтительно не назначать других препаратов, по крайней мере, до окончания первого триместра беременности.
В некоторых случаях антиэпилептические препараты могут вызывать парадоксальное увеличение частоты припадков (Guerrini et al., 1998а, 2002с; Perucca et al., 1998). Карбамазепин противопоказан пациентам с абсанс эпилепсией и ювенильной миоклонической эпилепсией (Shorvon et al., 1978; Callahan и Noetzel, 1992), но в некоторых случаях его применение может быть необходимым для контроля тонико-клонических припадков, резистентных к обычным препаратам. Следует соблюдать осторожность и при назначении пациентам со смешанными пароксизмальными расстройствами, особенно при сочетании атонических, тонико-клонических, миоклонических и атипичных абсансов и генерализованных двусторонних разрядов на ЭЭГ (Perucca et al., 1998). Вигабатрин или габапентин могут усиливать частоту типичных абсансов и/или миоклоний.
Эффект утяжеления течения заболевания описан при применении ламотриджина у маленьких детей с синдромом Драве (Guerrini et al., 1998b). Также сообщалось об усугублении абсансов и миоклонических припадков при применении фенитоина, но общее количество случаев меньше, чем зарегистрировано при применении карбамазепина.
Отношение к проблемам длительной терапии АЭП (Oxley et al., 1983; Herranz et al., 1988; Schmidt 1989; Aldenkamp et al., 1993, Комитет по лекарственным препаратам Американской педиатрической академии, 1995) в большой степени зависит совместных действий пациента с семьей и понимания проблем, вызванных заболеванием. Следовательно, врач должен доступным языком разъяснить природу возникающих проблем и необходимость длительного лечения. Терапия представляет собой разумный компромисс между лечебным и токсическим действием препарата (т.е. между контролем припадков и побочными эффектами), и этот важный аспект должен четко пониматься семьей больного.
Важно в самом начале терапии антиконвульсантами предупредить родителей пациента о том, что часто бывает необходимо подбирать индивидуальную дозу для конкретного ребенка, и нередко приходится назначать дополнительный препарат или заменять первый препарат другим, если при приеме первого препарата не удается достичь контроля над припадками. Это поможет перенести последующие изменения в терапии с меньшей тревогой и вызовет меньше сомнений в компетенции врача, чем если бы они не были предупреждены с самого начала.
Редактор: Искандер Милевски. Дата публикации: 6.1.2019

Об эпилепсии слышали многие, но далеко не каждый понимает, что это за болезнь, отчего она возникает и как протекает. В большинстве случаев мы представляем эпилептический приступ, когда человек бьется в судорогах, а изо рта у него идет пена. Однако подобные явления – это всего лишь малая часть возможных вариантов развития заболевания, ведь проявлений подобного патологического состояния немало. Многие пациенты могут жить вообще без приступов, при условии, что они своевременно принимают лекарство от эпилепсии и регулярно проходят соответствующее обследование.
Об этом заболевании известно давно. Эпилепсия, пожалуй, является одной из старейших форм недугов головного мозга, которую распознавали и пытались лечить народными методами еще сотни лет назад. Издавна люди, страдающие такой патологией, предпочитали скрывать свой диагноз. Так зачастую происходит и сегодня.

Что это такое
Людям эпилепсия знакома давно: еще древнегреческие целители связывали эпилептические припадки с миром богов и считали, что недуг этот им насылают за недостойный образ своего бытия. В 400 году до нашей эры выдающийся древнегреческий врач и философ Гиппократ описал данное явление. Он полагал, что причина эпилептических приступов – природные условия, способные спровоцировать разжижение головного мозга.
В средние века эту болезнь боялись, считая, что она передается от больного во время эпилептического припадка. Между тем, перед ней трепетали, поскольку многие святые и пророки страдали от такого недуга.
Современной медициной доказано, что эпилепсия – это хроническая болезнь головного мозга, показателем которой является регулярно повторяющиеся приступы. Это очень распространенное заболевание, которым болеет около 50 миллионов человек во всем мире, что составляет примерно 1% от общего населения планеты.

Как появляется недуг
Многие пациенты задумываются, что послужило началом заболевания, ведь это опасное состояние и требует обязательного медицинского контроля. Медицина выделяет три основные группы факторов, которые способны привести к развитию заболевания:
- Идиопатическая (генетическая предрасположенность). Даже через десятки поколений болезнь может передаться. В этом случае в мозге нет никаких органических дефектов и повреждений, но имеется определенная реакция нейронов. При этой форме патологии эпилептический приступ может начаться без причины.
- Симптоматическая. Заболевание может появиться после травм, интоксикации или опухолевых процессов в головном мозге. Эта форма эпилепсии возникает спонтанно, а припадок может произойти непредсказуемо.
- Криптогенная. Малоизученный фактор, точную причину которого установить до сих пор не удалось. Припадок может случиться из-за любого психоэмоционального раздражителя.
Заболевание может проявиться в любом возрасте, однако, по статистике, эпилепсии чаще подвержены маленькие дети, подростки и взрослые люди старше 60 лет. На сегодняшний день медициной выявлено около 40 различных типов эпилепсии. Поэтому лечащий доктор должен провести точную диагностику, чтобы установить форму заболевания и определить характер припадков. От адекватности выбора противоэпилептического препарата и назначения схемы лечения полностью зависит эффективность результатов в тех или иных случаях. При несвоевременном или неадекватном лечении пациент может умереть. Поэтому необходимо полноценное обследование больного и точная диагностика заболевания.
Спонтанный приступ может возникнуть при гормональных изменениях в организме, алкогольной интоксикации или появлении мерцающих и мелькающих картинок во время езды на машине.
Обследования и лечение
При подозрении на возникновение эпилепсии пациента всесторонне обследуют. Прежде всего, больного осматривает невролог и изучает анамнез течения болезни, в том числе семейный. Пациенту назначаются исследования:
- крови;
- глазного дна;
- рентгенография черепной коробки;
- допплерографическое изучение церебральных артерий.
В обязательном порядке проводят визуализацию структуры, функций и биохимических характеристик головного мозга с помощью рентгеновской, компьютерной или магнитно-резонансной томографии (МРТ). Большое значение в диагностике заболевания играет многочасовая электроэнцефалография (ЭЭГ).
Подобные лабораторные исследования направлены на определение истинных причин возникновения заболевания и исключение патологий, способных вызвать припадки, но не связанных с заболеваниями головного мозга.

Основное воздействие на эпилепсию – медикаментозные препараты. Результат медицинской помощи при лечении патологии зависит как от правильности подбора лекарственных средств, так и от выполнения всех рекомендаций врача пациентом. Принцип врачебного вмешательства – индивидуальный подход к каждому пациенту, непрерывность и длительность лечения. Противоэпилептическая терапия будет эффективна при:
- раннем начале воздействия на проявление характерной симптоматики противоэпилептическими препаратами;
- стремлении к монотерапии;
- правильном выборе лекарства при эпилепсии, в зависимости от однотипности приступов конкретного больного;
- при необходимости введение рационального сочетания политерапии (если нет эффекта от применения одного средства);
- назначении подходящих медикаментов в дозировках, обеспечивающих полноценную терапию;
- учете фармакокинетических и фармакодинамических свойств назначенных препаратов;
- контроле присутствия противоэпилептических средств в организме больного.
Препараты от эпилепсии нельзя отменять одномоментно. Их следует принимать до получения полного освобождения от патологических проявлений. Лишь в случаях индивидуальной непереносимости компонентов лекарства, аллергии или при проявлениях побочных эффектов необходима постепенная отмена средства. Дозы препаратов для лечения эпилепсии постепенно сокращают. Если доктор решил, что терапия не приносит должного результата, то также постепенно вводят новые лекарства.
Доказано, что почти все пациенты, у которых впервые диагностирована эпилепсия, могут полностью контролировать возникновение приступов с помощью противоэпилептических препаратов. Через 2-5 лет полноценного лечения большинство пациентов могут прекратить лечение без риска рецидивов.
Группы препаратов
Достижение оптимальных результатов в лечении эпилепсии во многом определяется верным расчетом дозы и продолжительностью лечения. В зависимости от симптоматических проявлений названия рекомендуемых препаратов могут принадлежать к разным группам лекарственных средств:
- Противосудорожные. Препараты, относящиеся к этой группе лекарственных средств, способствуют расслаблению мышечных тканей. Их часто рекомендуют для лечения различных эпилептических форм. Подобные средства могут быть назначены как взрослому, так и ребенку в случае присутствия тонико-клонических и миоклонических судорог.
- Транквилизаторы. Назначения препаратов данной группы – снятие или подавление нервной возбудимости. Они помогают в борьбе с проявлениями малых припадков. Однако подобные средства используют с осторожностью, поскольку в начале приема они могут усугубить тяжесть течения заболевания.
- Седативные. Далеко не все эпилептические приступы заканчиваются хорошо. Часто перед непосредственно перед или после припадка пациент впадает в тяжелые депрессивные состояния, становится раздражительным или агрессивным. Успокаивать и снимать подобную симптоматику позволяют седативные препараты в сочетании с посещением врача-психотерапевта.
- Уколы. Используются при сумеречных состояниях и аффективных нарушениях. Хорошо зарекомендовали себя в качестве средств для облегчения и локализации некоторых симптомов неврологических расстройств инъекции ноотропных препаратов (актовегин, церебролизин и др.)

Действие медикаментозных препаратов
Известно, что если регулярно и своевременно принимать противосудорожные препараты при эпилепсии, то можно полностью контролировать появление эпилептических припадков. Современные медикаментозные препараты позволяют:
- блокировать систему возбудимости нейронов эпилептического очага;
- стимулировать активность тормозного комплекса рецепторов гамма-аминомасляной кислоты;
- воздействовать на ионные каналы и стабилизировать мембраны нейронов.

Назначенные таблетки при эпилепсии могут обладать как одним из таких механизмов воздействия, так и их комплексом. Современные противоэпилептические средства условно делят на препараты 1-го ряда (базисная категория) и 2-го ряда (средства последних поколений). В зависимости от проявляемых симптомов, доктор рекомендует принимать те или иные препараты.
Базисная категория антиэпилептических лекарственных средств
В нашей стране в качестве основного направления лечения признаков эпилепсии применяют препараты базисной терапии. Список этих средств включает препараты, проверенные многолетним использованием и обладающими хорошей результативностью в лечении. Сюда относятся:
- Фенобарбитал (Люминал);
- Примидон (Гексамидин);
- Бензобарбитал (Бензол);
- Ламотриджин;
- Фенитоин (Дифенин, Эпанутин);
- Карбамазепин (Тегретол, Финлепсин);
- Вальпроевая кислота и ее соли (Конвулекс, Депакин);
- Этосуксимид (Петнидан, Суксилеп, Заронтин);
- Леветирацетам (Кеппра, Леветинол и др.).
Это далеко не весь перечень лекарственных препаратов, которые рекомендуется пить эпилептикам. Выбор того или иного лекарства зависит от формы заболевания, характера приступов, возраста и пола пациента.
Препараты 2 ряда
Средства, относящиеся ко второй категории противоэпилептических препаратов, не обладают тем спектром действия или имеют больший перечень противопоказаний, чем базисные. Люминал, Диакарб, Ламиктал, Сабрил, Фризиум или Седуксен обладают неплохим лечебным действием и их также часто рекомендуют как эффективные таблетки от эпилепсии, но на недолгое время.
Список препаратов для лечения эпилепсии очень большой. Лечить эпилепсию должен врач. Самостоятельный подбор лекарственных средств и неадекватное самолечение может привести к смерти.
Постоянными спутниками эпилепсии являются мигрень и депрессия. Доказано, что у пациентов, страдающих мигренью, проявления эпилепсии случаются гораздо чаще. При этом выяснилось, что депрессивные состояния у людей с контролируемыми приступами возникают на 20% реже, чем у людей с неконтролируемыми припадками.
Политерапия: комбинированная схема лечения
При лечении данной патологии врач стремится прийти к монотерапии. Это позволяет подобрать подходящий препарат, оптимальную дозировку и соответствующую схему лечения, а также достичь высокой клинической эффективности. Кроме того, монотерапия минимизирует действие побочных эффектов лечения.

Однако в некоторых ситуациях целесообразней выбрать комбинированную схему применения препаратов. Так делают:
- При форме патологического процесса, в которой сочетается сразу несколько типов приступов и нет возможности полноценной монотерапии;
- При состояниях, сопровождающихся однотипными эпилептическими приступами, но не поддающихся лечению ни одним из медикаментозных средств.
В данных случаях в схемах терапии используют медикаментозные средства с разными механизмами воздействия. Однако выбранная тактика лечения должна быть рациональной и сочетать в себе препараты, которые не противодействуют друг другу. Так, например, запрещенным сочетанием является одновременное использование фенобарбитала с примидоном и бензобарбиталом или фенитоина с ламотриджином.
При использовании комбинированной методики лечения возможно некоторое снижение терапевтического эффекта. Зачастую у пациентов возникают признаки интоксикации при применении одного из препаратов, который раньше переносился хорошо. Поэтому на начальных этапах политерапии контроль уровня используемых препаратов в плазме крови необходим.
Продолжительность лечения
Прекращение или урежение эпилептических припадков, сокращение их продолжительности, облегчение и улучшение психоэмоционального состояния пациента уже считается положительной динамикой в лечении. Применение последних методик фармакотерапии позволяет добиться полного купирования или существенной минимизации припадков.
Продолжительность медикаментозной терапии определяется типом приступов и формой заболевания, возрастом и индивидуальными особенностями пациента. Практическое выздоровление может наступить при идиопатических формах эпилепсии. Небольшой процент рецидивов имеет место при идиопатических формах с абсансами, протекающих в детском или подростковом возрасте. Отмена лечения при низкорецедивных эпилепсиях возможна после двух лет ремиссии. В остальных случаях вопрос о прекращении терапии можно ставить только после пяти лет ремиссии. При этом на ЭЭГ должно быть полное отсутствие патологической активности.
Прекращение терапевтического лечения осуществляется постепенно, со снижением дозировки до 1/8 суточной в течение 6-12 месяцев. Пациентам с признаками выраженной симптоматики отменять антиэпилептическую терапию нельзя.
Эпилепсия и беременность
При правильном лечении данной патологии у больной женщины есть все шансы стать мамой. Если пациентка постоянно наблюдается у квалифицированного доктора, выполняет все его рекомендации и при этом достигнута длительная терапевтическая ремиссия заболевания, то при соответствующих условиях терапия может быть отменена на период беременности.
Альтернативные методы лечения
Среди всего разнообразия альтернативных методик лечения гомеопатические воздействия занимают особое место. Несмотря на то, что эпилепсию полностью вылечить нельзя, данный метод лечения обладает своими преимуществами. Так, например, использование гомеопатических рецептов, приносит ощутимый терапевтический эффект, воздействуя на весь организм. Гомеопатические процедуры не вызывают привыкания и удобны в применении. Кроме того, они имеют низкую стоимость.

Стоит принять во внимание, что подобная терапия отличается безопасностью и щадящим воздействием на организм. К явным преимуществам подобных методик следует отнести и то, что это единственный способ, не оказывающий токсического воздействия на ткани и органы.
Читайте также:


