Антибактериальная терапия абсцесса головного мозга
Абсцесс головного мозга – это локальное образование инфекционной природы, представляющее собой скопление гноя, изолированного от здоровых тканей мозга твердой соединительно-тканной капсулой. Составляет не более 1-2% от всех внутричерепных образований. Может встречаться в любом возрасте, но наиболее часто возникает у людей за 40. Болеют чаще мужчины.
Особенности заболевания
- Очаг имеет строго инфекционную природу, в зависимости от конкретного возбудителя зависит вариант этиотропной терапии.
- Абсцесс представлено полостью, заполненной гнойным содержимым, которая может иметь локализацию в различных отделах черепа (лобная, теменная, затылочная, височная), что объяснят вариабельность клинической картины.
- По снимкам КТ/МРТ зачастую сложно отличить гнойную полость от доброкачественных и злокачественных новообразований, поэтому ее относят к категории потенциально угрожающих жизни состояний.
- Редко встречаются множественные гнойные кисты (эхинококковые, например), чаще это единичное образование с четкими ровными контурами.
- К группе риска по развитию абсцессов головного мозга относятся люди с нарушением иммунного ответа (ВИЧ-инфицированные).
- Прогноз зависит от длительности и степени повреждения головного мозга.
Стадии развития
Ранний церебрит (1–3 сутки)
Период связан с неинкапсулированным очагом инфекции, т. е. воспалительный очаг еще не ограничивается четко ограничения от здорового вещества мозга. При гистологическом исследовании на этом этапе можно обнаружить возбудителя, окруженного зоной периваскулярной инфильтрации (скопление различных клеток по типу нейтрофилов и моноцитов).
Поздний церебрит (4–9 сутки)
Постепенное распространение воспаления на соседние участки и появление некроза в центре инфекционного очага (начало формирования небольшой гнойной полости в центре). По краям воспаления начинается скопление фибробластов и макрофагов. Участок поражения утрачивает сосудистую сеть в связи с выраженным отеком.
Стадия раннего формирования капсулы (10–13 сутки)
Уменьшение воспалительного процесса и значительное увеличение количества фибробластов на границе. Четкое отсутствие васкуляризации в зоне поражения. Созревание коллагена и формирование зачатка фиброзной капсулы.
Стадия позднего формирования капсулы (14 сутки и более)
Окончательное формирование капсулы и постепенный регресс признаков воспаления. К этому моменту абсцесс имеет полностью сформированный вид (слои представлены изнутри наружу): некротический центр, периферическая зона воспалительных клеток и фибробластов, коллагеновая капсула, новая сосудистая сеть, область реактивного глиоза с отеком.
Выраженность проявлений болезни имеет четкую зависимость не только от типа возбудителя, но и от состояния иммунной системы человека.
Причины
Абсцесс головного мозга является инфекционным заболеванием, к основным причинам его возникновения относятся:
- Гнойные процессы в полости носа (синусит, гайморит). В данном случае возникает непосредственный контакт гнойного очага и полости черепа. Такие абсцессы называют риногенными.
- Воспалительные заболевания зубного происхождения (кисты зуба, осложнения кариеса). Также имеется непосредственный контакт полости черепа и гнойного очага, это одонтогенные образования.
- Инфекционные процессы в наружном, среднем или внутреннем ухе (отит, лабиринтит). Гнойник зачастую прорывается непосредственно в полость черепа (отогенные абсцессы).
- Гнойные процессы, которые находятся на значительном удалении от головного мозга. В этом случае гематогенным или лимфогенным путем возбудитель проходит через гематоэнцефалический барьер и попадает в мозг. Очаги инфекции могут располагаться в различных областях (внутрибрюшная инфекция или инфекция малого таза, пневмония, фурункулы, остеомиелит). В этом случае имеется ряд уникальных особенностей у возникшего в мозге образования: локализация на границе серого и белого вещества мозга или в бассейне средней мозговой артерии; слабовыраженная капсула; множественные очаги. Такие абсцессы носят название метастатических.
- Посттравматические абсцессы, которые возникают как осложнение черепно-мозговой травмы. По времени возникновения могут делиться на ранние (до 3 месяцев после ЧМТ) и поздние (после 3 месяцев). Чаще такие абсцессы бывают многокамерными.
Предрасполагающими факторами являются:
- иммунодефицитные состояния;
- длительно персистирующие непролеченные инфекции.
Во всех случаях рассматриваемая патология выступает как осложнение инфекционных процессов в организме, т. е. вторична. В случае появления абсцесса как самостоятельного заболевания (идиопатическая форма) показан курс диагностических мероприятий для исключения онкологических процессов.
Далеко не все патогенные организмы способны проходить через гематоэнцефалический барьер и попадать в полость мозга. Основные возбудители, способные проникнуть через гематоэнцефалический барьер и вызвать образование очага в головном мозге, представлены в таблице.
Стрептококки аэробные и анаэробные, золотистый стафилококк, протей, клебсиелла, энтеробактерии, листерия.
Алгоритм лечения
В формулировку диагноза должны быть включены:
- Указание локализации и распространения АГМ;
- Указание этиологии АГМ;
Составление плана лечебных мероприятий, как правило, осуществляется консилиумом с участием нейрохирургов и, при необходимости, привлечением специалистов смежных специальностей. Основанием для конкретизации плана лечебных мероприятий является необходимое сочетание верифицированных данных:
- рентгенодиагностические данные по критериям локализации и объема;
- этиологический фактор;
- сопутствующие заболевания;
- наличие иммунодефицита;
- состояние пациента;
- возраст пациента.
Медикаментозная терапия
Лечение АГМ требует мультидисциплинарного подхода. Антибиотикотерапия – это важнейшая часть лечения пациентов с АГМ. Перед назначением антибиотикотерапии необходимо получение биологического материала. Аспирированный материал тотчас отправляется для бактериологического исследования.
Параллельно назначается эмпирическая антибиотикотерапия (см. Приложение Г1). Общепринято назначаются метронидазол и цефалоспорины 3 поколения. Если возможным патогеном является S.aureus, ванкомицин дополняет терапию до получения объективных данных посева. У пациентов, которых этиологическим фактором АГМ является грамотрицательные патогены, как например P. aeruginosa методом выбора является цефтазидим, цефепим или меропенем. При отсутствии каких-либо указаний на причину возникновения АГМ резонно назначать ванкомицин, метронидазол и цефалоспорины 3-4 поколения. После верификации инфекционного агента терапия оптимизируется. (см. Приложение Г2 и Г3)
Приложение Г1. Эмпирическая терапия бактериальных АГМ в зависимости от этиологического фактора
Фоновое заболевание
Инфекционный агент
Метронидазол + цефалоспорины 3 поколения
Синусит (фронтоэтмоидальный, сфеноидальный)
Ванкомицин + цефалоспорины 3 или 4 поколения
Абсцесс легкого, эмпиема, бронхоэктазы
Врожденный порок сердца
Цефалоспорины 3 поколения
Метронидазол + цефалоспорины 3 или 4 поколения + ванкомицин
Приложение Г2. Антимикробная терапия в зависимости от возбудителя
Патоген
Стандартная терапия
Альтернативная терапия
Бактерия
Цефалоспорина 3 или 4 поколения
Цефалоспорины 3 поколения
меропенем, амикацин, цефалоспорины 3 поколения
Грибы
* Возможно добавление к терапии аминогликозидов
♦ Возможно добавление к терапии флуцитозина
Приложение Г3. Рекомендуемые дозы антибиотиков при АГМ у взрослых с нормальной функцией печени и почек
Антибиотик
Суточная дозировка (в/в)
* необходимо мониторировать пиковую и остаточную концентрации
Перед назначением специфической терапии необходимо опираться на данные in vitro тестов. У пациентов с иммунодефицитом может понадобиться комбинация препаратов.
- Монотерапия антибактериальными препаратами рекомендована при:
- Высоком риске хирургии на фоне тяжелых системных заболеваний;
- Множественных абсцессах
- АГМ глубинной функционально важной локализации малого объема
- Сочетании с менингитом/вентрикулитом
- Ранней положительной динамике в неврологическом статусе и по данным нейровизуализации
- АГМ 2,5 см и менее – относительно показание к консервативной терапии, если риск хирургического вмешательства может сопровождаться значительным риском
Комментарии: Длительность лечения традиционно составляет 6-8 недель высокодозной антибактериальной терапии с последующим переходом на специфические пероральные антибиотики в течение 2-3 месяцев. Пациентам, которым выполнено удаление АГМ с капсулой, терапия может составлять 3-4 недели. Терапия только антибактериальными препаратами должна быть более длительной (до 12 недель вместе с пероральными препаратами).
- При отсутствии эффекта от системной антибактериальной терапии рекомендовано раннее назначение комбинации интравентрикулярного и внутривенного путей введения антибактериальных препаратов.
Комментарии: Сочетание АГМ с бактериальным менингитом может диктовать интратекальный путь введения антибактериальных препаратов. При отсутствии эффекта от системной антибактериальной терапии целесообразно раннее назначение комбинации интравентрикулярного и внутривенного путей введения антибактериальных препаратов.
Для интравентрикулярного введения целесообразно использовать следующие препараты: ванкомицин, аминогликозиды, полимиксин В и амфотерицин В (табл. 8).
Таблица 8. Рекомендуемые дозы антимикробных препаратов, рекомендуемые для интравентрикулярного введения.
Антимикробный препарат
Суточная доза / мг
Не рекомендовано длительное введение кортикостероидов.
Комментарии: Эффективность использования кортикостероидов в лечении отека на фоне АГМ остается спорной и неразрешенной. Локальный отек способствует повышению ВЧД и может влиять на исходы заболевания. У пациентов с отеком, выраженным масс-эффектом и угрожающим вклинением ствола может быть эффективной высокодозная терапия 10 мг каждые 6 часов до стабилизации состояния или в качестве предоперационной подготовки. С одной стороны кортикостероиды значительно снижают ВЧД, посредством воздействия на вазогенный отек. Однако при длительном использовании кортикостероиды нарушают пенетрацию антибиотиков к инфекционному очагу. Кортикостероидная терапия способствует снижению ВЧД в периоперативном периоде при значительном перифокальном отеке на фоне АГМ. Длительное введение кортикостероидов не рекомендуется.
- Рекомендовано назначение антиконвульсантов пациентам с АГМ вследствие высокого риска припадков.
Комментарии: Терапия продолжается не менее 6 мес у пациентов без эпизода судорог и с нормальными данными ЭЭГ.
Немедикаментозная терапия
- уменьшение масс-эффекта;
- коррекция внутричерепной гипертензии
- получение гнойного материала для верификации и контроля инфекционного процесса
Существует 2 основных вида хирургического лечения АГМ:
- открытое удаление с капсулой;
- пункционная аспирация (freehand - свободная, стереотаксическая, эндоскопическая, с применением УЗ-наведения).
Выбор метода хирургии АГМ зависит от многих факторов:
- локализации;
- объема
- наличия плотной капсулы
- состояния больного
- оборудования операционной
- опыта хирурга
Значительной разницы в исходах между этими видами хирургического лечения нет.
- В качестве метода первого выбора рекомендована пункционная аспирация.
Комментарий: Аспирация является методом выбора у большинства пациентов, даже находящихся в критическом состоянии. Это миниинвазивная процедура и может выполняться повторно. Показания к стереотаксической аспирации в зависимости от размера и локализации АГМ:
- менее 3 см и более 1,5 см;
- функционально важная зона
Преимущества эндоскопической аспирации:
- прямой контроль
- возможность фенестрацииинтракапсулярных септ
- возможность аспирации АГМ с прорывом в желудочек.
Единственным противопоказанием к пункционной аспирации может быть некорригируемая коагулопатия.
- Открытое удаление АГМ рекомендовано в следующих случаях:
- мозжечковых АГМ;
- АГМ с толстой капсулой расположенных поверхностно
- Посттравматических АГМ (как правило содержат инородные фрагмента, костные отломки)
- Газосодержащих АГМ
- Мультилокулярных АГМ (характерно для Нокардии)
- Неэффективности повторных аспираций
- Рекомендуется включить в план реабилитационных мероприятий на всем протяжении специального лечения оказание социально-педагогической помощи пациенту, а также социально-психологическую поддержку семьи.
- Рекомендуется проведение консультации и диспансерное наблюдение неврологапациентамс АГМ и внутричерепными эмпиемами
Лечение отдельных групп пациентов
Тактика лечения подобна бактериальным АГМ – этиопатогенетическая терапия и хирургическое лечение .
- Комбинация амфотерицина В и флуцитозина обладают синергетической активностью и поэтому рекомендуются пациентам с грибковыми АГМ.
Комментарии: Грибковые АГМ как правило сопровождают различные иммунодефицитные состояния. Летальность в этой группе больных несмотря на комбинированное лечение сохраняется на высоком уровне.
Иммуносупрессия – это превалирующий фактор риска к формированию АГМ. Снижение Т-лимфоцитов и макрофагов способствует росту различных патогенов, таких как Aspergillusspp. и Nocardiaspp. Различные неопластические процессы, системные опухолевые поражения крови, ВИЧ, длительная стероидная терапия, трансплантация органов сопровождаются значительным снижением иммунного ответа.
- Рекомендовано как можно более раннее получение гнойного материала для последующего получения микробиологического диагноза и назначения адекватной антибактериальной терапии.
Оптимальное лечение абсцесса головного мозга - сочетание антибактериальной терапии и хирургического вмешательства. При подозрении на абсцесс незамедлительно проводят КТ или МРТ . Каждая стадия абсцесса характеризуется особыми признаками на КТ, и поэтому данные КТ определяют тактику лечения. В 1971 г. было показано, что раннее назначение антибиотиков может привести к разрешению церебрита без хирургического вмешательства и предотвратить формирование инкапсулированного абсцесса. Сообщалось и об успешном консервативном лечении инкапсулированных абсцессов. Однако анализ этих случаев показал, что они характеризуются следующими особенностями: диагностика и наблюдение за течением заболевания осуществлялись с помощью КТ; аспирационная биопсия и гистологическое исследование не проводились; высокие дозы антибиотиков назначали длительно (например, более 8 нед); доказательства инкапсуляции, как правило, отсутствовали.
Сегодня на основании экспериментов на животных и четко установленных КТ-признаков разных стадий абсцесса можно утверждать, что на самом деле происходило излечение абсцесса на стадии церебрита .
В большинстве случаев успешное лечение абсцесса головного мозга невозможно без тесного взаимодействия невропатологов и нейрохирургов. Рекомендации по антибактериальной терапии абсцесса головного мозга основаны как на микробиологических данных, так и на исследованиях на животных и человеке, определивших особенности проникновения антибиотиков в вещество мозга и внутрь абсцесса. К сожалению, проспективные рандомизированные исследования, позволяющие выбрать наиболее эффективный антибиотик, отсутствуют. Если на КТ выявлен церебрит и состояние больного стабильно, то назначают антибиотики и наблюдают больного. В начале 60-х гг. при абсцессе головного мозга у взрослых стали назначать бензилпенициллин (20-24 млн ед/сут в/в) в сочетании с хлорамфениколом (1-1,5 г в/в каждые 6 ч). Бензилпенициллин остается основой терапии по следующим причинам: он очень эффективен в отношении стрептококков (в том числе комплекса Streptococcus intermedius ), которые часто вызывают абсцессы мозга при прямом распространении инфекции или заболеваниях легких; он эффективен в отношении большинства анаэробных возбудителей абсцесса головного мозга; его высокая эффективность доказана на животных; с началом использования пенициллина в 40-х гг. смертность от абсцесса головного мозга существенно снизилась.
Вместо бензилпенициллина можно назначать цефотаксим в высоких дозах (например, 3 г в/в каждые 8 ч) в сочетании с препаратом, активным в отношении анаэробной микрофлоры (например, метронидазолом ). Применение в прошлом хлорамфеникола было продиктовано его хорошей жирорастворимостью, благодаря которой его концентрация в головном мозге часто превышала таковую в плазме, а также высокой активностью в отношении анаэробных бактерий, включая Bacteroides fragilis . В последние годы вместо хлорамфеникола почти всегда назначают метронидазол : он обладает бактерицидным действием в отношении Bacteroides fragilis ( хлорамфеникол - бактериостатическим); он хорошо проникает внутрь абсцесса; концентрация метронидазола в абсцессе, в отличие от ряда других антимикробных средств, не снижается на фоне глюкокортикоидов; в исследованиях на экспериментальных абсцессах брюшной полости показано, что в гное хлорамфеникол теряет активность в результате деацетилирования; последние ретроспективные исследования показали, что метронидазол снижает летальность при абсцессе головного мозга. Видимо, при лечении метронидазолом летальность ниже и выздоровление наступает быстрее, чем при лечении хлорамфениколом, но проспективных, рандомизированных сравнительных испытаний этих препаратов не проводилось.
Как бы то ни было, метронидазол и другие препараты, активные в отношении анаэробной микрофлоры (например, ампициллин/сульбактам ) показаны при абсцессе головного мозга, возникшем на фоне среднего отита , мастоидита или абсцесса легкого . Метронидазол всегда сочетают с другими антимикробными препаратами.
Возбудителем абсцесса мозга на фоне фронтита или этмоидита редко бывает Bacteroides fragilis , поэтому в таких случаях часто нет необходимости добавлять к бензилпенициллину препараты, действующие на анаэробную микрофлору. Однако эмпирическая терапия до получения результатов бактериологического исследования должна включать по крайней мере два препарата. При подозрении на стафилококковую этиологию (например, после черепно-мозговой травмы или нейрохирургического вмешательства) назначают нафциллин или оксациллин (1,5- 2 г в/в каждые 4 ч). При аллергии к пенициллинам или выделении метициллиноустойчивых штаммов назначают ванкомицин . В Европе широко используют фузидиевую кислоту ; в США она не применяется.
Отогенные абсцессы часто бывают обусловлены аэробными грамотрицательными палочками , поэтому до получения результатов бактериологического исследования дополнительно назначают цефалоспорины третьего поколения или триметоприм/сульфаметоксазол . Поскольку возбудителем хронического среднего отита часто бывает Pseudomonas aeruginosa , препаратом выбора в таких случаях является цефтазидим . По последним данным, цефотаксим эффективен и в отношении стрептококков , поэтому в стандартных схемах им заменяют бензилпенициллин , сочетая его, например, с метронидазолом .
Остается неясным, целесообразно ли введение антибиотиков в полость абсцесса во время аспирации.
Нередко назначают глюкокортикоиды , но единого мнения в этом отношении нет. Глюкокортикоиды затрудняют проникновение антибиотиков в головной мозг, уменьшают образование коллагена и глии и тем самым препятствуют инкапсуляции абсцесса. Кроме того, они уменьшают контрастность ободка повышенной плотности из-за уменьшения перифокального отека. В экспериментах на животных глюкокортикоиды не снижали летальность при абсцессе головного мозга. Показанием для назначения глюкокортикоидов при абсцессе мозга служит доказанное или предполагаемое повышение ВЧД . При этом желателен мониторинг ВЧД. При его повышении применяют также маннитол и ИВЛ в режиме гипервентиляции. Кроме того, при подозрении на абсцесс мозга профилактически назначают противосудорожные средства .

Общие сведения
Абсцесс головного мозга – это состояние, при котором в веществе мозга локально скапливается гной. Прогрессируя, абсцесс мозга провоцирует головные боли, лихорадку, вялость, а также очаговую неврологическую симптоматику. Абсцесс, как и отек, формирующийся вокруг него, может приводить к повышению внутричерепного давления.
Это заболевание чаще всего диагностируется у людей в возрасте 35-45 лет, однако встречается оно и у детей, подростков. У малышей до двух лет этот недуг встречается редко. У мужчин абсцесс мозга развивается чаще, чем у женщин.
Почему развивается такое поражение головного мозга, как оно проявляется, и какие методы лечения являются наиболее эффективными, речь пойдет в этой статье.
Патогенез
Абсцесс развивается под воздействием определенных факторов. Такое проявление всегда является вторичным. В большинстве случаев болезнь провоцируют стрептококки, стафилококки, кишечные палочки, грибковые инфекции, анаэробные бактерии. Инфекция может распространяться контактным и гематогенным путями. Суть контактного распространения в том, что абсцесс развивается как последствие мастоидитов, отитов. При этом гной скапливается в височной доле и мозжечке. Такой механизм развития болезни фиксируется примерно в 45% случаев.
При гематогенном распространении абсцесс возникает вследствие бактериемии при пневмонии, инфекционном эндокардите. В таком случае источник бактериемии иногда не обнаруживают. Этот путь распространения является типичным в 25% случаев. При гематогенном абсцессе патологический процесс локализуется на границе серого и белого вещества мозга, в бассейне средней мозговой артерии.
Абсцесс мозга развивается на фоне хронических легочных инфекций, холециститов, остеомиелитов, ЖКТ инфекций, а также инфекционных заболеваний органов малого таза. В более редких случаях это заболевание развивается как осложнение врожденных пороков сердца, бактериальных эндокардитов, наследственной геморрагической телеангиэктазии.
Также состояние может развиваться как осложнение плановых нейрохирургических операций. Но это происходит реже. Чаще это заболевание осложняет черепно-мозговые травмы. Особенно высок риск его развития при огнестрельных ранениях мозга и проникновении в него отломков костей и поверхностных тканей.
Абсцесс головного мозга формируется в несколько этапов.
- Изначально, на 1-3 день, происходит ограниченный воспалительный процесс мозговой ткани (энцефалит). В это время он обратим и может разрешиться как спонтанно, так и под воздействием антибиотиков.
- На 4-9 день вследствие неправильного лечения или сниженного иммунитетапроисходит прогрессирование воспаления, в центре формируется полость с гнойным содержимым.
- На 10-13 день вокруг гнойного очага происходит формирование защитной капсулы, которая состоит из соединительной ткани. Эта капсула препятствует распространению патологического гнойного процесса.
- Примерно на третьей неделе капсула становится плотной, вокруг нее происходит формирование зоны глиоза. Далее процесс развивается в зависимости от реактивности организма, вирулентности флоры и правильности лечения. Иногда происходит обратное развитие процесса, но чаще внутренний объем увеличивается или по периферии капсулы образуются новые очаги воспаления.
Классификация
С учетом этиологии заболевания выделяют следующие его разновидности:
- Риногенный — последствие синуситов и гнойных ринитов.
- Отогенный – последствие гнойных отитов, мастоидитов, евстахиитов.
- Травматический — следствие черепно-мозговой травмы
- Гематогенный – развивается, когда патогены проникают в мозг по кровяному руслу.
- Ятрогенный – развивается после оперативных вмешательств.
- Одонтогенный – патогены приникают в мозг из полости рта.
- Метастатический – последствие патологий внутренних органов.
С учетом расположения очага развития выделяются абсцессы:
- височной доли;
- лобной доли;
- мозжечка;
- теменной и затылочной доли.
В зависимости от того, где именно накапливается гной в голове, выделяются:
- Внутримозговой – гнойное содержимое накапливается в мозговом веществе.
- Субдуральный – гной накапливается под твердой оболочкой мозга.
- Эпидуральный абсцесс – скопление гноя происходит над твердой оболочкой мозга. Эпидуральный тип болезни часто является осложнением отита, болезней носовых пазух.
В зависимости от особенностей абсцесса выделяют:
- Интерстициальный – от здоровых тканей гнойное содержимое отделяется капсулой, поэтому болезнь легко поддается лечению.
- Паренхиматозный – очаг болезни не отделяется оболочкой, он образуется на фоне ухудшения иммунитета, прогноз при такой форме болезни неблагоприятный. Хирургическая операция невозможна.
Причины
Развитие абсцесса головного мозга может происходить вследствие таких причин:
- ЛОР-инфекции – к развитию патологий приводят гнойно-воспалительные процессы в придаточных пазухах носа, среднем и внутреннем ухе. Инфекция может распространяться двумя путями: ретроградным (по синусам твердой оболочки и мозговым венам) и через твердую оболочку головного мозга.
- Проникающие раны головы – особенно опасны в данном случае огнестрельные ранения.
- Воспаления в легких – причиной абсцесса может стать бронхоэктатическая болезнь, хроническая пневмония, эмпиема плевры, абсцесс легкого.
- Нейрохирургическое оперативное вмешательство – возникают чаще всего у ослабленных больных, тяжело восстанавливающийся после операции.
- Другие болезни – отмечается определенная роль бактериального эндокардита, сепсиса, инфекций ЖКТ.
Симптомы абсцесса головного мозга
При развитии этого заболевания симптомы абсцесса мозга являются выраженными уже на первых стадиях его прогрессирования. Первые симптомы этого заболевания головного мозга могут быть следующими:
- Признаки общей интоксикации организма – тошнота и рвота, головокружение, озноб, повышенная температура тела.
- Ригидность мышц затылка.
- Признаки раздражения оболочек мозга.
- Снижение частоты сердечных сокращений.
- Гипертензия.
- Сонливость.
- Головные боли – усиливаются даже при самом незначительном напряжении мышц. Боли носят распирающий и пульсирующий характер. Этот признак наиболее характерен для абсцесса мозга.
- Отек дисков зрительных нервов.
- Непереносимость шума и яркого света.
- Симптомы Брудзинского – развивающиеся вследствие раздражения мозговых оболочек (особые сгибания ног и рук).
- Симптом Кернига.
- Нарушение сознания.
Если абсцесс сформирован, и накапливается гной в голове, фиксируются такие признаки этого заболевания:
- Сохраняется внутричерепная гипертензия.
- Нарушаются поля зрения.
- Признаки интоксикациистановятся менее выраженными.
- Общее состояние человека немного стабилизируется.
- Развивается паралич.
- Происходят судороги.
- Чувствительности некоторых участков тела понижается.
Иногда первым симптомом заболевания является эпилептиформный припадок. Вероятно также проявление менингеальных симптомов. В некоторых случаях проявления болезни выражены мало или полностью отсутствуют до завершения клинического течения.
Анализы и диагностика
В процессе диагностики врач учитывает данные анамнеза болезни, наличие характерных проявлений, прогрессирующее течение.
Если человек обращается к врачу, и специалист подозревает, что у него развивается абсцесс мозга, прежде всего, проводится МРТ или КТ головного мозга с контрастным усилением.
Иногда есть необходимость провести КТ-направленную аспирацию, когда материал берется для проведения бактериологического исследования.
Если провести такие исследования нет возможности, практикуется эхоэнцефалоскопия, позволяющая обнаружить вероятное смещение срединных структур мозга. В ходе краниографии определяется внутричерепная гипертензия.
Также проводятся лабораторные анализы крови, определяется возбудитель путем бактериологического исследования.
Лечение
Как лечить абсцесс, зависит от особенностей протекания заболевания, состояния больного.
Абсцесс головного мозга (АГМ) – это очаговое поражение высшего отдела ЦНС со скоплением гноя в мозговом веществе, ограниченным капсулой. Гнойный компонент образуется в результате попадания в структуры головного мозга бактерий, грибковой инфекции, простейших микроорганизмов.
Распространенными возбудителями абсцесса являются такие формы патогенных агентов, как стафилококки, стрептококки, менингококки, протеи, эшерихия коли и др. Зачастую диагностируется одновременно две и более бактерии, а также комбинация анаэробных и аэробных инфекций. При этом абсцесс может быть одиночным и множественным. Проникновение в мозговые ткани гноеродного источника происходит контактным, травматическим, гематогенным путем.
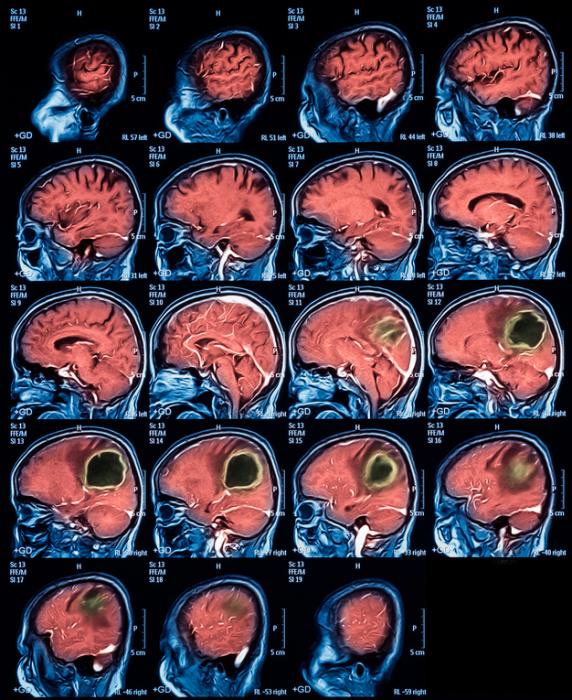
Диагноз на снимках.
Гнойное поражение мозга – явление достаточно редкое, но опасное. На 100 тыс. человек, госпитализированных в неврологический стационар, приходится 1 случай с данной патологией. Опасность прогрессирующего абсцесса состоит в развитии тяжелых осложнений: угнетение функций ЦНС, судорожные припадки, гидроцефалия (водянка головного мозга), воспаление костных вместилищ мозга и пр. Определяются очень высокие риски инвалидности и смертности.
Эпидемиологическая ситуация
Несмотря на факт широкого внедрения бактерицидных препаратов мощного действия, успехи микробиологической и тепловизионной диагностики, медико-статистический показатель уровня заболеваемости остается относительно константным.
- Патология может развиться на любом этапе жизни, но согласно статистике, средний возраст пациентов составляет от 35 до 45 лет.
- Распространенность случаев абсцесса головного мозга среди мужского и женского населения идет в соотношении 2:1. То есть, мужчины в 2 раза чаще подвержены заболеванию, чем женщины.
- Из 100% больных около 25% составляют дети и подростки, не достигшие 15 лет. Заболеваемость у малышей до двух лет на практике встречается крайне редко, преимущественно на фоне перенесенного менингита с грамположительной флорой.
- На почве перенесенного отита среднего уха болезнь достигает пика развития у детей и взрослых старше 40 лет.
- Последствия различных форм синуситов в виде АГМ в основном наблюдаются у людей 10-30 лет.
- Абсцессы головного мозга – преобладающий вид внутричерепных инфекционных процессов у ВИЧ-инфицированных больных. При ВИЧ чаще всего его возбудителем является токсоплазма (до 30% случаев).
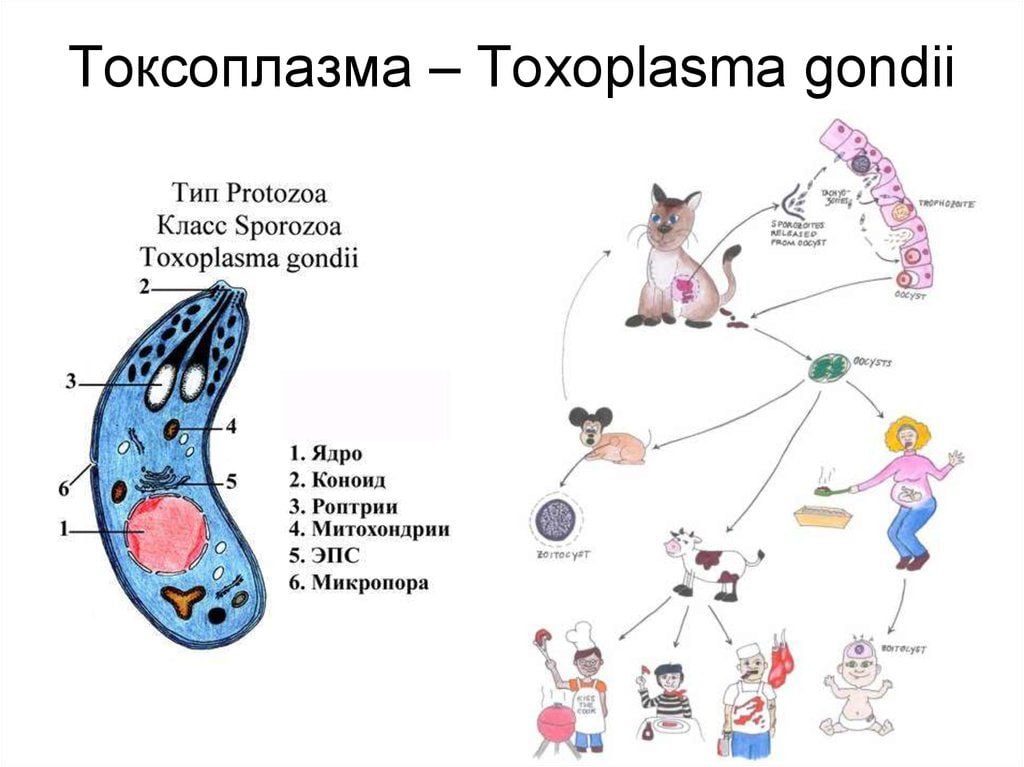
К сожалению, вероятность летального исхода не исключена: смерть по причине АГМ наступает у 10% пациентов. Патология может угрожать и инвалидизацией, которая возникает у 50% больных, даже после лечения. У 1/3 оставшихся в живых пациентов, последствием АГМ становится эпилептический синдром.
Что способствует образованию гноя в мозге?
Благоприятную почву для внедрения инфекции в мозг создает снижение иммунитета в сочетании с наличием патогенного источника в организме. На фоне угнетенной иммунной системы получить осложнение в виде внутричерепного абсцесса возможно даже от ангины, гайморита или отита. Акцентируем, острые воспаления среднего или внутреннего уха и придаточных пазух носа в 45% случаев являются виновниками абсцессов ГМ. Кроме того, часто источниками заражения выступают:
- хронические инфекции легких – бронхоэктатическая болезнь, пиоторакс, абсцедирующая пневмония;
- остеомиелит костей;
- холецистит;
- инфекционные патологии ЖКТ;
- инфекции органов малого таза.
Несколько реже причинными факторами являются осложнения следующих патологий:
- бактериальный эндокардит;
- наследственный геморрагический ангиоматоз;
- ВПС – врожденные пороки сердца;
- бактериальный менингит (традиционно осложняется абсцессом у детей, у взрослых в основном нет).

Также абсцессы головного мозга могут образоваться из-за развившегося гнойного осложнения после плановой нейрохирургической операции или тяжелой ЧМТ. Как правило, их обуславливает ауреус стафилококк. Постоперационные последствия составляют примерно 0,5%-1,5% в общей структуре абсцессов головного мозга. При пенетрирующих черепно-мозговых травмах, то есть при открытых ранениях черепа с нарушением целостности твердой мозговой оболочки, риск инфицирования с развитием гнойно-септического патогенеза крайне высокий.
Заражение мозга гноеродными бациллами может осуществляться по одному из механизмов:
- контактным путем – прямой перенос инфицированного материала через область, примыкающую к остеиту/остеомиелиту, или ретроградный через вены-эмиссарии (н-р, при ЛОР-инфекциях остеомиелитах челюсти и др.);
- гематогенным (метастатическим) путем – диссеминация возбудителя происходит через кровеносное русло из отдаленной (первичной) зоны локализации инфекции (как вариант, при эндокардитах, легочных поражениях, урогенитальных, кишечных инфекциях и т. д.);
- травматическим способом – заражение нервной ткани при непосредственном взаимодействии раневой поверхности с внешней средой (это – местное посттравматическое и послехирургическое инфицирование).
Особенно стоит подчеркнуть, что в значительной мере подвержены такой болезни ослабленные люди, имеющие сложные диагнозы: сахарный диабет, рак, наркомания, СПИД.
Патогенез: как развивается процесс?
Развитие заболевания складывается из отдельных 4 этапов, или стадий:
- Первый этап – ранняя инфильтрация. В течение первых 3 суток после попадания болезнетворного агента формируется слабо отграниченный диффузный очаг воспаления с деструкцией мозговой ткани и отечностью вокруг.
- Второй этап – поздний церебрит. Центр очагового воспаления на 4-9 день претерпевает нагноение и некротизацию, что сопровождается образованием полости. Полость заполняет полужидкий гнойный экссудат. По внешней части скапливаются фибропласты.
- Третья стадия – зарождение глиозной капсулы. С 10-13 суток начинается закладываться защитная капсула абсцесса. Так, отмечается интенсификация роста слоя фибропластов, окаймленного ободком неоваскуляризации. Вместе с этим отмечается реактивный астрорцитоз.
- Последний этап (4 ст.) – окончательное формирование капсулы. Капсулярная составляющая вокруг заполненной гнойной полости полноценно уплотняется (в этом принимает участие реактивный коллаген). Некротический фокус приобретает четкие очертания.
Дальнейшие процессы на последнем этапе зависят от вирулентности болезнетворной флоры, пути распространения, иммунного статуса пациента, уровня гипоксии пораженных мозговых структур. Правильность диагностических и лечебных мероприятий не в меньшей мере повлияет на степень прогрессии АГМ. Регрессировать болезнь самостоятельно, как правило, не может. Без адекватной терапии в подавляющем большинстве внутренний объем абсцесса увеличивается, не исключается и появление новых по периферии капсулы инфицированных участков.
Клиническая картина: какие симптомы должны насторожить?
Клинические признаки абсцесса головного мозга могут быть выражены по-разному – от жуткой головной боли до целого симптомокомплекса церебральных расстройств. Поле концентрации болевого синдрома в голове напрямую связано с локализацией гнойника. Но, заметим, локальные признаки могут быть не столь выраженными, а то и вообще отсутствовать. Подобное стечение ситуации препятствует своевременной диагностике, быстрому принятию специализированных мер терапии, от скорости которых зависит прогноз исхода. Симптоматика, которая должна послужить стимулом для немедленного обращения к врачу:
- интенсивные головные боли, они преимущественно бывают распирающего, давящего, пульсирующего характера в определенном месте (часто обостряются по утрам);
- лихорадочные явления с интоксикацией – озноб, гипертермия тела, тошнота, рвота, головокружения, упадок сил;
- гиперестезии различного вида – неприятные ощущения при прикосновении к коже, ползание мурашек и покалывание, непереносимость яркого света и шума;
- расстройство остроты зрения, проптоз глаза, отечность века, отек лица;
- нарушения со стороны органов слуха в виде ощущения звуков в ушах, снижения или обострения звукового восприятия;
- симптом Кернинга – невозможность разгибания нижней конечности из согнутого положения под углом 90 градусов в ТБС и коленном суставе;
- симптом Брудзинского – при пассивном сгибании одной ноги противоположная нога рефлекторно сгибается или при пассивном приведении головы вперед конечности невольно сгибаются;
- резкие болевые феномены по ходу тройничного и затылочного нерва, при надавливании на наружную стенку слухового прохода или на область скуловой кости;
- ригидность шейных мышц, затрудняющих опускание головы к груди и ее запрокидывание кзади;
- необъяснимые мышечные боли в конечностях, судороги, эпилептические припадки;
- нарушение сердечного и дыхательного ритма (брадикардия, рефлекс Кушинга), повышение систолического (верхнего) давления;
- нарастающее угнетение сознания с возможным падением в обморок, проблемы с координацией, заторможенность мозговой деятельности.
Каждый должен понимать, что подобные симптомы – не норма для организма, тем более, если они имеют тенденцию к повторению. Поэтому, чем недоволноваться и получить инвалидизирующие осложнения или подвергнуть себя смертельному риску, лучше лишний раз поволноваться и пройти дифференциальную диагностику. Если болезнь подтвердится, неотложно требуется квалифицированная медицинская помощь.
Диагностические процедуры на выявление АГМ
Подозревая заболевание, больного подвергают тщательным обследованиям для опровержения или установления факта его наличия на аргументированных основаниях. Необходимо учесть, что в позднем периоде клиническая картина сходна с клиникой опухолей головного мозга. Огромную роль в диагностике играет принцип дифференцирования. Он базируется на данных анамнеза об инфекционно-воспалительных заболеваниях пациента и применении методов визуализационного исследования.
Компьютерная томография с контрастом – основополагающий метод, позволяющий отличить гнойный патогенез в мозговых тканях от внутричерепных новообразований, установить точное место локализации, размер, вид и множественность очага, перифокальные признаки. В качестве вспомогательных приемов диагностики для уточнения диагноза применяются:
- магниторезонансное исследование;
- эхоэнцефалография;
- церебральная ангиография;
- абсцессография.
Пациенту выписывают направления на общие лабораторные анализы, которые являются обязательной частью любой программы диагностики. Но, как обозначают специалисты, лабораторные тесты, в отличие от нейровизуализационных способов, ключевой роли не играют в постановке диагноза. Например, СОЭ, высокие значения С-реактивного белка, повышенное содержание лейкоцитов характеризуют множество состояний организма, связанных с воспалениями и инфекциями. То есть, это не конкретизированные, а общеинфекционные показатели. Более того, посевы на бактериемию в доминирующем количестве (почти у 90% пациентов) в итоге оказываются стерильными.
Методы лечения абсцесса головного мозга
Данная патология относится к проблеме нейрохирургического профиля, почти всегда ее лечат хирургическим путем. Обязательно оперативное вмешательство должно сочетаться с антибиотикотерапией. Нейрохирурги в зависимости от тяжести медицинской проблемы, показаний и противопоказаний применяют 3 способа хирургического устранения мозгового абсцесса.
Консервативная инъекционная, пероральная антибиотикотерапия в усиленном и продолжительном режиме уместна сугубо в начале развития инфекционного процесса, когда прошло не более 14 суток. При этом размеры очага не должны превышать 2 см в диаметре, максимум 3 см, а проблемный участок не должен иметь признаков формирования капсулы.
На практике, все же специалисты чаще имеют дело уже с запущенной болезнью, имеющей отграничительную капсулу. Безоперационный подход здесь нецелесообразен, с проблемой борются исключительно при помощи выше озвученных оперативных вмешательств.
Где лучше пройти лечение?
Предпочтительнее оперироваться за границей, в клиниках, безупречно оснащенных передовыми кадрами (нейрохирургами, анестезиологами, реабилитологами и пр.), высокотехнологичным оборудованием для диагностики и хирургии. Это позволит вам рассчитывать на минимизацию вероятности развития интра- и послеоперационных последствий: остеомиелита черепных костей, эпилепсии, гидроцефалии, мозговой гематомы, парализации тела и т. д.

Центральный Военный Госпиталь г.Прага.
Отличная нейрохирургическая база, что подтверждают мировые эксперты и отзывы пациентов, находится в Чехии. Чешские медучреждения признаны передовыми по оказанию оперативной помощи больным с разными поражениями нервной системы, включая операции по поводу абсцессов головного мозга любой локализации и тяжести.
В Чехии все услуги хирургии – это продуманные инновационные тактики, которые предполагают безопасный доступ, комфортное и безболезненное перенесение манипуляций, быструю реабилитацию и восстановление качества жизни до уровня здорового человека. Стоят здесь процедуры на мозге головы в 2 раза меньше, чем в Германии или Израиле, и это при не менее качественном исполнении лечебного процесса.
Читайте также:


