Болезнь паркинсона при гипотиреозе
Заслуживает специального внимания вопрос о функциональном состоянии щитовидной железы при паркинсонизме. Клиницисты уже давно обратили внимание на некоторые общие черты в проявлениях гипертиреоидизма и дрожательной формы паркинсонизма, гипотиреоидизма и акинетико-ригидных форм паркинсонизма.
Изучение функционального состояния щитовидной железы у больных паркинсонизмом с помощью радиоактивного изотопа 131I часто выявляет снижение ее функциональной активности. В работе С. И. Савенко, Ю. Г. Прасола и И. Н. Марега обнаружена зависимость между снижением функций щитовидной железы и тяжестью течения паркинсонизма.
Описана патологоанатомическая картина паркинсонизма, в которой значительные морфологические изменения в симпатических шейных ганглиях сочетались с поражением щитовидной железы.
Было высказано предположение, что синдром паркинсонизма может быть генетически связан с тиреотоксикозом. Однако этому предположению противоречит редкость сочетания указанных заболеваний.
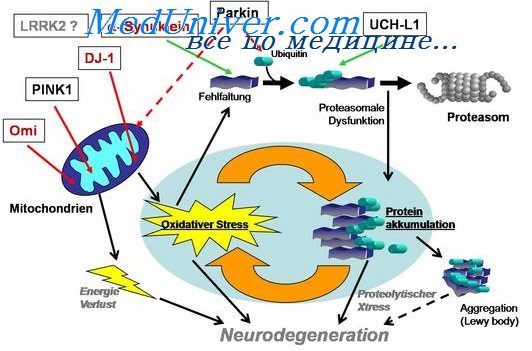
Гипотезу о роли энцефалита в происхождении обоих синдромов разделяют не все исследователи, ибо признаки тиреотоксикоза могут наблюдаться при синдроме паркинсонизма неэнцефалитической этиологии. Часто клинически паркинсонизм и тиреотоксикоз могут находиться в сложных взаимоотношениях. Иногда тиреотоксикоз усиливает проявление паркинсонизма, однако он может и замаскировать проявления паркинсонизма, что зависит от формы последнего.
Чаще всего симптомы паркинсонизма преобладают в клинической картине заболевания. Лечебное подавление функций щитовидной железы у больных с этим сочетанным синдромом часто приводит к заметному уменьшению выраженности паркинсонических симптомов. Нередко наблюдается обострение проявлений одного заболевания при присоединении другого.
Катехоламины и тиреоидные гормоны имеют общих предшественников в виде аминокислот — фенилаланина и тирозина. Дефицит фенилаланина может привести к недостатку синтеза как катехоламинов, так и тиреоидных гормонов.
По-видимому, взаимоотношения между тиреоидными гормонами и катехоламинами, а также между состоянием щитовидной железы и паркинсонизмом носят более сложный характер. Описано развитие синдрома паркинсонизма как осложнение тиреоидэктомии.
В наших предыдущих исследованиях были получены факты, свидетельствующие о патогенетической неоднородности синдрома паркинсонизма, в основе которой лежит неодинаковое функциональное состояние некоторых звеньев активирующих систем мозга, имеющих, как известно, адренергическую медиацию. Исходя из этих данных, можно уже a priori предполагать, что антитиреоидная терапия (консервативная или хирургическая) может привести к уменьшению симптомов паркинсонизма лишь у части больных с дрожательными формами паркинсонизма (а точнее, при наличии высокого уровня моторно-активационных сдвигов).
У больных же с акинетическими проявлениями подавление функций щитовидной железы может лишь усугубить тяжесть паркинсонизма. В таких случаях тиреоидэктомия может, по-видимому, выявить субклинически протекающий или начинающийся паркинсонизм. Необходимы дальнейшие наблюдения для окончательного решений этого вопроса.

Влияние заболеваний щитовидной железы на особенности личности больных и их поведение было впервые тщательно исследовано в 1988 году Wagner von Jyuregg ., который первый описал симптомы психоза при микседеме.
Во всем мире основной причиной гипотироидизма считается дефицит йода. В тех регионах , где этот дефицит ощущается особенно остро часто регистрируется аутоиммунный тироидит ( болезнь Hashimoto), которая в 7 раз чаще отмечается у женщин и достаточно часто ассоцируется с другими аутоиммунными заболеваниями. К другим причинам гипотироидизма относятся: конгенитальный, тироидный дизгенез ; травму щитовидной железы, включая ее радиационное поражение или хирургические операции, препараты, которые могут нарушить функциональную активность щитовидной железы , включая препараты лития , антитироидные средства ( радиойодин, карбимазол ) . инфильтративные заболевания ( гемохроматоз , амилоидоз, саркоидоз), подострый тироидит ( de Quervain ) и лимфоцитарный ( послеродовой ) тироидит. Два последних заболевания в общем проявляются транзиторным тиротоксикозом с последующим развитием гипотироидизма. Кроме того, гипотироидизм может быть связан с патологией гипофиз или гипоталамуса.
О том, что гипотереоз вызывает психические расстройства в любом возрасте, и , в частности, психозы ( "микседематозное помешательство" ) известно давно. Несмотря на то, что распространенность гипотироидизма составляет 4,6% , в большинстве случаев это эндокринное заболевание в основном ( 4,3%) протекает бессимптомно и в 4 раза чаще регистрируется у женщин, чем у мужчин. Психозы возникают примерно у 2% больных гипотироидизмом и в основном у пожилых пациентов с сопутствующими цереброваскулярными заболеваниями. В 1908 году Marine и Williams отметили связь кретинизма с дефицитом йода и предложили применять йодистую соль для профилактики кретинизма. Гипотироидизм может проявиться маниакальными и депрессивными состояниями , когнитивными нарушениями и, в частности, ухудшением памяти и своеобразной, как правило, преходящей деменцией. Для субклинического гипотиреоза типична склонность к депрессии, нерезко выраженный когнитивный дефицит. Заместительная терапия при субклиническом гипотиреозе считается дисскутабльной темой.
Симптомами тироидизма являются: слабость, непереносимость холода, сухость кожи, сухость и ломкость волос, увеличение веса, запоры, признаки ущемления нервов ( карпальный туннельный синдром) , снижение слуха, атаксия, мышечная слабость, мышечные спазмы ( cramps ) , нарушение менструаций ( меноррагия и поздняя олигоменоррея или аменоррея) , бесплодие, брадикардия, диастолическая гипертензия, дисфония ( хриплый голос), зоб, периорбитальные и периферические отеки, галакторрея, желтизна кожи ( из-за каротина) , гипорефлексия, замедленно - релаксированные сухожильные рефлексы, плевральный и/ или перикардиальный выпот.
Анализ сыворотки крови показывает: гиперхолистеролемию, гипонатриемию, гиперпролактинемию, гипергомоцистеинемию, анемию, повышение уровня креатинфосфокиназы, повышение креатинина. Редко миксидема проявляется коматозным состоянием, коллапсами , гипотермией и сердечной недостаточностью. При субклиническом гипотироидизме ТТГ обычно повышен, а Т4 несколько снижен или показывает нормальные величины. При диагностики гипотиреоза рекомендуется смотреть показатели ТТГ , а также Т4 и Т3 свободные, биологически активные формы. Измерение общего уровня Т3 и Т4 не имеет смысла. , также исследуют связывающий протеин , главным образом тироксин - связанный глобуллин . Тироидные гормоны подавляют тиреотропин - релизинг гормон и тиреотропный гормон по принципу обратной связи. Тиреотропный гормон в основном стимулирует выделение Т4 и , в меньшей степени, Т3 ( в тканях происходит конверсия и Т3 и Т4). Гипоталамический тиреотропин - релизинг гормон стимулирует выделение тиреотропного гормона. Измерение ТТГ более чувствительно, чем измерении свободных тироидных гормонов. Наиболее общими признаки заболеваний щитовидной железы считаются : повышенный уровень ТТГ при нормальном или сниженном уровне Т3 и Т4 ( субклинический или явный гипотироидизм) ; пониженный ТТГ при нормальном или повышенном уровне Т3 и Т4 ( субклинический или явный гипертиреоидизм). Патология гипофиза может стать причиной гипотироидизма с низким ТТГ и последующим снижением свободных тироидных гормонов., а ТТГ секретирующая гипофизарная аденома может стать причиной гипертироидизма, проявляющим себя повышенным уровнем ТТГ и последующим повышением уровня свободных тироидных гормонов. Повышенный уровень ТТГ может проявить себя явной клинической картиной гипотироидизма ( уровень свободных тироидных гормонов является повышенным), а субклинический гипотиреоз может иметь нормальный уровень свободных Т3 и Т4.
"Сухой эутиреоидный синдром" при сниженной или нормальной функции щитовидной железы может проявиться на фоне терапии антагонистами дофамина, ТТГ секретирующей гипофизарной аденоме ( повышение) , синдроме резистентных тироидных гормонов ( повышен) или недостаточности надпочечников ( снижен или нормальный). Повышенный уровень ТТГ при нормальном или повышенном уровне свободных Т3 и Т4 может также возникнуть в результате не комплайентной заместительной терапии тиреоидными гормонами. Низкий уровень ТТГ фиксируется при явном тиротоксикозе ( уровень свободных Т3 и Т4 повышен). , субклиническом гипертироидизме ( уровень Т3 и Т4 нормальный). недавнем лечении гипертироидизма ( нормальные показатели) , тироид - ассоциированной офтальмоплегии без беременности. ( нормальный), тироксин заместительной терапии ( нормальный или повышенный) , "сухом эутироидном синдроме" ( снижен или нормальный). первом триместре беременности ( нормальный или повышенный) , болезнях гипоталамуса или гипофиза ( снижен или нормальный) , нервной анорексии ( снижен или нормальный) , во время острой фазы лечения дофамином или соматостатином ( нормальный ) или терапии глюкокортикоидами ( нормальный). При отклонении ТТГ следует измерить показатели свободного Т4 . Исследование свободного Т3 следует проводить после положительных первых двух анализом ( подтверждение гипотиреоза). Сенситивный тест для гипертитеотоксикоза , обычно назначается при повышенных цифрах Т .4, но бывает и так называемый "Т3 - токсикоз". ПРи нормальных показателях ТТГ и Т4 , даже если величина Т3 выходит за рефферентные значения терапия заболеваний щитовидной железы не проводится. При подствержденном гипотиреозе следует исследовать антитироидные антитела: анти - тироидную пероксидазу ( ТПО , антимикросомальная ) при позитивном результате можно предполагать с95% вероятностью наличие аутоиммунного тироидита. Гипотиреоз требует исследования гормонов гипофиза и надпочечников.
Психозы , в частности, проявляющиеся маниакальным синдромом могут возникнуть на фоне начальной терапии левотироксином - гормоном , использующимся в качестве заместительной терапии при лечении гипотиреоза.

Щитовидная железа при паркинсонизме. Обмен тиреоидных гормонов при паркинсонизме
Заслуживает специального внимания вопрос о функциональном состоянии щитовидной железы при паркинсонизме. Клиницисты уже давно обратили внимание на некоторые общие черты в проявлениях гипертиреоидизма и дрожательной формы паркинсонизма, гипотиреоидизма и акинетико-ригидных форм паркинсонизма.
Изучение функционального состояния щитовидной железы у больных паркинсонизмом с помощью радиоактивного изотопа 131I часто выявляет снижение ее функциональной активности. В работе С. И. Савенко, Ю. Г. Прасола и И. Н. Марега обнаружена зависимость между снижением функций щитовидной железы и тяжестью течения паркинсонизма.
Описана патологоанатомическая картина паркинсонизма, в которой значительные морфологические изменения в симпатических шейных ганглиях сочетались с поражением щитовидной железы.
Было высказано предположение, что синдром паркинсонизма может быть генетически связан с тиреотоксикозом. Однако этому предположению противоречит редкость сочетания указанных заболеваний.

Гипотезу о роли энцефалита в происхождении обоих синдромов разделяют не все исследователи, ибо признаки тиреотоксикоза могут наблюдаться при синдроме паркинсонизма неэнцефалитической этиологии. Часто клинически паркинсонизм и тиреотоксикоз могут находиться в сложных взаимоотношениях. Иногда тиреотоксикоз усиливает проявление паркинсонизма, однако он может и замаскировать проявления паркинсонизма, что зависит от формы последнего.
Чаще всего симптомы паркинсонизма преобладают в клинической картине заболевания. Лечебное подавление функций щитовидной железы у больных с этим сочетанным синдромом часто приводит к заметному уменьшению выраженности паркинсонических симптомов. Нередко наблюдается обострение проявлений одного заболевания при присоединении другого.
Катехоламины и тиреоидные гормоны имеют общих предшественников в виде аминокислот — фенилаланина и тирозина. Дефицит фенилаланина может привести к недостатку синтеза как катехоламинов, так и тиреоидных гормонов.
По-видимому, взаимоотношения между тиреоидными гормонами и катехоламинами, а также между состоянием щитовидной железы и паркинсонизмом носят более сложный характер. Описано развитие синдрома паркинсонизма как осложнение тиреоидэктомии.
В наших предыдущих исследованиях были получены факты, свидетельствующие о патогенетической неоднородности синдрома паркинсонизма, в основе которой лежит неодинаковое функциональное состояние некоторых звеньев активирующих систем мозга, имеющих, как известно, адренергическую медиацию. Исходя из этих данных, можно уже a priori предполагать, что антитиреоидная терапия (консервативная или хирургическая) может привести к уменьшению симптомов паркинсонизма лишь у части больных с дрожательными формами паркинсонизма (а точнее, при наличии высокого уровня моторно-активационных сдвигов).
У больных же с акинетическими проявлениями подавление функций щитовидной железы может лишь усугубить тяжесть паркинсонизма. В таких случаях тиреоидэктомия может, по-видимому, выявить субклинически протекающий или начинающийся паркинсонизм. Необходимы дальнейшие наблюдения для окончательного решений этого вопроса.
1. Нейроэндокринная теория паркинсонизма. Эндокринная теория паркинсонизма
2. Препараты для лечения паркинсонизма. Бромкриптин при паркинсонизме
3. Щитовидная железа при паркинсонизме. Обмен тиреоидных гормонов при паркинсонизме
4. Влияние антипаркинсонических препаратов на щитовидную железу. Гипоталамо-гипофизарная система при паркинсонизме
5. Механизмы симптомообразования при паркинсонизме. Сон и бодрствование при паркинсонизме
6. Гипоталамус и ретикулярная формация при паркинсонизме. Ствол мозга при паркинсонизме
7. История изучения сна и бодрствования. Структуры мозга контролирующие сон
8. Признаки быстрого сна. Нейрохимические механизмы сна и бодрствования
9. Ночной сон при паркинсонизме. Сонные веретена больного паркинсонизмом
10. Влияние лечения паркинсонизма на сон. Стадии ночного сна при паркинсонизме
Тремор конечностей, замедленность движений и другие признаки синдрома паркинсонизма могут быть вызваны целым рядом заболеваний. В связи с улучшением результатов лечения различных заболеваний, продолжительность жизни населения растёт, частота развития данного синдрома увеличивается. Это состояние характерно для старших возрастных групп населения, в основном для мужчин.
Понятие синдром паркинсонизма включает в себя симптомокомплекс, характеризующийся:
- тремором;
- неспособностью удерживать равновесие;
- повышением тонуса мышц;
- появлением неконтролируемого сопротивления мышечной ткани в ответ на попытку изменить положение тела;
- замедленностью движений;
- неспособностью начать движение, адекватное по скорости и силе и др.
Причины возникновения
Синдром паркинсонизма является следствием следующих заболеваний:
- перенесенные в прошлом геморрагические или ишемические инсульты в базальных отделах головного мозга;
- повторные многочисленные черепно-мозговые травмы;
- указание на заболевание энцефалитом в прошлом;
- лекарственные интоксикации нейролептиками, препаратами лития;
- нейросифилис;
- рассеянный склероз, сирингомиелия, боковой амиотрофический склероз, деменция;
- атаксия-телеангиэктазия;
- глиома третьего желудочка;
- на фоне гепатоцеребральной недостаточности, патологии щитовидной железы;
- атрофия мозжечка с сообщающейся гидроцефалией, повышением внутричерепного давления (ВЧД);
- острый энцефалит Экономо.
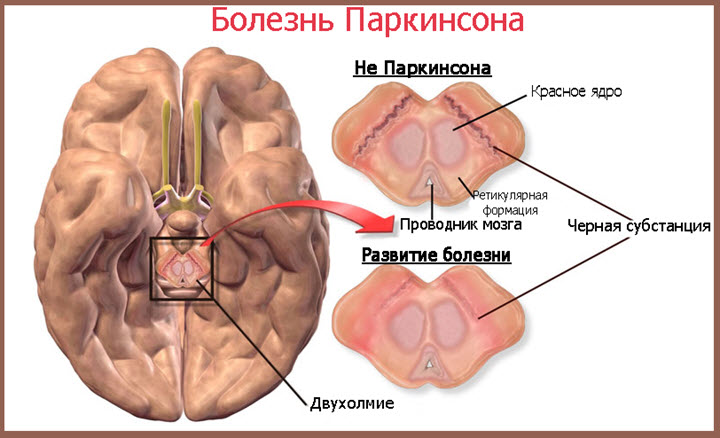
Синдром паркинсонизма классифицируется по причинам возникновения:
- Первичный идиопатический – болезнь Паркинсона.
- Генетический дефект, проявляющийся в молодом возрасте, – ювенильный паркинсонизм.
- Вторичный – синдром Паркинсона, развившийся как осложнение, последствие других заболеваний и травм центральной нервной системы (ЦНС).
- Паркинсонизм-плюс – состояние, когда симптомы паркинсонизма имеются наряду с другими разнообразными синдромами тяжелых заболеваний ЦНС, например, эссенциальный тремор.
Клиническая картина
Болезнь Паркинсона, ювенильный паркинсонизм, синдром Паркинсона и паркинсонизм-плюс характеризуются общими симптомами и отличительными чертами.
Общие симптомы включают в себя следующие нарушения:
- двигательные;
- вегетативные;
- сенсорные;
- психические;
- патология сна и бодрствования.
Нарушения движения представлены отсутствием активных движений, тремором в покое, скованностью и напряжением в мышцах.
- Тремор, или дрожание, пальцев рук встречается при большом количестве заболеваний. В каждой ситуации он характеризуется своими особенностями:
- Тремор, который возникает в покое, чаще встречается при паркинсонизме. Ослабевает при движении, ходьбе, если отвлечь внимание пациента.
Мозжечковый тремор проявляется дрожанием головы, рук, туловища. Важно! Крупноразмашистые движения при патологии мозжечка развиваются в основном в момент окончания движения, а при паркинсонизме – в покое. Проверяется при выполнении пальценосовой и пяточно-коленной пробы. - Тремор, развивающийся при патологии щитовидной железы, психоэмоциональном перенапряжении, синдроме отмены алкоголя, болезнях обмена веществ. Максимально проявляется при попытке сохранить позу. Хорошо виден на кончиках пальцев кистей при вытянутых руках.
- Ортостатический тремор не наблюдается при паркинсонизме, появляется в ногах во время ходьбы, отмечается дрожание в четырёхглавой мышце бедра.
Главное отличие дрожательного феномена при паркинсонизме – несимметричность. При данной патологии у больных имеется характерная поза просителя: наклонённая вперёд голова, опущенные плечи.
К нарушениям движения относятся:
- шаркающая походка;
- замедленная, монотонная речь;
- гипомимичное выражение лица;
- почерк становится мелким;
- утрачиваются содружественные движения рук при ходьбе, которые в норме есть у всех людей;
- человеку сложно начать выполнять какое-либо движение и так же трудно остановиться.
Вегетативная недостаточность характеризуется следующими проявлениями:
- нарушение глотания, ощущение удушья;
- склонность к запорам;
- разнообразные нарушения мочеиспускания от императивных позывов до затруднения с неполным опорожнением мочевого пузыря, недержанием мочи;
- нарушения эрекции, снижение либидо;
- склонность к ортостатическим коллапсам;
- снижение потоотделения, гипер- или гипосаливация.

Пациенты не обращают внимания на нарушение чувствительности или сенсорные симптомы, которые являются ранними проявлениями синдрома паркинсонизма. Чувствительные нарушения формируются раньше паркинсонических двигательных расстройств. К ним относятся:
- нарушение обоняния;
- чувство бегания мурашек, жжение или боль в конечностях, в основном в ногах.
Болезнь Паркинсона и паркинсонизм в равной степени часто сопровождаются нарушением психики:
- Депрессия. Люди, склонные к депрессивным состояниям, чувству вины, заниженной самооценке, больше подвержены паркинсонизму. Важно! Пациенты фиксируют своё внимание на нарушении движения и не говорят об имеющейся тревожности, отчаянии. Но эти явления присутствуют всегда.
- Психозы, чередующиеся с апатией, безразличием, вялостью. Возможно развитие спутанного сознания с галлюцинациями и психозом. Чем дольше имеется клиническая симптоматика паркинсонизма, тем чаще появляются психотические реакции. Сначала критика сохранна. Со временем критическое отношение к галлюцинациям у больного исчезает и развивается такое состояние, как паранойяльный психоз.
- Пониженная работоспособность, ощущение усталости, вялости, постоянное чувство утомлённости. Отсутствует радостное настроение, нет потребности получать удовольствие и наслаждение.
- Нарушение познавательных функций, появляется вязкость мышления, резко снижается внимание. Нарушение памяти отличается характерными особенностями. Больные могут запоминать механическую информацию и вообще не способны фиксировать эмоционально окрашенную.
- Навязчивые состояния, патологические влечения.
Нарушения сна и бодрствования имеются у 98 % больных с паркинсонизмом и появляются на 5 – 10 лет раньше, чем основная двигательная симптоматика синдрома Паркинсона.
Имеются следующие проявления:
- нарушается засыпание;
- дневная сонливость;
- частые ночные или ранние утренние пробуждения;
- увеличивается продолжительность ночного сна, сохраняется чувство усталости и разбитости после пробуждения;
- слишком яркие устрашающие сновидения.
При синдроме паркинсонизма на первый план выходит симптоматика того заболевания, которое привело к его развитию.

Диагностика
Для правильного лечения синдрома паркинсонизма надо выявить причину, его вызвавшую, и исключить сходные состояния, которые могут симулировать заболевание.
Синдром Паркинсонизма развивается как осложнение следующих приобретённых заболеваний:
- лекарственный;
- посттравматический;
- токсический;
- постэнцефалитический;
- паркинсонизм при других нейроинфекциях;
- паркинсонизм при гидроцефалии;
- сосудистый;
- постгипоксический.
Первично проявляется симптоматика вышеуказанных заболеваний, а потом как осложнение присоединяется дрожательно-ригидный синдром.
При дегенеративных заболеваниях ЦНС развивается паркинсонизм-плюс, при котором на первый план выходят неврологические синдромы:
- пирамидный;
- мозжечковый;
- вегето-сосудистая дистония;
- деменция;
- последним присоединяется паркинсонизм-плюс.
К этой же группе относятся:
- мультисистемная атрофия;
- прогрессирующий надъядерный паралич;
- болезнь диффузных телец леви;
- кортикобазальная дегенерация;
- гемипаркинсонизм-гемиатрофия;
- болезнь Альцгеймера;
- болезнь Крейтцфельдта – Якоба;
- наследственные формы;
- болезнь Гентингтона;
- спиноцеребеллярные дегенерации;
- болезнь Галлервордена – Шпатца;
- гепатолентикулярная дегенерация;
- паллидарные дегенерации;
- семейная кальцификация базальных ганглиев;
- нейроакантоцитоз;
- дистония-паркинсонизм.

Лечение
Выделяют 4 важных направления лечения:
- Лечение основного заболевания, если это возможно.
- Препараты, направленные на купирование явлений паркинсонизма.
- Использование ноотропов, сосудистых средств для защиты мозга от дальнейшего разрушения.
- Реабилитация.
Для симптоматического лечения используют следующие средства:
- препараты леводопы;
- агонисты дофаминовых рецепторов;
- антихолинергические средства;
- препараты амантадина;
- ингибиторы моноаминоксидазы типа В;
- ингибиторы катехол-О-метилтрансферазы.
Лечение паркинсонизма назначается индивидуально лечащим врачом с учётом основного заболевания, выраженности дополнительных неврологических расстройств, индивидуальной чувствительности.
Основная задача лечения больных с паркинсонизмом – восстановление нарушенных двигательных функций. В некоторых случаях, когда проявления заболевания минимальные, лекарство можно не назначать.
При нарастании симптоматики используется монотерапия, а в дальнейшем – комбинированная лекарственная терапия.
Для лечения вегетативных расстройств применяются:

При нейрогенных нарушениях мочеиспускания используют:
При склонности к запорам:
Для лечения когнитивных расстройств применяют:
Для лечения аффективных нарушений используют:
Лечение проблем сна требует:
Для сохранения качественной социально активной жизни пациент должен иметь необходимую информацию о своём заболевании, научиться с ним жить, чтобы контролировать болезнь.
Обычно в лечение включают:
- нейропсихологический тренинг;
- речевую терапию;
- ЛФК;
- соблюдение диеты, режима дня.
Профилактика
Специфических мер профилактики синдрома паркинсонизма не существует. Но учитывая, что он развивается как симптом либо осложнение других болезней нервной системы, необходимо проводить первичную профилактику заболеваний и травм ЦНС.
Основные направления профилактики включают:
- избегание стрессов;
- ведение здорового образа жизни;
- достаточную физическую активность;
- отказ от употребления алкоголя, никотина;
- профилактику производственного и дорожно-транспортного травматизма и др.
Будучи достаточно частым заболеванием ЦНС, особенно в пожилом возрасте, сидром паркинсонизма развивается на фоне хронической ишемической болезни головного мозга. Последствия ишемического и геморрагического инсультов, дисциркуляторная энцефалопатия, атеросклеротическое поражение сосудов могут привести к синдрому паркинсонизма. Следовательно, профилактика вышеперечисленных заболеваний является необходимым условием предотвращения явлений паркинсонизма.
Гипотиреоз и болезнь Паркинсона: совпадение или коморбидность?
Иного мнения придерживается руководитель учебного цикла д.м.н., проф., зав. кафедрой неврологии ГБОУ ДПО РМАПО О.С. Левин.
В литературе по данной тематике встречаются немногочисленные упоминания, свидетельствующие в основном в пользу отсутствия коморбидности.
Berger и R. Kelley в статье в журнале Neurology 1981 года пишут о необходимости проводить диагностический поиск гипотиреоза при болезни Паркинсона, так как при данной патологии симптомы пониженной функции щитовидной железы могут быть замаскированы.
Другое исследование, проводимое под руководством H. Tandeter в Израиле в 2001 году, также не подтвердило гипотезу о взаимосвязи болезни Паркинсона с гипотиреодизмом, зато обнаружило более широкую распространённость среди таких пациентов субклинического гипертиреоидизма.
В 2004 году проверить гипотезу взялась группа исследователей из Бразилии. 95 пациентов были привлечены к участию в работе, и результаты исследования были аналогичными: распространённость гипофункции щитовидной железы в группе пациентов с болезнью Паркинсона оказалась не выше, чем в контрольной группе. Однако, в своей публикации авторы рекомендуют в любом случае оценивать тиреоидную функцию у пациентов с неврологической симптоматикой, в особенности при внезапном ухудшении состояния без видимых причин и вне смены терапии, а также оценивать влияние лечения леводопой на уровень тиреотропного гормона.
Однако, все эти работы в основе своей имели гипотезу, которая базируется на клинических наблюдениях, и на протяжении многих лет вопрос в медицинском сообществе время от времени актуализируется. Если недостающее звено существует, вероятно, через некоторое время оно будет обнаружено.

Влияние заболеваний щитовидной железы на особенности личности больных и их поведение было впервые тщательно исследовано в 1988 году Wagner von Jyuregg ., который первый описал симптомы психоза при микседеме.
Во всем мире основной причиной гипотироидизма считается дефицит йода. В тех регионах , где этот дефицит ощущается особенно остро часто регистрируется аутоиммунный тироидит ( болезнь Hashimoto), которая в 7 раз чаще отмечается у женщин и достаточно часто ассоцируется с другими аутоиммунными заболеваниями. К другим причинам гипотироидизма относятся: конгенитальный, тироидный дизгенез ; травму щитовидной железы, включая ее радиационное поражение или хирургические операции, препараты, которые могут нарушить функциональную активность щитовидной железы , включая препараты лития , антитироидные средства ( радиойодин, карбимазол ) . инфильтративные заболевания ( гемохроматоз , амилоидоз, саркоидоз), подострый тироидит ( de Quervain ) и лимфоцитарный ( послеродовой ) тироидит. Два последних заболевания в общем проявляются транзиторным тиротоксикозом с последующим развитием гипотироидизма. Кроме того, гипотироидизм может быть связан с патологией гипофиз или гипоталамуса.
О том, что гипотереоз вызывает психические расстройства в любом возрасте, и , в частности, психозы ( "микседематозное помешательство" ) известно давно. Несмотря на то, что распространенность гипотироидизма составляет 4,6% , в большинстве случаев это эндокринное заболевание в основном ( 4,3%) протекает бессимптомно и в 4 раза чаще регистрируется у женщин, чем у мужчин. Психозы возникают примерно у 2% больных гипотироидизмом и в основном у пожилых пациентов с сопутствующими цереброваскулярными заболеваниями. В 1908 году Marine и Williams отметили связь кретинизма с дефицитом йода и предложили применять йодистую соль для профилактики кретинизма. Гипотироидизм может проявиться маниакальными и депрессивными состояниями , когнитивными нарушениями и, в частности, ухудшением памяти и своеобразной, как правило, преходящей деменцией. Для субклинического гипотиреоза типична склонность к депрессии, нерезко выраженный когнитивный дефицит. Заместительная терапия при субклиническом гипотиреозе считается дисскутабльной темой.
Симптомами тироидизма являются: слабость, непереносимость холода, сухость кожи, сухость и ломкость волос, увеличение веса, запоры, признаки ущемления нервов ( карпальный туннельный синдром) , снижение слуха, атаксия, мышечная слабость, мышечные спазмы ( cramps ) , нарушение менструаций ( меноррагия и поздняя олигоменоррея или аменоррея) , бесплодие, брадикардия, диастолическая гипертензия, дисфония ( хриплый голос), зоб, периорбитальные и периферические отеки, галакторрея, желтизна кожи ( из-за каротина) , гипорефлексия, замедленно - релаксированные сухожильные рефлексы, плевральный и/ или перикардиальный выпот.
Анализ сыворотки крови показывает: гиперхолистеролемию, гипонатриемию, гиперпролактинемию, гипергомоцистеинемию, анемию, повышение уровня креатинфосфокиназы, повышение креатинина. Редко миксидема проявляется коматозным состоянием, коллапсами , гипотермией и сердечной недостаточностью. При субклиническом гипотироидизме ТТГ обычно повышен, а Т4 несколько снижен или показывает нормальные величины. При диагностики гипотиреоза рекомендуется смотреть показатели ТТГ , а также Т4 и Т3 свободные, биологически активные формы. Измерение общего уровня Т3 и Т4 не имеет смысла. , также исследуют связывающий протеин , главным образом тироксин - связанный глобуллин . Тироидные гормоны подавляют тиреотропин - релизинг гормон и тиреотропный гормон по принципу обратной связи. Тиреотропный гормон в основном стимулирует выделение Т4 и , в меньшей степени, Т3 ( в тканях происходит конверсия и Т3 и Т4). Гипоталамический тиреотропин - релизинг гормон стимулирует выделение тиреотропного гормона. Измерение ТТГ более чувствительно, чем измерении свободных тироидных гормонов. Наиболее общими признаки заболеваний щитовидной железы считаются : повышенный уровень ТТГ при нормальном или сниженном уровне Т3 и Т4 ( субклинический или явный гипотироидизм) ; пониженный ТТГ при нормальном или повышенном уровне Т3 и Т4 ( субклинический или явный гипертиреоидизм). Патология гипофиза может стать причиной гипотироидизма с низким ТТГ и последующим снижением свободных тироидных гормонов., а ТТГ секретирующая гипофизарная аденома может стать причиной гипертироидизма, проявляющим себя повышенным уровнем ТТГ и последующим повышением уровня свободных тироидных гормонов. Повышенный уровень ТТГ может проявить себя явной клинической картиной гипотироидизма ( уровень свободных тироидных гормонов является повышенным), а субклинический гипотиреоз может иметь нормальный уровень свободных Т3 и Т4.
"Сухой эутиреоидный синдром" при сниженной или нормальной функции щитовидной железы может проявиться на фоне терапии антагонистами дофамина, ТТГ секретирующей гипофизарной аденоме ( повышение) , синдроме резистентных тироидных гормонов ( повышен) или недостаточности надпочечников ( снижен или нормальный). Повышенный уровень ТТГ при нормальном или повышенном уровне свободных Т3 и Т4 может также возникнуть в результате не комплайентной заместительной терапии тиреоидными гормонами. Низкий уровень ТТГ фиксируется при явном тиротоксикозе ( уровень свободных Т3 и Т4 повышен). , субклиническом гипертироидизме ( уровень Т3 и Т4 нормальный). недавнем лечении гипертироидизма ( нормальные показатели) , тироид - ассоциированной офтальмоплегии без беременности. ( нормальный), тироксин заместительной терапии ( нормальный или повышенный) , "сухом эутироидном синдроме" ( снижен или нормальный). первом триместре беременности ( нормальный или повышенный) , болезнях гипоталамуса или гипофиза ( снижен или нормальный) , нервной анорексии ( снижен или нормальный) , во время острой фазы лечения дофамином или соматостатином ( нормальный ) или терапии глюкокортикоидами ( нормальный). При отклонении ТТГ следует измерить показатели свободного Т4 . Исследование свободного Т3 следует проводить после положительных первых двух анализом ( подтверждение гипотиреоза). Сенситивный тест для гипертитеотоксикоза , обычно назначается при повышенных цифрах Т .4, но бывает и так называемый "Т3 - токсикоз". ПРи нормальных показателях ТТГ и Т4 , даже если величина Т3 выходит за рефферентные значения терапия заболеваний щитовидной железы не проводится. При подствержденном гипотиреозе следует исследовать антитироидные антитела: анти - тироидную пероксидазу ( ТПО , антимикросомальная ) при позитивном результате можно предполагать с95% вероятностью наличие аутоиммунного тироидита. Гипотиреоз требует исследования гормонов гипофиза и надпочечников.
Психозы , в частности, проявляющиеся маниакальным синдромом могут возникнуть на фоне начальной терапии левотироксином - гормоном , использующимся в качестве заместительной терапии при лечении гипотиреоза.
Читайте также:


