Болит спина в области поясницы невролог
Неврология – обширная область, изучающая патологии нервной системы, болезни, вызываемые ими. Неврозы также могут быть связаны с этой сферой, они часто в большей степени в компетенции врача психиатра, непосредственная консультация с неврологом также нужна. Потому, что стрессы влияют на состояние нервной системы, нервной ткани, самочувствие. Может ли болеть спина на нервной почве? Да, и материал рассматривает причины возникновения и особенности состояния.
- Виды неврологических болей в спине
- Диагностика
- Лечение
- Выбор врача
- Чем снимают боль?
- Комплексная терапия
- Эффективность лечения
- Осложнения
- Профилактика
- Вывод
Виды неврологических болей в спине
Неврологические боли в спине возникают в результате патологических изменений в нервной ткани, вызывающих болезненные ощущения. Изменения носят характер:
- Раздражения;
- Воспаления;
- Защемления;
- Повреждения.
Невралгия – устойчивое раздражение нервной ткани. Возникать способна не только от стресса, но также при переохлаждении, падении иммунитета. От стресса обостряется.
Также стрессы влияют на иммунную систему, снижая степень защиты, что запускает в организме целый ряд патологических процессов. В нервной системе, нервной ткани образуются минимальные очаги воспаления, способные вызывать интенсивную боль. По этой же причине на нервной почве обостряются хронические заболевания позвоночника, связанные с нервной тканью. Воспаление нервной ткани называется невритом (разновидность неврита – солярит – состояние, при котором воспаляются все нервы солнечного сплетения).
При стрессе развивается гипертонус мышц. Спазм мускулов сам по себе болезненный, но в ходе него также способна ущемляться нервная ткань. Компрессия нервного корешка вызывает сильную боль, повреждение нервной ткани. Самые частые болезни, обостряющиеся при стрессе: радикулит, остеохондроз, плексит, ганглионит.
Отдельно стоит рассматривать ситуации, когда боли в спине при неврозах имеют психосоматический характер. То есть, реальных причин их возникновения нет, но пациент их ощущает. Формируются после травм, длительных болей, в состоянии депрессии.

Диагностика
Если на нервной почве болит спина, диагностировать состояние точно бывает сложно. Начинать диагностику рекомендуется с исследования спины, так как наиболее часто психоз вызывает обострение именно существующих патологий опорно-двигательного аппарата. Проходит диагностика в три этапа:
- Сбор анамнеза, анализ симптомов, беседа с пациентом, в ходе которой врач определяет, были ли предпосылки к развитию патологии;
- Мануальный осмотр, в ходе которого можно проверить чувствительность контрольных точек, рефлексы, определить гипертонус мышц, некоторые другие изменения, вызываемые нестабильным психоэмоциональным состоянием;
- Рентгенограмма позволяет точно визуализировать прямые/косвенные признаки большинства патологий костной, соединительной, суставной тканей.
Если нервные боли в спине вызваны не патологией опорно-двигательного аппарата, то пациента проверяют на наличие невралгии, неврита, солярита. Важную роль в этом играют три основных метода:
- Сбор анамнеза, анализ симптомов для определения вероятности развития патологии, наличия провоцирующих факторов;
- Мануальный осмотр – при нажатии на определенные точки можно точно сделать вывод о том, что воспален/раздражен нерв;
- Электронейрограмма – инструментальное исследование, определяющее степень вовлечения в процесс нервной ткани.
В случае если со стороны нервной ткани также нет изменений, диагноз поставить еще более сложно. Часто речь здесь идет о психосоматических болях, которые не имеют физического проявления. Поставить такой диагноз может психиатр совместно с неврологом. Но сложность тут в том, что врачам приходится быть очень осторожными, чтобы не пропустить реальной патологии.
По этой причине проводится ряд максимально информативных исследований, таких как КТ, МРТ. В ходе подробной беседы с пациентом психиатр определяет, имелись ли предпосылки и провоцирующие факторы для появления психосоматической симптоматики, а также предрасположен ли пациент к такому явлению.

Лечение
Терапия зависит от патологии, вызванной стрессом.
Это достаточно сложный вопрос, потому как для определения специалиста узкого профиля, который может помочь, пациенту следует хотя бы немного понимать, что именно вызвало боль. Если имеет место хроническая патология опорно-двигательного аппарата, лучше обратиться к ортопеду, либо неврологу. Невролог лечит заболевания нервной ткани, а патологии опорно-двигательного аппарата и вызывают ее защемление. Также рекомендовано поступать при подозрении на невралгию, неврит, солярит.
Если пациент совсем не понимает, к какому врачу ему следует обратиться. Можно посетить терапевта. Он проведет базовое обследование и даст направление к специалисту, который поможет вероятнее всего.
Избавиться от боли помогут нестероидные противовоспалительные препараты. Нужно выпить 1 таблетку Нурофена/Ортофена/Ибупрофена. Если это не помогает, допустима внутримышечная инъекция Диклофенака однократно в индивидуальной дозировке. Также разрешен прием 1 таблетки Анальгина, если нет противопоказаний со стороны желудка. Можно применять НПВС-мазь от невралгии и болей в спине.

Подбор терапии зависит от патологии, которую вызвал стресс. Если речь идет об обострении заболеваний опорно-двигательного аппарата, то они пролечиваются длительным (до 14 дней) курсом нестероидных противовоспалительных средств (Ибупрофена, Нурофена) которые принимаются по 1 таблетке 2-3 р./сутки. Иногда помогает нанесение НПВС-мази/геля на болезненные участки (Вольтарен, Найз, Диклофенак) 3-4 р./сутки.
Такой подход дополняется назначением хондропротекторов для остановки прогрессирования процесса разрушения суставной ткани при остеохондрозе. При радикулите этого не требуется, но показана физиотерапия, снимающая боль, воспаление. Если имеет место гипертонус мышц, показан прием 2-3 таблеток спазмолитика (Но-шпа, Папаверин) ежесуточно.
После выздоровления наступает стадия реабилитации. Во время нее показаны массаж, лечебная гимнастика, дополнительный курс физиотерапии.
Чем лечить невралгию и боли в спине? Снимать неприятную симптоматику можно приемом НПВС по одной таблетке по мере необходимости. Сама спина при неврите, невралгии, солярите не лечится, так как она не поражена. При данных патологиях показаны тепло, покой, длительные курсы физиотерапии (УВЧ), дыхательная гимнастика. После снятия обострения может прописываться массаж.
Лечение неврологической боли в спине, вызванной психосоматическими причинами, наиболее осложнено. Для этого назначаются:
- Консультации с психиатром;
- Прием успокоительных препаратов;
- Прием седативных средств;
- Антипсихотики;
- Курс массажа;
- Психотренинги, медитации;
- НПВС (иногда они способны помогать от боли);
- Обезболивающее-плацебо.
Важно полностью исключить влияние источника стресса. Это делается сменой обстановки, образа жизни. В случае сохранения острой реакции на раздражитель назначаются мягкие успокоительные (Новопассит). Если они не помогают – более тяжелые транквилизаторы (Афобазол).
Эффективность лечения достаточно высока. При патологиях опорно-двигательного аппарата снятие обострения происходит через 5-7 дней. При невралгиях улучшение приходится ждать дольше – 7-14 дней. Вес это верно лишь в случае полного исключения источника стресса. В случае с психосоматикой результаты индивидуальны, зависят от конкретного пациента, но терапия, преимущественно, успешна.
Осложнения
Заболевания ОДА способны привести к:
- Уменьшению гибкости пораженного отдела;
- Потере двигательной способности;
- Парезам, параличам;
- Нарушениям кровообращения.
Заболевания нервной ткани способны вести к угнетению функций иннервируемых ею органов, устойчивому болевому синдрому.
Профилактика
Профилактикой обострений заболеваний на неврологической почве является избегание стресса. Рекомендуется больше спать, отдыхать, получать новые позитивные впечатления, эмоции. При наличии постоянного источника стресса, действие которого невозможно исключить (болезнь членов семьи, наличие маленького ребенка) желательно своевременно начинать принимать растительные успокаивающие средства (Новопассит, Персен).
Вывод
Боли в спине на нервной почве – реально существующая проблема, способная оказывать влияние на качество жизни. Лечить их следует медикаментозно, так как не всегда они могут пройти при исключении источника стресса.
Причины
Причинами могут стать самые разные факторы. Они в обязательном порядке выявляются на стадии диагностики, так как без их устранения боли будут возвращаться снова и снова.
- дегенеративно-дистрофические поражения позвоночника (межпозвонковая грыжа, остеохондроз, кифоз, спондилоартроз, анкилозирующий гиперостоз, протрузия межпозвонкового диска) — боль отдаёт в грудную клетку;
- простудные заболевания (ОРВИ, ОРЗ) — боль локализуется в области поясницы и лопаток;
- герпес, опоясывающий лишай;
- воспалительные процессы, локализующиеся в околопозвонковых тканях;
- интоксикация организма;
- сердечно-сосудистые заболевания, которые приводят к нарушению локального кровообращения;
- травмы позвоночника — следствием чаще всего становится защемление седалищного нерва;
- сахарный диабет;
- рассеянный склероз;
- гипо- и авитаминоз;
- опухоли различной этиологии.
- чрезмерные физические нагрузки;
- гиподинамия, сидячая работа, малоподвижный образ жизни;
- тесное, неудобное, утягивающее, не по размеру купленное нижнее бельё: бюстгальтер, корсет, колготки;
- длительное пребывание в неудобной позе;
- переохлаждение организма.
- сильный стресс;
- неврозы;
- психозы;
- чрезмерные эмоциональные нагрузки;
- моральная усталость;
- переутомление, синдром хронической усталости.
Психоэмоциональные причины развития невралгии провоцируют появление нетипичной симптоматики — больной ощущает сильнейший зуд и жжение в области лопаток или поясницы.
Симптомы
Основной признак невралгии — боль. Локализуется там, где повреждён нерв. Характер может быть совершенно разным:
- сильная или слабая;
- внезапная или тупая;
- жгучая или тянущая;
- режущая или ноющая;
- приступообразная или постоянная.
Усиливается при резких движениях, чихании, наклонах, кашле, глубоком вздохе, надавливании, выполнении физической работы. При отсутствии лечения присоединяются мышечные спазмы. Болевая точка может покраснеть. Часто образуются отёки.
В зависимости от места поражения нервных корешков, симптомы невралгии спины могут быть разными.
Шея
Грудной отдел позвоночника
- Характер боли: опоясывающая, постоянная, ноющая, отдаёт в сердце, часто обостряется по ночам, усиливается при резких движениях и глубоком вздохе;
- зона распространения: в области лопаток и верхнего отдела поясницы;
- ночные обострения часто сопровождаются приступами удушья, сонным апноэ и паническими атаками;
- мышечные спазмы и судороги;
- тремор рук.
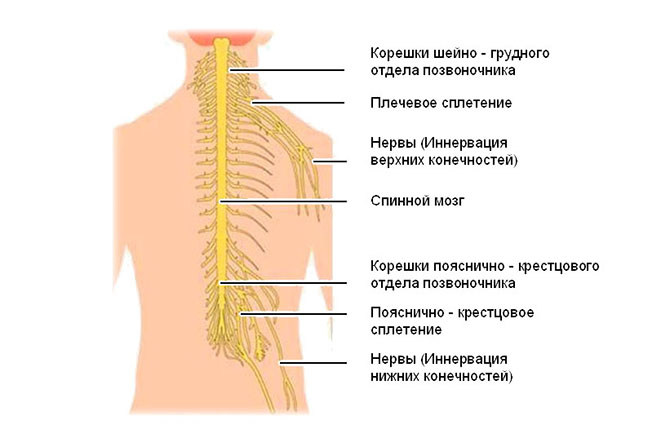
Спинной мозг и нервные структуры
Поясница
- Характер боли: острая, пронизывающая, резкая, интенсивная; отдаёт в какую-то одну ногу так, что на неё невозможно ступить; при защемлении седалищного нерва — невыносимая;
- траектория распространения: верхний отдел поясницы → нижний → задняя поверхность бедра → голени → пальцы ног;
- мышечные отёки и спазмы;
- при защемлении седалищного нерва возможно временное полное обездвиживание;
- тремор ног.
Чаще всего невралгия спины диагностируется у взрослых. Процент заболевания у детей минимален. В крайних случаях она является следствием родовой травмы у новорождённых. Иногда возникает у подростков из-за сильного стресса, связанного с возрастным кризисом.
По характеру боли:
- острая невралгия спины, характеризующаяся сильными болевыми приступами, обычно длится 10-14 дней;
- хроническая, когда боль отступает под напором лечения (стадия ремиссии).
По локализации боли:
- костно-суставная, когда боль ощущается в позвоночнике, рёбрах;
- мышечная невралгия, характеризующаяся спазмами и отёками.
В зависимости от поражённого участка:
- шейная;
- грудная;
- поясничная.
Выделяют также постгерпетическую невралгию — редкий вид заболевания, но невероятно болезненный. Тело словно пронзает сильнейший удар током при одном только прикосновении. Причиной чаще всего становится реактивация в организме одного из вирусов: герпеса, ветряной оспы, Эпштейна-Барр, цитомегаловируса.
Диагностика
При подозрении на невралгию спины следует обратиться к невропатологу или вертебрологу. Дифференциальная диагностика предполагает применение таких методов, как:
- пальпация болевой точки;
- сбор анамнеза;
- инструментальные обследования: рентгеноскопия грудной клетки и позвоночника, электрокардиография, магнитно-резонансная и компьютерная томографии, электромиография.
Главная задача врача при диагностике — дифференцировать невралгию и схожие по симптоматике заболевания — инфаркт, воспаление лёгких.
Лечение
Обычно лечение комплексное. Одновременно назначаются медикаментозные препараты, даётся направление на физиопроцедуру, объясняется принцип выполнения ЛФК, рекомендуются народные средства, озвучиваются правила ухода за больной точкой.
Первая помощь оказывается в момент болевого приступа.
Приоритетная задача — успокоить больного, потому что паника усиливает болевые ощущения. После этого необходимо помочь ему принять удобное положение тела:
- если боль в шее — усадить, укутать шарфом или платком;
- в грудной клетке — наклонить тело в здоровую сторону;
- в пояснице — уложить на живот на ровную и твёрдую поверхность, укрыть пледом.
При обострении боли нельзя применять разогревающие мази — лучше растереть спину охлаждающим гелем:
- Бен-Гель;
- Быструмгель;
- Вольтарен эмульгель;
- Диклофенак;
- Дип Рилиф;
- Долобене.
Дать обезболивающие таблетки:
- Анальгин;
- Диклофенак;
- Кеторолак;
- Найз;
- Нурофен;
- Ортофен;
- Пенталгин;
- Темпалгин;
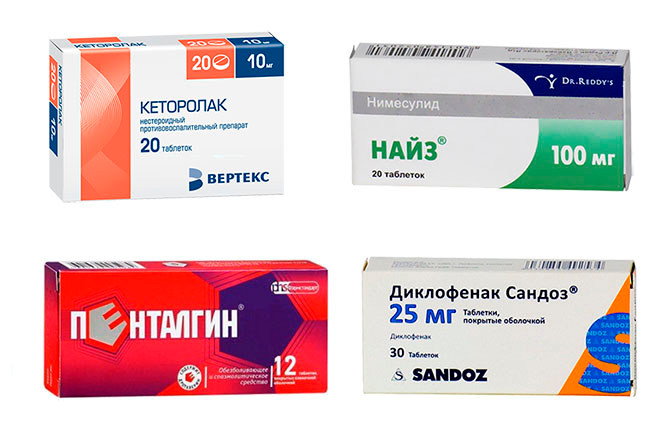
Обезболивающие препараты
Если первая помощь при невралгии спины не возымела эффекта, боль не прекратилась или даже усилилась, вызывается на дом врач. Если приступ удалось купировать, больного необходимо уговорить как можно быстрее (желательно на следующий же день) обратиться к профильному специалисту.
Для приёма внутрь
В первую очередь при невралгии врач назначает противовоспалительные препараты от болей в спине:
- Анальгин;
- Найз;
- Нурофен.
В качестве альтернативы прописывается какое-нибудь нестероидное противовоспалительное лекарство:
- Диклофенак;
- Ибупрофен;
- Индометацин;
- Кеторолак;
- Мелоксикам;
- Мовалис;
- Налгезин.
Для снятия мышечных спазмов применяются миорелаксанты центрального действия — Мидокалм, Баклофен или Сирдалуд. С этой же целью могут быть прописаны противоэпилептические препараты, хорошо зарекомендовавшие себя в лечении невралгий. Это Финлепсин, Габапентин, Карбамазепин.
В период обострения, чтобы облегчить боль, врач может назначить успокаивающие препараты седативного действия:
- Глицин;
- Ново-пассит;
- Афобазол;
- Тенотен;
- Персен;
- настойки валерианы, пустырника.
Комплексные препараты, содержащие витамины группы В, ускоряют выздоровление: Мильгамма композит, Нейрорубин, Нейровитан.
Для наружного применения
В стадии обострения невралгии применяются охлаждающие гели (список приведён выше). Как только боли немного затихают, используется согревающая мазь, но с разрешения врача и в минимальных дозировках. Это могут быть:
- Апизартрон;
- Випратокс;
- Випросал В.
Также с разрешения врача можно применять общеукрепляющие мази, полезные для позвоночника:
- Flekosteel;
- Artraid;
- массажный бальзам Дикуля;
- Здоров (крем-воск).
Выбор мазей от болей в спине на современном фармацевтическом рынке достаточно обширен.
Инъекции
Внутримышечные инъекции — одно из самых эффективных лечений невралгии спины с практически мгновенным купированием боли. Это могут быть:
- микс из анальгетика и спазмолитика: Анальгин в сочетании с Но-шпой, Папаверином или Димедролом;
- противовоспалительные нестероиды и миорелаксанты: Диклофенак, Вольтарен, Артрозан, Мидокалм, Мелоксикам;
- витамины: В1, В2, В6, В12;
- Мильгамма — микс из витаминов группы В и обезболивающего (лидокаина или новокаина);
- гормоны: Преднизолон, Гидрокортизона ацетат, Дексаметазон.
В случае сильнейших приступов врач проводит новокаиновую блокаду для временного облегчения боли. Инъекция вводится в околопозвоночную область специальной иглой. Представляет собой микс из гормонов, анестетиков и противовоспалительных препаратов.
Пластырь
В последнее время от болей в спине стал широко применяться обезболивающий пластырь. Он быстро купирует приступы и прост в использовании. Выбор в аптеках достаточно богат:
- Версатис с лидокаином;
- Вольтарен с диклофенаком натрия;
- ZB Pain Relief Orthopedic Plaster — ортопедический пластырь с травами;
- чёрный нефрит с травами;
- Injoint — прозрачный гель-пластырь с пчелиным и змеиным ядом.
Однако нужно понимать, что ни один пластырь не лечит невралгию, а лишь облегчает течение болезни, временно устраняя некоторые симптомы.
Физиотерапевтическое лечение предполагает применение следующих процедур:
- магнитотерапия;
- дарсонвализация;
- ультрафиолетовое облучение;
- ДМВ-терапия;
- электрофорез;
- парафиновые и озокеритовые аппликации;
- грязелечение.
В домашних условиях с разрешения врача можно пользоваться физиотерапевтическими приборами, нормализующими кровоток в больной области, предназначенные для снятия болевого синдрома и лечения заболеваний позвоночника. Хорошо зарекомендовали себя в этой нише Алмаг-01 и Дэнас.
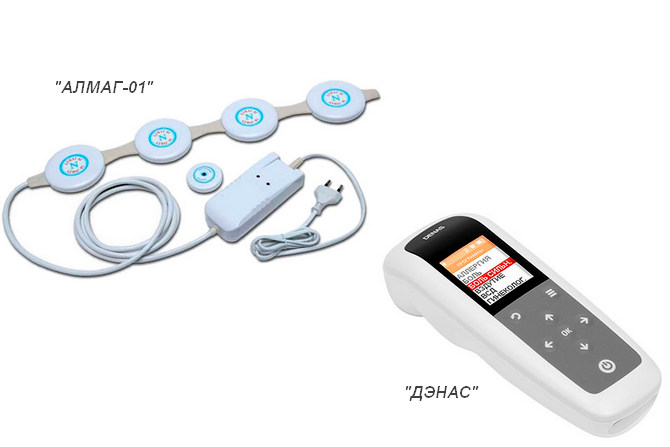
Электростимуляторы для нормализации кровотока в больной области Алмаг-01 и Дэнас
При невралгии спины применяются различные виды массажа.
- Классический лечебный
Выполняется только специалистом. Курс лечения — 10 процедур. Длительность одного сеанса — около получаса. Эффект: ослабление болей, снятие мышечных спазмов, улучшение кровообращения и лимфотока.
- Точечный (акупунктурный)
Лечебное воздействие на определённые точки. Некоторые осваивают его самостоятельно для применения в домашних условиях.
- Баночный (вакуумный)
Установка силиконовых вакуумных банок на лопатки и поясницу. Мгновенно снимают болевой синдром, ускоряют кровоток, устраняют отёки, улучшают подкожный обмен веществ, препятствуют дальнейшему развитию заболевания, предупреждают появление осложнений. Подходят для домашнего применения.
Самостоятельно в домашних условиях вылечить невралгию спины невозможно, однако есть народные средства, позволяющие облегчить течение заболевания в стадии ремиссии. В частности, можно делать различные компрессы.
Залить 50 г эвкалиптового листа 500 мл воды. Довести до кипения, держать на сильном огне 5 мин. Настаивать под крышкой 1,5 часа. Процедить. Добавить 15 г мёда. Тщательно размешать. Смочить ткань. Приложить к больному месту, накрыть сверху чем-нибудь тёплым. Держать 15 мин. Применять пару раз в день такими короткими курсами или оставлять на ночь.
Несколько листков герани выложить на кусок льняной ткани. Закрепить на больном месте тёплым платком. Каждые полчаса листки менять на свежие. Держать 2 часа.
100 г пшеничной муки и 10 г сухих дрожжей залить 200 мл тёплого молока. Замесить. Маленькими порциями добавить 100 г ржаной обдирной муки, постоянно помешивая. Накрыть плёнкой с отверстиями, оставить на 10 часов. Всыпать ещё 100 г ржаной обдирной муки мелкими порциями при постоянном помешивании.
Натереть больное место очищенным скипидаром. Обернуть тесто марлей, приложить. Сверху накрыть бумагой для компрессов. Замотаться шерстяным платком. Продолжительность процедуры — 40 мин. Частота — через день. Тесто можно использовать повторно.
Смазать больное место мёдом. Поверх наложить лепёшку из растопленного воска. Продолжительность первой процедуры — 5 мин. Каждую последующую постепенно увеличивать во времени.
Кому-то помогает мазь домашнего приготовления для растирания больной спины. Берутся свежие почки сирени и свиной жир. Пропорции — 1 к 4. Перемешиваются и подогреваются на медленном огне. Применять в тёплом виде.
При невралгии спины также рекомендуются ванны с добавлением осиновой коры, хвойных иголок или сосновых шишек.
Если образовались отёки, помогают солевые примочки.
Вместо седативных препаратов можно пить настой из пустырника или чай с мелиссой.
Однако нужно помнить, что самолечение в домашних условиях проводится только с разрешения врача. Иначе любая процедура может обернуться во вред, ухудшить состояние и привести к необратимым последствиям.
Есть специальные упражнения, помогающие при невралгии спины. Лечебная физкультура должна быть в обязательном порядке согласована с врачом. Практикуется только в стадии ремиссии. Одно из основных правил — не делать никаких резких движений, выполнять плавно, не торопясь.

Упражнения для шеи
- Положить ладонь на лоб. Постараться выдвинуть голову вперёд, оказывая рукой сопротивление.
- Положить ладонь на затылок. Постараться отодвинуть голову назад, оказывая рукой сопротивление.
- Положить ладонь на правое ухо. Постараться наклонить голову к правому плечу, преодолевая сопротивление.
- Положить ладонь на левое ухо. Постараться наклонить голову к левому плечу, преодолевая сопротивление.
- Выполнить повороты головой вправо и влево.
- Выполнить наклоны головой вперёд и назад.
- Выполнить вращение головой по часовой стрелке, затем — против неё.
Количество повторов для каждого упражнения — 10.
Упражнения для грудного отдела позвоночника
Лечь на спину, вытянуться. Поднять выпрямленные руки вверх над головой. Перекатываться попеременно вправо и влево.
Встать прямо. Ноги на ширине плеч. Локти согнуть, руки ладонями вниз расположить перед грудью. Вращать верхнюю часть тела по часовой стрелке и против.
Упражнения для поясницы
Встать на четвереньки. На вдохе выгнуть спину дугой. На выдохе — прогнуть в обратную сторону.
Встать на четвереньки. Выпрямить и вытянуть правую ногу назад, упереться пальцами в пол. Одновременно с ней вытянуть перед собой левую руку. Зафиксироваться на несколько секунд. Выполнить для другой стороны.
Лечь на спину. Согнуть колени. Руки запрокинуть за голову. Медленно потянуться правым локтём к левому колену. Вернуться в исход. Выполнить для другой стороны.
- Ягодичный мостик
Лечь на спину. Вытянуть руки вдоль тела. Поднять таз, зафиксироваться, опустить.
При ежедневном и правильном выполнении лечебная гимнастика ускорит выздоровление.
В лечении невралгии спины также применяются следующие вспомогательные методы:
- мануальная терапия;
- специальный корректирующий корсет для осанки;
- иглоукалывание;
- йога-мат;
- валик универсальный (аппликатор Ляпко);
- хирургическое вмешательство — удаление ткани, которая оказывает давление на нервные окончания.
Несмотря на такое обилие препаратов, процедур, народных средств и методов даже нетрадиционной медицины, как лечить невралгию спины в каждом отдельном случае, может сказать только невропатолог.
Рекомендации

Чтобы облегчить течение невралгии и избежать острых болевых приступов в спине, необходимо иметь в виду несколько врачебных рекомендаций:
- В период обострения нельзя принимать горячие ванны, загорать, применять разогревающие мази. Даже сухое тепло использовать с большой осторожностью.
- Избегать переохлаждения организма. Укреплять иммунитет, стараться не болеть.
- Не поднимать тяжести. На время отказаться от силовых тренировок.
- Высыпаться. Спать на ортопедическом матрасе: при шейной невралгии — на жёстком, при грудной — на средней жёсткости, при поясничной — на мягком.
- Правильно питаться.
- Пить больше воды.
- Заняться плаванием. Ежедневно делать лечебную гимнастику. Больше двигаться.
- Чаще гулять и проветривать помещения.
- Отказаться от алкоголя и курения.
- Избегать стрессов и переутомления.
Тем, у кого сидячая работа, рекомендуется каждый час делать перерыв и разминаться — ходить, потягиваться, выполнять несложные упражнения.
При возникновении любых дискомфортных ощущений необходимо своевременно обращаться к врачу.
Эти же рекомендации являются одновременно и профилактическими мерами, позволяющими избежать невралгии.
Осложнения
Если не заниматься полноценным лечением невралгии спины, заболевание не только перейдёт в хроническую стадию, но и будет иметь самые негативные последствия для здоровья. Возможные осложнения:
Также, если воспаление не купировать, есть высокий риск его распространения на межпозвонковые соединения. Это может привести к развитию опоясывающего лишая, сыпи на теле, повышению температуры.
Невралгия спины — крайне тяжёлое заболевание, требующее профессионального лечения, терпения и соблюдения врачебных рекомендаций. Лишь при таких условиях оно отступит и не будет иметь пагубных последствий.
Содержание
- Разновидности болей в спине и возможные причины
- В области поясницы
- В области поясницы справа
- В области поясницы слева
- Мышечная боль в спине
- Защемление нерва
- Межпозвонковая грыжа
- В области лопаток
- К какому врачу обращаться?
- Остеохондроз: опасность заболевания
- Признаки и причины
- Диагностика
- Кто такой невролог, что он лечит?
- Чем невролог отличается от невропатолога?
- Лечение болей в спине
- Физические упражнения от боли в спине
Можно выделить основные причины, по которым человек страдает от болей в спине:
- болезни позвоночника;
- грыжа (выпячивание в канал, где располагается спинной мозг);
- заболевания мышц спины;
- доброкачественные и онкологические опухоли;
- повреждения внутренних органов;
- сидячий образ жизни;
- чрезмерные физические нагрузки.
Разновидности болей в спине и возможные причины
Рассмотрим подробнее варианты локализации болей и возможные причины их появления.
Чаще всего от таких болей страдают пожилые люди. Основная причина – локальный воспалительный процесс. Проявления заболевания:
- после определенной пройденной дистанции появляется боль в спине и отдает в ногу;
- при дальнейшей нагрузке неприятные ощущения нарастают;
- немеют ноги;
- боль облегчается, если согнуть спину.
Причины болей в спине выше поясницы можно узнать, проанализировав характер ощущений. Например, опоясывающая боль, которая концентрируется под ребрами слева и переходит в область поясницы, сопровождаемая расстройством кишечника, высокой температурой тела, рвотой, тошнотой, говорит о панкреатите.
Острый болевой синдром в пояснице связывают с:
- разрывом кисты у женщин;
- камнями в почках;
- воспалением мочеточника;
- острыми болезнями кишечника.
Тянущая боль в правом боку может говорить об:
- онкологии;
- миозите;
- сколиозе;
- проходящих в позвонках дегенеративных процессах.
Сильная, резкая, острая боль выше поясницы появляется после сильного переохлаждения, травмы, при аппендиците, грыже, воспалительном процессе. В этой области болит при патологии почек, когда жидкость полностью не выводится из организма. Острая боль может свидетельствовать о мочекаменной и желчнокаменной болезни.
Выше поясницы справа также болит (резь, жжение) при:
- кифозе;
- сколиозе;
- воспалении нервных корешков спинного мозга;
- костной форме туберкулеза;
- остеомиелите.
При поражении позвоночника, страдает не только он сам, но и мышцы в этой области.
Ноющая боль в левом боку, не проходящая даже в покое, возникающая и при ходьбе, и при физическом напряжении, и при беге, и после длинной поездки или в конце рабочего дня. Если она не проходит после отдыха, причинами могут быть:
- остеохондроз;
- сколиоз;
- нарушенное кровообращение;
- инфекционное поражение позвоночного столба.
Если болит при ходьбе и проходит после отдыха, то это может быть вызвано радикулитом, смещением позвоночника, сахарным диабетом (в стадии, когда он поражает суставы), защемлением нервного корешка.
Ноющая боль слева, выше поясничного отдела, возникает у офисных работников, учителей и других людей с малоподвижным образом жизни. Это может свидетельствовать о начале остеохондроза, плохой осанке, недавнем переохлаждении.
Важно! Острая, опоясывающая боль, отдающая в область левой лопатки, может быть симптомом инфаркта миокарда.
Локализуется в нижней части спины, сопровождается перенапряжением мышц. Очень часто появляется по утрам или после отдыха, после длительного расслабления мышц. Если мышцы долго нагружать, то постепенно нарастает и боль. Причины ее появления:
- резкое поднятие тяжести;
- перенапряжение из-за сидячей работы, неудобной и/или неправильной позы;
- переохлаждение (постоянная ноющая, режущая боль, тяжело разогнуть спину).
К симптомам патологии относятся:
- потеря чувствительности пальцев ног и рук;
- боль, отдающая в руку или плечо;
- боль, отдающая в ногу или ягодицу.
Последние два симптома различаются по локализации грыжи.
Наиболее частая причина грыжи – деформация межпозвонковых дисков, связанная с нарушенным обменом веществ. Диск усыхает, обезвоживается, теряет эластичность. В результате он выпячивается, а расстояние между позвонками уменьшается. При резкой нагрузке и активных физических занятиях также может сформироваться грыжа.
Лопатка – треугольная парная кость, расположенная недалеко от плечевой кости и ключицы. К ней прикрепляются мышцы, которые ответственны за движения в плечевом поясе. Виды болей под лопатками в медицине подразделяются на несколько групп:
- по характеру – острые, тянущие, пульсирующие, ноющие, спазмирующие, а также жжение и др.;
- по локализации – под правой лопаткой сзади со спины, посередине, слева, между ребер, отдающие в грудь;
- по длительности – с резким дебютом, периодически возникающие, усиливающиеся или уменьшающиеся, – значение также имеет, сколько длится приступ.
- лопаточно-реберный синдром (ноющая или сильная боль в плече, под лопаткой или над ней, может охватывать все плечо и часть грудины, сопровождается хрустом при вращении плечом или рукой);
- язва желудка (ноющая, тупая боль, нарастающая или ослабляющаяся после приема лекарств, чаще локализуется слева, сопровождается изжогой, тошнотой, рвотой);
- остеохондроз (ноющая боль, сопровождаемая нарушением зрительной функции, головокружением, иррадиирующими болями в руках);
- межреберная невралгия (усиливается при долгой ходьбе, глубоком вдохе, кашле, серьезной физической нагрузке, резких движениях, чихании);
- стенокардия (приступ начинается с болевых ощущений посередине груди, которые быстро распространяются и отдают под лопатку слева, в позвоночник, под ключицу слева).
При болях в спине следует обратиться к неврологу. Врач назначит диагностические мероприятия, исходя из вашей клинической картины.
Остеохондроз: опасность заболевания
Основное проявление остеохондроза – это дегенеративные процессы, проходящие в позвонках и межпозвонковых дисках. Патология может локализоваться в шее, груди и пояснице.
Рассмотрим, как проявляет себя патология и почему она появляется.
- Основная симптоматика при остеохондрозе – боль. Она может быть острой, усиливаться при движении, заставлять пациента принимать неестественные позы, в которых не болит. Также наблюдается постоянная, умеренно интенсивная, тупая боль.
- Ощущение усталости в области спины.
- Скованность при движении конечностями.
- гастритом и другими поражениями ЖКТ;
- миозитом мышц;
- стенокардией;
- почечными коликами.
При сочетанном поражении нескольких нервных корешков при остеохондрозе может проявляться радикулярный синдром.
Заболевание диагностируется в несколько этапов:
- сбор анамнеза, изучение жалоб пациента, истории его болезни;
- осмотр пациента, оценка походки, положения тела, состояния кожных покровов, симметрии двух сторон тела, объема движений и др.;
- рентгенография отдельно каждого отдела позвоночника, может быть назначена функциональная рентгенография;
- компьютерная томография – направленные снимки одного или двух участков позвоночника;
- магнитно-резонансная томография – визуализация нервных отростков, сосудов, межпозвонковых дисков.
Кто такой невролог, что он лечит?
Врач-невролог занимается заболеваниями нервной системы, в основе которых – нарушение функции нервных клеток, нейронов, ослабление связи между ними. В область ведения специалиста также попадают воспаления спинного и головного мозга.
- чувство локализации в пространстве, координацию движений;
- тактильную и температурную чувствительность;
- ощущение давления на тело путем помещения предметов разного веса;
- способность стоять в позе Ромберга;
- кожные и сухожильные рефлексы;
- силу мышц конечностей;
- указательные пробы (например, дотронуться пальцем до кончика носа).
С какими симптомами обращаться к специалисту?
Обратиться к неврологу нужно, если у вас присутствует следующая симптоматика:
- судороги, потери сознания;
- внезапные головокружения;
- шаткая, неуверенная походка;
- головные боли чаще раза в неделю;
- нарушение зрительной функции на фоне головной боли, рвота, тошнота, скачки АД;
- потеря зрения (преходящая);
- слабость мышц, которая нарастает и не восстанавливается;
- дрожь в ногах и руках;
- замедленные реакции;
- скованность в теле;
- боли в спине, руках, ногах, плечах;
- ухудшение памяти;
- сниженная чувствительность кожи, покалывание, онемение;
- бессонница или чрезмерная сонливость;
- изменение вкусовосприятия и обоняния;
- приступы страха, паники, тахикардии, озноба, жара без причины.
Лечение болей в спине
Рассмотрим перечень основных методов лечения боли в спине:
- мануальная терапия;
- хирургические средства лечения (в экстренных случаях);
- физиотерапия;
- лечебные блокады (уколы обезболивающих лекарств, имеющие пролонгированное действие);
- вытяжение позвоночника – сухое и в воде;
- прием препаратов;
- ЛФК;
- массажи;
- постизометрическое расслабление мускулатуры.
Для растяжения позвоночника и укрепления мышечного корсета, который держит вашу осанку, полезно делать следующие упражнения. Их можно выполнять, если у вас не было травм спины.
- Вис на турнике хотя бы 30 секунд в день.
- Лечь на спину на гимнастический коврик. Прижать лопатки к полу, ноги согнуть в коленях. Максимально отвести колени вправо, пока они не коснутся пола, а затем – влево.
Важно! Упражнения нельзя делать при болевом синдроме. Если он внезапно возникает во время тренировки, нужно прекратить гимнастику.
Читайте также:


