Болят нервы между ребрами
Боль в ребрах – это характеристика неприятных ощущений непосредственно в стенке грудной клетки, а не внутри ее. Их источником могут стать ребра (хрящевая или их костная часть), мышцы и фасции, прилегающие к ребрам, межреберные нервы. Об этих источниках речь и пойдет в статье. Боли в ребрах могут быть острыми и ноюще-постоянными, колющими, кинжальными, тянущими и напоминать вбитый кол. Могут быть постоянными спутниками или появляться в определенные моменты: при физических нагрузках, резких или неловких движениях, неудобных позах и пр.
Ребро как кость
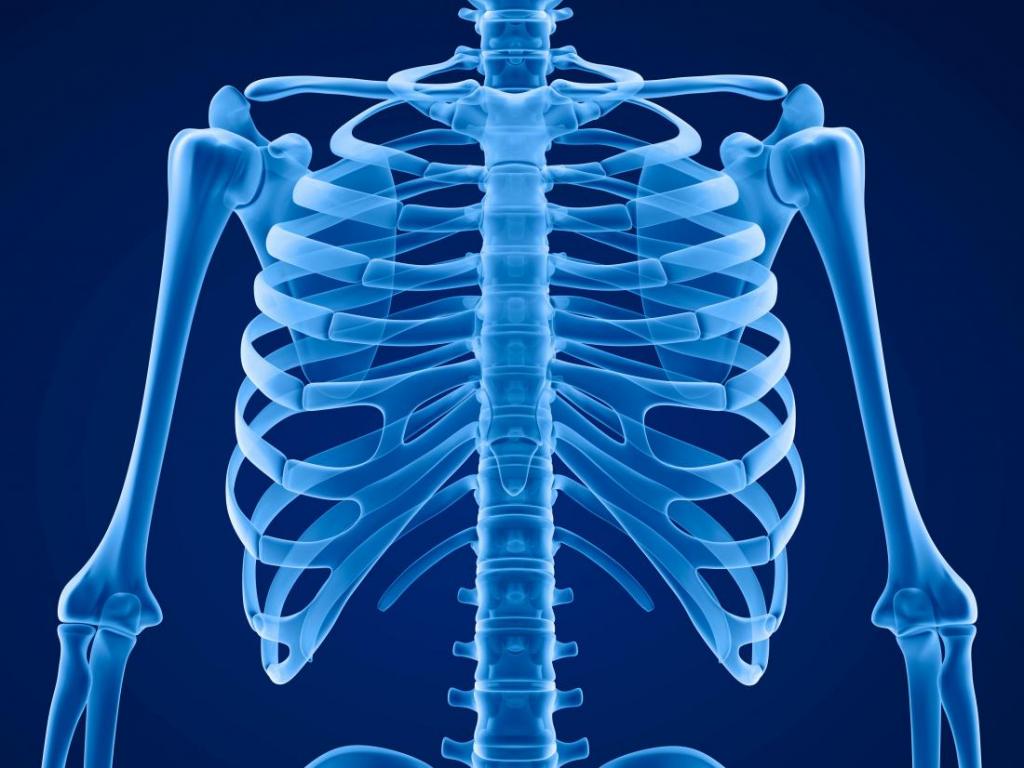
Само ребро представляет собой дугообразную плоскую кость, которая соединяет позвоночный столб и грудину, образуя каркас грудной клетки. К позвоночнику оно прикрепляется мыщелком – шарообразным концом. У грудины ребра соединяются попарно, но не все.
Всего существует 12 пар ребер, из которых истинными или настоящими считают первые семь. Они связаны с грудиной. Другие 5 пар – относят к ложным ребрам, потому что с грудиной они соединения не имеют, а скреплены только между собой. Последние 2 пары из 5 соединены только с позвоночником – свободные ребра. Почему-то отношение к этим ребрам у некоторых женщин довольно пренебрежительное. Они спокойно их удаляют для создания себе узкой талии, но природа ничего не создает зря, и такое решение – не самый лучший выход.
Ребра – основа грудной клетки
Аномалий ребер и грудины, а также грудной клетки достаточно много, и они не так уж редки. Например, может быть аномальной сама форма ребер – лопатообразные кости, расщепленные наподобие вилки, перфорированные или сросшиеся, недоразвитие грудинных концов и пр.
Аномалии числа ребер – отсутствие или лишние единицы. Грудина и сама форма грудной клетки могут быть также ненормальными.
Травмы ребер

Ребра могут травмироваться при падениях, ударах, и боль в таком месте при этом – первый симптом. Из местных симптомов можно отметить: отечность, припухлость, синяки, ссадины.
До места травмирования дотрагиваться больно. В области реберных переломов может колоть при попытке вдоха.
Боль в месте ушиба появляется при пальпации и связана с нагрузкой, а при расслаблении она утихает.
Если повреждаются плевральные листки, развивается пневмоторакс. Интенсивность болей зависит от степени тяжести травмы: при ушибе она резкая, но не сильная, может возникать с любой стороны, быстро переходит в ноющую, а потом проходит совсем. Не всегда можно четко разграничить ушиб и перелом. Поэтому лучше сделать рентген.
Перелом ребра – это уже более серьезная вещь. Боли возникают при вдохе, во время движений. Они гораздо интенсивнее, длительнее и могут становиться разлитыми. Различают 3 вида переломов ребер:
- Трещина – только надлом ребра. Считается самой легкой степенью повреждения.
- Поднадкостничный перелом – ребро сломано, но надкостница цела, обломков нет.
- Полный перелом ребра – опасен своими осколками, которые могут повреждать внутренние органы.
Пациента с подозрением на перелом нужно довезти до травмпункта и сделать рентген. Гипс на ребра не накладывают, а только делают тугую повязку, которая будет ограничивать дыхательный экскурс легких и уменьшит боль. Тогда травмированный участок заживает быстрее. При сложных переломах с осколками, когда повреждаются легкие или плевра, требуется операция.
Синдром Титце
Это явление также становится причиной боли в ребрах. Это реберный хондрит – заболевание, этиология которого так и не выяснена. Патология проявляется в воспалении реберных хрящей (одного или нескольких). Чаще всего это 2-е и 3-е ребро.
Воспаление обычно асептическое. Боли при синдроме очень резкие и острые. Они отмечаются не совсем в самих ребрах. Наблюдается боль между ребер спереди за грудиной, поэтому их можно спутать с приступом стенокардии. Иногда неприятное ощущение может возникать по сторонам от грудины и иррадиировать в руку, шею, под лопатку.
Из дополнительных симптомов можно отметить воспаленный реберный участок. При нажатии на грудину или соседние хрящи боль усиливается. Для стенокардии это, конечно, нехарактерно. Для диагностики назначают рентген.
Синдром передней грудной стенки
Боль появляется и после перенесенного инфаркта, при миозитах, плечелопаточном периартрите. Она носит разлитой характер по всей поверхности грудной стенки, особенно на уровне 2-го – 5-го ребра.
Злокачественные опухоли
Чаще других диагностируется остеосаркома ребер – практически в любом возрасте. Признаки заболевания: постоянные ноющие, колющие и тянущие боли, которые часто беспокоят по ночам. Иногда течение может быть бессимптомным, а после незначительных травм вдруг появляться вновь.
В месте болей могут быть неровности, припухлость, шишка на месте опухоли. Для диагностики требуется биопсия.
Остеохондроз грудного отдела позвоночника
Встречается достаточно редко, потому что этот отдел позвоночника не испытывает особо больших нагрузок.
Остеохондроз позвоночника вообще – это дегенерация межпозвонковых дисков. Начало патологии наблюдается в пульпе, затем затрагивается весь диск и смежные позвонки. Происходит сдавливание нервных корешков, они воспаляются и возникают сильнейшие боли. Затронута может быть не только спина, но и вся рука до кончиков пальцев. При этом боли острые, стреляющие, зависят от движений.
Если при остеохондрозе отмечаются боли между ребер с левой стороны, то патология также может напоминать ишемию.
Остеопороз ребер

Остеопороз – это патология дефицита Са, при которой происходит усиленное разрушение кости и снижение ее способности к восстановлению. Боли в ребрах при этом – характерный симптом. Чаще болезнь встречается у пожилых людей и длительное время не дает симптомов вообще, пока кости достаточно прочны. Но затем возникают боли между ребрами и в спине, и связаны они с тем, что недостаток Са приводит ко множеству микроскопических переломов, раздражающих надкостницу. Она реагирует быстро из-за множества в ней нервных окончаний. Люди плохо спят из-за болей, настроение снижается. Для диагностики проводят рентгенографию и биохимию крови.
Боли в ребрах при патологиях позвоночника
Болезненные проявления в этом случае берут начало из спинномозговых корешков справа и слева и подходят к ребрам. Корешков тоже 12 пар, они проходят по нижнему краю соответствующего ребра, покрыты фасцией и плеврой. Опоясывая грудную клетку, содержат чувствительные рецепторы и при некоторых заболеваниях позвоночника могут давать боль в ребрах.
Грыжа межпозвонкового диска
Грыжи дисков в грудном отделе позвоночника – относительно редки. Боли при этом локализованы не только между ребрами, но и в спине, в области сердца.
Реберные алгии поначалу не очень интенсивны, но с прогрессированием патологии становятся невыносимыми, в виде прострелов. По локализации грыжи, может отмечаться только боль между ребрами справа или слева, а иногда и с обеих сторон. Она часто отдает в шею, руку, сопровождается парестезиями (онемением, покалыванием), атрофией мышц.

Иногда приступ напоминает стенокардический, но разницу поможет установить ЭКГ. Боль в ребрах при межпозвоночных грыжах зависит от движений, кашля, пребывания в определенном положении. Диагностика – МРТ, КТ. Лечение проводится у невролога.
Межреберная невралгия
Межреберная невралгия – это раздражение или защемление межреберных нервов. Причины могут быть разные. Боль при этом острая, колющая, длится по-разному. Усиливается при любой смене позы, движении, кашле и чиханье. Обычно пальпируются 2 самые болезненные точки: одна из них находится возле грудины и дает боль между ребер по центру, а вторая – рядом с позвоночником. Чаще всего алгия кратковременна, проходит без особого лечения.
Мышечные боли в ребрах
Такие боли усиливаются при вдохе и движениях – наклонах вперед или назад, движениях в плечевых суставах. Возникают при патологии межреберных мышц.
Гипертонус грудных мышц
Боль в межреберье возникает из-за повышения мышечного тонуса в результате физической перегрузки. Характерной особенностью является усиление боли в боку между ребрами при движениях. При слишком сильной физической нагрузке и растяжении мышц может появляться боль в межреберных и грудных мышцах – крепатура. Причины ее в таких случаях обусловлены накоплением в мышцах молочной кислоты, боль проходит сама и лечения не требует. В таких случаях следует только пересмотреть график тренировок.
Фибромиалгия
Фибромиалгия сопровождается гипертонусом мышц, но сама этиология такого поведения мышечной ткани не выяснена. При фибромиалгии локализация боли между ребрами посередине и усиливается только при движениях руками вверх или поворотах торса. Характерны утренние боли. Фибромиалгии у каждого четвертого человека могут затрагивать разные группы мышц.
Еще одна особенность: боль между ребрами слева и справа одновременно, т. е. поражение двустороннее. Также может болеть и кружиться голова, утрачиваться сон. Симптоматика обостряется при смене погоды, то есть присутствует метеочувствительность.
Боли в ребрах при заболеваниях плевры
Плевра – это соединительнотканная тоненькая пленка, окутывающая легкие снаружи, а грудную клетку изнутри. Ее болезни дают боли в ребрах потому, что она очень тесно к ним примыкает, и в ней много нервных окончаний.
Острый сухой плеврит
Сухой плеврит – это воспаление плевры без экссудата. Боли в ребрах обычно односторонние, во время кашля, глубокого вдоха или напряжения они усиливаются. Общее самочувствие ухудшается, температура тела повышена. По вечерам беспокоит повышенная потливость, одышка. Характерен сухой кашель. Для уменьшения боли человек старается лечь на пораженный бок, тогда она стихает.
Опухоли плевры
Опухоли плевры – доброкачественные или злокачественные образования. Встречаются достаточно редко. Боль при этом, как правило, постоянная, ноющая и долгое время пациента особо не беспокоит. Может возникать боль между ребрами слева, справа, т. е. она локализуется непосредственно там, где расположена сама опухоль.
Психогенные боли
Боли в ребрах могут возникать при депрессивных состояниях и при неврозах. При этом неприятные ощущения могут возникать из-за повышенного напряжения мышц грудной клетки или быть псевдоболями.
Боль в ребрах во время беременности
Боль в ребрах может возникать и у беременных на поздних сроках. Она связана не с патологией, а с такими факторами:
- Увеличением размеров беременной матки, которая растет вверх и начинает давить изнутри на нижние ребра.
- Ростом плода – ребенку в животе уже места мало и ножками он упирается в ребра мамы. Если он при этом еще и толкается, то у нее появляются болевые ощущения.
Первая помощь
До прихода врача или приезда скорой можно сделать следующее:
Лечение

Лечение синдрома Титце проводится анальгетиками, анестетиками и согревающими процедурами.
Остеохондроз, межреберная невралгия – применение НПВС, тепловые процедуры. Противовоспалительные назначают в таблетках, а для местного лечения в виде мазей, гелей, пластырей. При затихании острых воспалительных процессов необходимы массаж и лечебная гимнастика.
Основа лечения плеврита – антибактериальная терапия и снятие воспаления.
Если боль между ребрами появляется из-за мышечных спазмов, назначают спазмолитики и миорелаксанты.
Другие способы лечения
Физиотерапия (особенно электрофорез, магнитотерапия и пр.), мануальная терапия, акупунктура помогут снять боли и отеки, расслабят мышцы. После острого периода, можно заняться ЛФК, плаванием, бальнеотерапией.
Профилактика
Боли между ребер часто вызваны физической нагрузкой. Поэтому при предстоящем подъеме тяжестей нужно правильно размять плечи и мышцы и только потом поднимать тяжести. Спина при этом должна оставаться прямой, а ноги нужно слегка согнуть в коленях.
Иногда острая боль между ребрами связана с переохлаждением. В таком случае нужно стараться тепло одеваться и избегать включенных кондиционеров.
При сидячей работе кости плеч и шеи испытывают дополнительную нагрузку, а значит, важно следить за осанкой. Не помешает и ежечасная разминка.
Каковы возможные причины межрёберных болей? В чем разница между правосторонними болями и болями сосредоточенными с левой стороны грудины?
Какие существуют средства для облегчения межрёберных болей и как проводится диагностика заболевания, вызывающего боли? Давайте попробуем ответить на эти вопросы, шаг за шагом.
Что такое межрёберные боли

Поясним, прежде, что боль локализованная в определенной зоне тела не обязательно зависит от этого места, например, боль сердца часто излучает в левую руку, но исходит от сердца (мы говорим в этом случае сердечной боли).
Этот факт, в сочетании с тем, что грудь – это структура наполненная чрезвычайно сложными внутренними органами, существенно осложняет попытку сформулировать точное описание межрёберных болей. И, что гораздо важнее, делает очень проблематичной диагностику возможных причин боли. Особенно это сложно в случае, когда межрёберная боль связана со стрессом.
Тем не менее, чрезвычайные ситуации, если их не лечить правильно и быстро, могут привести к смерти пациента.
Прежде чем перейти к тщательному анализу межрёберных болей, давайте посмотрим как устроена грудная клетка.
Начнем с того, что грудная клетка образована костной структурой, состоящей из ребер, позвоночника и грудины.
Ребра представляют собой 12 пар плоских костей, которые размещаются справа и слева от позвоночника, начиная от VII шейного позвонка до XII грудного позвонка, соединяющихся на грудине. По структуре кости полые, их покрывают мышцы, нервы и сухожилия, и все вместе они формируют грудь. Грудная полость отделена от брюшной полости дыхательной мышцей – диафрагмой.
Причины межрёберной боли
Причиной межрёберных болей являются различные расстройства и заболевания, которые влияют на один или несколько органов человеческого тела. Потому не легко найти истинную причину, учитывая, что многие органы и структуры тела могут быть причиной такого рода боли.
Учитывая обширность темы, межрёберные боли делят на 4 большие группы, исходя возможных причин. Первая группа объединяет боли связанные с проблемами и заболеваниями костей и мышц, которые составляют грудную клетку. Вторая группа включает в себя боли связанные с заболеваниями органов, которые находятся в грудной полости. Третья включает заболевания внегрудных органов. Последняя группа включает боли, источником которой являются проблемы психологического характера, такие как тревожность или стресс.
Первая группа включает в себя все боли, которые вызывают проблемы с позвоночником, суставами, мышцами шеи и спины, мышцами груди, в частности:
- Проблемы сколиоза. Сколиоз характеризуется аномальной кривизной позвоночника. Что приводит к асимметрии мышц, которые к нему крепятся, а, следовательно, неправильному их сокращению, что вызывает боль в ребрах.
- Проблемы осанки. Неправильная осанка вызывает мышечные напряжения, и, следовательно, боль. Многие такие случаи межрёберной боли связаны с неправильным положением во время работы или в период беременности.
- Перелом костной структуры грудной клетки. Переломы костей вызывают отек и боль.
- Дископатия (грыжа диска). Наличие грыжи диска, т.е. его выход за пределы естественного положения межпозвонковых дисков, что приводит к сдавливанию нервных окончаний и, соответственно, боли.
- Спондилоартроз. Артроз суставов, которые составляют позвоночника. Дегенеративное заболевание суставных хрящей позвоночника. Вырождение хрящей вызывает воспаление, которое затрагивает все окружающие ткани, в том числе нервные окончания.
- Артроз плечевого сустава. Процесс тот же, что описан выше, он влияет на мышцы, которые связывают плечо с позвоночником.
- Костохондрит. Воспаление суставов, ребер, позвоночник. Вызывает локализованную боль в ребрах и окружающих структурах.
- Грудной хондроз. Воспаление суставов между ребрами и грудиной. Имеет болезненные симптомы, локализованные в области грудины.
- Боли скелетных мышц груди, вызванные судорогами и резкими движениями, иногда даже простым чиханием.
- Опоясывающий лишай. Это воспаление нервных окончаний, вызываемое вирусом ветряной оспы. Вирус, после излечения основного заболевания (ветрянки), остается неактивным в нервных ганглиях позвоночника. Иногда он пробуждается, начинает размножаться и распространяется через нервы к коже. Заражение приводит к воспалению нервов и резким болям, в том числе межрёберным.
Вторая группа объединяет межрёберные боли, вызванные патологиями органов грудной клетки. В частности, это могут быть заболевания сердца, перикарда, легких, плевры, пищевода, аорты и легочной артерии.
- Инфаркт, вызванный резким снижением притока крови к сердцу через коронарные сосуды. Острая боль возникает под грудиной и излучает в левую руку.
- Ишемия, т.е. постепенное и/или временное уменьшение притока крови к сердцу, что характеризуется межрёберными болями.
- Стеноз аортального клапана, то есть сужение и плохое закрытие аортального клапана, что вызывает жжение в груди.
- Пролапс митрального клапана.
- Гипертоническая болезнь, которая приводит к повреждениям сердечной мышцы, особенно левого желудочка, симптомы которого включают боль в груди.
- Перикардит, воспаление перикарда, мембраны, которая покрывает сердце, что проявляется интенсивной болью в груди.
- Пневмония. Бактериальная или вирусная инфекция легких. Проявляется тупой болью в спине.
- Бронхит. Это воспаление, которое поражает бронхи и имеет среди симптомов боли в груди, межрёберные боли, кашель, не очень высокую лихорадку, ощущение хронической усталости и наличие свистящих хрипов.
- Рак легких, среди различных симптомов которого присутствуют боли в плечах и в ребрах.
- Плеврит, воспаления мембраны, которая выстилает изнутри грудную полость и легкие, может быть вирусного или бактериального характера.
- Мезотелиома, то есть рак плевры, вызванный вдыханием волокон асбеста.
- Гастроэзофагеальная рефлюксная болезнь, заключается в воспалении пищевода из-за заброса желудочного содержимого.
- Расслаивающая аневризма аорты. Эта опасная патология часто вызывает боль в груди и в плече, требует немедленного хирургического вмешательства, чтобы предотвратить полный разрыв.
- Тромбоэмболия легочной артерии. Характеризуется острой болью в плече и проблемами с дыханием. В этом случае, единственное, что нужно сделать – это немедленно вызвать скорую помощь.
- Пневмоторакс или скопление воздуха в плевральной полости (пространство между двумя легких), которое может быть спонтанным, травматическим или следствием заболевания. Проявляется внезапной межрёберной болью, обычно сразу после кашля и часто ассоциируется с тахикардией.
Третья группа – это заболевания органов вне грудной полости, т.е. желудка, желчного пузыря и желчных путей, селезенки, поджелудочной железы и толстой кишки. Перечислим некоторые болезни, которые могут вызвать межреберные боли:
- Пептическая язва. Это изъязвление внутренней стенки желудка, что вызывает боль в груди и под грудиной.
- Заболевания желчных путей с закупоркой желчных путей, что приводит локализованным болям в левом боку под ребрами и за спиной.
- Спленомегалия и боль в селезенке. Увеличение селезенки, которое может быть вызвано различными причинами и типичным симптомом которого является боль под ребрами в правом боку.
- Колит, то есть воспаление кишечника, толстой кишки.
- Панкреатит, воспаление поджелудочной железы – вызывает локализованную боль под ребрами справа.
- Узелки в груди, которые могут привести к болевому синдрому под грудью.
Для полноты картины в завершении упомянем психологические причины, которые порождают межрёберные боли.
- Тревожные неврозы. Это нарушение вызывается событиями, в которых требуется реакция, превышающая реальные возможности человека. Психологический дискомфорт и стресс приводят к чрезмерному сокращению мышц и, как следствие, болям в спине и в груди.
- Гипервентиляция. Это последовательность быстрых вдохов на почве стресса, тревоги и волнения. Приводит к снижению концентрации углекислого газа в крови, что вызывает болезненные симптомы, похожие на инфаркт.
Диагностика причин межрёберных болей
Как я сказал ранее, диагностика межрёберных болей довольно сложна, ввиду большого числа возможных причин. Поэтому, перед посещением врача, рекомендуется записать ответы на ряд вопросов, касающихся особенностей межрёберных более. Тем более, что врач, в большинстве случаев, не имеет возможности наблюдать непосредственно болевой приступ, следовательно, не существует никакой возможности видеть полную клиническую картину.
Врач, изучив историю болезни и симптомы формулирует гипотезу относительно причин болей, которую затем подтверждает с помощью ряда клинических исследований.
Ниже приводим наиболее распространенные:
- ЭКГ. Чтобы подтвердить или исключить наличие болезней сердца: инфаркт, нарушение работы клапанов.
- Анализ крови. Помимо общих тестов, исследуют, в частности, маркеры повреждения сердца, которые свидетельствуют об инфаркте.
- Чреспищеводное УЗИ. Позволяет, с помощью ультразвука, обнаружить аневризму аорты.
- Рентгенография грудной клетки. Может пролить свет в случае пневмонии, плеврита, опухоли.
- КТ грудной клетки с помощью контраста. Позволяет подтвердить тромбоэмболию легочной артерии. Показать расположение тромба, который закупоривает артерию.
- Гастроскопия. Для выявления возможной рефлюксной болезни.
- RX желудка. Для подтверждения язвы.
- КТ брюшной полости. Чтобы выявить проблемы желчевыводящих путей и поджелудочной железы.
Когда обращаться в больницу
Что же делать при подозрении в качестве причины межрёберной боли таких серьезных заболеваний? Мы пробуем определить случаи, при которых необходимо вмешательство в срочном порядке, чтобы предотвратить развитие опасных последствий.
- Когда межрёберная боль острая и не проходит, находится под грудиной и излучает в левую или правую (редко) руку, сопровождается чувством угнетения, потливости и недостатка воздуха – всё это может быть признаками инфаркта миокарда или других проблем с сердцем.
- Когда межрёберная боль внезапная, резкая и не проходит, сопровождается затруднением дыхания. Это может быть тромбоэмболия легочной артерии.
- Если боль похожа на инфаркт, но излучает за плечи и на спину, сопровождается потливостью, беспокойством и затруднением дыхания. Это может быть расслаивающая аневризма аорты.
Лекарства от межрёберной боли
Первый вопрос, который интересует людей, страдающих от межрёберной боли, – какие лекарства принимать, чтобы устранить боли?
Если межрёберные боли связаны с проблемой мышечной или костной ткани, то для устранения симптома, как правило, достаточно принять нестероидные противовоспалительные средства.
В случае, если боль является симптом патологии, то необходимо использовать конкретные процедуры для борьбы с основной болезнью.
Межрёберные боли во время беременности
Беременность влечет за собой развитие ряда диспропорций и изменения положения центра тяжести тела, и все это, в сочетании с увеличением веса тела, вызывает напряжение мышц, которые поддерживают позвоночник, что приводит к возникновению межреберных болей.
Межреберная невралгия не является распространенным недугом, характеризуется внезапной сдавливающей или пронизывающей болью в области грудной клетки. Чаще это следствие запущенного остеохондроза или сдавливания нервных корешков межпозвонковыми грыжами.
Характер боли может быть разным: острая и постоянная боль или же приступообразная тупая. Неприятные ощущения лишь усиливаются от любого движения, глубокого дыхания, кашля. Чаще пациенты жалуются на сосредоточенную между ребрами боль, усиливающуюся при пальпации и надавливании. Межреберная невралгия – это приступ острой, режущей, спазматической и колющей боли, опоясывающей грудную клетку.
При остром приступе болевые ощущения настолько сильны, что могут парализовать движения человека. Он даже не может полноценно вдыхать из-за дискомфорта в груди. Помимо защемления нерва, боль в грудной клетке может свидетельствовать о множестве других заболеваний, схожих по симптоматике и признакам, однако, чтобы это вовремя определить, необходимо обратиться за скорой медицинской помощью и пройти обследование.
Причины

Существует множество различных причин происхождения защемления нервов и невралгии между ребер, но есть наиболее распространенные из них, симптомы которых также различаются:
- основная причина – возрастные изменения. С течением времени защитные функции организма иссякают, мышцы теряют свою упругость и тонус, сосуды истончаются, нервы теряют первозданный вид. В пожилом возрасте риск межреберной невралгии возрастает в разы. Пациенты возраста выше среднего гораздо превышают количество молодежи в обращениях с болями в спине и грудной клетке;
- нехватка витаминов и микроэлементов. Зачастую невралгию в правом боку провоцирует недостаток витамина группы B, который поддерживает работу всей ЦНС и восстанавливает нервные ткани;
- сахарный диабет. Кислородное голодание, которое свойственно этой болезни, становится толчком для истощения нерва и его ломкости, поэтому случаются защемления и сдавливания;
- расстройства ЖКТ. Истощение организма вследствие проблем с желудком может очень быстро нарушить гормональный фон и снизить мышечный тонус. Все эти факторы провоцируют невралгию;
- заболевание костей, в основном затрагивается грудной отдел, ребра и позвоночник;
- простудные заболевания, инфекционные вирусы и отравления — нередкие причины для развития невралгии, так же защемление может возникнуть вследствие продува спины или ребер;
- перенагрузка и напряжение мышц. Скованные спазмом мышцы, которые устали от перенапряжения, могут мешать сосудам и капиллярам проводить кислород, кровоснабжать органы и работать в привычном режиме. Поэтому возникают болевые ощущения;
- заболевания, расположенных рядом тканей и органов. Любые патологические изменения не останутся незамеченными нервными клетками, поэтому и реакция в виде боли незамедлительна.
Факторы риска
Есть риск увеличить свои шансы на получение симптомов межреберной невралгии с помощью некоторых факторов. Существуют распространенные факторы риска, к которым относят:
- вирусная инфекция ветряной оспы, опоясывающего лишая и пр. вирусы;
- травма, полученная в результате ДТП и неосторожного управления автотранспортом, вследствие которой были повреждены ребра, грудная клетка, межреберные нервы;
- виды спорта, таящие в себе риск травмы. Активные занятия в спаррингах, быстром движении, борьбе. Любой контакт с соперником может нанести вред. К таким видам относятся: футбол, баскетбол, бокс, борьба, регби, лыжные виды спорта.
Снижение риска
Есть пункты активного образа жизни, которые не только помогут чувствовать себя легче и уверенней, но и сократят факторы риска развития межреберной невралгии. Каким же образом снизить риск?
- Вакцинация от ветряной оспы и других вирусных инфекций, которые могут спровоцировать недуг.
- Вакцинация после 60 лет от опоясывающего лишая, ведь именно после этого возраста возрастает вероятность заражения.
- Оберегать себя от больших нагрузок, особенно при проблемных суставах и некрепкой сосудистой системе организма.
- Не водить автомобиль в состоянии алкогольного опьянения.
- При поездках на автомобильных средствах пользоваться защитными мерами – ремнем безопасности, дабы обезопасить себя от травмирования.
- Защита при контактной борьбе в спорте: шлем, перчатки, жилет, капа и пр.
Схожесть с другими заболеваниями

Существует множество схожих по симптомам заболеваний, которые нужно вовремя дифференцировать от межреберной невралгии. Часто этот недуг без должного обследования и инструментального подтверждения неопытные специалисты могут спутать с другими патологическими изменениями в организме, которые без должного лечения могут повлечь за собой множество неприятных осложнений и последствий. Распространенными болезнями, которые путают с защемлением немного, но все они достаточно серьезные и требуют эффективного лечения: язвенная болезнь желудка, воспаление легких, инфаркт или стенокардия. Это может быть травмы различной степени сложности, например, перелома ребра. Как же различить симптомы?
Многие симптомы язвенной болезни схожи с невралгией, однако, есть одна особенность, которая их сразу же отличит. Вся симптоматика привязана к приему пищи или его отсутствию. Интенсивность болезненных ощущений никак не меняется при смене положения тела или движении. Анальгетики будут малоэффективны в данном случае, облегчение наступает после приема противоязвенных средств. Характер боли острый, как и в случае с защемлением, но при язве напрягается живот, пациент испытывает неприятные ощущения в области брюшной полости. Для подтверждения используют данные УЗИ, рентгена или ФГДС.
При болезнях сердца характер боли в точности повторяет боль при невралгии, однако проходит быстро и такие приступы могут повторяться с некой периодичностью, но никак не зависят от движения или смены положения тела. Определяют проблемы с сердцем с помощью ЭКГ и УЗИ.

Самостоятельно такие боли не проходят, как в ситуации со стенокардией, они напоминают защемление и по характеру, и по интенсивности, и по продолжительности. Анальгетики бессильны в данном случае, убрать симптоматические приступы боли можно только при помощи антиангинальных и кардиотонических препаратов. Патологические изменения сердца можно наблюдать на ЭКГ, АД в этом случае будет изменяться, пациент может потерять сознание.
В этом же случае схожи и характер боли и ее усиление в движении, но нужно учитывать, что при травме место локализации боли может быть отечным с гематомой, изменением цвета тканей и т.д.
Если поражение легких при пневмонии обширное, пациент испытывает боль при глубоком вдохе или кашле. Она похожа на боль при невралгии, но не такая интенсивная, а также сопровождается кашлем, повышенной температурой тела, ознобом и прочими симптомами. Рентген поможет выявить такие изменения, а так же при прослушивании врач услышит хрипы и изменения в легких, свойственные для воспаления.
Диагностические методы

Важным является своевременное обращение к врачу за помощью. Не нужно самостоятельно диагностировать заболевания, тем более назначать себе лечение, используя советы народной медицины. При обнаружении первых симптомов, боли или неприятных ощущений необходимо обратиться к специалисту.
Первое, что делает врач, — выслушивает жалобы, проводит осмотр с пальпацией и выявлением больных мест и только после этого может поставить предварительный диагноз в виде межреберной невралгии.
Далее проводятся инструментальные и лабораторные методы обследования, которые исключают наличие других заболеваний, травм или патологий. МРТ и КТ помогут исключить грыжу, онкологические образования вдоль позвоночника.
ЭКГ и УЗИ сердца помогут исключить сердечно-сосудистые заболевания, в частности стенокардию. Далее проводятся биохимические анализы крови и мочи, анализы на наличие вирусных инфекций в организме и антитела для борьбы с ними. Делается рентген грудной клетки, электронейрография. Результаты всех этих исследований помогут выстроить реальную картину недуга, эффективные направления лечения и полное избавление от негативных симптомов патологии.
Лечение

Межреберная невралгия требует комплексного лечения, сочетающего в себе и медикаментозное воздействие и физиотерапию. Нельзя использовать лишь одно направление, эффект достигается при комплексном лечении.
Медикаментозное лечение включает в себя:
- нестероидные противовоспалительные средства. В основном используются в виде таблеток или внутримышечных уколов. Снимают болевой синдром, убирают воспаление и другие симптомы, способствуют быстрому выздоровлению. В некоторых случаях используют растворы для инъекций, когда болевой порог человека слабый, а неприятные ощущения мешают нормальной жизнедеятельности человека;
- мази, гели, обезболивающие крема. Для местного использования в комплексе с внутренним приемом лекарств, используют Вольтарен, Финалгон, Кетонал и пр. Эти средства наносят на кожу в местах локализации боли для снятия неприятных последствий защемления, расслабления мышц, уменьшения воспаления;
- в крайних случаях незаменимым средством является блокада. Если боль ярко выражена, не утихает долгое время, становясь невыносимой, в область пораженного нерва применяют специальное обкалывание анестетическими препаратами.
Среди физиотерапевтических процедур эффективными являются:
- иглоукалывание. С его помощью можно улучшить кровоток, активировать необходимые точки, унять боль и запустить обменные процессы организма. Какое количество сеансов необходимо именно вам, решит врач, для каждого человека эта цифра индивидуальна;
- электрофорез. В течение минимум недели воздействие электрических волн дает положительный результат в избавлении от болевых ощущений;
- мануальная терапия. Она способна расслабить зажатые мышцы, уменьшить сдавленность нервных окончаний, снять боль, выровнять позвонки и межпозвоночные диски;
- массаж. С его помощью стимулируются нервные импульсы тела, улучшается кровоток, усиливается обменный процесс, тело расслабляется, и мышцы приходят в тонус.
Для каждого пациента подбирается своя схема и продолжительность сеансов, учитывая степень тяжести защемления, болевой синдром и запущенность процесса.
Возможные осложнения
В течение болезни осложнений можно избежать, если своевременно обратиться к специалисту за помощью и не запускать процесс лечения. Единственное из осложнений – симптом болевого шока, который может возникнуть в острый период течения болезни. Его снимет или поможет облегчить обезболивающее средства или препарат седативного действия.
Профилактические меры

Чтобы не получить защемление нерва и не столкнуться с проблемой межреберной невралгии, необходимо придерживаться элементарных правил в жизни:
- своевременно обращаться к врачу с вирусными инфекциями, заболеваниями суставов и любых других серьезных болезней, которые требуют оперативных мер;
- избегать переохлаждений;
- снизить риск получения травмы различной сложности;
- разнообразить рацион питания витаминами и микроэлементами, необходимыми любому организму;
- выполнять утреннюю зарядку, гимнастику, заниматься спортом, больше двигаться;
- ежедневно совершать прогулки на свежем воздухе;
- следить за осанкой;
- отказаться от пагубных привычек, исключить алкоголь;
- своевременно проходить медицинский осмотр.
Межреберная невралгия не терпит самостоятельных решений, лечить ее должен грамотный профессионал, который назначит целый комплекс различных процедур. Чем раньше диагностировать недуг, тем безболезненней будет процесс выздоровления и меньший риск получения осложнений.
Читайте также:


