Что такое демиелинизация срединного нерва
Демиелинизация – патологический процесс, при котором разрушается миелиновая оболочка нервных волокон. Миелиновая оболочка выполняет изолирующую функцию: она обеспечивает распространение электрического импульса по волокну без энергетических потерь. Демиелинизация становится причиной нарушения функциональной активности структур, вовлеченных в патологический процесс.
Причины
К наиболее частым причинам демиелинизации относятся:
- генетически обусловленная несостоятельность миелиновой оболочки;
- повреждение белковых молекул миелина аутоиммунными комплексами;
- обменные нарушения в клетках нервной системы;
- вирусные агенты, клетками-мишенями которых становятся глиальные клетки (клетки, формирующие миелиновую оболочку);
- неопластические процессы в нервной ткани (первичные опухоли нервной системы и метастатические образования в данной области);
- тяжелая интоксикация.
Различают 2 типа демиелинизации:
- Миелинокластия – разрушение миелина в результате генетического дефекта.
- Миелинопатия – нарушение целостности миелиновой оболочки под влиянием внешних или внутренних факторов, не связанных с миелином.
В зависимости от локализации патологического процесса выделяют:
- демиелинизацию структур центральной нервной системы;
- демиелинизацию анатомических образований периферической нервной системы.
Последствием демиелинизации могут стать различные по локализации и выраженности нарушения функций нервной системы.
- изолированную демиелинизацию;
- генерализованную демиелинизацию.
Признаки
Клиническая картина при демиелинизации зависит от следующих факторов:
- локализация патологического процесса;
- его выраженность;
- компенсаторные возможности организма, то есть скорость естественной ремиелинизации (восстановления целостности миелиновой оболочки).
Изолированная демиелинизация двигательных нервов характеризуется двигательными нарушениями (парезами разной степени выраженности и параличами).
При изолированной демиелинизации чувствительных нервных волокон в клинической картине превалируют симптомы нарушенной чувствительности в области, за которую отвечает пораженный нерв (парестезии, гиперестезии, диссоциации, гипестезии, анестезии, дизестезии).
Генерализованная демиелинизация характеризуется следующими симптомами:
- хроническая усталость, повышенная утомляемость;
- упорные головные боли;
- головокружения;
- нарушения интеллектуальной деятельности;
- снижение остроты зрения;
- затруднения глотания (дисфагия);
- смазанная речь;
- неустойчивость, шаткость походки;
- тремор конечностей;
- необычные ощущения в разных частях тела.
Диагностика
С целью локализации патологического процесса проводится тщательный неврологический осмотр.
Для диагностики периферической демиелинизации используется электромиография (исследование биопотенциалов скелетных мышц).
Наиболее информативный метод – магнитно-резонансная томография, посредством которой удается визуализировать патологические очаги диаметров более 3 мм.
Лечение
Целями терапии являются ремиелинизация, то есть восстановление целостности миелиновой оболочки нервного волокна, и нормализация функций участка нервной системы, вовлеченного в патологический процесс.
Изолированная демиелинизация двигательных нервов характеризуется двигательными нарушениями (парезами разной степени выраженности и параличами).
Для стимулирования ремиелинизации назначаются следующие группы препаратов:
- противовоспалительные средства;
- нейропротекторы;
- средства, улучшающие трофику нервной ткани, в том числе витамины.
Профилактика
Своевременное выявление наследственной предрасположенности к развитию демиелинизирующих заболеваний исходя из изучения семейного анамнеза и проведения генетического типирования, а также мероприятия, направленные на предупреждение развития аутоиммунных заболеваний и нейроинфекций, позволяют существенно снизить риск демиелинизации нервных волокон.
Последствия и осложнения
Последствием демиелинизации могут стать различные по локализации и выраженности нарушения функций нервной системы.
Информация является обобщенной и предоставляется в ознакомительных целях. При первых признаках болезни обратитесь к врачу. Самолечение опасно для здоровья!
Если бы ваша печень перестала работать, смерть наступила бы в течение суток.
Если улыбаться всего два раза в день – можно понизить кровяное давление и снизить риск возникновения инфарктов и инсультов.
Первый вибратор изобрели в 19 веке. Работал он на паровом двигателе и предназначался для лечения женской истерии.
Когда влюбленные целуются, каждый из них теряет 6,4 ккалорий в минуту, но при этом они обмениваются почти 300 видами различных бактерий.
Многие наркотики изначально продвигались на рынке, как лекарства. Героин, например, изначально был выведен на рынок как лекарство от детского кашля. А кокаин рекомендовался врачами в качестве анестезии и как средство повышающее выносливость.
74-летний житель Австралии Джеймс Харрисон становился донором крови около 1000 раз. У него редкая группа крови, антитела которой помогают выжить новорожденным с тяжелой формой анемии. Таким образом, австралиец спас около двух миллионов детей.
Средняя продолжительность жизни левшей меньше, чем правшей.
В стремлении вытащить больного, доктора часто перегибают палку. Так, например, некий Чарльз Йенсен в период с 1954 по 1994 гг. пережил более 900 операций по удалению новообразований.
Кариес – это самое распространенное инфекционное заболевание в мире, соперничать с которым не может даже грипп.
Раньше считалось, что зевота обогащает организм кислородом. Однако это мнение было опровергнуто. Ученые доказали, что зевая, человек охлаждает мозг и улучшает его работоспособность.
Печень – это самый тяжелый орган в нашем теле. Ее средний вес составляет 1,5 кг.
Человеческие кости крепче бетона в четыре раза.
Согласно исследованиям ВОЗ ежедневный получасовой разговор по мобильному телефону увеличивает вероятность развития опухоли мозга на 40%.
Люди, которые привыкли регулярно завтракать, гораздо реже страдают ожирением.
Иммунитет – наша естественная защита от самых разнообразных инфекционных патологий. Она способна успешно справиться как с вирусными, так и бактериальными или гр.
Туннельные поражения периферических нервов
Сегодня мы поговорим о туннельных поражениях периферических нервов.
Тема серьезная. К сожалению, настороженность специалистов к этой патологии минимальна. И в итоге, длительное время пациент лечится с поражением шейного отдела, не смотря на то, что уже давно сформировался туннельный синдром, требующий лечения.
Итак - туннельное поражение нервов.
- Срединный нерв - запястный канал, канал круглого пронатора.
- Локтевой нерв - канал Гийона, кубитальный канал.
- Лучевой нерв - канал супинатора, спиральный канал.
- Малоберцовый нерв - канал головки малоберцовой кости.
- Большеберцовый нерв - тарзальный канал.
- Бедренный нерв - канал бедренного нерва.
Какие факторы приводят к развитию туннельного синдрома?
- Однотипная физическая нагрузка
- Микротравматизация нерва на месте мета туннеля (к примеру, сидим за столом, опираясь на локти, или ударяемся локтями)
- Уменьшение объёма природного канала (отёк, разрастание фиброзной ткани, гиперосификация)
- Травмы костей и суставов изменяющие форму канала.
- Позиционное сдавление.
- Наследственная предрасположенность.
- Доказательство наличия сдавления нерва на уровне туннеля.
- Определение качества поражения - преимущественно сенсорное или преимущественно моторное. Что является показанием для выбора тактики лечения - оперативное или консервативное.
- Определение точного места поражения - при туннеле его протяженность около 1 см. Поэтому , перед оперативным вмешательством, нужно четко указать место сдавления.
- Определение выраженности поражения и наличия его осложнения.
- Фаза ирритации - болевые ощущения, онемение, парестезии
- Фаза формирования неврологического дефицита (выпадения)
- Двигательные нарушения
- Гибель мышц - гипоторофия.
- Чувствительные нарушения.
- Особенности строения нервов - чем больше вегетативных волокон- тем раньше клинические проявления. На сегодняшний день считается, что самый «больной « нерв - это срединный нерв, на втором месте– большеберцовый, затем локтевой, лучевой, малоберцовый.
- Следующая особенность - расположение сенсорных нервов. Если сенсорные волокна нерва расположены более поверхностно, то и фаза ирритации наступит быстрее и он быстрее прийдёт к врачу. Если сенсорные волокна более глубоко, то фаза ирритации наступит позже и пациент будет у врача, когда уже сформируется двигательный дефицит.
- Особенности самим пациентом восприятия боли тоже разная - к примеру ,человек работающий на отбойном молотке, отнесет свои боли к отбойному молотку, за который держится, равно как и болевые ощущения. И посетит врача только при развитии похудания рук.
- Исследование проведения по нерву - моторное, сенсорное.
- Метод пошагового тестирования (инчинг)
- Методы специального исследования нервов.
Разберем синдром карпального канала, как наиболее часто встречающийся.
В среднем из 20 человек пришедших на ЭМГ диагностику, как правило 6-8 будет с синдромом карпального канала, хотя на обследование пришли с совсем другим диагнозом. Карпальный канал занимает пространство в 2 поперечных пальца выше лини запястья. Здесь расположена связка, под которой располагается нерв.
- Идиопатические факторы - мы не можем указать какой именно точно фактор влияет, потому, что, как правило, влияет группа факторов.
- Травмы и воспалительные поражения сустава (артрит лучезапястного сустава, синовиального влагалища),
Значимость сахарного диабета в развитии туннельной невропатии – подвергается сомнению, но полиневритические нарушения проведения по сенсорным, моторным нервам, несомненно диагностируются.
- Беременность.
- Фаза выпадения - неврологический дефицит.
- Сенсорные нарушения - гипестезия 2,3 пальца.
- При глубокой аксонопатии сенсорных волокон.
- Гипотрофия мышц кисти - грубая моторная аксонопатия.
В Европе существует стандарт исследования пациентов с онемением рук. Если есть такие жалобы, то первое, что ему проводят - это миографию. Для исключения синдрома карпального канала. Если карпальный синдром исключается, то считают что это шея, и дальше обследуют в этом направлении.
У нас, к сожалению, наоборот - сперва делают МРТ - причем совершенно необоснованно в большинстве случаев. Затем год, два лечатся, потому - что там, на МРТ что-то нашли. Иной раз оперируют. А истинную причину - не устанавливают.
Методики исследования срединного нерва: это базовые методики (ЭМГ моторная, сенсорная) и дополнительные - их около 10-ти. Все их проводить не надо. Их много оттого что проблема карпального канала не столь проста.
Что обычно проводится:

Нейропатия представляет собой опасное заболевание нерва, которое непосредственно связанно с сильным поражением различных частей спинного мозга. Расстройство можно подразделить на сенсорное и моторное. Сенсорная нейропатия характеризуется двигательными нарушениями, а моторная нейропатия влияет на тонкие и толстые волокна спинного мозга.
Физическое состояние организма при демиелинизирующей нейропатии нередко характеризуется замедлением рефлекторной деятельности, повышенной слабостью, значительной атрофированностью мышечных тканей, а также мышечными сокращениями непроизвольного характера. Следует упомянуть утерю ощущений движения и вибрации, снижение реакции на непосредственное положение частей тела, различные покалывания и зуд, изменения в восприятии болевых ощущений и температуры.
Причины возникновения различных видов нейропатий заключены в артритах с типичной ревматоидной симптоматикой, гипотиреоз, опухоли, различные формы диабета, а также опасная почечная и печеночная недостаточность. Симметричные нарушения двигательных рефлексов и повышенная чувствительность также могут быть причинами возникновения данного заболевания.
Из-за таких патологических состояний, как туберкулез, сахарный диабет и полиартрит зачастую происходит поражение единственного нерва, что в большинстве случаев сопровождается довольно сильными болевыми ощущениями. Кроме того, в современной медицинской практике имеются конкретные случаи, когда болезнь проявлялась вследствие серьезного недостатка в организме фолиевой кислоты, различных витаминов группы В.
Причины демиелинизирующей нейропатии могут скрываться в отравлениях ртутью, всевозможными ядовитыми веществами. Если не обращать внимание на противопоказания к некоторым лекарственным препаратам, также можно спровоцировать данное расстройство.
Значение типичных шванновских клеток для простых аксонов велико. Его можно сравнить с главной ролью олигодендроглии в центральной нервной системе. Аксоны выполняют необходимую изолирующую и трофическую функции. Между всеми шванновскими клетками всегда имеются своеобразные перехваты Ранвье, которые призваны обеспечивать скачкообразное проведение каждого возбуждения по аксону. Утрата таких клеток влечет снижение скорости распространения возбуждения непосредственно по нерву.
Аксоны в первую очередь страдают при повреждении именно шванновских клеток. Для них пострадавшие клетки всегда выполняют роль своеобразного изолятора. Толстые миелиновые волокна предназначены для обеспечения распространения возбуждения. Зачастую это проявляется ранними выраженными расстройствами чувствительности. Демиелинизирующая нейропатия характеризуется неравномерными нарушениями всех видов чувствительности.
При этом довольно рано утрачиваются типичные сухожильные рефлексы. Во многих случаях сильно страдают двигательные и все чувствительные нервы. Как правило, в клинической картине данного заболевания преобладают серьезные расстройства чувствительности, а парезы уходят на второй план. Многих больных беспокоит спонтанная боль, которая характерна не только для нейропатии, но и для других мышечных болезней.
Хроническая демиелинизирующая воспалительная нейропатия считается аутоиммунным заболеванием, которое схоже по патогенезу с синдромом Гийена - Барре. При этом она отличается только течением, которое бывает ступенеобразным прогрессирующим или неуклонным. Протекает такой тип нередко в виде отдельных обострений, обычно разделенных некоторыми ремиссиями.
Главные симптомы демиелинизирующей нейропатии воспалительного характера достигают нередко максимума приблизительно через 2 месяца. В данном случае более важная роль всегда отводится иммуногенетическим наследственным факторам. Заболевание может начинаться подостро, а затем оно приобретает прогрессирующий рецидивирующий либо монофазный хронический характер. Тяжесть и выраженность симптомов всегда различны, в зависимости от конкретной фазы демиелинизирующей нейропатии.
Диагностика заболевания при обследовании пациента позволяет объективно исследовать все необходимые чувствительные болевые точки. При диагностике общих нарушений чувствительности, исследуется весь нерв, его состояние и расположение проксимальных отделов. В зависимости от степени расстройства применяются всевозможные инструментальные и лабораторные методы.
Они способствую точному раскрытию всех дополнительных нюансов, чтобы быстро поставить окончательный диагноз. К таким методом относят электромиографию, компьютерную томографию и нервно-мышечную передачу.

Автор статьи: Мочалов Павел Александрович | д. м. н. терапевт
Образование: Московский медицинский институт им. И. М. Сеченова, специальность - "Лечебное дело" в 1991 году, в 1993 году "Профессиональные болезни", в 1996 году "Терапия".
Наши авторы

Невропатия срединного нерва — поражение n. medianus на любом его участке, приводящее к болям и отечности кисти, расстройству чувствительности ее ладонной поверхности и первых 3,5 пальцев, нарушению сгибания этих пальцев и противопоставления большого пальца. Диагностика проводится неврологом по результатам неврологического осмотра и электронейромиографии; дополнительно при помощи рентгенографии, УЗИ и томографии исследуют костно-мышечные структуры. В лечение включают обезболивающие, противовоспалительные, нейрометаболические, сосудистые фармпрепараты, ЛФК, физиолечение, массаж. По показаниям проводятся хирургические вмешательства.

- Причины невропатии срединного нерва
- Симптомы невропатии срединного нерва
- Диагностика невропатии срединного нерва
- Лечение невропатии срединного нерва
- Цены на лечение
Общие сведения
Невропатия срединного нерва встречается достаточно часто. Основной контингент заболевших — лица молодого и среднего возраста. Наиболее распространенные места поражения срединного нерва соответствуют зонам его наибольшей уязвимости — анатомическим туннелям, в которых возможно сдавление (компрессия) ствола нерва с развитием т. н. туннельного синдрома. Самым часто встречающимся туннельным синдромом n. medianus является синдром запястного канала — сдавление нерва при его переходе на кисть. Средняя заболеваемость в популяции составляет 2-3%.
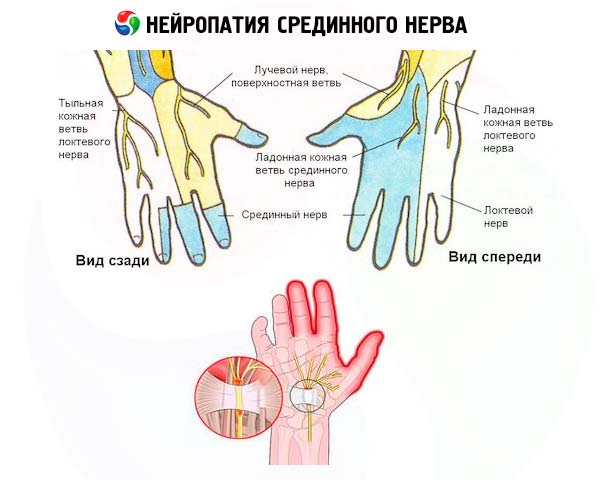
N. medianus формируется при соединении пучков плечевого сплетения, которые, в свою очередь, начинаются от спинномозговых корешков С5–Th1. После прохождения подмышечной зоны идет рядом с плечевой артерией вдоль медиального края плечевой кости. В нижней трети плеча уходит глубже артерии и проходит под связкой Струзера, при выходе на предплечье идет в толще круглого пронатора. Затем проходит между мышцами-сгибателями пальцев. На плече срединный нерв не дает ветвей, к локтевому суставу от него отходят сенсорные ветви. На предплечье n. medianus иннервирует практически все мышцы передней группы.
С предплечья на кисть n. medianus переходит через карпальный (запястный канал). На кисти он иннервирует мышцы противопоставляющую и отводящую большой палец, частично мышцу, сгибающую большой палец, червеобразные мышцы. Сенсорные ветви n. medianus иннервируют лучезапястный сустав, кожу ладонной поверхности радиальной половины кисти и первых 3,5 пальцев.

Причины невропатии срединного нерва
Невропатия срединного нерва может развиться вследствие травмы нерва: его ушиба, частичного разрыва волокон при резанных, рваных, колотых, огнестрельных ранах или повреждении отломками костей при переломах плеча и предплечья, внутрисуставных переломах в локтевом или лучезапястном суставах. Причиной поражения n. medianus могут быть вывихи или воспалительные изменения (артроз, артрит, бурсит) указанных суставов. Компрессия срединного нерва в любом его отрезке возможна при развитии опухолей (липом, остеом, гигром, гемангиом) или формировании посттравматических гематом. Невропатия может развиваться вследствие эндокринной дисфункции (при сахарном диабете, акромегалии, гипотиреозе), при заболеваниях, влекущих за собой изменения в связках, сухожилиях и костных тканях (подагре, ревматизме).
Развитие туннельного синдрома обусловлено компрессией ствола срединного нерва в анатомическом туннеле и нарушением его кровоснабжения вследствие сопутствующего сдавления питающих нерв сосудов. В связи с этим туннельный синдром также носит название компрессионно-ишемического. Наиболее часто невропатия срединного нерва такого генеза развивается в связи с профессиональной деятельностью. Например, синдромом запястного канала страдают маляры, штукатуры, плотники, упаковщики; синдром круглого пронатора наблюдается у гитаристов, флейтистов, пианистов, у кормящих женщин, которые длительно держат спящего ребенка на руке в положении, когда его голова находится на предплечье матери. Причиной туннельного синдрома может выступать изменение анатомических структур, образующих туннель, что отмечается при подвывихах, повреждении сухожилий, деформирующем остеоартрозе, ревматическом заболевании околосуставных тканей. В редких случаях (менее 1% во всей популяции) компрессия обусловлена наличием аномального отростка плечевой кости.
Симптомы невропатии срединного нерва
Невропатия срединного нерва характеризуется выраженным болевым синдромом. Боль захватывает медиальную поверхность предплечья, кисть и 1-3-й пальцы. Часто она имеет жгучий каузалгический характер. Как правило, боли сопровождаются интенсивными вегетативно-трофическими нарушениями, что проявляется отечностью, жаром и покраснением или похолоданием и бледностью запястья, радиальной половины ладони и 1-3-го пальцев.
Наиболее заметными симптомами двигательных нарушений являются невозможность собрать пальцы в кулак, противопоставить большой палец, согнуть 1-й и 2-й пальцы кисти. Затруднено сгибание 3-го пальца. При сгибании кисти наблюдается ее отклонение в локтевую сторону. Патогномоничным симптомом выступает атрофия мышц тенора. Большой палец не противопоставляется, а становиться в один ряд с остальными и рука приобретает схожесть с обезьяньей лапой.
Сенсорные нарушения проявляются онемением и гипестезией в зоне иннервации срединного нерва, т. е. кожи лучевой половины ладони, ладонной поверхности и тыла концевых фаланг 3,5 пальцев. Если нерв поражен выше запястного канала, то чувствительность ладони обычно сохранена, т. к. ее иннервация осуществляется ветвью, отходящей от срединного нерва до его входа в канал.
Диагностика невропатии срединного нерва
В классическом варианте невропатия срединного нерва может быть диагностирована неврологом в ходе тщательного неврологического осмотра. Для выявления двигательной недостаточность пациента просят выполнить ряд тестов: сжать все пальцы в кулак (1-й и 2-й пальцы не сгибаются); поскрести по поверхности стола ногтем указательного пальца; растягивать лист бумаги, взяв его лишь первыми двумя пальцами каждой руки; вращать большими пальцами; соединить кончики большого пальца и мизинца.
При туннельных синдромах определяется симптом Тиннеля — болезненность по ходу нерва при постукивании в месте компрессии. С его помощью можно диагностировать место поражения n. medianus. При синдроме круглого пронатора симптом Тиннеля определяется при постукивании в районе табакерки пронатора (верхняя треть внутренней поверхности предплечья), при синдроме запястного канала — при постукивании по радиальному краю внутренней поверхности запястья. При синдроме супракондилярного отростка боль возникает, когда пациент одновременно со сгибанием пальцев разгибает и пронирует предплечье.
Лечение невропатии срединного нерва
В зависимости от того, какой генез имеет нейропатия срединного нерва, ее лечением, наряду со специалистами в области неврологии, занимаются врачи смежных медицинских направлений: травматологии-ортопедии, эндокринологии, хирургии. Первоочередным является устранение этиологического фактора: дренирование гематомы, удаление опухоли, вправление вывиха, лечение артрита, коррекция эндокринных расстройств, создание покоя в зоне поражения нерва.
Параллельно осуществляется противовоспалительная и противоболевая терапия НПВП (ортофен, нимесулид, наклофен, диклофенак), а в более тяжелых случаях глюкокортикоидами (дипроспаном, преднизолоном). При интенсивном болевом синдроме проводят внесуставные лечебные блокады — в область поражения нерва вводят комбинацию лидокаин+гидрокортизон. Эффективным обезболивающим средством выступает фонофорез с димексидом, электрофорез. Обязательным компонентом комплексной терапии являются фармпрепараты, улучшающие питание нерва: нейрометаболиты (витамины В1 и В6, неостигмин, ипидакрин) и сосудистые средства (ксантинола никотинат, никотиновая к-та). В восстановительном периоде применяют ЛФК, массаж пораженной руки, электромиостимуляцию, грязелечение, озокерит.
При отсутствии эффекта от консервативной терапии, особенно при травматическом повреждении нерва, невропатия срединного нерва является показанием к хирургическому вмешательству. В зависимости от ситуации применяется шов нерва, невролиз с временной имплантацией электростимулятора, пластика нерва.

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Эпидемиология
- Причины
- Факторы риска
- Патогенез
- Симптомы
- Осложнения и последствия
- Диагностика
- Дифференциальная диагностика
- Лечение
- К кому обратиться?
- Профилактика
- Прогноз

К числу наиболее часто диагностируемых заболеваний периферических нервов относится нейропатия срединного нерва – одного из трех главных моторно-сенсорных нервов рук, обеспечивающих их движения и чувствительность от плеча до кончиков пальцев.
Без учета патогенетических факторов многие продолжают называть его невритом, а МКБ-10 на основе анатомо-топографических особенностей болезни относит ее к мононейропатиям верхних конечностей с кодом G56.0-G56.1.

[1], [2], [3], [4], [5], [6]
Код по МКБ-10
Эпидемиология
Точная статистика данной патологии неизвестна. Большинство эпидемиологических исследований сосредоточено на синдроме запястного канала, который является самым распространенным синдромом периферической компрессии срединного нерва с частотой заболеваний – 3,4% всех нейропатий: 5,8% – у женщин и 0,6% – у мужчин.
Европейские неврологи отмечают, что данный синдром диагностируется у 14-26% пациентов с диабетом; около 2% случаев фиксируется в течение беременности, почти у 10% профессиональных шоферов, у четверти маляров, у 65% людей, постоянно работающих с вибрирующими инструментами, и у 72% работников, занимающихся ручной обработкой рыбы или птицы.
А вот синдром круглого пронатора выявляется почти у двух третей доярок.

[7], [8], [9], [10], [11], [12], [13], [14], [15]
Причины нейропатии срединного нерва
В большинстве случаев причины нейропатии срединного нерва – сдавливание какого-то участка ствола нерва, которое в неврологии определяется как компрессионная нейропатия срединного нерва, нейрокомпрессионный или туннельный синдром. Компрессия может быть следствием травм: переломов в области головки плеча или ключичной кости, вывихов и сильных ударов плеча, предплечья, локтевого или лучезапястного суставов. Если сдавливанию подвергаются близлежащие к нерву кровеносные сосуды и капилляры его эндоневрия, то диагностируется компрессионно-ишемическая нейропатия срединного нерва.
В неврологии выделяют и другие виды нейропатии медиального нерва, в частности, дегенеративно-дистрофическую, связанную с артрозами, деформирующим остеоартрозом или остеитом плечевого, локтевого или лучезапястного суставов.
При наличии хронических инфекционных воспалений суставов верхних конечностей – артритов, остеоартрита запястья, ревматоидного или подагрического артритов, суставного ревматизма – тоже может возникать нейропатия срединного нерва. Сюда же, в качестве триггера патологии, следует отнести воспалительные процессы, локализованные в синовиальной сумке суставов, в сухожилиях и связках (при стенозирующем тендовагините или теносиновите).
Кроме того, к поражению срединного нерва способны приводить новообразования костей плеча и предплечья (остеомы, костные экзостозы или остеохондромы); опухоли ствола нерва и/или его ветвей (в виде невриномы, шванномы или нейрофибромы), а также анатомические аномалии.
Так, если у человека в нижней трети кости плеча (примерно в 5-7 см над средним надмыщелком) имеется редкое анатомическое образование – остистый надмыщелковый отросток (апофиз), то вместе со связкой Струзера и плечевой костью он может образовывать дополнительное отверстие. Оно может быть настолько узким, что проходящие через него срединный нерв и брахиальная артерия могут сдавливаться, приводя к компрессионно-ишемической нейропатии срединного нерва, которая в данном случае называется синдромом наднадмыщелкового апофиза или синдромом супракондилярного отростка.

[16], [17], [18], [19], [20], [21], [22], [23], [24]
Факторы риска
Специалисты считают безусловными факторами риска развития нейропатии данного нерва свойственные некоторым профессиям постоянное напряжение лучезапястного или локтевого суставов, длительные действия с согнутым или разогнутым запястьем. Отмечается также значение наследственности и имеющихся в анамнезе сахарного диабета, тяжелой формы гипотиреоза – микседемы, амилоидоза, миеломы, васкулита, дефицита витаминов группы В.
Согласно результатам некоторых зарубежных исследований, факторы, ассоциированные с данным видом периферической мононейропатии, включают беременность, повышенный индекс массы тела (ожирение), у мужчин – варикозное расширение вен в области плеча и предплечья.
Угроза возникновения неврита срединного нерва существует при противоопухолевой химиотерапии, длительном применении сульфаниламидов, инсулина, диметилбигуанида (противодиабетического средства), препаратов с производными гликолилмочевины и барбитуровой кислоты, гормона щитовидной железы тироксина и др.

[25], [26], [27], [28], [29], [30], [31], [32], [33], [34]
Патогенез
Длинная ветвь плечевого нервного сплетения, которая выходит из брахиального узла (plexus brachials) в области подмышечной впадины, образует срединный нерв (nervus medianus), идущий параллельно плечевой кости вниз: через локтевой сустав вдоль локтевой и лучевой костей предплечья, через карпальный канал лучезапястного сустава в кисть и пальцы.
Нейропатия развивается в случаях компрессии среднего ствола надключичной части плечевого сплетения, его наружного пучка (в зоне выхода верхней ножки нерва из брахиального узла) или в месте отхождения внутренней ножки нерва от внутреннего вторичного пучка. И ее патогенез заключается в блокировании проведения нервных импульсов и нарушении иннервации мышц, что приводит к ограничению движений (парезу) лучевого сгибателя запястья (musculus flexor carpi radialis) и круглого пронатора (musculus pronator teres) в области предплечья – мышцы, обеспечивающей повороты и вращательные движения. Чем сильнее и продолжительнее давление на срединный нерв, тем более выражена нервная дисфункция.
Изучение патофизиологии хронических компрессионных нейропатий показало не только сегментарную, но нередко и обширную демиелинизацию аксонов срединного нерва в зоне компрессии, выраженную отечность окружающих тканей, увеличение плотности фибробластов в тканях защитных оболочек нерва (периневрия, эпиневрия), сосудистую гипертрофию в эндоневрии и увеличение объема эндоневральной жидкости, усиливающее сдавливание.
Также выявлено повышение экспрессии расслабляющего гладкие мышцы простагландина E2 (PgE2); фактора роста эндотелия сосудов (VEGF) в синовиальных тканях; матриксной металлопротеиназы II (MMP II) в мелких артериях; трансформирующего фактора роста (TGF-β) в фибробластах синовиальных оболочек суставных полостей и связок.

[35], [36], [37], [38], [39], [40],
Симптомы нейропатии срединного нерва
Основные определения диагнозов компрессионных мононейропатий: синдром наднадмыщелкового апофиза, синдром круглого пронатора и запястный туннельный синдром или синдром карпального канала.
В первом случае – при синдроме наднадмыщелкового апофиза (о котором уже шла речь выше) – компрессия срединного нерва проявляется симптомами двигательного и сенсорного характера: болями в нижней трети плеча (с внутренней стороны), онемением и покалыванием (парестезией), снижением чувствительности (гипестезией) и ослаблением мышц кисти и пальцев (парезом). Частота данного синдрома составляет 0,7-2,5% (по другим данным – 0,5-1%).
Во втором случае симптомы нейропатии срединного нерва появляются после его компрессии при прохождении через структуры мышц предплечья (круглый пронатор и сгибатель пальцев). Первые признаки синдрома круглого пронатора включает боли в предплечье (отдающие в плечо) и кисти; далее отмечают гипестезию и парестезию ладони и тыльной поверхности концевых фаланг I, II, III и половины IV пальцев; ограничение поворотов и вращательных движений (пронации) мышц предплечья и кисти, сгибания кисти и пальцев. При запущенном заболевании иннервируемая срединным нервом мышца тенара (возвышения большого пальца) частично атрофируется.
При запястном туннельном синдроме сжатие ствола срединного нерва происходит в узком костно-фиброзном туннеле запястья (карпальном канале), через который вместе с несколькими сухожилиями нерв простирается в кисть. При данной патологии отмечаются та же парестезия (не проходящая и по ночам); боли (вплоть до нестерпимых – каузалгических) в предплечье, кисти, первых трех пальцах и отчасти указательном пальце; снижение мышечной моторики кисти и пальцев.
Мягкие ткани в зоне зажатого нерва на первой стадии отекают, а кожа краснеет и становится горячей на ощупь. Затем кожные покровы кистей и пальцев бледнеют или приобретают синюшный оттенок, становятся сухими, и роговой слой эпителия начинает слущиваться. Постепенно происходит утрата тактильной чувствительности с развитием астереогнозии.
При этом симптоматика, которой проявляется нейропатия правого срединного нерва, идентична признакам, возникающим, когда сдавливание локализуется на левой руке, то есть имеется нейропатия левого срединного нерва. Подробнее см. – Симптомы поражения срединного нерва и его ветвей
Осложнения и последствия
Самые неприятные последствия и осложнения нейропатических синдромов медиального нерва верхних конечностей – атрофия и паралич периферических мышц из-за нарушения их иннервации.
При этом двигательные ограничения касаются вращательных движений кистью и ее сгибания (в том числе мизинца, безымянного и среднего пальцев) и сжатия в кулак. Также вследствие атрофии мышц большого пальца и мизинца меняется конфигурация кисти, препятствующая мелкой моторике.
Особенно негативно на состоянии мышц сказываются атрофические процессы, если компрессия или воспаление nervus medianus привели к обширной демиелинизации его аксонов – с невозможностью восстановления проведения нервных импульсов. Тогда начинается фиброзная дегенерация мышечных волокон, которая через 10-12 месяцев становится необратимой.

[41], [42], [43], [44], [45], [46], [47], [48], [49]
Диагностика нейропатии срединного нерва
Диагностика невропатии срединного нерва начинается с выяснения анамнеза пациента, осмотра конечности и оценки степени повреждения нерва – на основании наличия сухожильных рефлексов, которые проверяются с помощью специальных механических тестов (сгибания-разгибания суставов кисти и пальцев).
Для выяснения причины заболевания могут понадобиться анализы крови: общий и биохимический, на уровень глюкозы, гормонов щитовидной железы, содержание CRP, аутоантител (IgM, IgG, IgA) и др.
Инструментальная диагностика с помощью электромиографии (ЭМГ) и электронейрорафии (ЭНГ) дает возможность оценить электрическую активность мышц плеча, предплечья и кисти и степень проводимости нервных импульсов срединным нервом и его ответвлениями. Также используют рентгенографию и миелографию с контрастным веществом, УЗИ сосудов, УЗИ, КТ или МРТ костей, суставов и мышц верхних конечностей.

[50], [51]
Дифференциальная диагностика
Дифференциальная диагностика призвана отличить мононейропатию срединного нерва от нейропатии локтевого или лучевого нерва, поражения плечевого нервного сплетения (плексита), корешковых дисфункций при радикулопатии, скаленус-синдрома, воспаления связки (теносиновита) большого пальца руки, стенозирующего тендовагинита сгибателей пальцев, полиневрита при системной красной волчанке, синдрома Рейно, сенситивной джексоновской эпилепсии и других патологий, в клинической картине которых имеются сходные симптомы.
К кому обратиться?
Лечение нейропатии срединного нерва
Комплексное лечение нейропатии срединного нерва должно начинаться с минимизации компрессионного воздействия и снятия боли, для чего руке придают физиологическое положение и фиксируют лонгетой или ортезом. Купирование интенсивной боли проводят путем периневральной или параневральной новокаиновой блокады. Пока конечность иммобилизована, пациенту дается больничный при нейропатии срединного нерва.
Следует иметь в виду, что лечение возникшей нейропатии не отменяет терапии заболеваний, ставших ее причиной.
Для уменьшения боли могут быть назначены лекарства в таблетках: Габапентин (др. торговые названия – Габагама, Габалепт, Габантин, Ламитрил, Нейронтин); Максиган или Дексалгин (Дексаллин) и др.
Чтобы снять воспаление и отек, прибегают к параневральным инъекциям кортикостероидов (гидрокортизона).
Для стимуляции проведения нервных импульсов применяется Ипидакрин (Амиридин, Нейромидин). Внутрь принимают по 10–20 мг дважды в день (в течение месяца); вводят парентерально (п/к или в/м – 1 мл 0,5-1,5% раствора раз в день). Препарат противопоказан при эпилепсии, нарушениях сердечного ритма, бронхиальной астме, обострениях язвы желудка, беременности и кормлении грудью; не применяется детям. Среди побочных эффектов отмечают головную боль, аллергические кожные реакции, гипергидроз, тошноту, повышение ЧСС, возникновение спазма бронхов и судорог.
Улучшению циркуляции крови в мелких сосудах и кровоснабжения тканей способствует Пентоксифиллин (Вазонит, Трентал). Стандартная дозировка – по 2-4 таблетки до трех раз в сутки. Возможны побочные эффекты в виде головокружения, головной боли, тошноты, диареи, учащения пульса, снижения АД. Противопоказания включают кровотечения и ретинальные кровоизлияния, недостаточность печени и/или почек, язвы ЖКТ, беременность.
Для повышения содержания высокоэнергетических соединений (макроэгов) в мышечных тканях используются препараты альфа-липоевой кислоты – Альфа-липон (Эспа-липон): сначала капельное в/в введение – по 0,6-0,9 г в сутки, спустя две-три недели принимают таблетки – по 0,2 г трижды в сутки. Побочные действия могут выражаться появлением крапивницы, головокружений, повышенной потливостью, болями в области брюшной полости, нарушением работы кишечника.
При нейропатии, связанной с сахарным диабетом, назначают Карбамазепин (Карбалекс, Финлепсин). И всем пациентам необходимо принимать витамины С, В1, В6, В12.
Очень эффективно физиотерапевтическое лечение нейропатий, поэтому обязательно назначаются сеансы физиопроцедур с использованием ультрафонофореза (с новокаином и ГКС) и электрофореза (с Дибазолом или Прозерином); УВЧ, импульсного переменного тока (дарсонвализации) и низкочастотного магнитного поля (магнитотерапии); обычного лечебного массажа и точечного (рефлексотерапии); электростимуляции мышц с нарушенной иннервацией; бальнео- и пелоидотерапии.
После снятия острого болевого синдрома, примерно через неделю после иммобилизации руки, всем пациентам назначают ЛФК при нейропатии срединного нерва – для укрепления мышц плеча, предплечья, кисти и пальцев и увеличения диапазона их сгибания и пронации.
Из средств, которыми рекомендуют проводить народное лечение данной патологии, предлагаются обезболивающие компрессы с голубой глиной, скипидаром, смесью камфорного спирта с солью, спиртовой настойкой календулы. Эффективность такого лечения, а также лечение травами (употребления внутрь отваров из корней девясила или лопуха) никто не оценивал. Но точно известно, что полезно принимать масло энотеры (примулы вечерней), так как в нем много жирной альфа-липоевой кислоты.

[52], [53], [54], [55], [56], [57], [58]
Если все попытки излечить компрессионно-ишемическую нейропатию срединного нерва консервативными методами безуспешны, и двигательно-сенсорные нарушения не проходят после одного-полутора месяцев, проводится хирургическое лечение.
При этом если нейропатия возникла после травмы из-за пересечения nervus medianus, операция по восстановлению его целостности, то есть сшиванию или пластике, делается раньше – чтобы избежать стойкого ограничения амплитуды движений кисти (контрактуры).
При запястном туннельном синдроме проводят хирургическую декомпрессию срединного нерва (рассекая карпальную связку) или его освобождение (невролиз) с удалением сдавливающих фиброзных тканей. Вмешательство может производиться открытым доступом и эндоскопически.
Противопоказаниями к проведению операции при синдроме карпального канала являются преклонный возраст, продолжительность симптомов более 10-ти месяцев, постоянная парестезия, стенозирующий тендовагинит сгибающей мышцы.
А вот синдром супракондилярного (наднадмыщелкового) отростка подлежит только оперативному лечению: с целью декомпрессии выполняется операция по удалению этого костного выроста.
Читайте также:


