Что такое неврологический шок
Нейрогенный шок — состояние организма человека, развивающееся вследствие повреждения спинного мозга, во время чего нарушается проведение импульсов симпатической нервной системы, а ничем неограниченный тонус блуждающего нерва (лат. n.vagus ) начинает доминировать. Ведущими клиническими признаками нейрогенного шока при повреждении спинного мозга являются артериальная гипотензия и брадикардия. По частоте повреждений отделов спинного мозга лидирует шейный, далее уровень грудопоясничного перехода позвоночника, реже грудной отдел и ещё реже уровень поясничного отдела позвоночника (повреждение конского хвоста). Нейрогенный шок должен быть дифференцирован от спинального шока, определяемого как арефлексию ниже уровня повреждения спинного мозга.
Для ясного понимания патогенетических механизмов развития кардиоваскуляторных нарушений необходимо остановиться на нейроанатомии отделов нервной системы, регулирующей деятельность сердечнососудистой системы.
Центром регуляции сердечно-сосудистой системы являются одноименные ядра в продолговатом мозге. Этот центр, в свою очередь, подвержен влиянию импульсов коры головного мозга и подкорковых ядер. Парасимпатические импульсы из сердечно-сосудистых ядер продолговатого мозга достигают своих мишеней посредством волокон блуждающего нерва (n. vagus). Преганглионарные волокна образуют синапсы с постганглиональным парасимпатическими нейронами вблизи миокарда. Периферические сосуды не имеют парасимпатической иннервации.
Преганглинальные симпатические нейроны расположены в интермедиолатеральных ядрах боковых рогов Th1-L2 сегментов спинного мозга. Аксоны этих клеток выходят из сегмента спинного мозга в составе вентрального корешка и образуют синапс с постганглиональным нейроном, расположенным в паравертебральном симпатическом стволе. Волокна постганглиональных симпатических нейроном достигают сосуды и сердце в составе периферических нервов.
Помимо хорошо известных двигательных и чувствительных дефицитов при позвоночно-спиномозговой травме часто наблюдаются и автономные нарушения. Автономная нервная система играет очень важную роль в регуляции деятельности сердечно-сосудистой системы и контролирует такие параметры как артериальное давление и частота сердечных сокращений (ЧСС). Автономная нервная системы состоит симпатической и парасимпатической систем. Они взаимодействуют между собой антагонистически в зависимости от тех или иных приспособительных реакций организма. Парасимпатическая нервная система уменьшает ЧСС. В свою очередь, симпатическая нервная система увеличивает ЧСС, сократимость миокарда, а посредством вазоконстрикции также увеличивает общее периферическое сосудистое сопротивление и артериальное давление.
Регуляция артериального давления модулируется активностью супраспинальных центров (расположенных в головном мозге), которые через нисходящие проводящие пути посылают стимулирующие импульсы спинальным симпатическим преганглиональным нейронам. В результате позвоночно-спиномозговой травмы нисходящие проводящие пути спинного мозга прерываются и симпатические нейроны, расположенные здесь же, теряют способность генерировать сигналы симпатической нервной системы.
Таким образом, перерыв нисходящих проводящих путей спинного мозга приводит к снижению активности симпатической нервной системы и устранению ее антагонистического воздействия на парасимпатическую часть, импульсы которой достигают своих мишеней через интактный блуждающий нерв. Снижение активности симпатической нервной системы приводит к снижению артериального давления, к потере нормальной приспособляемости сердечно-сосудистой системы и нарушению ее рефлекторной регуляции. [1]
Чаще пациенты с нейрогенным шоком имеют низкое артериальное давление, кожа пациентов теплая и сухая. Эти симптомы появляются вследствие угнетения симпатической иннервации сердечно-сосудистой системы, приводящей к снижению возврата крови из периферического сосудистого русла, к снижение общего периферического сосудистого сопротивления (ОПСС) и к нарушению централизация кровотока. У пациентов может отмечаться гипертермия. При этом происходит выраженная потеря тепла.
Клиническая картина нейрогенного шока и тяжесть состояния пациентов во многом зависит от уровня повреждения спинного мозга. Повреждения, локализованные выше первого грудного сегмента спинного мозга (Th1), приводят к разрушению проводящих путей спинного мозга, контролирующих деятельность всей симпатической нервной системы (регулирующей нормальное функционирование множества систем органов, в том числе жизненно важные – сердечно-сосудистая, дыхательная и другие).
Повреждения, локализованные в сегментах спинного мозга начиная с первого грудного и ниже, лишь частично нарушают деятельность симпатической нервной системы. Тяжесть проявлений нейрогенного шока уменьшается вместе со снижением локализации патологии спинного мозга. Так, например, повреждения верхних грудных сегментов сопровождаются более тяжелой клинической картиной чем, к примеру, повреждение конуса спинного мозга (на уровне грудопоясничного перехода позвоночника).
Нейрогенный шок может сопровождать как полные (отсутствие двигательных и чувствительных функций ниже уровня повреждения), так и неполные (частичное нарушение функций спинного мозга ниже уровня повреждения) неврологические дефициты вследствие повреждений.
По данным С. Popa и соавторов, у всех пациентов с полным неврологическим дефицитом вследствие позвоночно-спиномозговой травы (ASIA A или B) отмечается брадикардия, у 68% из них наблюдается артериальная гипотензия, для коррекции которой у 35% пациентов требуется введение вазопрессоров, а у 16% - наблюдается тяжелая брадикардия, переходящая в асиситолию (остановка сердца). В отличие от предыдущих, пациенты с неполным неврологическим дефицитом вследствие позвоночно-спиномозговой травмы (ASIA С или D) имеют брадикардию в 35 - 71 % случаев и лишь у немногих из них отмечается артериальная гипотензия, требующая вазопрессорной поддержки, и очень редко развивается остановка сердца.
Диагноза нейрогенного шока должен быть выставлен после исключение других критических состояний, имеющих схожую клиническую картину. Нейрогенный шок должен быть дифференцирован от других типов шока, в частности гиповолемических. У пациентов с тяжелой травмой низкое артериальное давление может быть обусловлено продолжающимся кровотечением. Таким образом, тактически правильно в первую очередь исключить у пациента геморрагический шок. Ключевыми диагностическими критериями нейрогенного шока являются артериальная гипотензия, брадикардия, неврологическая дисфункция, теплая и сухая кожа пациента.
Внимание! Информация предназначена для обучающихся и действующих специалистов в области медицины, не является руководством к действию и преподносится для дополнительного образования.
Первичный осмотр и лечебная тактика при подозрении нейрогенного шока не отличается от таковой при оказании помощи травмированным пациентам и включается в себя неотложную диагностику и коррекцию жизнеугрожающих нарушений.
- Контроль параметров дыхательной системы и проходимости дыхательных путей.
- Иммобилизация (внешняя фиксация) поврежденного отдела позвоночника.
- Внутривенная инфузия растворов кристаллоидов для поддержания среднего артериального давления на уровне белее 70 мм. рт. ст. Для предотвращения чрезмерных вливаний может быть установлен катетер в легочную артерию, позволяющий мониторировать гемодинамический ответ. Если внутривенное введение растворов неэффективно, для подержания адекватной перфузии тканей организма могут быть дополнительно введены инотропные агенты такие как дофамим в дозе от 2,5 до 20,0 мкг/кг/мин и добутамин в дозе от 2,0 до 20,0 мкг/кг/мин.
- Если необходимо, для купирования тяжелой брадикардии может быть использовано внутривенное введение 0,5 – 1,0 мг атропина каждые 5 минут до суммарной дозы 3,0 мг.
- При наличии неврологического дефицита в первые 8 часов с момента травмы должна быть проведена гормональная противоотечная терапия глюкокортикоидами по схеме: в течение первых 15 минут болюсно вводится метилпреднизалон в дозе 30 мг/кг, после чего введение препарата продолжается в течение следующих 23 часов со скоростью 5,4 мг/кг/ч.
- Пациенты с нейрогенным шоком в экстренном порядке должны быть проконсультированы травматологом-ортопедом и нейрохирургом для выявления повреждений позвоночника, осложненных ушибом и компрессией спинного мозга для оказания неотложной хирургической помощи. [2]

Сильная боль может вызывать болевой шок вследствие перевозбуждения парасимпатической нервной системы. Это приводит к значительному снижению сердечного ритма (брадикардия), что в свою очередь уменьшает пульс и приводит к опасному падению кровяного давления (шок). По патогенезу болевой шок соответствует нейрогенному.
Нейрогенный шок — это дистрибутивный тип шока, приводящий к низкому кровяному давлению, иногда с замедлением сердечного ритма, что связано с нарушением вегетативных путей в спинном мозге.
Как именно мучительная боль вызывает нейрогенный шок, до конца не выяснено.
В учебниках нейрогенный шок относится к состоянию, при котором из-за повреждения спинного мозга или ЦНС, периферического высвобождения катехоламинов не происходит. Это вызывает потерю вазомоторного тонуса и, как следствие, скопление крови в периферических сосудах и шок. Это нарушение кровообращения заставляет мышцы обрабатывать энергию, используя форму метаболизма, называемую анаэробным метаболизмом. Падает кровяное давление. Падение сердечного ритма происходит если повреждение спинного мозга затрагивает области выше (проксимальных) позвонков T-6. Ниже T-6 частота сердечных сокращений не будет затронута, но кровь будет накапливаться в нижних конечностях, вызывая теплую, сухую и покрасневшую кожу.
Болевой шок может быть опасным осложнением, приводящим к дисфункции органов и смерти, если не будет своевременно распознан и вылечен. Это состояние не следует путать со спинальным шоком, который по своей природе не является нарушением кровообращения.
Признаки и симптомы
Вследствие отсутствия симпатического тонуса, который играет главную роль при иных формах шока, болевой шок имеет ряд уникальных и не типичных признаков.
При других формах шока симпатическая нервная система запускает различные компенсаторные механизмы, высвобождая адреналин, норадреналин и его основные химические медиаторы. Эти нейротрансмиттеры вызывают учащенное сердцебиение, учащенное дыхание и потоотделение. Они также вызывают сужение кровеносных сосудов (вазоконстрикция), чтобы отвести кровь от конечностей к жизненно важным органам. При болевом шоке организм теряет способность активировать симпатическую нервную систему и не может запустить эти компенсаторные механизмы. Остается только парасимпатический тонус.
Следовательно, уникальное представление нейрогенного шока включает в себя:
- Мгновенное снижение артериального давления (гипотензия) из-за внезапной, массированной релаксации гладкой мускулатуры в стенках кровеносных сосудов (вазодилатация);
- Теплая, сухая и покрасневшая кожа из-за образования венозных отложений вследствие потери тонуса сосудов
- Приапизм (также возникает из-за вазодилатации);
- Частота сердечных сокращений падает, что может приводить к брахикардии.
В случае развития болевого шока вследствие травм верхних отделов позвоночника:
- Если травма локализуется ниже пятого шейного позвонка, у пациента наблюдается диафрагмальное дыхание из-за потери нервного контроля над межреберными мышцами (которые необходимы для грудного дыхания);
- При локализации травмы выше третьего позвонка, происходит остановка дыхания из-за потери нервного контроля над диафрагмой.

Причины
Болевой шок может возникнуть в результате серьезного повреждения центральной нервной системы (травмы головного мозга, шейного или верхнего грудного отдела спинного мозга). Проще говоря: травма вызывает внезапную потерю фоновой симпатической стимуляции кровеносных сосудов. Это заставляет их расслабляться (вазодилатация), что приводит к внезапному снижению артериального давления (вторично к снижению периферического сосудистого сопротивления ).

Нейрогенный шок возникает в результате повреждения спинного мозга выше уровня 6-го грудного позвонка. Он встречается примерно у половины людей, которые страдают от травмы спинного мозга в течение первых 24 часов, и обычно не проходят в течение одной-трех недель.
Лечение
Для нейтрализации болевого шока применяются вазопрессоры. Они используются с целью поддержания адекватного уровня кровяного давления. Примером часто применяемого вазопрессора являются допамин, который действует главным образом на альфа-1-рецепторы, вызывая сужение сосудов. Это, в свою очередь, повышает кровяное давление, вследствие сужения артерий. Допамин используется отдельно или в комбинации с другими инотропными средствами.
Также широко применяется добутамин, который действует на бета-1-рецепторы в организме, вызывая учащение пульса. Это увеличение частоты сердечных сокращений повышает кровяное давление.
Фенилэфрин может использоваться для лечения пострадавших с плохой переносимостью допамина.
Атропин применяется для замедления сердечного ритма.
Нейрогенный шок – это острая недостаточность кровообращения, возникающая из-за внезапной потери симпатической регуляции сосудистого тонуса при повреждении нервной системы. Наиболее характерными признаками патологии считаются гипотония, относительная брадикардия, гиперемия и гипертермия кожи конечностей. Тяжелый шок сопровождается нарушениями дыхания и сознания, неврологическими расстройствами. Диагностика осуществляется по данным клинического обследования, анализов крови, гемодинамического мониторинга, КТ и МРТ пораженных зон. Купирование шока проводится средствами интенсивной терапии, важное место отводится ранней хирургической коррекции.
МКБ-10
- Причины
- Патогенез
- Классификация
- Симптомы нейрогенного шока
- Осложнения
- Диагностика
- Лечение нейрогенного шока
- Консервативная терапия
- Хирургическое лечение
- Экспериментальное лечение
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Эпидемиологию нейрогенного шока трудно оценить, поскольку она базируется на ограниченных статистических данных, зависит от используемых клинических критериев. По сравнению с прочими видами циркуляторной недостаточности эта разновидность шока считается наиболее редкой. При травмах шейного отдела позвоночника неотложное состояние регистрируется у 19-29% пациентов, превышая показатели для грудного и поясничного отделов (7 и 3% соответственно). Частота шока при внутричерепных нарушениях остается неизвестной. Гендерно-возрастная структура обычно соответствует таковой при спинальных травмах, половина всех случаев приходится на возраст от 16 до 30 лет с 8-кратным преобладанием у мужчин.

Причины
Развитие патологии опосредовано острым повреждением ЦНС – первичным или вторичным. Гемодинамические изменения обычно возникают при поражении краниоспинального тракта выше уровня Th6, включая ствол мозга. Первичный процесс связан с прямой деструкцией нервных путей, вторичный обусловлен сосудистыми и электролитными сдвигами, отеком. Шоковые реакции вызывают две группы причин:
- Органические. Частой причиной нейрогенного процесса выступают тяжелые повреждения позвоночника и спинального тракта (автомобильные, спортивные, огнестрельные). Церебральные нарушения включают черепно-мозговые травмы, инсульты, субарахноидальные кровоизлияния. Среди других факторов отмечены выраженная ликворная гипертензия, поперечный миелит, синдром Гийена-Барре и другие периферические нейропатии.
- Функциональные. В ряде случаев циркуляторные расстройства обусловлены функциональными нарушениями. Шок может возникнуть на фоне глубокого наркоза, эпидуральной анестезии, интенсивного болевого синдрома. Отмечена роль токсического поражения вегетативной системы, влияния некоторых медикаментов, сильной психоэмоциональной травмы. Отдельной причиной признается гипоталамо-гипофизарно-надпочечниковая недостаточность.
Для педиатрического контингента описаны специфические факторы риска. Недостаточность кровообращения становится результатом родовых травм, жестокого обращения с детьми. Связанные с шоком переломы и вывихи верхних шейных сегментов позвоночника более распространены у пациентов с трисомией 21 (синдромом Дауна), скелетными дисплазиями, ювенильным идиопатическим артритом.
Патогенез
Единый механизм развития нейрогенного шока отсутствует. На фоне поражения структур ЦНС происходит утрата симпатической иннервации сердечно-сосудистой системы с повышением вагусного влияния. Это сопровождается системной вазодилатацией, резким увеличением емкости сосудистого русла, снижением венозного возврата и сердечного выброса. Утрачивается суточный ритм колебаний АД, возникает гипотония и рефлекторная брадикардия, присоединяется гиперреактивность периферических адренорецепторов.
Кардиогенные механизмы обусловлены повышенным выбросом катехоламинов, связанным с дисфункцией заднего гипоталамуса на фоне внутричерепной патологии. Увеличенные концентрации гормонов запускают прямое поражение миокарда в виде селективного некроза. Сердечная дисфункция проявляется снижением выброса, повышением пред- и постнагрузки, которые не компенсируются рефлекторной тахикардией. Гемодинамическую нестабильность усугубляет увеличение давления в легочных капиллярах с нарастанием гипоксических явлений.
В развитии шоковых изменений участвуют нейроэндокринные механизмы. Недостаточность гипоталамо-гипофизарно-надпочечниковой системы при травматическом поражении центральных структур сопровождается вторичным гипокортицизмом. В стрессовых ситуациях это может привести к снижению системного сосудистого сопротивления, падению сократимости сердца, гиповолемическому или гипердинамическому шоку. Отмечены изменения в концентрации эндогенного вазопрессина, но его роль в данной ситуации еще требует изучения.
Классификация
По механизму развития нейрогенный шок является разновидностью дистрибутивного (распределительного), при котором отмечается относительная гиповолемия. С учетом преобладающих процессов он протекает в трех патогенетических вариантах: вазодилататорном, кардиогенном, нейроэндокринном. Общепринятая клиническая классификация шока включает несколько степеней тяжести:
- Iстепень (компенсированный). Перфузия жизненно важных органов сохраняется. Общее состояние средней тяжести, сознание ясное, пациент слегка заторможен. Систолическое артериальное давление превышает 100 mm Hg.
- IIстепень (субкомпенсированный). Наблюдается постепенное истощение компенсаторных возможностей. Состояние больного тяжелое, отмечается заторможенность, кожа бледная. АД снижается до 90-80 mm Hg, дыхание учащается, становится поверхностным.
- IIIстепень (декомпенсированный). Компенсаторные механизмы не могут поддерживать адекватную перфузию. Состояние крайне тяжелое, характерна адинамия, уровень сознания – сопор. Кожные покровы бледные, присутствует акроцианоз. Уровень АД опускается ниже 70 mm Hg, пульс нитевидный, определяется лишь на магистральных артериях. Развивается анурия.
- IVстепень (необратимый). Повреждения имеют необратимый характер, типична полиорганная недостаточность. Пациент находится в терминальном состоянии, кожа сероватой окраски с мраморным рисунком, застойными пятнами. АД ниже 50 mm Hg или не определяется, пульс и дыхание едва заметны. Расширяются зрачки, рефлексы и реакция на болевые раздражители отсутствуют.
Симптомы нейрогенного шока
Клиническая картина и тяжесть патологии во многом определяются локализацией первичного дефекта. Циркуляторная недостаточность может возникать на фоне полного (с нарушением сенсорно-моторной функции) либо частичного неврологического дефицита. Очаг над сегментом Th1 нарушает симпатическую регуляцию многих внутренних органов. Повреждение ниже C5 сопровождается диафрагмальным дыханием, а выше C3 – его остановкой. При снижении уровня поражения тяжесть нарушений уменьшается.
Кардиогенная форма шока проявляется гипотонией, учащенным сердцебиением, брадикардия в такой ситуации наблюдается крайне редко. Периферические сосуды сужаются, повышается системное венозное сопротивление, кожа становится холодной и влажной. Дисфункция миокарда сопровождается снижением сердечного выброса, падением ударного объема, головокружением, бледностью. Центральное венозное давление нормальное или повышено.
Артериальная гипотензия при нейроэндокринном варианте шока плохо реагирует на инфузии вазопрессоров. Гемодинамическими признаками сосудистой недостаточности являются сниженные ЦВД и периферическое сопротивление, ударный объем и сердечный выброс. Отличительной чертой можно считать низкие базовые уровни кортизола. Тест на стимулирование кортикотропином часто приводит к повышению его концентрации, но это не исключает наличия шока.
Нейрогенно обусловленные нарушения могут сохраняться в течение 1-6 недель. Вегетативная дисрефлексия, низкое кровяное давление в состоянии покоя и ортостатическая гипотония нередки на протяжении хронической фазы – уже после благополучного разрешения шоковых реакций. Вегетативная нестабильность часто проявляется эпизодической гипертензией, гиперемией кожных покровов, потливостью и тахикардией.
Осложнения
Для нейрогенного нарушения гемодинамики, сочетающегося с другими повреждениями, при отсутствии своевременного распознавания и купирования характерно жизнеугрожающее течение с развитием полиорганной недостаточности, смертельным исходом. Утрата центрального контроля над функцией дыхательных мышц ведет к углублению респираторных расстройств, кардиогенные варианты патологии сопровождаются отеком легких, кардиомиопатией такоцубо.
Резкая и продолжительная гипотония может спровоцировать вторичное ишемическое повреждение головного и спинного мозга, что дополнительно усугубляет неврологический дефицит. Опосредованные гемодинамической нестабильностью микроциркуляторные нарушения потенцируют тромботические осложнения, увеличивающие риск легочной эмболии, острого коронарного синдрома, недостаточности мозгового кровообращения.
Диагностика
Учитывая потенциальную опасность патологии, в отделении реанимации проводят ургентное обследование пациента. Прежде чем установить диагноз нейрогенного шока, рекомендуют исключить другие причины циркуляторной недостаточности, особенно при наличии выраженной прогрессирующей рефрактерной гипотензии. В этом помогают следующие методы лабораторно-инструментального контроля:
- Общий и биохимический анализы крови. Получают развернутую картину периферической крови, данные коагулограммы, электролитного состава плазмы. Определяют концентрацию кортизола, маркеров некроза миокарда (тропонинов, миоглобина, креатинфосфокиназы). Крайне важна оценка газов артериальной и венозной крови, по результатам которой выявляют гипоксемию, гиперкапнию, ацидоз.
- Гемодинамический мониторинг. Исследовать гемодинамические показатели можно неинвазивными либо инвазивными способами. К первым относят измерение АД, пульсоксиметрию, ЭКГ, плетизмографию. Сердечный выброс измеряют с помощью эхокардиографии с допплерографией, методами на основе термодилюции. О тканевой перфузии можно судить по величине диуреза. Инвазивный мониторинг проводят через центральный венозный или артериальный катетер.
- Томографические методы. Необходимы для установления причин гемодинамической нестабильности, обнаружения сопутствующих повреждений, представляющих опасность для пациента. КТ-сканирование позволяет оценить состояние позвоночника, головного мозга, внутренних органов. МРТ-диагностика более информативна для спинальных повреждений. Пациентам с шоковыми реакциями томография должна выполняться под тщательным контролем.
Немаловажное значение имеет диагностическая люмбальная пункция с анализом ликвора, нейрофизиологические исследования (энцефалография, нейромиография). Врач-невролог дифференцирует сосудистую недостаточность с гиповолемическим, геморрагическим, обструктивным шоками. Необходимо исключить наличие застойной сердечной недостаточности, сепсиса, массивной ТЭЛА. Пациенты нуждаются в экстренной консультации травматолога и нейрохирурга.
Лечение нейрогенного шока
Ургентное состояние требует своевременного купирования по принципам реаниматологии и интенсивной терапии. При травмах цервикального отдела позвоночного столба для предотвращения дальнейшего повреждения спинного мозга проводится иммобилизация воротником. Параллельно осуществляются мероприятия, направленные на стабилизацию системной гемодинамики и перфузии тканей:
- Инфузионная поддержка. Для восстановления витальных функций и предупреждения вторичных ишемических процессов основные усилия направляются на купирование гипотонии. Терапия первой линии – инфузия солевых растворов для быстрого восстановления ОЦК. При сопутствующем геморрагическом шоке для удержания жидкости в сосудистом русле кристаллоиды сочетают с коллоидными растворами.
- Инотропы и вазопрессоры. Если жидкостная ресусцитация не привела к устранению симптоматики шока, применяют препараты второй линии – инотропные (добутамин), вазопрессорные агенты (дофамин, адреналин). Чтобы улучшить перфузию спинного мозга, в первую неделю после спинальной травмы рекомендуют поддерживать среднее АД на уровне 85-90 мм рт. ст.
- Холиноблокаторы. Лечение тяжелой гемодинамически значимой брадикардии проводят холинолитиками – атропином, гликопирролатом. Альтернативой могут служить адреномиметики (изадрин), метилксантины (теофиллин, аминофиллин). Последние показаны для случаев резистентной брадикардии.
Наличие неврологического дефицита требует проведения противоотечной терапии кортикостероидами, но длительное использование гормональных средств не рекомендуется ввиду высокого риска осложнений. Исходя из клинической ситуации, дополнительно назначают антибактериальную, гемостатическую и нейропротекторную коррекцию. При респираторных нарушениях пациента переводят на ИВЛ. В отдаленном периоде с целью восстановления функциональных возможностей необходима комплексная реабилитация.
Операция может потребоваться при травматических повреждениях, осложнившихся ушибом и компрессией нервных структур. Для устранения прямого давления на мозговые ткани, снижения тяжести шока и профилактики вторичных поражений проводят стабилизацию позвоночных сегментов, открытую или закрытую репозицию, декомпрессию. Любое ухудшение неврологических функций требует срочной хирургической коррекции, раннее вмешательство снижает потребность в ИВЛ, сокращает продолжительность пребывания в стационаре.
Текущие исследования направлены на предупреждение вторичного нейрогенного повреждения, изучение новых способов восстановления нейронов, регенерации утраченных связей в головном и спинном мозге. С этой целью рассматривается применение антиоксидантов, блокаторов апоптоза, ингибиторов кальпаина. Исследуется влияние налоксона, тиреотропин-рилизинг-гормона. Перспективным направлением считают использование стволовых клеток, генную терапию.
Прогноз и профилактика
Случаи тяжелого нейрогенного шока, вызванного спинальными травмами или церебральными повреждениями с полным неврологическим дефицитом, создают явную угрозу для жизни. Задержки в оперативной коррекции ухудшают и без того очень серьезный прогноз. Даже после гемодинамической стабилизации пациента длительно сохраняется вегетативная дисрегуляция, существует риск вторичных осложнений и снижения качества жизни. Профилактические меры сводятся к своевременной диагностике неврологической патологии, ранней и полноценной терапии системных расстройств.
Неврогенный шок определяется, как уменьшение тканевой перфузии в результате утраты вазомоторного тонуса периферического артериального русла. Утрата вазоконстрикторных импульсов приводит к увеличению сосудистой емкости, уменьшает венозный возврат и сердечный выброс.
Неврогенный шок обычно является следствием повреждения спинного мозга при переломах шейного или верхнегрудного отдела позвоночника, когда прерывается симпатическая регуляция периферического сосудистого тонуса.
Иногда такое повреждение, как эпидуральная гематома, распространяющаяся на спинной мозг, может вызвать неврогенный шок без перелома позвонков. Проникающие ранения спинного мозга также могут стать причинами нев-рогенного шока.
Симпатические сигналы к сердцу, которые обычно увеличивают частоту его сокращений и сократимость, и сигналы к мозговому веществу надпочечников, которые увеличивают выброс катехоламинов, могут быть прерваны при высоком повреждении спинного мозга, препятствуя развитию типичной рефлекторной тахикардии, которая возникает при относительной гиповолемии вследствие увеличения емкости венозного русла и утраты вазомоторного тонуса.
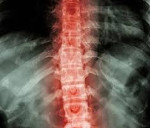
Классические симптомы неврогенного шока представлены снижением кровяного давления, брадикардией (отсутствие рефлекторной тахикардии из-за прерывания симпатической импульсации), потеплением конечностей (утрата периферической вазоконстрикции), двигательными и чувствительными нарушениями, указывающими на повреждение спинного мозга, и рентгенологической картиной перелома позвоночника.
Однако установить наличие неврогенного шока может быть трудно, так как пациенты с множественными повреждениями, включающими повреждения спинного мозга, часто имеют травму головного мозга, которая может затруднить выявление причины двигательных и чувствительных нарушений. Более того, сочетанные повреждения могут вызвать гиповолемию и усложнить клиническую картину.
В подгруппе пациентов с повреждениями спинного мозга вследствие проникающих ранений, большинство пациентов с гипотензией имеют кровопотерю (74%), а не неврогенную причину, и лишь некоторые (7%) имеют все классические признаки неврогенного шока. До того, как будет поставлен диагноз неврогенного шока, следует исключить гиповолемию.
После обеспечения проходимости дыхательных путей и налаживания адекватной вентиляции, инфузии жидкости и восстановления внутрисосудистого объема при неврогенном шоке, системное кровяное давление и перфузия часто улучшаются. Введение сосудосуживающих средств может улучшить периферический сосудистый тонус, снизить емкость сосудистого русла и увеличить венозный возврат, но только после исключения гиповолемии и установления диагноза неврогенного шока.
Специфическое лечение шокового состояния, самого по себе, часто кратковременно и потребность в назначении сосудосуживающих препаратов обычно сохраняется всего 24-48 часов. Продолжительность вазопрессорной поддержки при неврогенном шоке может коррелировать с общим прогнозом улучшения неврологической функции. Соответствующее быстрое восстановление кровяного давления и перфузии может также улучшить кровоснабжение спинного мозга, предотвратить прогрессирование ишемии спинного мозга и минимизировать его вторичное повреждение.
Восстановление нормальной гемодинамики должно предшествовать любым хирургическим попытками стабилизировать перелом позвоночника.
- Рекомендуем далее ознакомиться со статьей "Кардиогенный шок. Диагностика и лечение"
Читайте также:


