Что такое спазм сосудов зрительного нерва
Предназначение кровеносных сосудов – обеспечение глазных яблок нужными микроэлементами, в первую очередь это касается кислорода. Для того чтобы не допустить появления спазмов, нужно знать причины их возникновения.
Спазм сосудов глаза симптомы и лечение – это залог успешного здоровья. Только своевременное выявление патологии поможет избежать последствий, а пациент сможет сохранить зрение.

Особенности сосудов глаза
Кровоток в глазах начинается от сонной артерии. От сюда кровь идет к центральной артерии сетчатки, проходит в задние цилиарные артерии. Внутри зрительного нерва расположена центральная артерия, именно оттуда питается глаз. Небольшая часть зрительных нервов, выходящая из глаза, поставляет питание к маленьким артериям. Все вместе они образуют круг, количество от 6 до 12.
Венозная сеть имеет такое же строение, что и артериальная. Однако небольшая особенность все же есть: нет клапанов. Нужны они для препятствия обратного тока крови. Воспалительные процессы могут спровоцировать выброс инфекции в кровь, тем самым она с лёгкостью проникнет в мозг.
Множественные сосуды в глазах отвечают за работу конкретного нерва или мышцы, без этого органы зрения не смогут полноценно функционировать. При спазме глазных артерий необходимо как можно скорее обратиться в больницу.
Причины
Спазмы сосудов глазного дна могут возникнуть по многим причинам, выделить среди них можно следующее:






Врачи утверждают, все заболевания глаз зависят от их полноценного кровоснабжения. При мышечных сокращениях сосудистых стенок сужается просвет сосуда. Мембраны клеток сосудов не получают калий, натрий, кальций. Мышцы не сокращаются как положено, не расслабляются.
Нарушенное кровообращение в глазах может привести к дистрофии сетчатой оболочки, эмболии сосудов, глаукоме. Здоровье человека напрямую зависит от состояния сосудов, а точнее от того, насколько они проходимы и чисты.
Симптоматика
Как уже было сказано выше, иначе спазм сосудов сетчатки глаза называется ангиоспазм.
Типичная жалоба всех пациентов – искажение зрительного восприятия, дискомфорт, а именно:
- Зрение переодически будто затуманивается. Симптом длится по-разному может пройти через пять минут или несколько часов.
- Появляются мушки перед глазами. Ощущается особенно сильно в тот момент, когда больной пытается резко встать.
- Фотоморфопсия.
При проведении диагностики можно увидеть, что ветки артерии сетчатки находятся в суженом состоянии. Спазмы глазных сосудов могут привести к побледнению тканей глазного дна.
Диагностика

Так как самостоятельно ангиоспазм не проявляется, первым делом нужно выяснить, что спровоцировало развитие патологии. Диагностикой и лечением занимается терапевт и офтальмолог.
Прежде чем назначить лечение, офтальмолог проводит полное обследование сосудов сетчатки глаза. При офтальмоскопии врач может оценить в каком состоянии находятся артерии и капилляры глаза, а также глазное дно. Для рассмотрения полной картины предварительно пациенту закапываются капли с расширяющим эффектом.
Отличительная особенность спазмов – кровоизлияния в сетчатке, а также наличие холестериновых отложений. На поздней стадии развития ткани отечны, можно рассмотреть невооруженным взглядом.
В зависимости от основного заболевания спазм сосудов можно разделить на несколько видов:
- Диабетическая ангиопатия – форма распространенная. В 40% случаев проявляется у больных сахарным диабетом. От начала развития заболевания ангиопатия проявляется через 5-7 лет. Поражаются крупные сосуды, возникает их закупорка.
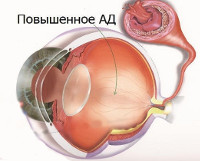
- Гипертоническая – при повышенном давлении артерии сужаются, расширяются вены. При отсутствии лечения начнет формироваться склероз сосудов.
- Гипотоническая ангиопатия – артерии расширяются, повышается внутриглазное давление. Сосуды, не выдерживающие нагрузки, лопаются, появляется кровоизлияние.
- Ангиопатия при беременности – характер временный, после родов патология проходит самостоятельно через несколько недель. Однако если ранее была другая форма заболевания, после рождения малыша она начнет прогрессировать.
Опасна ангиопатия тем, что ее трудно заметить на ранней стадии развития, так как симптомы отсутствуют (см. Лопаются сосуды в глазах: почему так происходит?).
Клиническая картина, зависящая от видов патологии:
Ангиоспазм сетчатки глаза — это функциональное нарушение сетчатки. Болезнь появляется в результате интенсивного сокращения мышц стенок сосудов, когда они спазмируются, суживаются и перекрывают кровоснабжение тканей органа в той или иной степени.

Причины возникновения
Ангиоспазм сосудов сетчатки глаза — не самостоятельное заболевание. Оно может появиться при различных патологиях. Причины болезни:
- диабет;
- синдром Рейно;
- эндокринные и психические расстройства, связанные с заболеваниями центральной нервной системы;
- атеросклеротическое поражение сосудов.
Если судороги длятся до 15 минут, они не несут особой опасности здоровью. Но если они появляются часто и длятся долго, то нарушается кровообращение, центральная артерия сетчатки (ЦАС) и мембраны клеток сосудов не получают калий, натрий, кальций. В зоне спазма образовываются отеки, стенки сосудов ослабевают, а мышцы не расслабляются.
В группу риска входят:
- метеочувствительные люди;
- перенапрягающие зрение (например, при работе за компьютером);
- страдающие от хронической интоксикации при работе с соединениями свинца или сероуглерода на производствах с вредными условиями труда;
- подвергшиеся переохлаждению;
- беременные женщины в период позднего токсикоза;
- курильщики, алкоголики и наркоманы.
В 2 последних случаях (отравление и эклампсия) болезнь поражает оба глаза.
Первые жалобы на дискомфорт в глазу нередко появляются в начальной стадии шейного остеохондроза. При этом офтальмолог не обнаруживает никаких изменений на глазном дне. На II стадии остеохондроза при спазмировании мелких сосудов в системе внутренних сонных и паравертебральных артерий, наблюдаются начальные изменения на глазном дне, которые косвенно подтверждают недостаточность мозгового кровообращения.
Симптомы и диагностика
При спазме сосудов сетчатки пациенты жалуются на следующее:
- периодическое затуманивание зрения (может продолжаться от 1-5 минут до часа);
- появление мушек перед глазами;
- головную боль;
- дискомфорт в области глаз;
- ощущение пульсации в висках;
- искажение зрения.
Признаки глазных изменений и самочувствие зависят от локализации патологического процесса и наличия сопутствующих болезней. Так, пациенты с остеохондрозом шейного отдела позвоночника II стадии жалуются на изменение зрительного восприятия, потемнение, появление мерцания, искр и цветных пятен перед глазами. В момент приступа возможна гиперемия (покраснение слизистой оболочки глаз) и отечность конъюнктивы. После окончания приступа зрительная дисфункция может нивелироваться, а общее состояние больного полностью нормализоваться.
Основной метод диагностики болезни — офтальмоскопия с использованием зеркального или электрического ручного офтальмоскопа. Если провести обследование во время спазмов, то можно обнаружить на глазном дне характерные признаки нарушения питания:
- резкое сужение ЦАС и ее разветвлений;
- бледность глазного дна;
- отечность и восковой оттенок диска зрительного нерва.
Исследование не требует специальной подготовки пациента, оно безболезненно и не занимает много времени. В диагностику входит сдача анализов, т.к. в большинстве случаев спазмы сосудов связаны с болезнями внутренних органов и систем, а при необходимости назначают дополнительные обследования:
- бесконтактную тонометрию;
- антиографию сетчатки глаза;
- ОКТ сетчатки.
Лечение
После выявления причин спазма сосудов глаза и симптомов, лечение проводится офтальмологом и терапевтом. В некоторых случаях требуется консультация невролога, кардиолога и других специалистов, т.к. необходима терапия болезни, ставшей причиной ангиоспазма.
Первой помощью является назначение препаратов, снимающих спазм:
- сосудорасширяющих (Никошпан, Папаверин, Кавинтон и др.);
- снижающих сопротивление сосудистой системы глаза (Никотинамид).
Для снятия неприятных ощущения эффективна ретробульбарная (через кожу нижнего века в край глазницы) инъекция Атропина (0,1%) или внутримышечное введение Папаверина (2%). Для лечения необходимы такие препараты:
- обеспечивающие клетки кислородом (например, Ноотропил);
- улучшающие текучесть крови и препятствующие развитию тромбов в ссуженных сосудах (Трентал);
- улучшающие микроциркуляцию (Эмоксипин).
Дополнительно назначают витамины группы В, мочегонные средства, (например Гидрохлортиазид), а пациентам, склонным к стрессам, — седативные. Лечение проходит длительно и сложно. В основном ангиоспазм сетчатки лечат амбулаторно. Стационар рекомендуют при низкой результативности проводимой терапии, а при эклампсии или отравлении наркотиками или алкоголем необходима срочная госпитализация.
Для лечения беременных женщин редко применяется консервативная терапия, т.к. побочные эффекты могут негативно сказаться на состоянии плода.
- Магнитотерапия. Улучшает кровообращение, клетки становятся более проницаемы, снимается воспаление и боль.
- Лекарственный электрофорез с сосудорасширяющими препаратами и с периферическими вазодилататорами (Бендазол). Лекарство лучше проникает внутрь глаза, чем при инъекции вокруг глазного яблока, накапливается и обеспечивает пролонгированное действие.
- Облучение лазером. Очищает кровь и укрепляет иммунитет.
Народные способы применяются только после назначения основного лечения врачом. Особое внимание нетрадиционная медицина уделяет основному заболеванию, вызвавшему ангиопатию. Безопасные народные средства для лечения ангиоспазма сетчатки обоих глаз способствуют очищению организма от токсинов и успокаивают:
- 1 ст.л. тмина залить стаканом воды, прокипятить, добавить 1 ч.л. зелени синего василька, принимать по 100 мл 2 раза в день;
- смешать в равных количествах мелиссу, валериану и тысячелистник, 2 ст.л. залить 200 мл кипятка, настаивать 3 часа, выдержать 10 минут на водяной бане, довести объем до 250 мл, пить в течение дня;
- сок петрушки — по 1 ст.л. 2 раза в день;
- добавлять в заварку чая ягоды рябины;
- 1 ст.л. семян укропа залить 200 мл кипятка, прокипятить, остудить, пить по 100 мл 2 раза в день;
- чай из листьев смородины (в любом количестве).
Для укрепления сетчатки необходимо употреблять такие продукты;
- кисломолочные;
- зелень (укроп, петрушку, сельдерей, шпинат, мангольд);
- помидоры;
- пророщенное зерно;
- киви;
- землянику;
- чернику.
Если болезнь была вызвана диабетом или гипертонией, врач назначает специальную диету, исключающую продукты, богатые холестерином, алкоголь, острые блюда и др. Придерживаться правильного питания надо столько, сколько рекомендует врач.
Осложнения и прогноз
Если болезнь не лечить, она может привести к таким осложнениям:
- дальнозоркости;
- глаукоме;
- дистрофии сетчатки:
- ишемической нейропатии зрительного нерва;
- инсульту сетчатки;
- тромбозу и эмболии артерий.
Самое опасное последствие — полная потеря зрения без возможности восстановления.
Если лечение было проведено своевременно, прогноз благоприятный. Чтобы избежать повторения симптомов, необходимо точно соблюдать рекомендации врача.
Профилактика
Ангиоспазм сетчатки могут предотвратить такие меры:
- регулярное посещение офтальмолога;
- отказ от спиртного и курения;
- правильное питание;
- уход от стрессов;
- умеренные физические нагрузки;
- полноценный сон.
Чтобы глаза отдохнули и избавились от напряжения, необходимо спать не меньше 7 часов в сутки, иначе их функциональность нарушится. Работая за компьютером, надо делать каждый час перерыв на 3-5 минут. Людям, находящихся в группе риска, необходимо контролировать артериальное давление, уровень сахара в крови, работающим с ядохимикатами применять средства индивидуальной защиты.

- Причины ангиоспазма сетчатки
- Патогенез
- Симптомы ангиоспазма сетчатки
- Осложнения
- Диагностика
- Лечение ангиоспазма сетчатки
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Ангиоспазм сетчатки – ургентное состояние в офтальмологии, требующее незамедлительного медицинского вмешательства. Согласно статистическим данным, в 91,2% случаев острое нарушение кровотока в центральной артерии возникает на фоне патологий со стороны сердечно-сосудистой системы. Наиболее частые из них – атеросклероз и артериальная гипертензия (60%). В 25-30% случаев установить этиологию спазма сосудов сетчатки не удается. Заболевание встречается в любом возрасте, однако чаще приступы прослеживаются после 40 лет. Лица мужского пола болеют в 2 раза чаще женщин. Патология распространена повсеместно.

Причины ангиоспазма сетчатки
Этиология заболевания до конца не изучена. Нередко наблюдаются идиопатические формы болезни, когда выяснить генез патологии не удается. У детей спастическое сокращение среднего слоя артерий обусловлено вегетативной дисфункцией и особенностями формирования периферической нервной системы. Во взрослом возрасте основные причины развития ангиоспазма сетчатой оболочки глаза включают:
- Гипертоническую болезнь. В ответ на повышение артериального давления возникает рефлекторный спазм сосудов, в том числе в глазничной области. Данное явление связано с выбросом катехоламинов, которые оказывают прессорный эффект на рецепторы сосудистой стенки.
- Сахарный диабет. У лиц с декомпенсированной формой сахарного диабета отмечается высокий риск прогрессирования диабетической ретинопатии. Эта патология сопровождается частыми эпизодами ангиоспазма.
- Атеросклероз. При атеросклеротическом поражении эндотелия повышается артериальное давление и нарушается перфузия. Ответная реакция на гипоксию представлена спастическим сокращением мышечного слоя ЦАС.
- Вредные привычки. Сужение артерии сетчатки – это следствие чрезмерного воздействия никотина у курильщиков и этилового спирта у лиц, которые злоупотребляют алкогольными напитками. Эти вещества ведут к временному сужению просвета сосудов, который сменяется дилатацией.
- Интоксикацию. Тонус сосудистой стенки повышается при отравлении соединениями сероуглерода и свинца. Подобные реакции характерны для лиц, работающих во вредных условия производства и страдающих от хронической интоксикации.
Патогенез
Стойкое, бесконтрольное сокращение миоцитов среднего слоя сосудистой стенки вызвано нарушением ионного транспорта. При повышении концентрации ионов кальция и снижении ионов натрия и калия тонус гладкомышечного слоя возрастает. В свою очередь, при резком сужении просвета сосудов кровоток ограничивается или вовсе прекращается. Это приводит к ишемии окружающих тканей и нарушению трофики сетчатки. При длительной интоксикации ангиоспазм развивается из-за повышения тонуса симпатической нервной системы. У больных сахарным диабетом прогрессирует инсулинорезистентность, а вместе с тем и степень жесткости сосудистой стенки. Подтверждает эту теорию увеличение скорости пульсовой волны.
Симптомы ангиоспазма сетчатки
Осложнения
Длительный ангиоспазм становится причиной резкого необратимого снижения или полной потери зрения. Частые приступы ведут к выраженному дискомфорту и нарушению работоспособности, т. к. пациенты не могут предвидеть время развития следующего эпизода. Рецидивирующий ангиоспазм способствует повышению внутриглазного давления. Со временем у больных развивается вторичная офтальмогипертензия. Периодические спастические сокращения артериол и мелких артерий приводят к нарастанию клинической картины глазной мигрени. Однако кратковременные приступы артериоспазма протекают без осложнений.
Диагностика
Диагноз ангиоспазма сетчатки устанавливают на основании анамнестических сведений, результатов объективного осмотра и дополнительных методов диагностики. В момент приступа возможна гиперемия и отечность конъюнктивы. После завершения эпизода ангиоспазма визуальные изменения переднего сегмента глаз отсутствуют. Для постановки диагноза применяются следующие исследования:
- Офтальмоскопия. При осмотре глазного дна визуализируется резко суженная ЦАС и её ответвления мелкого калибра. Вены полнокровны. Диск зрительного нерва на момент приступа бледно-розовый, отечный. Макулярный и фовеолярный рефлекс не определяется.
- Бесконтактная тонометрия. Приступ ангиоспазма сопровождается незначительным повышением внутриглазного давления. После купирования симптоматики заболевания офтальмотонус нормализуется. Если этого не происходит, следует дополнительно провести электронную тонографию глаза.
- Ангиография сетчатки. Исследование позволяет визуализировать изменения в ретинальных сосудах благодаря изучению особенностей циркуляции флуоресцеина. У пациентов с ангиоспазмом внутренний геморетинальный барьер остается непроницаемым для контраста.
- ОКТ сетчатки глаза. При сканировании центральной области сетчатой оболочки отмечается резкое утолщение макулы. Фовеолярное углубление полностью сглажено, а реактивность сетчатой оболочки снижена. Форма кривой атипичная – прямая.
Лечение ангиоспазма сетчатки
Этиотропная терапия не разработана. Патогенетическое лечение направлено на расширение спазмированных сосудов с целью восстановления ретинального кровотока в зоне ишемии. Очень важно своевременно купировать симптоматику ангиоспазма, т. к. длительное нарушение микроциркуляции приводит к полной или частичной потере зрения. Поэтому непосредственно после осмотра глазного дна назначают инфузии спазмолитиков и плазмозаменителей. Следующий этап лечения – выполнение электрофореза с периферическими вазодилататорами (бендазол) и сосудорасширяющими средствами (дротаверин).
Для снижения внутриглазного давления используют салуретики и ингибиторы карбоангидразы. В случае отсутствия эффекта в ретробульбарное пространство устанавливается ирригационная система. Показаны инстилляции растворов блокаторов бета-адренорецепторов (пилокарпина гидрохлорид, тимолол). При сопутствующем повышении системного артериального давления лекарственные средства вводят внутримышечно. Для стимуляции регенерации рецепторного аппарата используют пептидные биорегуляторы. При тяжелом течении патологии дополнительно показано ретробульбарное введение М-холинолитиков (атропин).
Прогноз и профилактика
Прогноз при ангиоспазме зависит от характера приступа. Кратковременное сужение мелких веток ЦАС глазного яблока проходит бесследно. Неблагоприятными в прогностическом плане принято считать вазоспастические реакции продолжительностью более 15 минут, когда наступают необратимые изменения со стороны сетчатки. Специфические превентивные меры не разработаны. Неспецифическая профилактика сводится к контролю артериального давления и уровня глюкозы крови, приему статинов при атеросклерозе, применению средств индивидуальной защиты при работе с ядохимикатами в производственных условиях.
Спазм аккомодации или по-другому синдром усталых глаз, ложная близорукость, является нарушением зрительной функции в результате спазмированного сокращения цилиарной мышцы глаза. Заболевание сопровождается падением зрения, быстрым утомлением глаз при работе с предметами на близком расстоянии. При этом усталость сопровождается неприятными ощущениями, например когда болит глаз и лоб одновременно.

Это одно из самых частых офтальмологических заболеваний детей. Спазм аккомодации по частоте возникновения занимает второе место после близорукости (от него страдает примерно 15 % школьников разного возраста). Патологический процесс является обратимым до определенной стадии, но со временем при отсутствии коррекции переходит в истинную миопию. Выявляет такое заболевание офтальмолог во время проведения комплексного обследования. Лечение заключается в закапывании глазных капель, гимнастике, массаже.
- 1 Этиология заболевания
- 2 Причины спазма аккомодации
- 3 Классификация
- 4 Симптоматика
- 5 Диагностика
- 6 Лечение
- 6.1 Гимнастика
- 7 У детей
- 8 Когда нужны очки?
- 9 Прогноз и профилактика
Этиология заболевания
Аккомодация глаза человека осуществляется за счет изменения фокусирования взгляда на разные дистанции.
Она управляется бесперебойной работой аккомодационного аппарата, в который входят 3 зрительных элемента:
- хрусталик;
- цинновые связки;
- цилиарная (аккомодационная) мышца, которая в свою очередь представлена меридиональными (Брюкке), радиальными (Иванова), циркулярными (Мюллера) гладкомышечными волокнами.
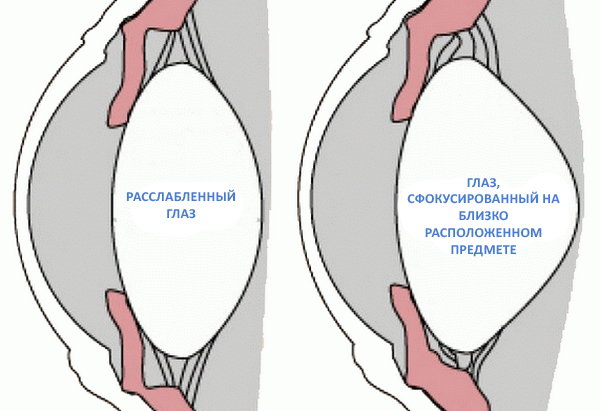
При аккомодации вдаль глазные мышцы находятся в расслабленном состоянии. При возникновении необходимости сфокусировать взгляд на находящихся вблизи предметах, меридиональные волокна напрягаются, а цинновые связки, наоборот, расслабляются. Все это происходит с усилением способности глаза преломлять световые лучи и изменением кривизны хрусталика.

При спазме аккомодации циркулярные и радиальные волокна цилиарной мышцы не могут полностью расслабиться. Из-за этого цилиарное тело постоянно находится в длительном сокращении.
Причины спазма аккомодации
У школьников заболевание связано с чрезмерными зрительными нагрузками (работа за компьютером, чтение и письмо при плохой освещенности и на неправильно подобранном рабочем месте). Способствует развитию заболевания недостаточное время, уделенное спорту, прогулкам, отдыху и зарядке для глазных мышц. Оказывают негативное влияние астенический синдром, юношеский остеохондроз, гиповитаминоз, неправильная осанка.
После 40-45 лет хрусталик начинается уплотняться, теряет эластичность. Это сопровождается понижением остроты зрения на близком расстоянии и постепенным развитием возрастной дальнозоркости. Спазм аккомодации у взрослого человека в качестве самостоятельного заболевания развивается крайне редко.
Основные причины спазма аккомодации у взрослых:
- постоянное фиксирование взгляда на близлежащих предметах;
- длительное воздействие яркого света;
- поражения ЦНС (неврозы, мигрени, нарушения мозгового кровообращения);
- гормональный дисбаланс;
- шейно-грудной остеохондроз;
- профессиональная деятельность, связанная с постоянным напряжением зрения (швеи, программисты).
Не последнюю роль в развитии заболевания играет спазм сосудов глаза и головного мозга. Ухудшение кровообращения в цилиарных артериях связано с появлением близорукости.
Классификация
Существует определенная система классифицирования патологического процесса аккомодации глаз. В зависимости от причин выделяют несколько разновидностей спазма:
- Транзиторный. Возникает в результате действия глазных препаратов миотиков, таких как Пилокарпин, Эзерин. Такой вид спазма не нуждается в лечении, он самостоятельно пропадает после отмены препаратов.
![]()
Физиологический. Развивается в качестве ответной реакции организма на зрительную нагрузку, когда человек напрягает ближнее зрение и при этом у него имеется дальнозоркость или астигматизм. Физиологический вид аккомодации чаще всего встречается у людей, которым в силу профессиональной деятельности приходится работать с предметами, расположенными вблизи. Для устранения физиологической аккомодации необходима коррекция с помощью очков и выполнение специальных упражнений по восстановлению функционирования ресничной мышцы.

Иногда в офтальмологической практике встречается и спазм аккомодации смешанного характера, который совмещает в себе патологические и физиологические механизмы.
Симптоматика
Признаки ложной близорукости можно спутать с симптомами истинной миопии.
При наличии спазма аккомодации может появляться:
- двоение при взгляде на предметы вдаль;
- ухудшение остроты зрения;
- быстрое утомление глаз от работы с предметами на близком расстоянии;
- резь, боль в глазах, в висках, лобной части головы;
- обильное слезотечение;
- краснота конъюнктивы.
Иногда появляются жалобы на головную боль неопределенной локализации и сильную усталость. Если патология наблюдается у ребенка, он может предъявлять жалобы на раздражительность, сильную усталость уже в начале дня. У него снижается успеваемость. Дети с таким заболеванием начинают плохо видеть вдаль.
Патологический спазм может проявляться типичными глазными признаками, такими как дрожание глазного яблока (нистагм), анизокория (разный размер зрачков), дрожание век, и общими проявлениями в виде приступов мигрени, перепадов настроения, повышенной потливости ладоней, тремора рук.

Диагностика
Обследование включает в себя:
- сбор анамнеза, жалоб;
- общий осмотр (при ложной близорукости у пациента можно заметить постоянное прищуривание при взгляде вдаль, частое моргание, покраснение, склеры и конъюнктивальной оболочки);
- осмотр глазного дна;
- визиметрию (определение четкости зрения с помощью таблиц);
- рефрактометрию (выявление способности хрусталика преломлять лучи света);
- исследование конвергенции;
- скиаскопию;
- выявление запаса и объема аккомодации.
Если обследуется ребенок, то его отправляют на консультацию к детскому неврологу, травматологу-ортопеду.

Лечение
После постановки диагноза назначается комплексное лечение, включающее медикаменты, физиопроцедуры, аппаратную методику.
Медикаментозная терапия включается инстилляции капель, которые способствуют расслаблению цилиарной мышцы. При спазме применяют препараты, способствующие расслаблять глазные мышцы (мидриатики). Глазные капли от спазма аккомодации оказывают влияние на тонус мышц, меняя кривизну хрусталика. В результате он начинает правильно функционировать, зрение улучшается, исчезает напряжение глаз. Какие лучше капли от спазма аккомодации в каждом конкретном случае решает офтальмолог после установления причины патологического процесса.

Основные препараты для снятия спазма аккомодации отражены в следующей таблице.
| Название препарата. | Действие. |
| Тропикамид. | Помогает снимать спазм в результате расширения зрачка и паралича цилиарной мышцы на 5-6 часов. |
| Атропин. | Эффективно снимает спазм, но из-за продолжительного действия, которое длиться примерно неделю его используют редко. Дело в том, что расширение зрачка мешает человеку нормально видеть при свете. |
| Ирифрин. | Альфа-адреномиметик, который применяют при сильном спазме. |
| Цикломед. | Препарат, который действует на протяжении 7-11 часов. Рекомендуется применять его на ночь. Тогда к утру человек будет хорошо видеть и никаких осложнений не будет. |

В качестве физиотерапии применяют электрофорез и магнитотерапию. Если причиной спазма стали заболевания позвоночника, то проводятся курсы лечебного массажа шейно-грудной зоны, иглорефлексотерапии, лечебной физкультуры, мануальной терапии.

Для закрепления результата комплекса терапевтического воздействия необходимо оздоравливать организм с помощью закаливания, правильного питания, занятий спорта. Рекомендуется прием специальных витаминных препаратов для улучшения зрения (Черника форте), а для детей Лютеин комплекс.
Специальная гимнастика при спазме аккомодации в незапущенной стадии хорошо помогает устранить напряжение глаз. Сначала она выполняется в кабинете специалиста, под непосредственным его присмотром. Затем можно будет вылечить спазм аккомодации в домашних условиях с помощью гимнастики самостоятельно.
Врач расскажет подробно о технике выполнения гимнастики для глаз. В основном выполняют круговые, вертикальные и горизонтальные движения глазными яблоками, быстрое моргание, концентрация взгляда на переносице.
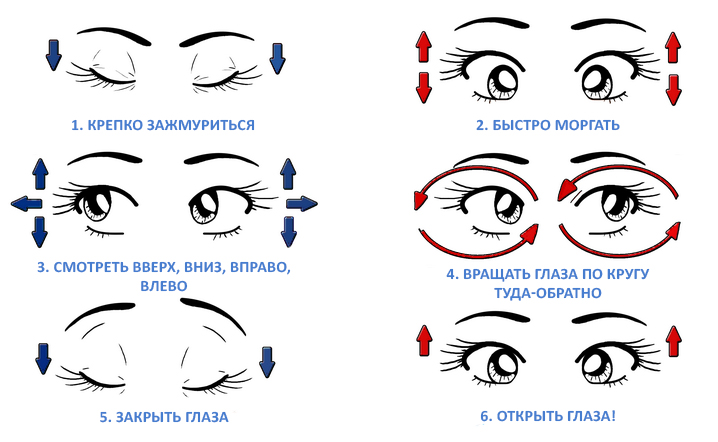
Подобная тренировка для глазных мышц помогает им расслабляться и сокращаться. Если ежедневно выполнять такую гимнастику, можно избавиться от спазма мышц аккомодационного аппарата. Каждое упражнение необходимо выполнять по 5-10 раз, количество повторов необходимо согласовывать с лечащим врачом, так как это зависит от сложности протекания заболевания. Чем сложнее его степень, тем более щадящими должны быть упражнения для глаз в начале терапии.
У детей
Как уже было рассказано выше, спазм аккомодации чаще всего развивается в детском возрасте. Это связано с большой нагрузкой в школе, постоянным пребыванием за компьютером, планшетами, смартфонами.

Современные дети испытывают колоссальную нагрузку на глаза, так как помимо напряжения зрения в школе (постоянно нужно смотреть на доску, в учебник, в тетрадь), приходя домой, они усаживаются за ноутбуки, приставки, телевизоры, совершенно не давая глазам отдохнуть. Не удивительно, что практически каждый 3 школьник имеет близорукость или ложную близорукость. К счастью, детский глаз очень восприимчив к терапии и процесс спазма аккомодации является вполне обратимым на определенном этапе развития. Терапия у детей практически ничем не отличается от взрослого лечения (за исключением дозировки лекарственных препаратов).
Когда нужны очки?

При наличии патологического спазма аккомодации крайне не рекомендуется ношение очков с минусовыми линзами, так как цилиарные мышцы глаза и так напряжены. В результате состояние усугубляется, человеку становится хуже, заболевание начинает прогрессировать с двойной скоростью.
А вот при наличии ложной близорукости, вызванной астигматизмом или возрастной дальнозоркостью, очки принесут только улучшение состояния. Они помогают справиться с напряжением глаз, астенопическими проявлениями. Благодаря правильно подобранным очкам, возможно избежать осложнений заболевания.
Прогноз и профилактика

Спазм аккомодации успешно лечится, так как является вполне обратимым функциональным расстройством. С помощью медикаментов можно быстро устранить спазм цилиарной мышцы за счет принудительного расслабления. Для достижения стойкого эффекта необходимо проведение полного комплекса лечения, устранение причин, способствующих развитию спазма аккомодации.
Профилактические меры, способные предотвратить развитие спазма аккомодации следующие:
- организация полноценного ночного отдыха;
- занятия спортом;
- правильное питание;
- соблюдение правильной осанки во время работы;
- подбор корректирующей оптики при наличии астигматизма, дальнозоркости;
- закаливание организма;
- прием витаминов для глаз.
Спазм аккомодации – это функциональное нарушение, связанное с неправильной работой цилиарной мышцы, которая постоянно сокращается. Эти сокращения вызывают автоматическую фокусировку глаза на различных предметах, расположенных как вдали, так и вблизи. При своевременном выявлении заболевание хорошо поддается коррекции. При отсутствии терапии приводит к снижению остроты зрения. Поэтому при обнаружении у себя симптоматики, характерной для ложной близорукости, следует проконсультироваться с офтальмологом.
Автор статьи: Бахарева Елена Сергеевна, специалист для сайта glazalik.ru
Делитесь Вашим опытом и мнением в комментариях.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Читайте также:



