Цвет диска зрительного нерва при глаукоме
Глаукома — тяжелое заболевание глаз, ухудшающее зрения вплоть до слепоты. Греческое glaukos ("зеленоватый", "цвет морской воды") связано изменением цвета зрачком глаза при глаукоме.
Глаукома сопровождается поражением зрительного нерва, повышением внутриглазного давления, сужением периферических границ поля зрения и ухудшением остроты зрения. Лечится оперативно устранением причины. Положительный прогноз возможен при раннем лечении. Глаукома - второе после катаракты заболевание, вызывающее слепоту.
Глаукома выявляется у пациентов различных возрастов:
- новорожденные — 0,0002 %
- зрелый возраст — 0.1 %
- после 50 лет — 1,5%
- после 75 лет — 3%
Причины повышения внутриглазного давления при глаукоме
- выработка избытка внутриглазной жидкости;
- нарушение вывода внутриглазной жидкости через дренажную систему глаза.
Высокий уровень глазного давления нарушает кровоснабжение зрительного нерва. Недостаточное питание зрительного нерва вызывает атрофию и ухудшение зрения.
Для изучания глаукомы важна наследственность, индивидуальные особенности глаза и общесоматические заболевания.
Классификация глаукомы
Различают 3 степени глаукомы по ВГД
- А - нормальное внутриглазное давление (до 25 мм рт. ст.);
- В – умеренно повышенное внутриглазное давление (26-32 мм рт.ст.);
- С - высокое внутриглазное давление (более 33 мм рт.ст.).
Закрытоутольная глаукома

Вызывается нарушением оттока внутриглазной жидкости из-за закупорки путей оттока жидкости корнем радужки.
Протекает в форме приступов. Острый приступ глаукомы может быть спровоцирован
- потреблением излишнего количества жидкости;
- медикаментозным расширением глазного зрачка;
- длительным пребыванием в темноте;
- сильным переутомлением;
- нервный срывом;
- работой в неудобном положении с наклоном головы.
Приступ глаукомы начинается без причин. Сопровождается болью в глазу, в голове, появлением "тумана", "радужных кругов перед глазами". Это вызывается сдавливанием нервных окончаний в цилиарном теле и в корне радужки и отеком роговицы.
Зрачок расширяется, перестает реагировать на свет. Сильно снижается острота зрения, уровень ВГД может превысить 60- 80 мм рт. ст., внутриглазная жидкость перестанет циркулировать.
Острый приступ глаукомы требует экстренной медицинской помощи и госпитализации в стационар.
Из-за повышения ВГД и прогрессирующей блокады угла передней камеры возникает атрофия зрительных нервов, зрительные функции утрачиваются.
Врожденная (возраст до 3 лет) и инфантильная (возраст 3 года - 10 лет) глаукома
Вызывается дефектами строения дренажной системы глаза. У новорожденных возможно повышенное внутриглазное давление.
Инфантильная глаукома (возраст 11-35 лет). Провоцируется хромосомными нарушениями, изменение ДЗН и зрительных функций протекают по глаукомному типу.
Вторичная глаукома возникает при нарушении функции оттока внутриглазной жидкости.
Глаукома с нормальным (низким) внутриглазным давлением вызывается нарушениями кровоснабжения. Сужение поля зрения, снижение остроты зрения и прогрессирование атрофии зрительного нерва протекает на фоне нормального ВГД.
Патогенез
Выделяют несколько стадий открытоугольной глаукомы по степени развития заболевания:
I стадия, начальная. Периферическое зрение в норме, появляются парацентральные скотомы, расширяется экскавация диска зрительного нерва (ДЗН), цвет ДЗН бледно-розовый. Острота зрения сохраняется.
II стадия, развитая. Сужается периферическое поле зрения, более 10 градусов с носовой стороны. ДЗН бледный, экскавация резко расширена, в некоторых отделах доходит до его края. Острота зрения сохраняется.
III стадия, далеко зашедшая. Периферические границы поля зрения сужаются с носовой стороны
Часы работы:
(по рабочим дням)
10:00 - 17:00
Медицинский справочник болезней
Глаукома. Врожденная, вторичная и первичная глаукомы.
Глаз — глазное яблоко — это сферической формы тело: с упругими оболочками, наполненными содержимым (хрусталик, стекловидное тело, водянистая влага, питающая все структуры глаза).
Внутриглазное давление — давление, оказываемое содержимым глазного яблока на его наружную оболочку, зависит в основном от меняющегося количества водянистой влаги в глазном яблоке, поскольку величина хрусталика, стекловидного тела и других структур практически стабильна и меняется редко.
Водянистая влага постоянно образуется в ресничном теле путем ультрафильтрации из крови, поступает в заднюю камеру глаза, оттуда через зрачок — в переднюю камеру и оттекает из глаза через радужно-роговичный угол, где расположена дренажная система глаза. Последняя состоит из трабекулярного аппарата, венозного синуса склеры: коллекторных канальцев.
Трабекулярный аппарат — многослойная тонкая (до 1 мм толщиной) перфорированная мембрана, разделяющая переднюю камеру глаза и венозный синус склеры — циркулярный сосуд шириной 0,2 - 0,5 мм, связанный 30—40 тонкими коллекторами с венам глаза. Процесс циркуляции водянистой влаги в глазу называется гидродинамикой глаза. Уровень внутриглазного давления зависит от продукции ресничным телом водянистой влаги и скорости ее оттока из глаза.
Измерение величины внутриглазного давления называется тонометрией. Тонометрию проводят путем наложения на глаз груза — тонометра, который при измерении сдавливает глаз и тем самым повышает внутриглазное давление. Такое давление называют тонометрическим в отличие от истинного внутриглазного давления, которое можно рассчитать по данным тонометрии. Ясно что истинное внутриглазное давление несколько меньше тонометрического.
В практической работе пользуются величиной тонометрического давления, называя его величиной внутриглазного давления, и обозначают его в миллиметрах ртутного столба (мм. рт. ст.).
В норме внутриглазное давление, полученное при измерении тонометром Маклакова (массой 10 г), находится в пределах от 18 до 27 мм рт. ст.
У каждого человека давление в глазу имеет свой суточный ритм. Обычно оно выше в утренние и ниже в вечерние часы. Эта нормальная разница внутриглазного давления утром и вечером называется суточными колебаниями и составляет 4—6 мм рт. ст.
При патологии внутриглазное давление может колебаться в сторону понижения (гипотензия глаза) или повышения (гипертензия глаза).
Глаукома — стабильное повышение внутриглазного давления с развитием трофических расстройств в сетчатке и диске зрительного нерва, обусловливающих снижение зрительных функций. Этот термин объединяет большую группу заболеваний глаз, которые характеризуются постоянным или периодическим повышением внутриглазного давления с последующим развитием экскавации (углубление) зрительного нерва и типичных дефектов поля зрения. Следовательно, для постановки диагноза глаукомы должны быть налицо кардинальные ее признаки: повышение внутриглазного давления, глаукоматозная экскавация зрительного нерва и изменения в поле зрения.
- Повышение внутриглазного давления — характерный признак глаукомы. Однако одного этого признака для постановки диагноза недостаточно, потому что он отмечается не только при глаукоме (эссенциальная и симптоматическая гипертензия глаза).
- Эссенциальная гипертензия глаза, причины которой пока не установлены, клинически проявляется повышением внутриглазного давления до 30—35 мм рт. ст. без каких-либо изменений зрительного нерва и зрительных функций. Лица с такой гипертензией должны находиться под диспансерным наблюдением, так как примерно у 10—15% больных она может перейти в глаукому.
- Симптоматическая гипертензия — это повышение внутриглазного давления как симптом другого заболевания — глаукомоциклитические кризы, увеиты с гипертензией, а также те случаи повышения внутриглазного давления, которые вызваны преходящим нарушением регуляции внутриглазного давления в результате интоксикаций, диэнцефальных и эндокринных расстройств, длительного введения в больших дозах некоторых гормональных препаратов. Если основное заболевание излечивается, то внутриглазное давление нормализуется.
- Глаукоматозная экскавация зрительного нерва— второй кардинальный признак глаукомы| который может обнаружить врач при осмотре глазного дна. Она проявляется образованием углубления, которое доходит до края диска с последующей атрофией зрительного нерва.
- Дефекты поля зрения при глаукоме начинают появляться в виде скотом в поле зрения вблизи слепого пятна, которые выявляются при кампиметрии. Эти изменения сначала обратимы, затем переходят в постоянные. Впоследствии появляется сужение поля зрения, в первую очередь в верхненосовом сегменте.
В далеко зашедшей стадии глаукомы поле зрения становится трубочным, т. е. так сужено, что больной смотрит как бы через узкую трубку. В заключительной стадии болезни (терминальная глаукома) зрительные функции полностью утрачиваются.
Поле зрения при глаукоме (схема).
1 — глаукома I степени; 2 — глаукома II степени;
3 — глаукома III степени; 4, 5 — глаукома IV степени.
Различают три основных типа глаукомы.
- врожденную,
- вторичную и
- первичную.
ВРОЖДЕННАЯ ГЛАУКОМА.
Врожденная глаукома является следствием недоразвития путей оттока водянистой влаги. Кардинальным признаком врожденной глаукомы является растяжение оболочек глаза, которые у новорожденных эластичны. Она может носить наследственный характер или развиваться во внутриутробном периоде.
Глаукома встречается с частотой 1 случай на 10000 новорожденных и ее могут диагностировать уже в родильном доме. Медицинские сестры могут заподозрить врожденную глаукому у новорожденного с увеличенным размером роговицы, которая в норме имеет у него диаметр 9 мм. Из-за растяжения и выпячивания глазного яблока вследствие увеличенного количества жидкости в глазу врожденную глаукому называют гидрофтальмом,, или буфтальмом (бычий глаз).
Лечение врожденной глаукомы хирургическое.
Встречается глаукома, которая диагностируется у детей более старшего возраста, например, с энцефалотри геминальным синдромом, который выявляется по багровому пятну на коже лица — ангиоме. Дети с таким заболеванием, так же как и с нейрофиброматозом, должны находиться на учете у окулиста.
ВТОРИЧНАЯ ГЛАУКОМА.
Вторичная глаукома возникает как последствие тех заболеваний глаза, в результате которых нарушается отток водянистой влаги.
- глаукомы увеальная (вследствие воспаления .сосудистой оболочки),
- факогенетическая (при смещении хрусталика),
- сосудистая (после, тромбоза вен сетчатки),
- травматическая (после контузий и проникающих ранений),
- может развиться вторичная глаукома при дистрофических, дегенеративных процессах, а также при опухолях глаза.
ПЕРВИЧНАЯ ГЛАУКОМА.
Первичная глаукома — группа хронических заболеваний глаза, характеризующихся повышением внутриглазного давления и вызванной этим повышением прогрессирующей экскавацией с последующей атрофией зрительного нерва. Первичная глаукома почти одинаково распространена во всех странах мира, поражая 1—2% населения в возрасте старше 40 лет. В развитых странах около 15% слепых потеряли зрение от глаукомы.
Патология гидродинамики глаза связана а возникновением блоков, нарушающих свободную циркуляцию жидкости между полостями глазного яблока и ее отток из глаза.
Блоки могут быть функциональными и органическими. Нередко со временем функциональный обратимый блок переходит в органический, необратимый.
При различных формах первичной глаукомы встречаются различные виды блоков:
- открытоугольный.5 (витреохрусталиковый),
- зрачковый,
- блок радужно-роговичного угла,
- блок трабекулярного аппарата и венозного синуса склеры.
Повышение внутриглазного давления при первичной глаукоме является последствием одного или нескольких из приведенных выше блоков.
Первичная глаукома классифицируется по форме, стадии, состоянию давления, динамике зрительных функций.
Выделяют два основных типа глауматозного процесса:
- открытоугольную и
- закрытоугольную глаукому
Они по клинической картине столь различны, что их можно считать разными заболеваниями. В редких случаях обе формы глаукомы можно обнаружить у одного и того же больного (смешанная глаукома).
Классификация первичной глаукомы.
Форма
Стадия
Состояние внутриглазного давления
Динамика зрительных функций
- Описание
- Цены
- Врачи
- Отзывы
Что такое глаукома
Глаукома – это тяжелое прогрессирующее глазное заболевание, обусловленное гибелью нервных волокон и клеток сетчатки, приводящее к необратимой слепоте глаза.
По данным ВОЗ (Всемирной организации здравоохранения), общее число глаукомных больных во всем мире составляет порядка 105 млн. человек, и в ближайшие 10 лет прогнозируется еще больший прирост, около 10 млн. человек. В РФ свыше 1 млн. зарегистрированных случаев глаукомы. Но предполагается, что реальные показатели числа глаукомных больных гораздо выше.
Глаукома занимает одну из лидирующих позиций среди причин потери трудоспособности и инвалидности по зрению, чем и определяется ее важнейшее социально–экономическое значение.
Какие виды глаукомы существуют
Говоря о видах глаукомы, для начала необходимо разобраться, как в норме циркулирует жидкость внутри глаза.
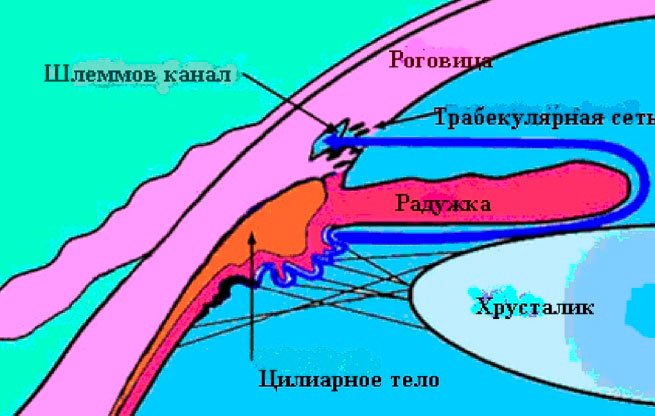
Внутриглазная жидкость секретируется отростками цилиарного тела, затем жидкость через зрачок проникает в переднюю камеру глаза и направляется в угол передней камеры. Данный угол образован задней поверхностью роговицы и передней поверхностью радужки. В вершине этого угла находится дренажная система, состоящая из трабекулярной сети (своеобразный фильтр, способствующий одностороннему движению влаги) и Шлемового канала. Жидкость, фильтруясь через трабекулярную сеть, попадает в Шлемов канал, затем через соединенные с ним коллекторные сосуды - в наружные вены, в составе которых и оттекает из глаза.
Описанный путь оттока является основным, по нему из глаза оттекает порядка 80-90% внутриглазной жидкости.
В зависимости от анатомии строения угла передней камеры глаза различают следующие виды глаукомы:
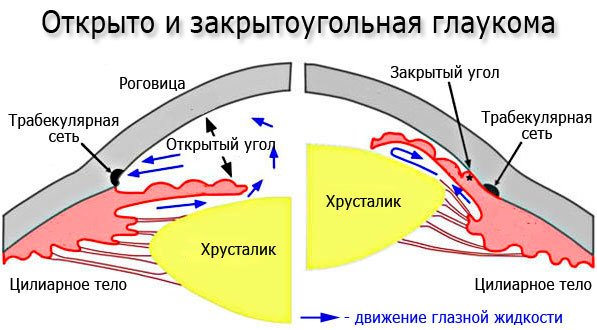
- Первичная открытоугольная глаукома (ПОУГ) – самый распространенный вид глаукомы, для которой характерно повышение внутриглазного давления (ВГД), атрофия зрительного нерва вследствие прогрессирующей гибели нервных волокон. При этом угол передней камеры открыт.
- Узкоугольная (и закрытоугольная) глаукома - возникает при наличии анатомически узкого угла передней камеры глаза, затрудняющего отток внутриглазной жидкости к дренажной системе глаза. При некоторых обстоятельствах (например, естественное расширение зрачка в темноте, или медикаментозное расширение зрачка во время диагностического осмотра) дренажная система может быть полностью заблокирована корнем радужки. Развивается острый приступ глаукомы, сопровождающийся резким критическим повышением ВГД, выраженной болью в глазу, головной болью на стороне поражения, внезапным ухудшением зрения (расплывчатость изображения, появление радужных ореолов перед глазами), покраснением глаза. Данное состояние грозит быстрой потерей зрения и требует срочного оказания помощи.
Также существуют следующие виды глаукомы:
- Вторичная глаукома – развивается в результате травмы глаза, воспаления в глазу, катаракты, опухоли, вызвана длительным приемом лекарств (кортикостероиды), в редких случаях хирургия глаза по поводу иного заболевания может спровоцировать развитие глаукомы.
- Глаукома нормального или низкого давления – для этой формы глаукомы характерна прогрессирующая атрофия зрительного нерва при цифрах ВГД в пределах нормального диапазона (причина развития данного вида глаукомы неизвестна, рассматривается теория нарушенного кровообращения зрительного нерва).
Существуют и иные виды глаукомы в зависимости от возраста и течения заболевания.
Факторы риска развития глаукомы
В настоящее время не сформулированы единые представления, не определены причины возникновения и механизмы развития глаукомы. Считается, что возникновению глаукомы способствует целый комплекс причин, которые в совокупности могут спровоцировать ее развитие.
Среди причин рассматриваются наследственность, особенности или аномалии строения глаза, сердечно-сосудистые, нервные и эндокринные системные нарушения.
Перечислим факторы риска развития глаукомы:
- Возраст – люди старше 55-60 лет подвержены высокому риску глаукомы, и с каждым последующим годом этот риск увеличивается.
- Наследственность, семейная предрасположенность.
- Расовая принадлежность (у лиц африканского происхождения глаукома встречается значительно чаще, у европейцев чаще встречается псевдоэксфолиативная глаукома, у азиатов – закрытоугольная глаукома, у японцев – глаукома нормального давления).
- Аномалии рефракции (при дальнозоркости – риск закрытоугольной глаукомы, при миопии – чаще встречается глаукома низкого давления, пигментная глаукома, поражения зрительного нерва развиваются быстрее).
- Нарушения кровообращения (наличие сопутствующей артериальной гипер– и гипотонии, вазоспастического синдрома, сахарного диабета).
- Длительное применения кортикостероидов (может спровоцировать повышение ВГД).
Симптомы глаукомы
В подавляющем большинстве случаев на начальных этапах глаукома себя никак не проявляет и протекает абсолютно бессимптомно!
Так как мы смотрим двумя глазами одновременно, и острота зрения поначалу не страдает, человек может и не заметить постепенного сужения его поля зрения. Этим заболевание и коварно. В редких случаях глаукомный процесс может начаться с острого приступа глаукомы, который характеризуется резкой болью в глазу, в голове, резким ухудшением зрения, появлением радужных ореолов перед глазами, размытостью изображения, покраснением глаза.
В случае появления этих жалоб необходимо в срочном порядке обратиться к офтальмологу! Неоказание своевременной помощи может грозить значительной потерей зрения в короткие сроки.
Стадии глаукомы
В зависимости от степени сужения поля зрения и поражения зрительного нерва различают следующие стадии глаукомы:
I – Начальная стадия – границы поля зрения в пределах нормы, однако имеются небольшие скотомы (слепые зоны) в парацентральных отделах + изменения диска зрительного нерва (ДЗН) в виде расширенной экскавации (ямка на ДЗН, которая прогрессивно расширяется вследствие гибели нервных волокон).
II - Развитая стадия – сужение границ поля зрения на 10° и более в верхне- и/или в нижненосовом отделах, изменения в парацентральных отделах поля зрения более выраженные + экскавация ДЗН шире, нежели при I стадии, в некоторых отделах ДЗН может доходить до его края.
IV – Терминальная стадия – от зрения осталось только светоощущение, вплоть до слепоты и полной потери полей зрения + тотальная экскавация ДЗН.
Диагностика глаукомы
Как уже было сказано, в подавляющем большинстве случаев глаукома на ранних стадиях протекает абсолютно бессимптомно. Поэтому важны периодические профилактические осмотры офтальмолога, особенно для людей, относящихся к группам риска по глаукоме. Учитывая необратимый характер глаукомного поражения, крайне важны ранняя диагностика и своевременное начало лечения глаукомы.
Осмотр по глаукоме включает себя:
Лечение глаукомы
Основная цель лечения глаукомы – снизить внутриглазное давление (ВГД) до значений, при которых не будет прогрессии по сужению полей зрения, атрофии зрительного нерва и снижению зрительных функций.
На сегодняшний день существует 3 метода снижения ВГД:
В большинстве случаев лечение глаукомы начинают с консервативных методов, путем назначения лекарственных препаратов, снижающих ВГД.
Существуют несколько фармакологических групп препаратов для снижения ВГД: одни снижают выработку внутриглазной жидкости, другие улучшают отток этой жидкости из глаза. Для удобства лечения (снижения количества закапываемых препаратов, кратности их закапывания в течение дня) разработаны комбинированные формы лекарств, содержащие две фармакологические группы препаратов в одном. Адекватность достигнутого гипотензивного режима определяется контрольными динамическими осмотрами. Во избежание развития тахифилаксии (привыкания) к лекарствам, следует производить их плановую замену на препараты из другой фармакологической группы.
Хирургическое лечение
В случае отсутствия эффекта от проводимого медикаментозного и лазерного лечения принимается решение о хирургической операции.
Хирургические операции при глаукоме проводят с целью:
- Создания новых путей оттока внутриглазной жидкости
- Снижения выработки внутриглазной жидкости
Операции по созданию дополнительных путей оттока внутриглазной жидкости подразделяются на:
- Проникающие (синустрабекулэктомия и ее модификации)
- Непроникающие (непроникающая глубокая склерэктомия)
Операции, способствующие снижению выработки внутриглазной жидкости, называются циклодеструктивными, т.е в ходе операции различными методами повреждается цилиарное тело (циклокриодеструкция, циклодиатермия), отростки которого секретируют внутриглазную жидкость, за счет этого и снижается ВГД.
С целью продления гипотензивного эффекта операции и достижения относительно контролируемого уровня ВГД возможно дополнительное применение в процессе хирургии различных дренажей, клапанов.
Целью проведения хирургической операции при глаукоме является не восстановление зрения (к сожалению, утратившиеся зрительные функции не подлежат восстановлению). Главная задача - достижение при помощи хирургии целевого значения ВГД.
Глаукомные пациенты нуждаются в диспансерном наблюдении. Плановые динамические осмотры являются залогом длительной стабилизации глаукомы и сохранения зрения.
Офтальмологи клиники Рассвет проведут необходимые диагностические обследования с применением современного оборудования экспертного класса.
В случае подтверждения диагноза глаукомы будут даны рекомендации по выбору метода лечения и определены сроки последующего диспансерного наблюдения.
Ключевыми признаками для определения стадии глаукомы являются: состояние диска зрительного нерва и поле зрения.
В развитии глаукомы любого типа выделяют четыре стадии:
- начальная;
- развитая;
- далеко зашедшая;
- терминальная.
Начальная глаукома (1 стадия). Характерны скачки и периоды повышения внутриглазного давления. Возможно некоторое расширение экскавации диска зрительного нерва. Изменения в парацентральной области поля зрения выражены не резко. Возможно увеличение размеров слепого пятна и небольшие скотомы. Краевой экскавации диска зрительного нерва на первой стадии глаукомы нет.
Развитая глаукома (2 стадия). Имеется выраженная глаукоматозная экскавация диска зрительного нерва. Границы поля зрения сужены с носовой стороны на 10 процентов или более. Сужение поля зрения может иметь альтернативное развитие – скотому Бьеррума (слияние парацентральных скотом с образованием дугообразного слепого участка).
Далеко зашедшая глаукома (3 стадия). Поле зрения значительно сужено (составляет меньше 15 % от точки фиксации). Часто зрение на этой стадии сохраняется лишь на некоторых его участках.
Терминальная (4 стадия). Терминальная глаукома диагностируется при полной потере предметного зрения. При этом может сохраняться восприятие света, но объекты в поле зрения неразличимы. Терминальной также считается глаукома, приведшая к полной слепоте.
Глаукома классифицируется не только по степени развития патологии, но и по механизму, вызвавшему повышенное ВГД и дальнейшие осложнения. Различают:
- пигментную глаукому (закрытие пигментом трабекулярной зоны, её сужение или полная блокировка);
- псевдоэксфолиативная (отложение на задней поверхности роговицы, радужной оболочке, в углу передней камеры и цилиарном теле псевдофолиаций. Этот вид часто сочетается с катарактой.)
- гиперсекреторная глаукома (чрезмерная выработка секрета сочетается с нормальным оттоком внутриглазной жидкости, что приводит к нарушению баланса в сторону повышенного давления).
Опасной разновидностью глаукомы является форма со скрытым течением (преглаукома). Именно она представляет собой начало патологии. Регулярные профилактические осмотры после 40-45 лет направлены на раннюю диагностику глаукомы ещё в этой стадии. Вовремя выявленное заболевание поддаётся медикаментозному лечению в сочетании с коррекцией образа жизни, диеты и неврологического статуса.
В норме амплитуда колебаний внутриглазного давления в течение суток не должна превышать 5 мм рт.ст. На фоне глаукомы колебания отличаются на порядок и могут носить скачкообразный характер, что особенно опасно. Наличие офтальмотонуса больше 27 мм рт. ст. с колебаниями порядка 5 единиц считается ведущим признаком глаукомы. Если повышенное ВГД сочетается с частичной потерей зрительных функций (сужение поля и снижение остроты зрения), глаукоме присваивается вторая стадия.
Обращаясь в наш специализированный офтальмологический центр пациент получает полный спектр диагностических и лечебных мероприятий, обеспечивающих нормализацию внутриглазного давления и сохранение зрения!
Стадии глаукомы и поля зрения
Объём остаточного поля зрения, а точнее, степень его сужения в диагностике глаукомы является ключевым показателем для оценки стадии заболевания. Важное значение здесь имеет не только показатель как таковой, но и динамика. Для объективной картины патологического процесса изменения поля зрения фиксируются в течение длительного периода (не менее шести месяцев). Итоги такого наблюдения учитываются при оценке динамики и прогноза:
- поле зрения в течение полугода не изменилось – стабилизированная динамика;
- имеет место сужение поля зрения на 5-10% по отдельным радиусам – динамика нестабилизированная (развитая стадия);
- сужение поля зрения 2-3 % - динамика нестабилизированная (далеко зашедшая стадия).

Неотъемлемый признак глаукомы поздних степенней – экскавация диска зрительного нерва. Это явление обусловлено вдавливанием к задней стенке глаза решетчатой пластинки, а также атрофией глиозной ткани и нервных волокон. При этом офтальмоскопия чётко выявляет экскавацию – ретинальные сосуды на краю диска зрительного нерва резко преломляются. Такая глаукоматозная экскавация должна быть тщательно дифференцирована с физиологической.
Ретинальный отёк, развивающийся на фоне глаукомы, по своим размерам соответствует слепому пятну. Увеличение слепого пятна всегда указывает на усиление отёка.
Степени глаукомы по целевому ВГД
A - компенсированная (внутриглазное давление находится в пределах нормы, зрение стабильно в течение периода наблюдений);
B -субкомпенсированная (умеренное постоянное повышение ВГД и тонуса глаза, изменение эластокривой);
C - некомпенсированная (регуляторы внутриглазного давления не в состоянии поддерживать баланс гемодинамики по выработке и оттоку жидкости, имеют место существенные нарушения ВГД и зрительных функций);
D - Декомпенсированная (глаукома в период острого приступа, когда регуляция давления и движения внутриглазной жидкости полностью заблокирована).
Значение глаукомы, к сожалению, настолько велико для социума, что она входит в группу самых коварных офтальмологических заболеваний. Это связано с тем, что у большинства заболевших имеет место открытоугольная глаукома, которая длительное время протекает бессимптомно и проявляет себя лишь на тех стадиях, кода лечение малоэффективно. Развитая и далеко зашедшая глаукома являются ведущей причиной слепоты в мире.
Экскавация диска зрительного нерва – это углубление различной формы и размеров в его центре. Для глаукомы характерна прогрессирующая невропатия зрительного нерва. Обязательно следует учитывать множество факторов риска для пациента — внутриглазное давление, толщину центральной роговицы и изменения поля зрения. Исследованиями было доказано, что наиболее распространенной первичной точкой прогрессирования от глазной гипертензии к первичной открытоугольной глаукоме были изменения зрительного нерва.
Нормальный диск зрительного нерва
Головка (диск) зрительного нерва – это область нерва, которая клинически видна при осмотре у офтальмолога. Более миллиона нервных волокон проходят через чешуйчатую перепонку и соединяются через зрительный нерв, направляясь к головному мозгу. Диск зрительного нерва обычно имеет вертикальную овальную форму, хотя возможны значительные изменения данных параметров. Косой выход зрительного нерва из глаза может дать наклон оптической головки. Наклонные оптические диски чаще встречаются в миопических глазах и их труднее интерпретировать, с более широким наклонным ободом в одном секторе и более узким четко очерченным ободком в противоположном секторе.
Средний оптический диск имеет диаметр вертикальной части приблизительно 1,88 мм, диаметр горизонтальной составляет 1,77 мм. Диаметр оптического диска хотя в значительной степени не зависит от рефракционных ошибок при низких и умеренных рефракционных ошибках (от -5,00DS до + 5,00DS), он обычно больше у миопов (больше -8,00DS) и меньше у гиперметропического глаза (более + 5,00DS).

Склеральное кольцо представляет собой край головки зрительного нерва. Плотно прилежащие друг к другу нервы сетчатки в этом кольце называются нейроретинальным ободком. Ткань ободочной нервной оболочки розоватого цвета и является хорошим признаком сосудистой перфузии.
Оптическая чаша представляет собой центральную область головки зрительного нерва, где аксоны отсутствуют. Эта область, как правило, довольно круглая или горизонтально овальная в здоровых глазах, где горизонтальный диаметр примерно на 8% больше, чем вертикальный диаметр. Глубина оптического стаканчика имеет тенденцию увеличиваться с увеличением размера оптического стаканчика. Обычно нижний нейроретинальный ободок толще верхнего ободка, который толще носового ободка, который, в свою очередь, толще височного обода. Эта типичная конфигурация является правилом в офтальмологии – толщина нижней части нейроретинального ободка обычно самая большая.
Как оценивают диск зрительного нерва
Эту оценку доктор проводит с помощью бинокулярной непрямой офтальмоскопии с использованием конденсирующей линзы. Данные линзы позволяют получить увеличенное стереоскопическое изображение, необходимое для обнаружения незначительных изменений в морфологии диска зрительного нерва. Дилатация обеспечивает оптимальные условия обзора для оценки зрительного нерва.

Степень экскавации головки при глаукоме связана с размером оптического диска в нормальных глазах. Большую оптическую чашу в большом оптическом диске иногда можно принять за глаукомную, а маленькую или умеренную чашку в очень маленьком глаукоматозном оптическом диске можно считать нормальной. Поэтому измерение размера головки зрительного нерва является неотъемлемой частью оценки глаукомы. Для этого окулист использует щелевую лампу или методы визуализации, такие как оптическая когерентная томография (ОКТ). Оценка диаметра оптического диска отличается в зависимости от используемой методики.
Чаще всего используется метод с щелевой лампой и конденсирующей линзой, выполняемый с помощью щелевого луча. Как только щелевой луч сфокусирован на центре оптической головки, луч можно сузить, увеличить освещенность и отрегулировать луч света вертикально, пока он не упадет к белому краю кольца Эльшнига. Значение может быть считано с сетки в миллиметрах. Ориентация луча может быть повернута, чтобы отрегулировать наклон оптических дисков или измерить горизонтальную ширину. Затем это значение можно отрегулировать в зависимости от конденсирующей линзы, используемой для расчета фактической высоты головки, с использованием следующих коэффициентов увеличения.
Рекомендации Европейского общества глаукомы предлагают следующую классификацию для размера диска:
- Маленький: 1,9 мм.
Видео: Экскавация диска зрительного нерва
Отношение чашки к диску (ЧД) введено как способ стандартизации оценки оптической головки. Соотношение определяется генетически и широко используется как в общественной, так и в больничной практике, как способ описания внешнего вида оптического диска. Однако эта мера не учитывает размер оптической головки и потерю фокусного края.
Сосредоточение на ширине центральной чашки только по вертикальной оси может привести к тому, что доктор может упустить очаговое истончение в другом месте. Показано, что только отношение ЧД имеет низкую чувствительность и специфичность при обнаружении глаукомы.
Разработана в 2002 году для оценки повреждения глаукоматозного диска, включает влияние размера головки и ширины фокального обода. Какие шаги делают медики:
- Измеряют размер диска и исправляют значение для используемого объектива.
- Измеряют ширину самой тонкой части обода.
- Рассчитывают соотношение обода и диска: если ободок отсутствует в самой тонкой части, значение = 0; если обод максимально толстый (без чашки), значение = 0,5. Степень отсутствия обода измеряется в градусах.
Затем можно применить шкалу оценки Спета. Данная шкала очень сильно коррелирует со степенью потери поля зрения.
Экскавация диска при глаукоме
Глаукома характеризуется прогрессирующим истончением нейроретинального края. Поскольку нервные волокна сетчатки теряются из-за глаукомы, зрительная чаша увеличивается. Оптический диск обычно имеет вертикальный овальный размер, но сама чаша обычно имеет горизонтальный овальный размер. Вертикальное удлинение зрительной чаши может быть общей чертой глаукоматозного диска, так как сужение больше в верхних и нижних полюсах. В качестве объяснения этого изменения была предложена структурная изменчивость чешуйчатой пластинки на вертикальных полюсах. Изменения в нейроретинальном ободке могут быть как очаговыми, так и диффузными.
Диффузная потеря может привести к генерализованному увеличению чашки, в то время как локализованная потеря может привести к появлению небольших надрезов в нейроретинальном ободке, чаще всего инферотемпоральной области.

Является важным предупреждающим признаком глаукомного повреждения зрительного нерва и часто связано с прогрессирующим изменением головки зрительного нерва и поля зрения. Распространенность кровоизлияний на дисках в нормальной популяции оценивается менее чем в 0,2%. Распространенность значительно выше (от 2,2% до 4,1%) у людей с глаукомой. Хотя кровоизлияния в головку зрительного нерва наблюдаются при первичной открытоугольной глаукоме, они чаще наблюдаются при глаукоме нормального напряжения. Кровоизлияния диска обычно имеют форму осколков или пламени и расположены в предламинарной области головки зрительного нерва в поверхностном слое нервного волокна сетчатки. Они также могут быть найдены в более глубоких частях поля и в чашке
Кровоизлияния в зрительный диск должны рассматриваться в контексте других клинических результатов, так как они также могут быть связаны с другими глазными и системными причинами, а не только с глаукомой:
- Кровоизлияния в головку могут быть связаны с отслойкой заднего стекловидного тела, волокнами зрительного диска, неглаукоматозными оптическими невропатиями и сосудистыми окклюзионными заболеваниями сетчатки.
- Системные нарушения, связанные с кровоизлиянием в зрительный нерв, включают диабет, системную гипертензию, системную красную волчанку и лейкоз.
- Экскавация диска может быть связана с использованием антикоагулянтов.
Следует соблюдать осторожность при рассмотрении кровоизлияния в диск как риска прогрессирования глаукомы в присутствии любого из этих других глазных или системных состояний.
Кровоизлияния, связанные с глаукомой, часто наблюдаются в нижневисочном секторе диска зрительного нерва. Это местоположение коррелирует с распределением ранних периметрических дефектов, которые чаще всего встречаются в верхней области, хотя кровоизлияния могут происходить в любом месте головки. Высокое внутриглазное давление может играть роль в патогенезе кровоизлияния в диск, учитывая распространенность в случаях нормального напряжения. Эти локальные сосудистые кризы также могут быть связаны с ишемическими событиями.

Исследования показали, что у большинства пациентов с гипертонической болезнью глаза с кровоизлиянием в зрительный диск глаукома не развивалась в течение периода исследования. Тем не менее, кровоизлияние в зрительный диск у пациентов с глазной гипертензией приводит к более высокому риску развития экскавации диска, как и пожилой возраст, более тонкая роговица, более высокое стандартное отклонение по схеме при автоматической периметрии и большее вертикальное отношение чашки к диску. Поэтому при принятии решения о том, следует ли начинать лечение у пациента с глазной гипертензией, учитывают кровоизлияние в зрительный диск.
Поскольку кровоизлияния в зрительный диск могут быть сильным прогностическим фактором для развития экскавации зрительного нерва, доктора внимательно следят за пациентами с данной патологией. Фотографирование оптического диска может быть чрезвычайно полезным в этих обстоятельствах. Оно даже более эффективно выявляет кровоизлияния в оптическом диске, чем клиническое обследование.
Ряд изменений в сосудах внутри или вокруг диска зрительного нерва может произойти из-за глаукомы:
- Обнажение обходного сосуда возможно, когда между небольшими ветвями центральных сосудов сетчатки и краем чашки развиваются участки бледности. Хотя этот признак может присутствовать в неглаукоматозных глазах, особенно в больших оптических дисках с более крупными чашками, он чаще наблюдается при глаукоме.
- Хотя это и не характерно для глаукомы, при ней обычно наблюдается назализация центральных сосудов сетчатки.
- Изменения калибра сосудов можно наблюдать при глаукоме, особенно в областях, где произошла наиболее значительная потеря нервного края сетчатки.
Видео: Оценка ДЗН, норма и изменения при глаукоме
Дефекты слоя нервных волокон сетчатки при глаукоме представляют собой радиальное расширение волокон зрительных нервов от их точки входа в диск зрительного нерва. Эти непрозрачные бороздки образуют дугообразные пучки нервных волокон, где могут происходить изменения при глаукоме. Ранее обнаружение изменений слоя нервных волокон предотвращают потери глаукоматозного поля и полезны для прогнозирования прогресса.
Эту атрофию, окружающую диск, можно разделить на внутренний полумесяц или альфа-зону и внешний полумесяц или бета-зону. Атрофия альфа-зоны чаще встречается в нормальных глазах и располагается на наружной поверхности бета-зоны, если она присутствует. Внутренняя бета-зона представляет собой потерю пигментного эпителия сетчатки и встречается редко в неглаукомных глазах. Зональная атрофия чаще встречается в нормальных глазах и располагается на наружной поверхности бета-зоны, если таковая имеется. Перипапиллярная атрофия часто считается менее важной для выявления глаукомы, так как вначале часто отмечаются другие изменения поля.
Заключение
Экскавация диска зрительного нерва является наиболее важным аспектом диагностики глаукомы. Использование специальных обследований, расширенной оценки и максимально эффективных методов визуализации позволят обнаружить ранние изменения. Таким образом врач может поставить правильный диагноз и назначить хорошее лечение для пациентов с глаукомой.
Читайте также:


