Где расположены нервы в плечевом суставе
Особая анатомия плечевого сустава обеспечивает высокую подвижность руки во всех плоскостях, включая круговые движения на 360 градусов. Но расплатой за это стала уязвимость и нестабильность сочленения. Знание анатомии и особенностей строения поможет понять причину заболеваний, которые поражают плечевое сочленение.

Но прежде, чем приступить к подробному обзору всех входящих в состав образования элементов, следует дифференцировать два понятия: плечо и плечевой сустав, которые многие путают.
Плечо – это верхняя часть руки от подмышечной впадины до локтя, а сустав плеча — это структура, с помощью которой рука соединяется с туловищем.
Особенности строения
Если рассматривать его как сложный конгломерат, плечевой сустав образован костями, хрящом, суставной капсулой, синовиальными сумками (бурсами), мышцами и связками. По своему строению он является простым, состоящим из 2-х костей, комплексным сочленением шаровидной формы. Образующие его компоненты имеют разное строение и функции, но находятся в строгом взаимодействии, призванном защитить сочленение от травм и обеспечить его подвижность.
Компоненты плечевого сустава:
- лопатка
- плечевая кость
- суставная губа
- суставная капсула
- синовиальные сумки
- мышцы, в том числе ротаторная манжета плеча
- связки
Плечевой сустав образован лопаткой и плечевой костью, заключенными в суставную капсулу.
Округлая головка плечевой кости соприкасается с достаточно плоским суставным ложем лопатки. При этом лопатка остается практически неподвижной и движение рукой происходит за счет смещения головки относительно суставного ложа. Причем диаметр головки в 3 раза больше диаметра ложа.
" alt="">
Такое несоответствие формы и размера обеспечивает широкую амплитуду движений, а стабильность сочленения достигается за счет мышечного корсета и связочного аппарата. Прочность сочленению также придают находящаяся в лопаточной впадине суставная губа – хрящ, изогнутые края которого выходят за пределы ложа и охватывают головку плечевой кости, и окружающая ее эластичная вращающая манжета плеча.
Связочный аппарат
Плечевой сустав окружен плотной суставной сумкой (капсулой). Фиброзная мембрана капсулы имеет различную толщину и крепится к лопатке и плечевой кости, образуя просторный мешок. Она слабо натянута, что дает возможность свободно двигать и вращать рукой.
Изнутри сумка выстлана синовиальной оболочкой, секретом которой является синовиальная жидкость, питающая суставные хрящи и обеспечивающая отсутствие трения при их скольжении. Снаружи суставная сумка укреплена связками и мышцами.
Связочный аппарат выполняет фиксирующую функцию, предотвращая смещение головки плечевой кости. Связки образованы прочными, плохо растяжимыми тканями и крепятся к костям. Плохая эластичность является причиной их повреждений и разрыва. Еще одним фактором развития патологий выступает недостаточный уровень кровоснабжения, являющийся причиной развития дегенеративных процессов связочного аппарата.
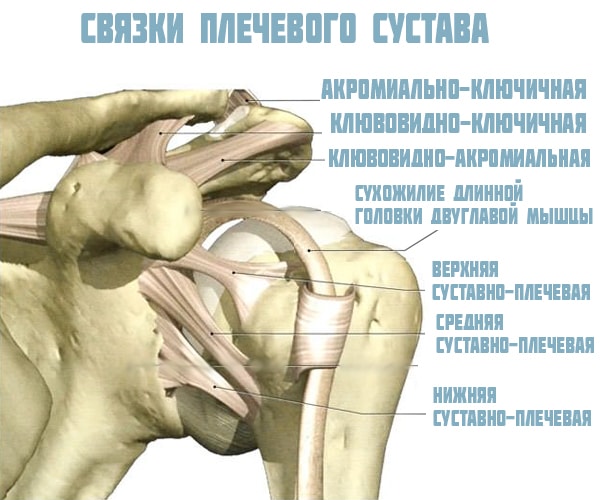
Связки плечевого сочленения:
- клювовидно-плечевая
- верхняя
- средняя
- нижняя
Анатомия человека – это сложнейший, взаимосвязанный и полностью продуманный механизм. Поскольку плечевой сустав окружен сложным связочным аппаратом, для скольжения последнего в окружающих тканях предусмотрены слизистые синовиальные сумки (бурсы), сообщающиеся с полостью сустава. Они содержат синовиальную жидкость, обеспечивают плавную работу сочленения и защищают капсулу от растяжения. Их количество, форма и размер индивидуальны для каждого человека.
Мышечный каркас
Мышцы плечевого сустава представлены как крупными структурами, так и мелкими, за счет которых образована ротаторная манжета плеча. Совместно они образуют прочный и эластичный каркас вокруг сочленения.
" alt="">
Мышцы, окружающие плечевое сочленение:
- Дельтовидная. Она расположена сверху и снаружи сустава, и прикрепляется к трем костям: плечевой, лопатке и ключице. Хотя мышца и не связана напрямую с суставной капсулой, она надежно защищает его структуры с 3-х сторон.
- Двуглавая (бицепс). Она прикрепляется к лопатке и плечевой кости и прикрывает сустав с фронтальной стороны.
- Трехглавая (трицепс) и клювовидная. Защищают сустав с внутренней стороны.
Ротаторная манжета плечевого сустава обеспечивает большой диапазон движений и стабилизирует головку плечевой кости, удерживая ее в суставном ложе.
Ее образуют 4 мышцы:
- подлопаточная
- подостная
- надостная
- малая круглая
Вращательная манжета плеча расположена между головкой плеча и акромином – отростком лопаточной кости. Если пространство между ними в связи с различными причинами сужается, происходит ущемление манжеты, приводящее к соударению головки и акромиона, и сопровождающееся сильным болевым синдромом.
Кровоснабжение
Кровоснабжение структуры осуществляется с помощью разветвленной сети артерий, через которые в ткани сочленения поступают питательные вещества и кислород. Вены отвечают за отведение продуктов обмена. Помимо основного кровотока, есть два вспомогательных сосудистых круга: лопаточный и акромиально-дельтовидный. Риск разрыва проходящих рядом с сочленением крупных артерий значительно увеличивает опасность от травм.
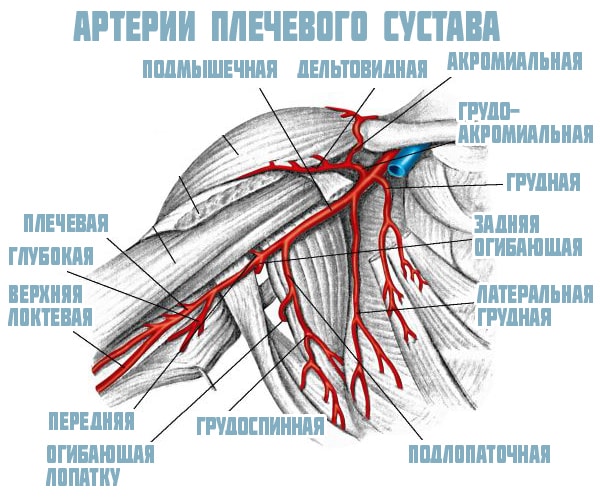
- надлопаточная
- передняя
- задняя
- грудоакромиальная
- подлопаточная
- плечевая
- подмышечная
Иннервация
Любые повреждения или патологические процессы в организме человека сопровождаются болевым синдромом. Боли могут сигнализировать о наличие проблем или выполнять охранные функции.
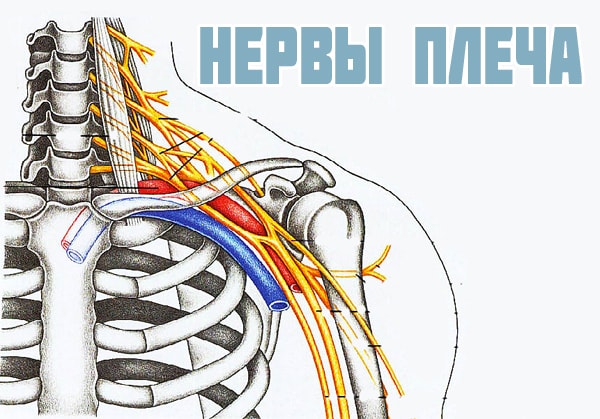
- подмышечный
- надлопаточный
- грудной
- лучевой
- подлопаточный
- подкрыльцовый
Развитие
Когда ребенок рождается, плечевой сустав до конца не сформирован, его кости разобщены. После появления ребенка на свет продолжается формирование и развитие структур плеча, которое занимает около трех лет. За первый год жизни разрастается хрящевая пластина, формируется суставная впадина, сжимается и уплотняется капсула, укрепляются и разрастаются окружающие ее связки. В результате сустав укрепляется и фиксируется, снижается риск травмирования.
На протяжении последующих двух лет сегменты сочленения увеличиваются в размере и принимают окончательную форму. Меньше всего метаморфозам подвержена плечевая кость, поскольку еще до родов головка имеет округлую форму и практически полностью сформирована.
Нестабильность плечевого сустава
Кости плечевого сустава образуют подвижное соединение, стабильность которого обеспечивают мышцы и связки.
Такое строение позволяет обеспечить большой объем движений, но одновременно с этим делает сочленение склонным к вывихам, растяжениям и разрывам связок.

Также нередко люди сталкиваются с таким диагнозом, как нестабильность сочленения, который ставят в случае, когда при движениях руки головка плечевой кости выходит за пределы суставного ложа. В этих случаях речь идет не о травме, последствием которой становится вывих, а о функциональной неспособности головки оставаться в нужном положении.
Выделяют несколько видов вывихов в зависимости от смещения головки:
- передний
- задний
- нижний
Строение плечевого сустава человека таково, что сзади его прикрывает лопаточная кость, с боку и сверху дельтовидная мышца. Фронтальная и внутренняя части остаются недостаточно защищенными, что обуславливает преобладание переднего вывиха.
Функции плечевого сустава
Высокая подвижность сочленения позволяет осуществлять все доступные в 3-х плоскостях движения. Руки человека могут достать до любой точки тела, переносить тяжести и выполнять требующую высокой точности тонкую работу.
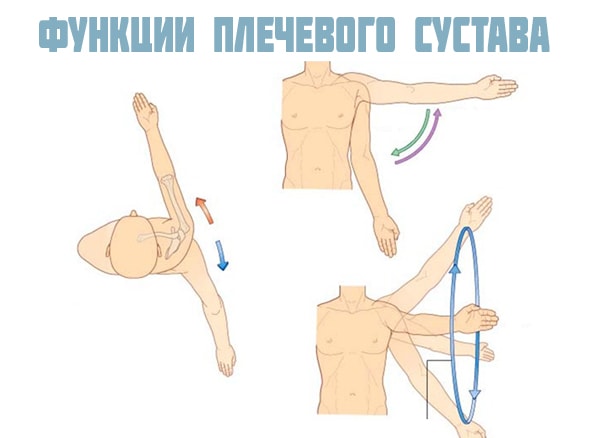
- отведение
- приведение
- вращение
- круговое
- сгибание
- разгибание
Выполнить все перечисленные движения в полном объеме можно только при одновременной и слаженной работе всех элементов плечевого пояса, особенно ключицы и акромиально-ключичного сочленения. При участии одного плечевого сустава руки можно поднять только до уровня плеч.
Знание анатомии, особенностей строения и функционирования плечевого сустава поможет понять механизм возникновения травм, воспалительных процессов и дегенеративных патологий. Здоровье всех сочленений в человеческом организме напрямую зависит от образа жизни.
Лишний вес и отсутствие физической активности наносят им ущерб и являются факторами риска развития дегенеративных процессов. Бережное и внимательное отношение к своему организму позволит всем его составляющим элементам работать долго и безупречно.

Защемление нерва в плечевом суставе – распространенная проблема. Многие его путают с воспалительным процессом, хотя это две разные неврологические болезни, которые имеют похожую симптоматику. При этом специалисты отмечают, что при несвоевременной терапии защемление способно привести к развитию воспалительного процесса. Во избежание такого осложнения требуется обратить внимание на первые симптомы и обратиться за квалифицированной помощью к специалисту.
Признаки недуга
Может происходить защемление различных нервов (в частности, подмышечных, лучевых и срединных). Как показывает практика, в ходе диагностических обследований часто устанавливают, что был поражен лучевой нерв. Он относится к нервным стволам, состоящим из двигательной и чувствительной части.
При защемлении нерва в плече симптомы у разных пациентов могут немного отличаться между собой (в зависимости от причины, которая спровоцировала недуг). Однако есть общие характерные признаки. В первую очередь, человек испытывает сильную боль. Она может быть разного характера (к примеру, резкая или ноющая), возникать даже в состоянии покоя, когда на плечо не оказывается дополнительная нагрузка. Как правило, оно продолжается долгое время.
В целом, все клинические проявления подразделяют на три основные группы: острые, подострые и хронические. Острые признаки характерны для компрессии, которая возникла на фоне травматического влияния. Чаще всего они сопровождают перелом, растяжение или разрыв связочной сухожильной ткани. Подострые признаки характерны для сложных патологий опорно-двигательного аппарата (к примеру, деформирующиего остеоартроза).
Хронические признаки связаны с дегенеративно-дистрофическими болезнями позвоночного столба (например, при наличии шейного остеохондроза с корешковым синдромом). Они отличаются болезненными ощущениями тупого характера. Они присутствуют постоянно, но за счет ограничения подвижности человек часто не обращает на них внимание.
В соответствии со спецификой поражения специалисты отмечают следующие возможные клинические проявления:
повышенное потоотделение (выделение пота усиливается во время приступов боли);
ползания мурашек по верхним конечностям и области между лопатками;
чувство онемения в большом, указательном и среднем пальцах;
ограничение движений в суставах кисти после ночного сна или долгого отдыха;
появление непроизвольных мышечных подергиваний;
гиперемия и бледность кожных покровов;
нарушение кожной чувствительности (патологическое снижение чувствительности) в области плеча и предплечья.
Особой угрозы для жизни пациента патология не представляет, однако при отсутствии должной терапии патологический процесс способен прогрессировать вплоть до атрофии мышц. Исходя из этого, при обнаружении вышеописанных признаков, следует не затягивать с визитов к врачу-неврологу.
Причины защемления нерва в плече
Защемление нерва может произойти по нескольким причинам, но случается такое в случае, когда нервное волокно сдавливается близлежащими тканями. В результате нервный пучок может воспалиться, что приведет к появлению отечности. В большинстве случаев поражение затрагивает подмышечные, лучевые и срединные нервы. Среди наиболее распространенных факторов, спровоцировавших появление недуга, отмечают:
дегенеративно-дистрофические заболевания позвоночного столба (в частности, остеохондроз и артроз);
сложные болезни опорно-двигательного аппарата (например, грыжи межпозвоночных дисков);
отклонения в работе эндокринной системы (ожирение). Избыточный вес оказывает усиленное давление на мышцы и нервы, что значительно увеличивает вероятность появления недуга;
ревматоидный артрит. Заболевание повреждает нервы в течение некоторого времени, что повышает риск защемления. Возникшие костные шпоры способны привести к ограничению пространства для нервов плеча, что и провоцирует недуг;
различные травмы (ушибы, вывихи, переломы);
продолжительное хождение на костылях;
патологии центральной нервной системы;
малоподвижный (сидячий) образ жизни;
воспаление синовиальной сумки (бурсит);
дисплазия соединительной ткани;
чрезмерная физическая нагрузка на плечо во время занятий спортом;
неудачно выполненные инъекции в область плечевого сустава;
инфекционные патологии (к примеру, туберкулез и сифилис);
новообразования в области плеча и подмышки (как доброкачественного, так и злокачественного характера);
поражение акромиального сочленения;
усиленная и продолжительная нагрузка на плечевой сустав;
хроническое отравление свинцом;
осложнения после оперативных вмешательств (наличие спаек или рубцов).
Диагностика патологии
Невралгию зачастую путают с невритом (развитием воспалительного процесса) поскольку у них похожие симптомы. Несмотря на то, что это разные патологии, при неадекватной и несвоевременной терапии велика вероятность, что защемленный нерв воспалится. Кроме этого, защемление нерва имеет схожую симптоматику при различных нарушениях в работе сердечно-сосудистой системы, когда отмечаются проблемы с кровообращением и снабжением волокон кислородом.
Чтобы установить, что источник болезненных ощущений и других симптомов кроется именно в защемлении, требуется обратиться к квалифицированному специалисту. На первичном приеме он выслушает все жалобы пациента, соберет анамнез и проведет неврологическое обследование. Для этого будут проверены чувствительность пальцев и сухожильные рефлексы. При наличии защемления пациент не сможет развести в стороны большой палец и мизинец. Проблемы возникнут и со сжатием всех пальцев в кулак.
Сущность еще одного способа диагностики состоит в проверке на синдром висячей кисти. Он будет подтвержден в той ситуации, если при вытянутой в горизонтальном положении руке человек не в состоянии удерживать кисть параллельно полу. Дополнительно, чтобы поставить достоверный диагноз и провести дифференциацию с другими заболеваниями, врач-невролог назначит инструментальное обследование. Кроме того, оно позволит определить основную причину сдавливания нерва. Пациенту могут быть назначены следующие методики:
рентгенологическое исследование. Это самый простой вид инструментального обследования. Врачи назначают его в первую очередь. Исследование не занимает много времени и практически не имеет противопоказаний. По результатам полученной рентгенограммы удается обнаружить ряд дегенеративно-дистрофических заболеваний, остеофиты, кисты и другие опухоли (доброкачественного и злокачественного характера);
ультразвуковое исследование. Как правило, к ней прибегают только в том случае, когда есть подозрения на нарушения в работе сердечно-сосудистой системы. Эта методика достаточно мобильна, доступна, она характеризуется отсутствием болезненных ощущений и быстротой проведения;
компьютерная томография (КТ). Это более информативная методика по сравнению с рентгенографическим исследованием. Она хорошо визуализирует костные структуры позвоночника, позволяет определить возможность смещения костей. Компьютерная томография отличается высокой эффективностью, позволяет установить степень защемления нерва;
магнитно-резонансная томография (МРТ). Данный способ диагностики характеризуется полной безопасностью для пациента. Болезненные ощущения во время исследования не возникают. Количество противопоказаний минимально. Магнитно-резонансная томография дает возможность обнаружить причину, которая спровоцировала развитие недуга. Она хорошо отображает структуру тканей плечевого сустава и состояние близлежащих тканей.
К лабораторному исследованию прибегают, как к вспомогательному методу диагностики, поскольку оно не дает развернутое представление о клинической картине. Однако общий анализ крови позволяет обнаружить неврит (развитие воспалительного процесса). В этом случае количество лейкоцитов в крови пациента будет увеличено.
Профилактические мероприятия
Как и в случае с любой патологий, намного проще предотвратить появление недуга, чем осуществлять его терапию. В первую очередь, следует контролировать свой вес, нельзя допускать ожирения. Если есть склонность к избыточному весу, рекомендуется записаться на прием к врачу-диетологу. Он составит примерное меню, подробно расскажет о продуктах, которые можно употреблять и о тех, которые лучше не включать в ежедневный рацион.
Следует употреблять продукты, богатые кальцием и калием. Они участвуют в клеточном метаболизме. Их недостаток приводит к симптомам защемления нерва. Вводя в рацион продукты с высоким содержанием калия и кальция, удается восстановить функции нервов. Калий содержится в орехах и фруктах (например, бананах), а кальций в зелени и кисломолочной продукции.
Важно следить за правильной осанкой (держать спину прямо). Искривленный позвоночник приводит к проблемам со спиной и нарушению в работе многих внутренних органов. Специалисты рекомендуют спать на жестком ортопедическом матрасе (или средней жесткости). При сидячей работе требуется делать небольшие перерывы – ходить по комнате несколько минут.
Малоподвижный образ жизни негативно отражается на состоянии здоровья, способен привести к защемлению нервы. Важно заниматься умеренными видами спорта, ввести в привычку делать зарядку по утрам. Выполнение упражнений, направленных на растяжку и укрепление мышц и суставов – важное профилактическое мероприятие. Главное условие – их должен подобрать лечащий врач на основе физического состояния пациента.
Группа риска
Недуг может коснуться людей разных возрастных категорий. Согласно статистическим данным, чаще всего он поражает женщин. Это связано с большой вероятностью развития синдрома кистевого туннеля, который выступает в роли общего источника ущемленных нервов. Повышен риск развития защемления нерва:
у женщин, ожидающих ребенка;
у людей, профессионально занимающихся тяжелыми видами спорта;
у людей с неправильной осанкой (искривленным позвоночным столбом);
у людей с дегенеративно-дистрофическими патологиями позвоночника;
у людей, чья профессиональная деятельность связана с повышенной физической нагрузкой на область плеча (например, строители или грузчики).
Топография сосудов и нервов переднего фасциального ложа плеча. Расположение нервов и сосудов на плече.
В верхней трети плеча n. medianus располагается рядом с артерией латерально от нее. Медиально от артерии лежит n. ulnaris и еще медиальнее — n. cutaneus antebrachu medialis. Кнутри от основного пучка наиболее медиально и поверхностно лежит v. basilica, которая присоединяется к пучку на границе верхней и средней трети, сразу по выходе из канала Пирогова. В верхней трети плеча эта вена впадает либо в одну из плечевых вен, либо переходит в подмышечную область и впадает в подмышечную вену (рис. 3.17).
N. musculocutaneus выходит с латеральной стороны клювовидно-плечевой мышцы, которую он прободает на пути из подмышечной ямки на переднюю поверхность плеча, и уходит под длинную головку двуглавой мышцы плеча, а на границе со средней третью ложится на глубокую фасцию, покрывающую плечевую мышцу. На своем пути он отдает ветви ко всем мышцам переднего фасциального ложа.
На границе передней области плеча и подмышечной области сразу ниже нижнего края сухожилия широчайшей мышцы спины позади артерии определяется крупный ствол n. radialis. Почти сразу он направляется в заднее фасциальное ложе между длинной и латеральной головками трехглавой мышцы плеча.
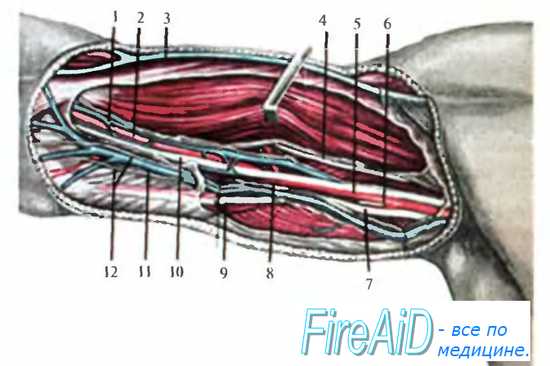
Рис. 3.17. Передневнугренняя поверхность плеча. 1 — v. brachialis; 2, 5 — a. brachialis; 3 — v. cephalica; 4 — n. musculocutaneus; 6 — a. profunda brachii; 7 — n. radialis; 8 — канал Пирогова; 9 — n. ulnaris; 10 —n. medianus; 11 — v. basilica; 12 — n. cutaneus antebrachii medialis.
Плечевая артерия в верхней трети плеча отдает крупную ветвь — глубокую артерию плеча, a. profunda brachii, которая почти сразу уходит вместе с лучевым нервом в заднее фасциальное ложе. На границе верхней и средней трети плеча от плечевой артерии отходит еще одна ветвь: верхняя локтевая коллатеральная артерия, a. collateralis ulnaris superior, которая далее сопровождает локтевой нерв.
В средней трети плеча n. medianus располагается спереди от плечевой артерии (перекрещивая ее).
N. ulnaris смещается еще более медиально от артерии и на границе с верхней третью прободает медиальную межмышечную перегородку, переходя в заднее ложе плеча. Вместе с ним идет и а. collateralis ulnaris superior.
N. cutaneus antebrachii medialis также покидает переднее фасциальное ложе, входя в расщепление собственной фасции (канал Пирогова), откуда в подфасциальное пространство выходит v. basilica.
N. musculocutaneus направляется косо сверху вниз и изнутри кнаружи между двуглавой и плечевой мышцами.
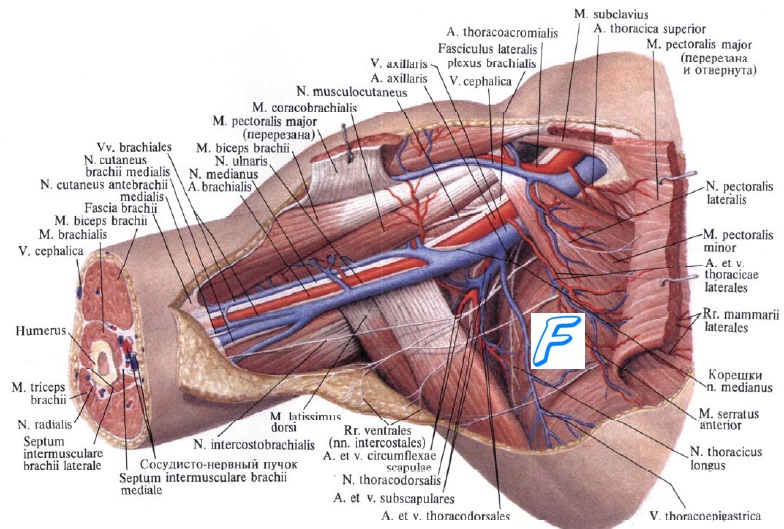
В нижней трети плеча n. medianus располагается уже медиальнее артерии, но рядом с ней. От артерии здесь отходит еще одна ветвь: a. collateralis ulnaris inferior. Она идет косо вниз по поверхности плечевой мышцы в локтевую область (название артерии не связано с локтевым нервом, которого в переднем ложе уже нет, а обозначает лишь локтевую сторону конечности), где принимает участие в образовании локтевой коллатеральной сети.
С латеральной стороны нижней трети плеча в переднем ложе вновь появляется n. radialis. который прободает латеральную межмышечную перегородку и переходит из заднего ложа в переднее. Он располагается глубоко между мышцами: плечевой и латеральной головкой трехглавой. На границе с локтевой областью он лежит столь же глубоко, но уже между плечевой и плечелучевой мышцами. В этих межмышечных щелях нерв идет в сопровождении лучевой коллатеральной артерии, a. collateralis radialis, — конечной ветви a. profunda brachii.
Таким образом, в пределах переднего фасциального ложа плеча на всем протяжении проходят лишь плечевая артерия с венами (ближе всего к кости), срединный нерв и мышечно-кожный нерв. Срединный нерв на плече ветвей не дает. Остальные сосудисто-нервные образования переходят либо в заднее ложе (лучевой нерв с глубокой артерией плеча в верхней трети, локтевой нерв с верхней локтевой коллатеральной артерией в нижней трети), либо в подкожную клетчатку плеча.
I
Плечевое сплетение (plexus brachialis)
сплетение нервных волокон передних ветвей 4—8 шейных и 1—2 грудных спинномозговых нервов в несколько стволов и пучков, в результате последующего разделения которых формируются короткие и длинные нервы плечевого пояса (Плечевой пояс) и свободной верхней конечности. Чаще П. с. образуется за счет передних ветвей CV—ThI спинномозговых нервов, реже — CIV—ThI (краниальное смещение сплетения) или CV—ThII (каудальное смещение). Каждая передняя ветвь, участвующая в образовании П. с., соединяется с симпатическим стволом (средний и нижний шейные узлы) посредством серых соединительных ветвей, с которыми в нервы П. с. идут постганглионарные нервные волокна симпатической части вегетативной нервной системы (Вегетативная нервная система).
Различают две части П. с.: надключичную и подключичную. Первая располагается в пределах бокового треугольника шеи, вторая — в подмышечной ямке. Надключичная часть (рис. 1) слагается из трех стволов: верхнего (CIV—CVI), среднего (CVII) и нижнего (CVIII, ThI, ThII). Верхний и средний стволы лежат в межлестничной щели выше подключичной артерии, нижний — позади нее. От стволов надключичной части П. с. отходят его короткие ветви. Некоторые из них берут начало от пучков подключичной части. К коротким ветвям П. с. относят дорсальный нерв лопатки, длинный грудной нерв, подключичный нерв, надлопаточный нерв, подлопаточные нервы, грудные нервы, медиальный и латеральный, подмышечный нерв. Каждый ствол разделяется на передние и задние ветви, которые, соединяясь, образуют в подключичной части три пучка: латеральный, задний и медиальный, лежащие соответственно кнаружи, кзади и кнутри от подключичной артерии. Кпереди от артерии и медиального пучка П. с. располагается подключичная вена. Пучки П. с. в нижней части подмышечной ямки дают начало длинным нервам верхней конечности: латеральный пучок — мышечно-кожному нерву и латеральному корешку срединного нерва, медиальный пучок — медиальному корешку срединного нерва, локтевому нерву и медиальным кожным нервам плеча (Плечо) и предплечья (Предплечье), задний пучок — лучевому и подмышечному нервам.
Нервы П. с. иннервируют кожу верхней конечности, а также ее мышцы (рис. 2). Передние мышцы плеча снабжаются мышечно-кожным нервом, задние — лучевым нервом. Передние мышцы предплечья, плечелучевая мышца — лучевым нервом; круглый пронатор, лучевой сгибатель запястья, длинная ладонная мышца, поверхностный и глубокий сгибатели пальцев (кроме медиальной части глубокого), длинный сгибатель большого пальца, квадратный пронатор — срединным нервом; локтевой сгибатель кисти и медиальную часть глубокого сгибателя пальцев — локтевым нервом; задние мышцы предплечья иннервируются лучевым нервом; латеральная группа мышц кисти — срединным нервом (кроме поперечной головки аддуктора большого пальца, которая иннервируется локтевым нервом), медиальная группа снабжается локтевым нервом.
Патология. Наиболее частой причиной поражения П. с. является травма, реже инфекционный, инфекционно-аллергический или токсический процессы (см. Плексит). Травматическое поражение с разрывом стволов П. с. возникает при ранениях шеи, иногда при извлечении плода из родовых путей, при переломах ключицы или головки плечевой кости. При длительном ношении тяжести на лямках, сдавливающих подмышечную область, во время сна с заведенными за голову руками, при пользовании костылями, лямками (в случае вытяжения позвоночника), а также сдавлении опухолью шеи, позвоночника, верхушки легкого, при аневризме подключичной или подмышечной артерии, шейных ребрах возможно компрессионно-ишемическое поражение П. с. Инфекционные поражения П. с. развиваются при гриппе, ангине, туберкулезе, бруцеллезе, сифилисе, инфекционно-аллергическое — после вакцинации и др., интоксикационное — при отравлении окисью углерода, свинцом, мышьяком, алкоголем.
Поражения П. с. характеризуются периферическим параличом или парезом мышц верхней конечности с отсутствием или снижением глубоких рефлексов, периферическим типом нарушения чувствительности в этой же конечности, болевыми точками в над- и подключичной ямках (точка Эрба), вегетативно-трофическими расстройствами (мраморность кожи, пастозность руки, сухость кожи или гипергидроз, снижение кожной температуры).
Тотальное поражение П. с. встречается редко, чаще наблюдается нарушение функции отдельных его стволов или пучков. Поражение верхнего ствола П. с. приводит к верхнему параличу Дюшенна — Эрба, для которого характерны свисание руки с поворотом ее внутрь, невозможность поднять и отвести плечо, согнуть руку в локтевом суставе, затруднение супинации, отставание лопатки (крыловидная лопатка). Чувствительность снижена на латеральной поверхности плеча и предплечья, отмечается болезненность при пальпации в точке Эрба над ключицей. Отсутствует рефлекс с двуглавой мышцы плеча, снижен карпорадиальный рефлекс. Существует форма поражения верхнего ствола — так называемая невралгическая амиотрофия плечевого пояса Парсонейджа — Тернера. Характеризуется острым началом; появляется боль в шее и надплечье, интенсивность которой нарастает в течение нескольких часов, иногда дней, затем боль стихает. При этом развивается паралич мышц проксимального отдела верхней конечности, затем атрофия дельтовидной, над- и подостной, передней зубчатой мышц (рис. 3).
При поражении среднего ствола нарушается функция мышц, иннервируемых лучевым нервом (сохраняется функция супинатора плечелучевой мышцы) и частично срединным нервом (парез лучевого сгибателя запястья и круглого пронатора).
При поражении нижнего ствола П. с. развивается нижний паралич Дежерин-Клюмпке с периферическим параличом мышц-сгибателей кисти и пальцев (рис. 4), нарушением чувствительности на внутренней поверхности плеча, предплечья и кисти, Бернара — Горнера синдромом на стороне паралича.
Поражение латерального пучка проявляется нарушением функции мышечно-кожного нерва, частичным нарушением функций лучевого и срединного нервов. Наблюдается паралич двуглавой мышцы плеча, плечелучевой мышцы, круглого пронатора, длинной ладонной мышцы и парез сгибателей пальцев и кисти.
Поражение медиального пучка ведет к нарушению функции локтевого нерва, медиальных кожных нервов плеча и предплечья, а также к частичному выпадению функции срединного нерва. Клиническая картина при этом сходна с поражением нижнего ствола П. с., однако отсутствует синдром Бернара — Горнера.
Поражение заднего пучка приводит к нарушению функции лучевого и подмышечного нервов. Поражение подмышечного нерва проявляется параличом и атрофией дельтовидной мышцы, нарушением чувствительности кожи дельтовидной области.
Диагноз основывается на характерной клинической картине — нарушение соответствующих движений, глубоких рефлексов и чувствительности по периферическому типу, вегетативно-трофические расстройства.
Лечение направлено на устранение причины и на восстановление функции поврежденных нервных волокон (улучшение их проводимости), на предупреждение контрактур и устранение вегетативно-трофических расстройств. Применяют прозерин, галантамин, витамины С, Е, группы В, ксантинола никотинат, рефлексотерапию (Рефлексотерапия), массаж, ЛФК, бальнеотерапию (Бальнеотерапия). При наличии показаний применяется хирургическое лечение (см. Нервы). В резидуальной стадии проводят санаторно-курортное лечение (см. Санаторно-курортный отбор).
Библиогр.: Григорович К.А. Хирургическое лечение повреждений нервов, с. 190, Л., 1981; Кованов В.В. и Травин А.А. Хирургическая анатомия конечностей человека, с. 63. М., 1983; Лурье А.С. Хирургия плечевого сплетения, М., 1968; Стрелкова Н.И. Физические методы лечения в неврологии, с. 127, 132, М., 1983.

Рис. 4. Руки больного с поражением нижнего ствола правого плечевого сплетения: атрофия мышцы правой кисти.
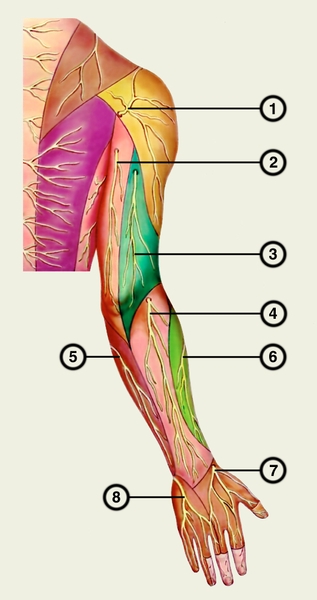
Рис. 2б). Кожные нервы плечевого сплетения (полусхематично). Дорсальная поверхность: 1 — боковой кожный нерв плеча; 2 — средний кожный нерв плеча; 3 — задний кожный нерв плеча; 4 — задний кожный нерв предплечья; 5 — средний кожный нерв предплечья; 6 — боковой кожный нерв предплечья; 7 — поверхностная ветвь лучевого нерва; 8 — задняя ветвь локтевого нерва.
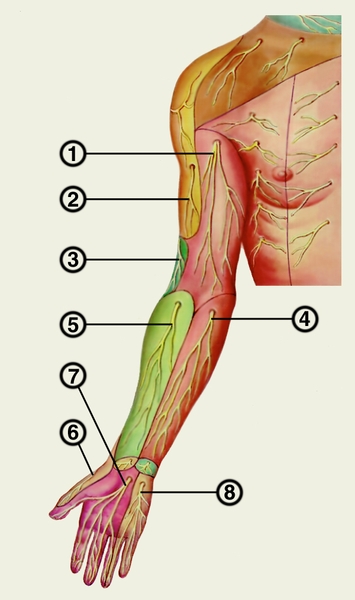
Рис. 2а). Кожные нервы плечевого сплетения (полусхематично). Ладонная поверхность: 1 — медиальный кожный нерв плеча; 2 — боковой кожный нерв плеча; 3 — задний кожный нерв плеча; 4 — средний кожный нерв предплечья; 5 — боковой кожный нерв предплечья; 6 — поверхностная ветвь лучевого нерва; 7 — общие ладонные пальцевые нервы (срединный нерв); 8 — поверхностная ветвь локтевого нерва.
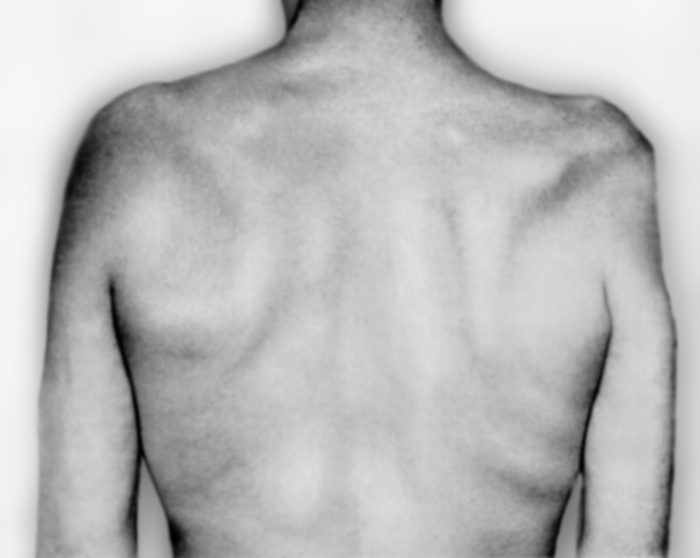
Рис. 3б). Больной с поражением верхнего ствола плечевого сплетения: вид сзади, атрофия над- и подостной мышц, крыловидная лопатка справа.
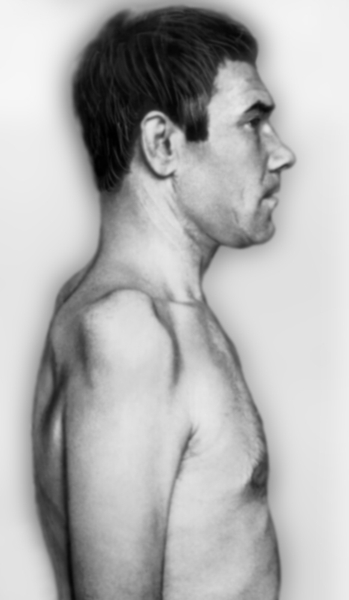
Рис. 3а). Больной с поражением верхнего ствола плечевого сплетения: вид сбоку (справа), атрофия дельтовидной, надлопаточной, надостной и частично двуглавой мышц плеча.
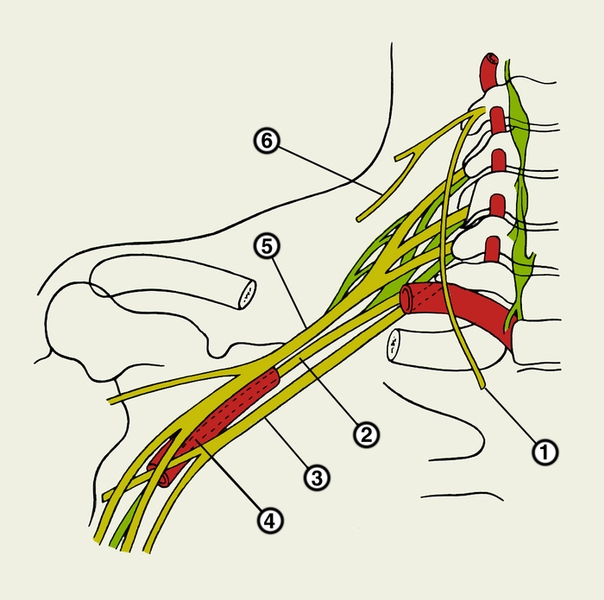
Рис. 1. Схема строения плечевого сплетения: 1 — диафрагмальный нерв; 2 — задний ствол; 3 — медиальный ствол; 4 — подмышечная артерия; 5 — латеральный ствол; 6 — надключичный нерв.
II
Плечевое сплетение (plexus brachialis, PNA, BNA, JNA)
Читайте также:


