Герпес и болезнь паркинсона
"Мой супруг — офицер, человек очень уравновешенный. Он всю жизнь работал, ни на что не жаловался, я никогда не слышала от него про усталость. Но приблизительно шесть лет назад он стал слишком тихим, мало разговаривал — просто сидел и смотрел в одну точку. Мне даже в голову не пришло, что он болен. Наоборот, ругала, что раньше времени постарел. Примерно тогда же к нам приехала двоюродная сестра из Англии — она работает в больнице — и сразу сказала, что у Рафика все очень плохо, нужно завтра же вести его к врачу. Так мы узнали о болезни Паркинсона", — вспоминает Седа из Еревана.
Что такое болезнь Паркинсона
Паркинсон — одна из самых страшных фамилий, что можно услышать в кабинете у невролога. Ее носил английский врач, который в 1817 году подробно описал шесть случаев загадочной болезни. День рождения Джеймса Паркинсона, 11 апреля, и выбран памятной датой Всемирной организацией здравоохранения. Из-за основных симптомов Паркинсон называл недуг дрожательным параличом: движения больных замедляются, становятся скованными, мышцы сильно напрягаются, а руки, ноги, подбородок или все тело бесконтрольно трясутся. Впрочем, в четверти случаев дрожания — самого известного признака болезни — нет.
Все это напоминает обыкновенную старость. Двигательные симптомы — собирательно их называют паркинсонизмом — встречаются у многих здоровых стариков. Но болезнь Паркинсона этим не исчерпывается. На поздних стадиях человек легко теряет равновесие, то и дело застывает на месте во время ходьбы, ему трудно говорить, глотать, спать, появляются тревога, депрессия и апатия, мучают запоры, падает кровяное давление, слабеет память, а под конец часто развивается слабоумие. Самое печальное — вылечить болезнь Паркинсона пока невозможно.
В начале XX века российский невропатолог Константин Третьяков выяснил, что при болезни Паркинсона гибнут клетки черной субстанции, области мозга, которая частично отвечает за движения, мотивацию, обучение. Что вызывает смерть нейронов, неизвестно. Возможно, дело в сбоях внутри клеток, но еще замечено, что внутри них скапливается вредный белок. Оба процесса наверняка как-то связаны, но ученые не знают, как именно.
В 2013 году физиолог Сьюзан Гринфилд из Оксфордского университета представила новую модель развития нейродегенеративных заболеваний, в том числе болезней Паркинсона и Альцгеймера. Гринфилд предположила, что при повреждении мозга, например, от сильного удара выделяется особое вещество. У маленьких детей из-за него растут новые клетки, а на взрослых оно, судя всему, действует противоположным образом, дальше повреждая клетки. После этого следует еще больший выброс вещества, и цепная реакция постепенно разрушает мозг. По злой иронии взрослые впадают в младенчество из-за фермента, необходимого младенцам.

Впрочем, догадка Гринфилд объясняет не все. Болезнь Паркинсона связана с наследственностью: близкий родственник с таким же диагнозом или тремором другой природы — главный фактор риска. На втором месте — запоры: иногда их вызывают изменения в мозге, когда еще не появились двигательные симптомы. Также риск растет, если человек никогда не курил, живет за городом, пьет колодезную воду, но при этом сталкивался с пестицидами, а снижается — у любителей кофе, алкоголя и гипертоников. В чем тут секрет, непонятно, как непонятно, почему болезнь Паркинсона обычно начинается в старости: если на пятом десятке лет болеет примерно один из 2500 человек, то на девятом — уже один из 53.
Новую зацепку дала свежая работа ученых из Университета Томаса Джефферсона: возможно, болезнь Паркинсона связана с иммунной системой. Исследователи взяли мышей с мутантным геном, который часто встречается у больных, и ввели им безвредные остатки бактерий. Из-за этого у зверьков началось воспаление, затронувшее и мозг, причем иммунных клеток было в 3–5 раз больше, чем у обычных мышей. Из-за этого в мозге мутантов начались процессы, губительные для нейронов черной субстанции. Как и в модели Гринфилд, процессы эти оказались циклическими: воспаление в мозге может остаться даже после того, как тело справилось с инфекцией. Впрочем, сами авторы исследования признаются, что в этом механизме еще многое не ясно.
Каково живется больным и их близким
В России болезнь Паркинсона есть примерно у 210–220 тыс. человек. Но эти данные рассчитаны по косвенным показателям, а единого реестра не существует. Анастасия Обухова, кандидат медицинских наук с кафедры нервных болезней Сеченовского университета и специалист по болезни Паркинсона, считает эту статистику заниженной. "Многие больные впервые приходят уже на развернутых стадиях болезни. При расспросе удается выяснить, что признаки появились еще несколько лет назад. У большинства наших людей действует принцип "Пока гром не грянет, мужик не перекрестится": они читают в интернете, спрашивают соседок, а к врачу не обращаются. Это в Москве, а в маленьких городках и поселках к врачу идут только если совсем помирают", — объясняет Обухова.
Вдобавок попасть на прием не так-то просто. Для этого сначала нужно сходить к терапевту, чтобы тот направил к неврологу. Но и тогда нет гарантии, что человеку поставят правильный диагноз и назначат нужное лечение. "Врач в поликлинике не может разбираться во всем, поэтому должен послать больного к узкому специалисту. А окружных паркинсонологов, по-моему, убрали. Во всяком случае, пациенты на это жаловались", — рассказывает Обухова. Правда, если больной все-таки попал к нужному доктору, лечить его будут на мировом уровне. Оттого в Россию с болезнью Паркинсона прилетают даже из других стран.
Одиссею по кабинетам приходится часто повторять, потому что болезнь прогрессирует — терапию нужно подстраивать. Лечение обходится дорого: месячный запас некоторых лекарств стоит по 3–5 тыс. рублей, а на поздних стадиях назначают сразу несколько препаратов. "В районных поликлиниках лекарства иногда дают бесплатно, но только дешевые дженерики. Комментировать их качество не буду. Иногда нужных лекарств нет. Тогда их заменяют чем-то другим. Пациентам от этого плохо", — объясняет Обухова.
Мыслитель (6838), закрыт 11 лет назад
* Простой герпес — при попадании в организм вирус сохраняется в течение всей жизни.
* Опоясывающий герпес — вызывается вирусом ветряной оспы. Болеют только взрослые. Возбудитель поражает кожу и нервы.
Простой герпес — группа скученных пузырьков с прозрачным содержимым на воспалённом основании. Герпесу предшествует зуд, жжение кожи, иногда озноб, недомогание.
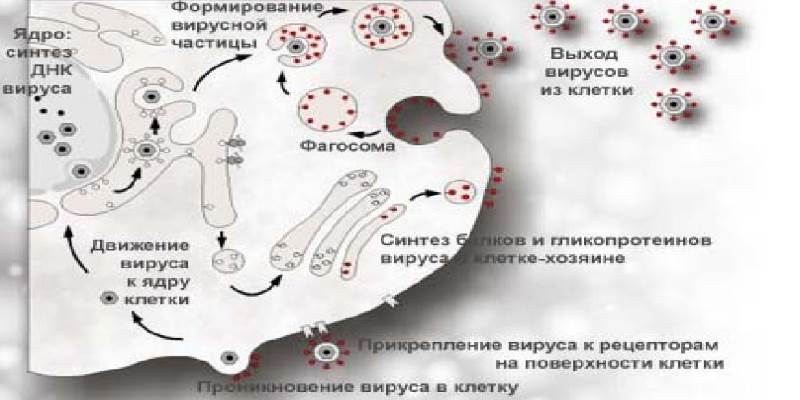
Добрый день, друзья! Сегодня на этой страничке блога братьев Валитовых, мы, ее авторы, хотим рассказать Вам, что такое вирус герпеса.
Ведь именно он является носителем герпетической инфекции, которая провоцирует развитие в организме человека группу серьезных патологических процессов.
Семейство этого вируса объединяет более 200 видов идентичных представителей, подразделяющихся на серотипы со своей индивидуально генной структурой, которые ответственные за многочисленные формы заболеваний.
Коварство этого вируса характерно перекрестными заражениями сразу несколькими его стереотипами, провоцирующими появление у человека сразу нескольких заболеваний.
Поэтому герпетическая инфекция внедряется практически во все органы у взрослых или детей, атакует все их жизненноважные системы и вольготно ведет себя в организме практически каждого человека.
Поэтому сегодня вирусом герпеса заражено около 90% населения нашей страны, большая часть из которых не ведает об этом, из-за того, что вирус находится у них в латентном состоянии.
Какие патологические процессы развиваются в организме человека при инфицировании вирусом герпеса, его характеристики и симптомы проявления.
Причины, пути передачи и какие заболевания вызывает эта инфекция. Как ее лечат, какие опасности несет этот недуг для взрослых и детей, об этом можно узнать дальше, прочитав нашу статью.
Характеристика физиологии герпетической инфекции
Вирусы герпеса известны человечеству давно. Кроме того, что они, попав раз в организм человека, не покидают его уже никогда.
Им свойственна прекрасная живучесть и вне его тела. Эти вирусы могут находиться в активном состоянии длительное время, как в холодных, так и жарких условиях.
Особенно им нравятся влажная среда ванных, кухонь или туалетных комнат, где они могут до 6 часов поджидать свою очередную жертву. Любимой средой их обитания становятся:
- Влажные полотенца;
- Дверные ручки;
- Водопроводные краны;
- Бумажные деньги или монеты.
Воротами для попадания человеку этой инфекции становятся:
- Слизистые носа, глаз, ротовой полости;
- Микротрещинки, расчесы или ранки.
Попав в кровь вирусы, разносятся по кровеносной системе, встраиваясь в генетический аппарат клеток нервных окончаний спинного мозга, и остаются там навсегда.
Из нервной ткани вирус уже 100% не досягаем никакими лекарствами. Убить его невозможно.
Причинно следственные связи
Активизация вируса герпеса начинается в момент ослабления иммунитета или состояния нестабильного гомеостаза у взрослых и детей.
Способствует этому наличие у человека:
- Стрессовых ситуаций;
- Бактериальной или вирусной инфекции;
- Недостатка витаминов;
- Истощения;
- Травм;
- Гормональных всплесков;
- Состояния после оперативного или стоматологического вмешательства.
Источником заражения обычно являются вирусоносители, больной человек или предметы обихода.
Передается вирус путем:
- Прямого контакта;
- Воздушно-капельным распространением;
- Полового контакта;
- Внутриутробного заражения плода;
- Прохождения ребенка через родовые пути.
Размножается эта инфекция в клетках кожного эпителия, слизистых, крови или лимфатической системы.
При активизации вируса в организме человека, он усиленно начинает размножаться, а далее по нервным отросткам его клоны выходят на иннервируемые этими нервными окончаниями участки эпителия или слизистой, вызывая там симптомы присущие клинической картине обострения герпеса:
- Жжение.
- Покалывание.
- Болевые ощущения.
- Образование пузырьковых высыпаний с серозной жидкостью внутри.
- Изъявлением везикул с образованием язв.
- Последующим образованием на язвах корочек, их отпадание и рубцевание эпителиальной ткани.
Какие болезни вызывают серотипы герпесной инфекции
Сегодня медицинской практикой наиболее изучено 8 разновидностей герпетической инфекции, это герпес:
- Простого первого типа.
- Генитальный.
- Варицелла Зостер.
- Эпштейн Барра.
- Цитомегаловируса.
- Лимфотропных вирусов 6, 7 и 8 типов.
Во всех случаях герпевирусная инфекция несет опасность при:
- Беременности, которая может спровоцировать преждевременные роды, патологию или неонатальную гибель плода;
- Иммунодефицитном состоянии организма человека, которая способна вызвать автоиммунные заболевания;
- Неопластических заболеваниях с провокацией злокачественной патологии;
- Атеросклерозе с развитием психических расстройств.
Рассмотрим более подробно, какие основные, часто встречаемые болезни, вызывают эти вирусы.
Обычно его проявления называются лихорадкой. Это заболевание вызывает герпесный вирус простого первого типа.
Оно возникает у человека на фоне традиционной респираторной инфекции, простуды и холодной погоды.
Если инфекция попала в рот, она может поразить у взрослых или детей слизистую на:
Симптомами этого заболевания будут:
- Зуд;
- Озноб;
- Болезненные высыпания на губах или во рту;
- Головные боли;
- Общее недомогание.
Это заболевание провоцируется вирусом герпеса второго типа, в основном передается половым путем.
У женщин проявляется основными симптомами болевых ощущений и зуда на половых губах и влагалище, у мужчин от этих симптомов страдает головка полового члена.
Здесь у них локализуются пузырьковые высыпания, которые со временем лопаются, а дальше превращаются в болезненные язвочки.
Здесь мы хотим остановиться и предупредить Вас.
У Вас генитальный герпес? Неприятно, но это не повод отказывать себе в удовольствие.
Это для Вас должно стать нормой жизни, чтобы не подставить под угрозу заражения любимого человека, который должен обязательно знать о Вашей проблеме и вовремя проводить свои профилактические процедуры после секса.
Эти оба два заболевания вызываются вирусом Варицелла Зостер.
У детей обычно он активизируется высыпаниями ветряной оспы на теле, а у взрослых — опоясывающим лишаем.
Варицелла Зостер к детям передается воздушно-капельным путем. Часто ее приносит ребенок из детского садика.
Так как инкубационный период этого заболевания двое суток, то практически каждый ребенок, пребывая это время в детском коллективе, может получить себе свою порцию ветрянки.
У взрослых Варицелла Зостер, кроме везикулярных высыпаний по ходу нескольких ребер, вызывает ощущение жгучей болезненности и неприятного дискомфорта.
Как избавиться от недуга
Обычно лечение несложных форм герпетической инфекции проводится на дому с использованием ацикловира и его производных.
В дополнение к этому хорошо использовать средства народной медицины, которые очень эффективны в начальной стадии проявления болезни.
Более серьезные формы инфекции требуют медикаментозной терапии для выработки в организме человека защитных антител к вирусу.
Здесь широко применяются противовирусные, обезболивающие, противовоспалительные, иммуностимулирующие препараты и физиотерапия.
Тяжелые формы герпеса с поражением центральной нервной системы и глаз требуют немедленной госпитализации.
По своему содержанию авторские методические разработки станут для каждого тем спасительным кругом, который поможет всем просто, быстро, безболезненно и доступными средствами избавиться от острой симптоматики герпеса за 72 часа.
Если хотите больше знать о вирусе герпеса, мы предлагаем Вам стать нашим постоянным подписчиком, чтобы получать своевременно интересные рассылки.
А в своих комментариях Вы всегда можете советоваться с друзьями, и вести с ними дискуссии по данному вопросу.
Герпес относится к числу тех инфекций, которые нередко обостряются с приходом весны. Это связано с ослаблением иммунитета после экстремальной зимы (а в наших широтах она всегда такова). Чем опасен герпес, как с ним бороться и что нужно знать об этой вирусной инфекции тем, кто еще не отмечен ее "печатью"? Обо всем этом с известным специалистом по герпесу Татьяной Семеновой беседует медицинский обозреватель "Известий" Александр Мельников.
– Многие думают о герпесе лишь как о "простуде на губах".
– Это не так, герпес является системным заболеванием всего организма, при котором могут поражаться очень многие органы и даже системы органов. У ряда больных герпес приобретает столь упорное течение и с такими частыми и тяжелыми обострениями, что их жизнь превращается в ад.
Нередко вирус вроде никак не проявляет себя, но из-за его влияния на организм женщина не может стать матерью. Бесплодие и привычные выкидыши – типичные проблемы, связанные с возбудителем герпеса и его ближайшим родственником – цитомегаловирусом (ЦМВ). Он тоже относится к семейству герпесвирусов, в которое входят еще возбудители ветрянки, опоясывающего лишая, мононуклеоза, синдрома хронической усталости.
– Вирус герпеса подозревают еще и в том, что он способствует развитию злокачественных опухолей?
– Есть два типа вируса простого герпеса – ВПГ-1 и ВПГ-2. С вирусом второго типа связывают развитие рака шейки матки у женщин, и рака простаты у мужчин. Возникнуть они могут у тех, кто долго страдает генитальным герпесом и не лечится. К тому же нужно чтобы к возбудителю герпеса присоединился вирус папилломы человека (ВПЧ). Он тоже может передаваться половым путем, как герпес и цитомегаловирусная инфекция.
– Кстати, именно сейчас в США правительство рассматривает новое предупреждение для презервативов. На их упаковках будут писать, что они защищают не от всех болезней, передаваемых половым путем. И в первую очередь они не предупреждают заражения вирусом папилломы. Защищают ли они от герпеса?
Презервативы действительно не всегда защищают от ВПЧ, но они являются единственной защитой при очень многих заболеваниях, передаваемых половым путем. И переоценить их роль в этом трудно. Так что при герпесе игнорировать презервативы не стоит.
Тайное не всегда становится явным
– Говоря образно, вирус герпеса часто бывает очень откровенным – "лихорадку на губах" трудно спрятать от посторонних глаз. Но иногда он становится весьма скрытным. Как заподозрить его присутствие в организме в таком случае?
– Вирус герпеса присутствует в организме человека чаще, чем мы думаем. ВПГ первого типа есть в организме почти у 95% людей. ВПГ-2 встречается реже – он есть примерно у половины людей, активно меняющих своих сексуальных партнеров. Не менее 50% взрослых являются носителями цитомегаловируса. И большинство обладателей таких вирусов, даже не догадываются о том, что они носят их в себе. И в принципе искать у них активно вирусы не имеет смысла – они здоровы. Но вот если к нам обращается пара, которая никак не может обзавестись ребенком, то у них надо обязательно исключать герпес или цитомегаловирусную инфекцию.
Раньше врачи в основном обращали внимание на состояние здоровья женщины: считалось, что именно ее вирусы мешают зачатию или развитию плода. Но оказалось, что примерно в 25-30% случаев в проблеме бесплодия виноваты мужчины. Мы все чаще обнаруживаем вирус герпеса или цитомегаловирус в мужских половых клетках, когда признаков поражения половых органов нет. По сути речь идет о болезни самого сперматозоида: в его генетическую программу "встраиваются" гены вирусов, и они могут повредить развитию зародыша. К сожалению, многие такие случаи остаются невыясненными. Мужчины обычно обращаются к урологам, а те крайне редко проводят вирусологическое исследование спермы.
Проблема "скрытного" выделения вирусов герпеса и цитомегаловирусов очень серьезна. Их выявляют у 40-60 процентов людей, инфицированных вирусами герпеса и не имеющих никаких признаков болезни. Естественно, они легко заражают вирусами своих партнеров по сексу.
– Почему вирусы у одних ведут себя активно, а у других "спят"?
– Если в организме есть вирус герпеса, то в любое время он может активироваться и показать себя во всей красе – лихорадкой на губах, высыпаниями на коже или слизистых. Обычно это бывает, когда иммунитет ослаблен. А иногда после посещения стоматолога, косметолога или гинеколога. При удалении зуба, аборте, дермабразии и некоторых других процедурах, при которых повреждаются нервные волокна, идущие из нервных узлов. В них вирусы герпеса и сохраняются пожизненно. Из ганглиев по нервам они попадают на кожу или слизистые и вызывают болезнь.
Факторы, способствующие активности вирусов многочисленны. К их числу относят переохлаждение, долгое нахождение на солнце, алкоголь, погрешности в диете, гормональные циклы.
– Передача вируса будущему ребенку с половыми клетками отца понятна. А как он заражается от матери?
– Здесь возможны два способа. Через плаценту, когда плод находится еще в утробе, или контактным путем во время родов, когда у матери бывает обострение генитального герпеса. В последнем случае вирус проникает в организм ребенка, и может развиться герпес новорожденного с поражением нервной системы и внутренних органов. Такая болезнь обычно заканчивается гибелью младенца, а выжившие в 85% случаев остаются инвалидами. Мы рекомендуем молодым парам, планирующим завести ребенка, пройти обследование на инфекции. Это поможет выявить скрытое течение герпеса, цитомегаловирусной или какой-либо другой инфекции, которая может осложнить беременность.
– Но ведь если вирусы никуда не исчезают из организма и если вероятность заражения ими существует даже при скрытом течении болезни и вне ее обострения, то стоит ли активно лечить эти инфекции будущим родителям. Ведь все равно остается возможность того, что их ребенок может заразиться?
– Чтобы произошло зачатие, чтобы беременность протекала без осложнений, а во время родов не было вероятности заражения ребенка, им нужно подготовиться. Как показывает наш опыт, в таких случаях плод развивается нормально, а дети рождаются здоровыми. И чем раньше выявить эти болезни, тем лучше – меньше риск любых осложнений и проблем.
Лечить по-русски
– Какие достигнуты успехи в лечении герпеса?
Противовирусные препараты нужно принимать долго – месяцами и годами (на Западе ими так и лечатся). Пока принимаешь препарат, он угнетает вирус, прекратил – возбудитель герпеса может снова активироваться и вызвать обострение.
– Наши больные так долго лечиться не будут. Противовирусные препараты дороги. В отличие от Запада, где стоимость лечения компенсируют за счет страховки, наши пациенты платят за них сами.
– Так и есть. Но нашим пациентам можно помочь – укрепив иммунитет. Тем более что он у них всегда ослаблен. Причин тому много – долгая и запущенная болезнь (вирус герпеса и цитомегаловирус угнетают иммунитет), более суровые условия жизни. И поэтому мы широко используем средства для коррекции иммунной системы. Они бывают двух типов. Первые – иммуномодуляторы. За последние годы появилось несколько десятков таких препаратов, влияющих на разные звенья иммунной системы. И назначать их нужно прицельно, после проведения иммуннологического обследования.
Вторую группу средств, влияющих на иммунитет, составляют препараты интерферона и средства, стимулирующие его выработку. Из последних оптимальным является амиксин. Он мощно стимулирует в организме выработку интерферона, являющегося универсальным противовирусным веществом. У больных герпесом и цитомегаловирусной инфекцией практически всегда есть недостаток интерферона, и этот препарат мы назначаем очень часто. К тому же, амиксин очень удобно принимать, и это увеличивает вероятность того, что больные не будут нарушать схему лечения. Нередко мы используем и противогерпетическую вакцину. Она влияет на специфический иммунитет против герпеса.
– Насколько эффективно такое комплексное лечение?
Оно дает очень неплохие результаты. Положительный эффект достигается у 80-85% больных. Бесплодные семьи получают возможность иметь ребенка. А больные с тяжелым течением герпеса начинают жить более комфортно – обострения у них становятся не такими частыми и тяжелыми, как раньше.
Какие заболевания вызывает вирус герпеса
Воспаление полости рта (стоматит) и десен (гингивит).
Поражение кожи и слизистых оболочек (герпес лица, губ, генитальный герпес и пр.).
Поражение практически всех женских половых органов, нарушение детородной функции. Поражение уретры, простаты и сперматозоидов у мужчин.
Поражение роговицы и других структур глаза, неврит зрительного нерва.
"Герпетическая ангина", воспаление глотки, голосовых связок, поражения уха, вестибулярные расстройства.
Герпетические бронхит и пневмония (воспаление легких).
Поражение сердца (миокардит, миокардиопатия). Возможно, ВПГ участвует в процессах, приводящих к атеросклерозу.
Болезни пищеварительной системы (гепатит, воспаление подвздошной, толстой и прямой кишки).
Воспаление головного мозга (энцефалит), околопозвоночных нервных узлов (симпатоганглионеврит) и поражение нервных сплетений.
Нарушения психоэмоциональной сферы (депрессии, более тяжелое течение старческого слабоумия и шизофрении).
Поражение лимфатических узлов.
ЧТО ТАКОЕ ГЕПАТИТ С ?
Вирус гепатита С был открыт в 1989 году.
Это вирусное воспалительное заболевание печени. В настоящее время известны, по крайней мере, 8 вирусов. В возникновении хронических заболеваний печени признается роль вирусов В, С, D.
В мире:
Различные инфекционные больные выделяют в окружающую среду заразное начало по-разному, в зависимости от того, где находится очаг инфекции в организме: с выдыхаемым воздухом, при кашле, насморке, с мочой, с фекалиями и т. д. и т. п. Отсюда важно знать, как заражаются здоровые люди, пути и способы заражения, что делать, чтобы не допустить распространение инфекции.
Болезнь Паркинсона — одно из самых грозных и загадочных заболеваний нервной системы. У современной медицины до сих пор нет ответа на вопрос, почему развивается болезнь Паркинсона и можно ли разработать эффективную систему профилактики. Все, что касается причин паркинсонизма, для ученых пока является загадкой, однако течение болезни изучено хорошо и в настоящее время ведется активная работа по поиску лекарств, а также средств, способных продлить больным жизнь и улучшить ее качество.
Болезнь Паркинсона: что означает диагноз
Речь идет о заболевании нервной системы, при котором постепенно разрушаются нейроны, вырабатывающие один из важнейших нейромедиаторов — дофамин. Чаще всего болезнь Паркинсона поражает людей в возрасте — в 55–65 лет. Однако известны случаи, когда болезнь диагностировалась у молодых людей в возрасте 30–40 лет. Существует и так называемая ювенильная форма, при которой заболевание поражает подростков в возрасте до 20 лет.
Стоит сказать, что мужчины страдают от болезни Паркинсона чаще, чем женщины, хотя объективных причин этого факта наука еще не выявила.
По статистике сегодня во всем мире болезнью Паркинсона страдает около 4 миллионов человек.
Как уже было сказано, причины болезни Паркинсона неясны. Все, что есть у науки, — это догадки и теории. К причинам развития этого заболевания относят в первую очередь генетику. Если у вас в семье были случаи паркинсонизма, особенно среди близких родственников, то ваши шансы заболеть несколько выше. Примерно у 15% всех больных есть родня, которая также страдала болезнью Паркинсона.
Играет свою роль и экологическая обстановка — известно, что некоторые гербициды, пестициды и соли тяжелых металлов могут усугубить симптомы болезни Паркинсона или спровоцировать ее развитие.
Болезнь Паркинсона — второе по распространенности нейродегенеративное заболевание. Первое место занимает болезнь Альцгеймера.
В 80% случаев болезнь Паркинсона развивается без каких-либо предпосылок, но в оставшихся 20% паркинсонизм является осложнением других заболеваний, таких как энцефалит, опухоли мозга, инсульт, черепно-мозговые травмы и некоторые другие. Иногда к паркинсонизму приводит отравление некоторыми токсичными веществами (угарным газом, этанолом), а также прием наркотических веществ и некоторых медикаментов, в частности нейролептиков.
Одним из первых признаков болезни Паркинсона является тремор одной руки в состоянии покоя. По мере развития заболевания дрожать начинают обе руки и голова. Если человек взволнован или обеспокоен, тремор усиливается, но при сознательных действиях, например при завязывании шнурков или работе с клавиатурой компьютера, он уменьшается. Иногда, на поздних стадиях болезни, к тремору рук и головы добавляется дрожание век или нижней челюсти и языка.
Еще один симптом болезни Паркинсона — мышечная ригидность, или повышение тонуса мышц. Постоянное напряжение побуждает человека принимать определенную позу — руки сгибаются в локтях, появляется сутулость, голова наклонена вперед, ноги слегка согнуты.
На поздних стадиях болезни развивается так называемая постуральная неустойчивость. Человеку трудно начать двигаться, а потом очень трудно остановиться. Больной постепенно теряет контроль над своим телом, ему становится сложно удерживать равновесие.
Двигательные нарушения — не единственный признак болезни Паркинсона. Параллельно, а порой и до проявления тремора, наблюдаются нарушения в работе вегетативной нервной системы. Кожа становится жирной, наблюдается обильное слюноотделение и потливость, которая никак не зависит от окружающей температуры и физических усилий. Обоняние может снизиться до полного исчезновения. Больные жалуются на запоры и проблемы с мочеиспусканием.
Болезнь Паркинсона редко затрагивает интеллектуальную сферу — большинство больных на ранних и средних стадиях развития заболевания сохраняют остроту ума. Однако болезнь Паркинсона часто сопровождается замедлением всех мыслительных процессов, ухудшением памяти и проблемой с формулированием мыслей, равнодушием к миру и к себе, пониженным настроением и депрессией.
Обычно для постановки диагноза достаточно визуального осмотра, сбора анамнеза и проверки симптомов. При подозрении на болезнь Паркинсона используют такие методы обследования, как ультразвуковое исследование черной субстанции, КТ или МРТ головного мозга.
На сегодняшний день врачи выделяют три формы болезни Паркинсона, которые различаются проявлением той или иной симптоматики:
- акинетико-ригидная. При этой форме наиболее ярко проявляется повышение тонуса мышц, движения больного замедляются, возможна полная обездвиженность;
- дрожательная. Эта форма проявляется дрожью рук, языка, нижней челюсти;
- смешанная. Обычно эта форма проявляется дрожью рук, но позднее к ней присоединяется и скованность движений.
Существует 5 стадий болезни Паркинсона. Эта классификация была разработана в 1960 годах и используется до сих пор:
0 стадия — отсутствие двигательных нарушений;
I стадия — двигательные нарушения с одной стороны тела;
II стадия — двусторонние двигательные нарушения, при которых пациент ходит без ограничений, поддерживает равновесие;
III стадия — появляется умеренная постуральная неустойчивость, но пациент еще не нуждается в посторонней помощи;
IV стадия — существенные нарушения в двигательной активности, больной не может совершать сложных движений, но не нуждается в поддержке для того, чтобы стоять и ходить;
V стадия — больной не может передвигаться без посторонней помощи.
Несмотря на то, что болезнь Паркинсона нельзя полностью вылечить, можно свести к минимуму проявления ее симптомов. Это поможет облегчить жизнь пациента, а возможно, и продлить ее. Как и при любых заболеваниях, поддерживающую терапию лучше начинать на самых ранних стадиях. К ней относится не только регулярный прием лекарств, но и профессиональный уход, предоставить который могут современные гериатрические центры.
Известно, что после перенесенной ветряной оспы вирус варицелла зостер, относящийся к группе ДНК-вирусов, находится в латентном состоянии, длительно персистируя в чувствительных ганглиях — спинномозговых ганглиях, тройничном узле. При снижении активности клеточного иммунитета происходит реактивация вируса и его центробежное распространение по чувствительным волокнам, что клинически проявляется классической картиной ОГ. Патологические изменения при герпетическом поражении описаны в спинномозговых ганглиях, в задних и передних корешках, задних рогах, спинном мозге и стволе головного мозга. Следует отметить, что вирус поражает различные типы клеток нервной системы — как нейроны, так и глиальные клетки.
Механизм возникновения двигательных нарушений при ОГ остается дискутабельным (неизвестен точный путь распространения вируса, приводящий в итоге к двигательному дефекту). Возможно, что вирус распространяется либо аксоплазменным током (антидромно по чувствительным волокнам), либо по периневральным путям из дорзального ганглия на ствол (или стволы) сплетения, затрагивая чувствительные, двигательные и вегетативные волокна. Не исключено центростремительное распространение вируса на передние корешки и в дальнейшем структуры спинного мозга, а при реактивации вируса в тройничном узле — на структуры ствола мозга.
Возможно, что миграция вируса по нервным структурам происходит задолго до клинической реактивации инфекции, что может объяснить быструю генерализацию процесса при реактивации. Не исключено также, что развитие плексопатии и радикулопатии связано с дизиммунным поражением vasae nervori, сопровождающимся локальным нарушением гематоневрального барьера, что может объяснить быстрое инсультоподобное развитие симптомов. Кроме того, лимфоцитарное воспаление, геморрагические кровоизлияния и некроз при ОГ распространяется в область передних корешков, приводя к развитию плексопатии и невропатий. Роль иммунного фактора в патогенезе радикулоплексопатии косвенно подтверждается фактом развития поствакцинальных плексопатий — это осложнение описано у больных, подвергавшихся вакцинопрофилактике против различных бактериальных или вирусных заболеваний, причем у 2 больных оно развилось после использования живой ослабленной вакцины против возбудителя ветряной оспы. Множественность механизмов реактивации инфекции способствует полиморфизму характера повреждений — у одной части больных при поражении сплетения описана аксонопатия, у другой — миелинопатия. Возможность вовлечения в патологический процесс различных невральных структур (а не только дорсальных ганглиев) приводит к разнообразным клиническим проявлениям — чувствительным, двигательным, вегетативным.
Характерными (общими) чертами двигательных герпетических расстройств являются пожилой возраст больных, несостоятельность их иммунного статуса (в виде признаков снижения клеточного иммунитета или наличия длительно текущих соматических заболеваний), развитие двигательной симптоматики остро или в течение нескольких часов в промежуток от 1 дня до 1 месяца после появления характерных герпетических кожных высыпаний (двигательные нарушения чаще всего возникают через 1 — 2 недели после манифестации высыпаний, хотя описаны случаи их возникновения через 4 месяца от начала болезни). В большинстве работ, посвященных герпетической плексопатии, отмечается, что двигательный дефект более распространен, чем герпетические везикулезные высыпания и чувствительные нарушения. Нередким является отсутствие изменений по данным МРТ плечевого сплетения, однако возможно выявление гиперинтенсивного в Т2-режиме сигнала от плечевого сплетения, связанного с наличием отека в области периневральных структур. В крови, а иногда и цереброспинальной жидкости (ЦСЖ) выявляют антитела IgG и IgM к вирусу варицелла зостер. Результаты, полученные при исследовании ЦСЖ, обычно не выходят за пределы референсных значений, однако иногда возможно наличие лимфоцитарного плеоцитоза. Типичными находками при ЭНМГ являются признаки денервации, которые появляются через 2 недели от момента появления мышечной слабости. Описаны клиническое и субклиническое вовлечение соседних с пораженными ОГ стволов сплетения, иногда мозаичность поражения с различной выраженностью симптоматики в соседних миотомах и даже в пределах одного миотома. По данным ЭНМГ нередко обнаруживают изменения со стороны клинически интактных двигательных структур, особенно находящихся в соседних с поврежденными сегментах. Вегетативные расстройства представлены в описаниях в виде единичных упоминаний вегетативно-трофических расстройств в конечностях, а также синдрома Горнера. Восстановление при вовлечении одного-трех корешков плечевого сплетения возникает у 75% больных в течение 1 — 2 лет. Прогноз восстановления тотальной плексопатии в литературе не обсуждается из-за малого количества наблюдений и отсутствия проспективного анализа.
Лечение двигательных нарушений герпетического генеза должно быть по возможности комплексным и включать своевременно начатую (в первую неделю после возникновения двигательных нарушений) адекватную противовирусную терапию в сочетании с максимально ранним использованием кортикостероидов (в виде пульс-терапии или перорального приема 60 — 80 мг преднизолона в сутки), что позволяют, по имеющимся сведениям, улучшить восстановление.
Болезнь Паркинсона, паркинсонизм
При болезни Паркинсона следует закапывать перекись водорода в нос, из расчета 1 капля 3 %-ной перекиси водорода на 1 ст. л. воды и по целой пипетке закапать сначала в одну, а потом в другую ноздрю. Через 1–2 дня можно увеличить дозу — по 2–3 пипетки в каждую ноздрю, а потом вводить до одного кубика с помощью однограммового шприца. Когда через 20–30 секунд из носа начнет выделяться слизь, надо пойти в ванную, наклонить голову к плечу, пальцем зажать ноздрю, которая сверху, а через нижнюю спокойно выдуть все, что из носа выйдет. Затем наклонить голову в другую сторону и проделать то же самое. Минут 10–15 ничего не пить и не есть.
Полезно протирать все тело 3 %-ной перекисью водорода.
• Взять 1 ст. л. корней копытня европейского, залить 0,5 л хлопкового масла, настаивать две недели на солнце или в теплом месте. Для натираний позвоночника несколько раз в день по 5 мин.
• Взять по 20 г коры ивы, корня лопуха, травы чабера садового, цветков терна и тысячелистника, плодов можжевельника; 10 г смеси залить 1 л кипятка и варить 1 мин. Когда остынет, процедить. Пить по 100 мл 3 раза в день до и после еды. Кроме того, в течение дня пить вместо воды настой из взятых поровну молотых семян шиповника и листьев маслины: способ приготовления такой же.
• Взять по 4 ст. л. листьев березы и травы жерухи и по 3 ст. л. травы тысячелистника и корня стальника; 1 кофейную ложку смеси залить стаканом кипятка, настаивать 10–15 мин, процедить. Пить каждые 1–2 часа по несколько глотков.
• Взять 100 г листьев мелиссы, по 50 г травы душицы, листьев вахты и цветков боярышника, по 40 г травы сухоцвета однолетнего, первоцвета лекарственного, омелы и подмаренника душистого, по 30 г травы золототысячника, донника и руты, корней одуванчика; к 2 ст. л. смеси добавить по 1 ч. л. плодов аниса и корневищ валерианы и варить 10 мин в 0,5 л воды, процедить. Пить по 75 мл до еды.
Похожие главы из других книг
24.2.2. Болезнь Паркинсона
Заболевание впервые описано английским врачом Джеймсом Паркинсоном, который назвал его дрожательным параличом. В 1877 г. Жан Мартен Шарко дополнил клиническую характеристику болезни. Заболевание встречается у 60—140 на 100 000 населения; частота его
Паркинсонизм
Это заболевание является хроническим, оно обусловлено нарушением метаболизма катехоламинов в подкорковых ганглиях и проявляется в виде акинезии, тремора и ригидности мышц. Заболевание развивается вследствие воздействия многих причин на подкорковые
Паркинсонизм
Клинические проявления и уход
Основным признаком паркинсонизма (дрожательного паралича) являются дрожание головы, конечностей, туловища, а также специфическое изменение осанки, при которой голова наклонена к груди, согнутые руки прижаты к туловищу, спина
Паркинсонизм
Клинические проявления и уход
Основным признаком паркинсонизма (дрожательного паралича) являются дрожание головы, конечностей, туловища, а также специфическое изменение осанки, при которой голова наклонена к груди, согнутые руки прижаты к туловищу, спина
Болезнь Паркинсона
Болезнь Паркинсона (дрожательный паралич) является проявлением поражения черной субстанции и чечевидного ядра, имеет наследственную природу и развивается после 50–60 лет. Проявляется дрожанием конечностей и головы, а также нарастающей мышечной
Паркинсонизм
Это заболевание центральной нервной системы. У одних оно развивается вследствие проникновения инфекции и воспаления вещества головного мозга, у других — как следствие атеросклероза сосудов головного мозга, у третьих- после черепно-мозговой травмы. Среди
Болезнь Паркинсона
Болезнь Паркинсона (БП) представляет собой хроническое нейродегенеративное заболевание, которое проявляется экстрапирамидными двигательными и другими недвигательными неврологическими, вегетативно-соматическими и психическими нарушениями.
Парезы конечностей, болезнь Паркинсона и другие неврологические проблемы
Основной мудрой, помогающей облегчить эти тяжелые заболевания, является мудра ветра – вайю-мудра (см. рис. 43). Напомню, что кроме положительного действия в случаях выраженных неврологических
Болезнь Паркинсона (дрожательный паралич)
Дрожательный паралич – хроническое прогрессирующее заболевание головного мозга у лиц пожилого возраста, проявляющееся своеобразным дрожанием конечностей и головы, возрастающей мышечной скованностью.Причины этого
Болезнь Паркинсона (дрожательный паралич)
При болезни Паркинсона взаимодействие между головным мозгом и мышцами ослабевает (возможно, из-за уменьшения количества допамина). Эта болезнь поражает главным образом людей старше 50 лет, но она наблюдается и у более молодых. В
Болезнь Паркинсона
Женщина в возрасте примерно 40 лет прибыла в Институт гигиены (США). Она страдала болезнью Паркинсона в течение 6 лет. Проживала в Коста-Рике, ее муж был занят важными делами в Австрии. Когда у нее появились впервые симптомы заболевания, она
Болезнь Паркинсона, паркинсонизм
При болезни Паркинсона следует закапывать перекись водорода в нос, из расчета 1 капля 3 %-ной перекиси водорода на 1 ст. л. воды и по целой пипетке закапать сначала в одну, а потом в другую ноздрю. Через 1–2 дня можно увеличить дозу — по 2–3
Дрожательный паралич, болезнь Паркинсона, паркинсонизм
— Взять по 20 г коры ивы, корня лопуха, травы чабера садового, цветков терна и тысячелистника, плодов можжевельника; 10 г смеси залить 1 л кипятка и варить 1 мин. Когда остынет, процедить, добавить 3 ст. ложки яблочного
ПАРКИНСОНИЗМ
Болезнь Паркинсона — дрожательный паралич. Основным признаком этого заболевания является дрожание головы, конечностей, туловища, а также специфическое изменение осанки, при которой голова наклонена к груди, согнутые руки прижаты к туловищу, спина
Читайте также:


