Герпетический ганглионит тройничного нерва

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Эпидемиология
- Причины
- Факторы риска
- Патогенез
- Симптомы
- Осложнения и последствия
- Диагностика
- Дифференциальная диагностика
- Лечение
- К кому обратиться?
- Профилактика
- Прогноз
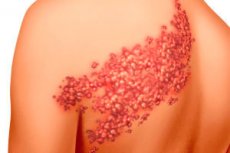
Среди нейропатий, затрагивающих различные структуры нервной системы, выделяют ганглионеврит или воспаление симпатических и парасимпатических ганглиев – сгруппированных в виде узлов нервных клеток, обеспечивающих связь периферической нервной системы и центральной.
При этом кода МКБ-10 ганглионеврит не имеет: под кодами G50-G59 значатся заболевания, связанные с поражением отдельных нервов, нервных корешков и сплетений.
Патологический процесс при ганглионеврите затрагивает не только нервные узлы, но и прилежащие к ним сплетения симпатических или афферентных вегетативно-висцеральных нервных волокон. Когда же воспаляется только нервный узел, диагностируется ганглионит.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10], [11], [12], [13]
Код по МКБ-10
Эпидемиология
Клиническая статистика ганглионеврита и ганглионита не известна, но самой распространенной локализацией данных заболеваний считается крылонебный узел и коленчатый узел лицевого нерва.
Имеются некоторые дынные относительно ежегодной частоты крылонебного ганглионеврита: у молодых пациентов с опоясывающим лишаем или в качестве осложнения ветряной оспы он диагностируется в 0,2-0,3% случаев, а в общей популяции постгерпетический ганглионеврит или постгерпетическая невралгия различной локализации наблюдается, в среднем, у 12,5% пациентов.

[14]
Причины ганглионеврита
Воспаление ганглиев периферический нервной системы, именуемое отечественными невропатологами ганглионевритом, развивается вследствие локально воздействующей инфекции: бактериальной (чаще всего – стрептококковой или стафилококковой) или вирусной (аденовирусы, герпевирус и др.), которая распространяется из близлежащих к нервным узлам структур и тканей.
Специалисты связывают ключевые причины ганглионеврита с воспалением при тонзиллите и моноцитарной ангине; кариозном разрушении зубов; гриппе и дифтерии; отитах и евстахиите; туберкулезе и сифилисе; при некоторых трансмиссивных и зоонозных инфекциях (клещевом боррелиозе, малярии, бруцеллезе и т.п.).
Например, воспаление имеющего корешки лицевого и тройничного нервов крылонебного узла (ganglion pterygopalatinum) – крылонебный ганглионеврит или синдром Сладера – может быть результатом и запущенного кариеса, и следствием хронических и острых воспалительных процессов, локализованных в верхнечелюстных пазухах при синусите, этмоидите, фронтите или сфеноидите (поскольку крылонебный узел связан с ушным и ресничным).
Особенно часто воспаление ганглиев ВНС бывает при опоясывающем лишае, а также в качестве осложнения ветряной оспы, вызываемых одним возбудителем – нейротропным вирусом Herpes zoster (или Varicella Zoster virus). В таких случаях диагноз может определяться как постгерпетический ганглионеврит.
Тазовый ганглионеврит/ганглионеврит тазовых сплетений у женщин может быть последствием воспаления придатков (аднексита или сальпингоофорита) или яичников (оофорита), а у мужчин возникает крестцовый ганглионеврит при хроническом воспалительном процессе в предстательной железе (простатите).
Факторы риска
Неврологи усматривают факторы риска возникновения ганглионеврита в наличии очагов хронической инфекции на фоне ослабления защитных сил организма и снижении устойчивости к окислительному действию свободных радикалов, в гипотермии тела (особенно у людей, которые вынуждены продолжительное время находиться на холоде и часто переохлаждаются).
Кстати, существует риск заразиться опоясывающим лишаем, то есть вирусом Herpes zoster, хотя герпетический ганглионеврит не заразен при отсутствии дерматологических проявлений опоясывающего герпеса. Но заразным может быть поясничный ганглионеврит на стадии везикулезных высыпаний в области поясницы. И особая опасность Herpes zoster в том, что данный вирус при проникновении в кровоток захватывает нервные клетки и обосновывается в ганглиях периферической нервной системы, но может долго не выказывать своего присутствия в организме человека.
Не исключается риск воспаления вегетативных ганглиев из-за негативного воздействия на них экзогенных токсинов (в первую очередь, этанола), а также повреждение нервных узлов с близлежащими нервными стволами и сплетениями аксонов при метастазировании злокачественных новообразований.

[15], [16], [17], [18],
Патогенез
Рассматривая патогенез ганглионеврита, следует иметь в виду тот факт, что структуры вегетативной (автономной) нервной системы – в частности, симпатические, парасимпатические и чувствительные ганглии – реагируют на инфекцию не только высвобождением их иммунокомпетентными клетками провоспалительных цитокининов, но и определенными изменениями трофики и метаболизма нейро- и глиоцитов, а также тканей фиброзных оболочек и стромы узлов.
Это ведет к функциональным нарушениям в получении ганглиями нервных сигналов, приходящих по преганглионарным волокнам, последующей дифференциации этих импульсов и дальнейшей передаче по периферийным нервным волокнам, а также по постганглионарным стволам в соответствующие центры-анализаторы ЦНС (в головном мозге).
Из-за таких нарушений происходит усиление исходящих импульсов, с чем и связаны возникающие при ганглионевритах симптомы вегетативного, моторного или сенсорного характера.
Симптомы ганглионеврита
То, как проявляет себя ганглионеврит, зависит от локализации воспаленного ганглия, но первые признаки патологии – невралгическая боль; в большинстве случаев это распирающая, пульсирующая боль жгучего характера (выраженная каузалгия), воспринимаемая пациентами как диффузная – с субъективно трудно определяемым очагом.
На крылонебный ганглионеврит/ганглионеврит крылонебного узла указывают такие симптомы, как внезапно возникающие приступы сильной боли в лице, захватывающей зону глаза (с его покраснением), нос (в области переносицы), челюсти, висок, уши, отдавая в затылок, шею, лопатки и даже верхнюю конечность. Боль появляется на фоне односторонней гиперемии и отека кожи лицевой части черепа, повышенного потоотделения, светобоязни, чихания и усиленного выделения слезной жидкости, носового секрета и слюны. Нередко бывают тошнота и головокружение.
Симптомы ганглионеврита ушного узла (ganglion oticum) тоже манифестируют пароксизмальными болями (ноющими или жгучими), которые пациенты чувствуют во всех структурах уха, а также в челюсти, подбородке и шее. В ухе могут быть неприятные ощущения заложенности или распирания; кожа около уха и на виске краснеет; усиливается образование слюны (гиперсаливация).
Локализация боли при ганглионеврите подъязычного узла (ganglion sublinguale) – язык и область под ним, а при воспалении подчелюстного узла (ganglion submandibularis) пациенты жалуются на боли (в том числе, при артикуляции звуков и принятии пищи) в нижней челюсти, в шее (сбоку), в височной и затылочной областях; характерно повышенное слюноотделение.
Для воспаления расположенного в глазнице ресничного ганглия (ganglion ciliare) или синдрома Оппенгейма характерны интенсивные приступообразные боли в глазном яблоке, фотобоязнь, гиперемия слизистых оболочек глаза; возможно понижение АД.
Ганглионеврит тройничного нерва, точнее ганглионит находящегося на верхней части пирамиды височной кости тройничного, тригеминального или Гассерова узла (ganglion trigeminale) вызывает каузалгию (наиболее интенсивную по ночам), лихорадку, отеки мягких тканей лица, нарушение кожной чувствительности по ходу тройничного нерва.
Синдром Ханта, ганглионит узла коленца лицевого нерва (ganglion geniculate в лицевом канале височной кости) или ганглионеврит узла коленца лицевого нерва обусловлен поражением Varicella Zoster virus. Его симптоматика и локализация боли такие же, как при воспалении крылонебного и ресничного ганглииев, но чаще наблюдаются нарушения мимики.
Когда развивается шейный ганглионеврит, следует различать нижний шейный, верхний шейный и шейно-грудной (звездчатый) ганглионевриты. В первом случае, кроме боли, наблюдается цианоз кожи на руке со стороны пораженного каудального узла (ganglion cervicale inferius); уменьшение чувствительности кожи на руке и в области верхних ребер и снижение тонуса мышц; перестает смыкаться глазная щель при раздражении роговицы, и нарушаются некоторые другие рефлексы.
Во втором случае – при воспалении ganglion cervicale superius – шейный ганглионеврит проявляется болями, иррадиирующими в нижнюю челюсть, а также приводит к смещению вперед глазного яблока (со снижением внутриглазного давления), увеличению глазной щели и расширению зрачка; снижению кожной чувствительности ниже ключиц; усиленному потоотделению. Может развиваться парез мышц гортани и голосовых связок (с появлением сипоты).
При ганглионеврите звездчатого или шейно-грудного узла (ganglion cervicothoracicum) боль ощущается в грудине (с соответствующей стороны), и часто человек думает, что у него болит сердце. Кроме того, затрудняются движения мизинца на соответствующей руке.
Тазовый, или ганглионеврит тазовых сплетений у женщин дает пароксизмальную жгучую боль внизу живота и в тазу (отдающую в область поясницы, промежность, на внутренние поверхности бедер), гипо- или гиперстезию кожных покровов указанной локализации. Интимная близость может сопровождаться неприятными ощущениями.
Поясничный ганглионеврит проявляется разлитыми изнуряющими болями в спине и животе, ухудшением трофики тканей внутренних органов, негативными изменениями в сосудистой системе нижних конечностей и органов брюшной полости с нарушением их функций. В целом, специалисты отмечают широкий спектр расстройств сосудодвигательного (вазомоторного) характера и сегментированных нарушений иннервации.
При крестцовом ганглионеврите боли отдают в поясницу, брюшину, малый таз, прямую кишку; появляется зуд в области гениталий и расстройства мочеиспускания; у женщин может нарушаться менструальный цикл.
Осложнения и последствия
Наблюдаются такие последствия и осложнения ганглионеврита:
- при ганглионеврите узла коленца лицевого нерва может поражаться большая часть данного нерва с развитием паралича лицевого нерва;
- воспаление ушного ганглия осложняется поражением барабанной перепонки и структур внутреннего уха;
- при воспалении узла коленца лицевого нерва может происходить сокращение выделения слезной жидкости, что приводит к раздражению и сухости роговицы;
- шейный ганглионеврит может привести к повышенной гормонопродуцирующей активности щитовидной железы и, как следствие, к гипертиреозу.
Годами длящийся ганглионеврит тройничного узла становится причиной хронической бессонницы и психоэмоциональных нарушений (превращающих человека в неврастеника); нередко пациенты с данным заболеванием утрачивают трудоспособность.
Диагностика ганглионеврита
Основой для диагностики ганглионевритов служит клиническая картина заболевания, анамнез пациентов и их жалобы.
Кроме общего исследования крови, необходимы анализы на ВИЧ, туберкулез, сифилис; делается анализ на герпес, то есть ИФ-анализ крови на антитела к вирусу Herpes zoster.
Для определения точной локализации воспалительного процесса, оценки его распространения на вегетативные нервные волокна и с целью дифференциации патологии используется инструментальная диагностика: рентген позвоночника, ЭКГ, УЗИ, КТ или МРТ (органов грудной и брюшной полости, малого таза, лицевой части черепа), электромиография и др.

[19]
Дифференциальная диагностика
Необходима дифференциальная диагностика, которая должна отличить, например, поясничный ганглионеврит от остеоартроза позвоночника или грыжи межпозвонкового диска; шейный ганлионеврит – от проявлений радикулопатий (корешковых болей), остеохондроза, спондилеза и рефлекторных миофасциальных синдромов; ганглионеврит шейно-грудного узла – от стенокардии и других кардиологических проблем; ганглионеврит тазовых сплетений у женщин – от гинекологических заболеваний.
К кому обратиться?
Лечение ганглионеврита
Этиологическое лечение ганглионвеврита предполагает использование медикаментозных средств, направленных на причину воспаления – инфекцию. Если инфекция микробная, применяются антибактериальные препараты (назначаемые отоларингологом, гинекологи и др. узкими специалистами). Для противовирусной терапии необходимы другие лекарства, читайте подробнее – Лечение опоясывающего лишая
Чтобы избавиться от боли, неврологи рекомендуют анальгетики различных фармакологических групп. Так, комбинированное обезболивающее средство Спазмалгон (др. торговые названия – Спазган, Ревалгин, Баралгетас) можно применять непродолжительное время (в течение трех дней) внутрь – по 1-2 таблетки не более трех раз в день; в виде в/м инъекций – по 2-5 мл дважды в сутки. Среди побочных эффектов данного препарата отмечаются тошнота, рвота, боли в животе, повышение АД, учащение пульса, головная боль, кожная аллергическая реакция и др. Спазмаглгон противопоказан при нарушениях со стороны крови, выраженной печеночной или почечной недостаточности, глаукоме, аденоме простаты, бронхиальной астме, беременности и лактации.
Препарат из группы ганглиоблокаторов – Гексаметония бензосульфонат (Бензогексоний) – принимается перорально (в дозировке 0,1-0,2 г на один прием, три приема в день) или вводят 2,5% раствор п/к (по 0,5 мл). Данное лекарство может вызывать общую слабость и головокружение, тахикардию, падение АД; его нельзя назначать при гипотензии, тромбофлебите, тяжелых заболеваниях печени и почек.
Применяются лекарства, относящиеся к группе периферически действующих холинолитиков: Ганглерон, Метацил. Платифиллина гидротартрат (Платифиллин) или Дифацил (Спазмолитин, Адифенин, Тразентин).
Разовая доза Ганглерона в таблетках составляет 40 м, положено принимать трижды в день по одной таблетке.
Таблетки Метацил (по 2 мг) можно принимать по одной-две с такой же частотой, а 0,1% раствор препарата вводится в мышцу (по 0,5-2 мл). Платифиллин применяют как внутрь (по 0,25-0,5 мг не более трех раз в день), так и парентерально (1-2 мл 0,2% раствора п/к). А Дифацил назначается внутрь по 0,05-0,1 г 2-3-4 раза в день (после приема пищи). Все препараты-холинолитики могут вызывать головную боль, временные нарушения зрения, сухость во рту и расстройство желудка, а также увеличение ЧСС; эти лекарства запрещено применять при наличии у пациентов глаукомы.
Не исключается использование при ганглионевритах НПВС, подробнее см. – Таблетки от невралгии
В случаях тазового или крестцового ганглионеврита положительный эффект могут дать ректальные обезболивающие свечи.
Также рекомендуется принимать витамины группы В, а по назначению лечащего врача – иммуностимулирующие средства.
В комплексной терапии ганглионеврита активно применяется физиотерапевтическое лечение, подробности в материале – Физиотерапия при неврите и невралгии периферических нервов
Помогает уменьшить интенсивность боли и улучшить трофику тканей лечение ганглионеврита с помощью массажа.
Если лекарства не снимают боль, проводится хирургическое лечение, которое заключается в удалении пораженного нервного узла методом лапароскопической симпатэктомии или с помощью радиочастотной деструкции.
Профилактика
Основная профилактика воспаления симпатических и парасимпатических ганглиев – своевременное и адекватное лечение инфекций, приводящих к развитию ганглионеврита.
Меры по укреплению иммунитета также способствуют устойчивости организма в болезнетворным бактериям и вирусам.

[20]
Прогноз
При общем благоприятном исходе лечения ганглионевритов, следует иметь в виду, что терапия данного заболевания требует времени, и очень часто процесс становится хроническим. Также возможны необратимые осложнения данной болезни. И даже радикальное вмешательства не гарантирует рецидивов.
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.

Читайте в новом номере
В основе заболевания лежит реактивация вируса Varicella zoster, способного на протяжении длительного периода времени персистировать в ганглиях заднего рога. Соответственно, в отношении тройничного нерва областью их нахождения является гассеров узел. В случае возникновения определенных условий, благоприятных для активации вируса, развивается заболевание. Считается, что факторами риска для его реактивации являются пожилой возраст или, наоборот, инфицирование в детском возрасте (до 18 мес.), состояние иммуносупрессии различного происхождения (приобретенный иммунодефицит, онкологические заболевания, иммуносупрессивная терапия), внутриутробный контакт с вирусом ветряной оспы. Заболевание реализуется в условиях снижения клеточного иммунитета, обусловленного различными причинами.
Вирус герпеса может передаваться от человека к человеку, в частности, в тех случаях, когда индивидуум не переносил ветряной оспы или не был своевременно вакцинирован по поводу данной инфекции. Заболевание не склонно к рецидивированию. Считается, что рецидивы наблюдаются примерно у 6% пациентов, причем период от первого эпизода до рецидива может составлять несколько десятилетий [5]. Клинический опыт свидетельствует о том, что рецидив может быть обусловлен возникшим у пациента заболеванием, наличие которого негативным образом сказывается на состоянии и характере иммунного ответа.
Развитию заболевания предшествует продромальный период, который характеризуется лихорадкой, тошнотой, диффузной головной болью, которые, нарастая, могут наблюдаться на протяжении нескольких суток. Характерным является нарастание локальных болей, которые имеют характер нейропатических, а также неприятный жгучий, колющий оттенок зуда, способных сопровождаться аллодинией, гиперестезией и гиперпатией. Как правило, такого рода боли локализованы в области последующих высыпаний и ограничиваются зоной одного или нескольких соответствующих дерматомов. В подавляющем большинстве случаев указанные проявления носят односторонний характер, хотя у отдельных пациентов они могут распространяться и на противоположную половину туловища [8]. Боль может носить исключительно интенсивный характер, что нередко симулирует ряд соматических заболеваний, в частности плеврит, острый инфаркт миокарда, почечную колику. Поражение гассерова узла может вызвать трудности при проведении дифференциальной диагностики со стоматологическими заболеваниями, поражением придаточных пазух носа.
На фоне указанных симптомов появляются гиперемия и множественные макулопапулярные высыпания, которые впоследствии приобретают характер везикулярных. Пузырьки заполнены прозрачным бесцветным серозным содержимым. В случаях благоприятного течения заболевания высыпания могут быль локализованы только в отдельной части дерматома. Появление новых высыпаний возможно на протяжении 5–7 дней. Через несколько суток от момента появления первых высыпаний содержимое их становится мутным (так называемая стадия пустуляции). В последующем, при отсутствии осложнений, на месте имевшихся высыпаний образуются сухие корочки, которые отпадают через 2–3 нед. В этих зонах могут оставаться рубцовые изменения или зоны измененной пигментации. Заболевание, как правило, имеет благоприятный прогноз, характеризуется монофазным течением и в незначительной степени обладает тенденцией к рецидивированию.
Диагностика может быть затруднена до появления характерных высыпаний. После их возникновения правильная постановка диагноза обычно не вызывает трудностей. Подтверждение диагноза возможно при проведении полимеразной цепной реакции, позволяющей выявить ДКН вируса Varicella zoster в содержимом имеющихся высыпаний.
Среди возможных осложнений следует отметить локальные инфекционные поражения, обусловленные инфицированием поврежденных кожных покровов стрептококком или стафилококком, вплоть до развития целлюлита. При вовлечении в патологический процесс офтальмической ветви тройничного нерва возможно развитие кератита, способного привести к тяжелым последствиям в виде поражения роговицы, вплоть до монокулярной слепоты. Редко встречаются поражения герпетической инфекцией ткани головного мозга (с развитием энцефалита) или его оболочек с возникновением серозного менингита.
Одним из наиболее частых и достаточно тяжелых осложнений ганглионита гассерова узла, обусловленного герпетической инфекцией, является постгерпетическая невралгия. Патогенез указанного состояния достаточно сложен и включает в себя по меньшей мере два основных механизма [5]. Во-первых, в его развитии принимает участие повышение возбудимости первичных афферентов вследствие поражения периферических нейронов. В результате этого возникают избыточная возбудимость ноцицепторов и, как следствие, формирование центральной сенситизации. Клинически такая совокупность патофизиологических процессов проявляется возникновением боли и развитием аллодинии. Во-вторых, вследствие дегенерации ноцицептивных нейронов возникает деафферентация вышерасположенных сенсорных систем, обусловливающая их гиперактивность. В результате этого наблюдается формирование боли, которая, однако, не сопровождается аллодинией. По мнению авторов, у одного пациента возможно сочетание обоих механизмов, с чем связано своеобразие болевого синдрома и различий в эффективности проводимой терапии.
Данное патологическое состояние характеризуется всеми типичными для нейропатического болевого синдрома клиническими характеристиками. Установление диагноза возможно в том случае, если боль сохраняется на протяжении не менее 30 сут после наступления полного заживления имеющихся высыпаний.
Факторами риска развития постгерпетической тригеминальной невралгии являются возраст старше 60 лет, женский пол, наличие продромального периода, множественность высыпаний, а также высокая интенсивность болевого синдрома в дебюте заболевания [6]. По мнению авторов исследования, болевой синдром умеренной интенсивности, не сопровождающийся развитием в последующем постгерпетической невралгии, наблюдается у более молодых пациентов и, вероятно, связан с обширным локальным повреждением тканей и воспалительным процессом при наличии множественных высыпаний. Следует подчеркнуть значимость возрастного фактора как важного предиктора развития болевого синдрома – у пациентов, перенесших опоясывающий герпес в возрасте старше 90 лет, постгерпетическая невралгия возникает примерно в половине случаев [5]. Неблагоприятным прогностическим фактором развития болевого синдрома является выявление вируса Varicella zoster в крови.
Как и в отношении подавляющего большинства хронических нейропатических болевых синдромов, исключительно важную роль в развитии постгерпетической невралгии играет совокупность психосоциальных факторов. Наличие предшествующих депрессивных и тревожных расстройств, недостаточная социальная адаптированность пациента, нарушение социальных связей, проживание вне семьи и др. могут повышать вероятность развития болевого синдрома.
Течение постгерпетической невралгии может быть различным. У части пациентов наблюдается значительный регресс или полное исчезновение имеющегося болевого синдрома за период времени около полугода. К сожалению, возможно менее доброкачественное течение, когда болевой синдром приобретает хронический характер и приводит к инвалидизации пациента и резкому снижению качества его жизни [10]. Риск возникновения тяжелого болевого синдрома нарастает с возрастом, так, более чем у 5% пожилых больных интенсивный болевой синдром сохраняется более 12 мес. [5]. Особенности течения заболевания могут быть связаны с различиями патогенеза болевого синдрома, направленностью и интенсивностью компенсаторных реакций организма, а также с эффективностью и адекватностью проводимой терапии, в частности, ее своевременным началом.
Достаточно часто наряду с развитием постгерпетической невралгии у пациентов наблюдаются двигательные нарушения в виде периферических парезов черепных нервов (наиболее часто – лицевого нерва) [1]. Данная форма герпетической инфекции известна в качестве синдрома Рамсея Ханта. Не получено убедительных данных о прогностической значимости моторных нарушений в отношении частоты и длительности болевого синдрома.
Вероятно, несоблюдение указанного правила привело к тому, что результаты систематизированного обзора, посвященного изучению результатов противовирусной терапии, не смогли подтвердить ее эффективность в отношении предупреждения развития невралгии через 4 и 6 мес. после появления высыпаний [7]. Эти данные свидетельствуют о необходимости правильного выбора пациентов для достижения желаемого эффекта и своевременного начала лечения.
Для достижения терапевтического эффекта в виде уменьшения риска развития постгерпетической невралгии необходимо применение валацикловира (Вирдел) в суточной дозе 1000 мг 3 раза на протяжении 7 сут. Возможно использование и местных лекарственных форм противовирусных препаратов, но достижение терапевтического эффекта возможно только при их системном введении в адекватных суточных дозировках и достаточном сроке лечения. Препарат Вирдел хорошо переносится, возможно его одновременное применение с другими лекарственными средствами.
В качестве средства, потенцирующего лечебные эффекты валацикловира, предлагается одновременное назначение глюкокортикоидов. Имеются данные о том, что комбинированная терапия способна снизить интенсивность болевого синдрома в острой стадии заболевания [12]. Менее убедительны сведения о способности глюкокортикоидов уменьшить риск формирования постгерпетической невралгии. Авторы проведенных в этом направлении исследований указывают на то, что использование глюкокортикоидов ассоциировано с повышенным риском развития нежелательных побочных эффектов, в частности, обострения язвенной болезни желудка, гипергликемии, присоединения локального инфекционного процесса, причем частота такого рода осложнений повышается с возрастом. Несомненно, что проведение комбинированной терапии требует всестороннего учета возможного положительного ее эффекта и связанного с лечением риска побочных реакций, обусловленного состоянием конкретного пациента.
В том случае, если у больного имеется стойкая постгерпетическая невралгия, наблюдающаяся в отдаленном периоде после заживления высыпаний, лечение больного требует других подходов. В данной ситуации могут быть использованы представители трициклических антидепрессантов (амитриптилин, нортриптилин), которые обладают достаточно высокой эффективностью. Вместе с тем, несмотря на хороший противоболевой эффект, широкое применение этих препаратов ограничивается частым возникновением нежелательных побочных реакций, в особенности при их назначении в высоких дозировках. Достижение противоболевого эффекта при снижении риска побочных эффектов возможно за счет назначения антидепрессантов, обладающих способностью ингибировать обратный захват как серотонина, так и норадреналина. Следует отметить, что противоболевой эффект антидепрессантов при постгерпетической невралгии, как и при других нейропатических болевых синдромах, не связан только с их антидепрессивным эффектом.
Для лечения пациентов с постгерпетической невралгией традиционной широко применяются противоэпилептические препараты, в частности карбамазепин. В настоящее время распространение получили новые лекарственные средства, фармакологические эффекты которых реализуются вследствие взаимодействия с рецепторами гамма-аминомасляной кислоты – основного тормозного медиатора в центральной нервной системе (габапентин, прегабалин). Отмечается их лучшая переносимость по сравнению с противоэпилептическими препаратами предыдущих поколений. В ряде стран при постгерпетической невралгии используются слабые или даже сильные опиоиды.
Интерес представляет возможность применения локальных форм лекарственных препаратов. Так, показано, что местное использование препаратов лидокаина может быть целесообразным при наличии болевого синдрома, сопровождающегося аллодинией. Имеются также сведения о возможной эффективности капсаицина у пациентов с постгерпетической невралгией. Следует отметить, что его широкое применение ограничивается не всегда удовлетворительной переносимостью терапии.
Таким образом, имеющиеся сведения об эффективности использования валацикловира (Вирдел) у пациентов с опоясывающим герпесом позволяют рекомендовать его широкое применение у данного контингента больных. Своевременное начало лечения, правильный отбор больных для назначения препарата способны повысить эффективность проводимой терапии, профилактировать развитие постгерпетической невралгии.
- Яворская С.А., Бестужева Н.В., Воскресенская О.Н., Дамулин И.В. Двигательные нарушения, обусловленные вирусом опоясывающего лишая: описание двух случаев и обзор литературы // Невролог. журнал. 2012. № 17, Т. 6. С. 19–24.
- Gnann J. Jr, Whitley R. Clinical practice Herpes zoster. // N. Engl. J. Med. 2002. Vol. 347. P. 340–346.
- Gudmundsson S., Helgason S., Sigurdsson J. The clinical course of herpes zoster: a prospective study in primary care // Eur. J. Gen. Pract. 1996. Vol. 2. P. 12–16.
- Johnson R. Zoster-associated pain: what is known, who is at risk and how can it be managed? // Herpes. 2007. Vol. 14 (Suppl. 2). P. 30–34.
- Johnson R., Whitton T. Management of herpes zoster (shingles) and postherpetic neuralgia // Exp. Opin. Pharmacother. 2004. Vol. 5(3). P. 551–519.
- Jung B., Johnson R., Griffin D., Dworkin R. Risk factors for postherpetic neuralgia in patients with herpes zoster // Neurol. 2004. Vol. 62. P.1545–1551.
- Li Q., Chen N., Yang J. et al. Antiviral treatment for preventing postherpetic neuralgia // Cochrane Database of Systematic Reviews 2009, Issue 2. Art. No.: CD006866. DOI: 10.1002/14651858.CD006866.pub2
- Mounsey L., Matthew L., Slawson D. Herpes Zoster and Postherpetic Neuralgia: Prevention and Management // Am. Fam. Physician. 2005. Vol. 72. P. 1075–1080, 1082.
- Oxman M., Levin M., Johnson G. et al. A vaccine to prevent herpes zoster and postherpetic neuralgia in older adults // N. Engl. J. Med. 2005. Vol. 352. P. 2271–2284.
- Thyregod H., Rowbotham C., Peters M. et al. Natural history of pain following herpes zoster // Pain. 2007. Vol. 128(1–2). P. 148–156.
- Tyring S., Barbarash R., Nahlik J. et al. Famciclovir for the treatment of acute herpes zoster: effects on acute disease and postherpetic neuralgia. A randomized, double-blind, placebo-controlled trial // Ann. Intern. Med. 1995. Vol. 123. P. 89–96.
- Tyring S. Management of herpes zoster and postherpetic neuralgia // J. Am. Acad. Dermatol. 2007. Vol. 57(Suppl. 6). S.136–142.
Только для зарегистрированных пользователей
Читайте также:


