Грипп корь полиомиелит инфекционные заболевания
Избежать болезней в детском возрасте практически невозможно. Иммунитет маленького человечка все еще формируется и не может защитить его от всех инфекций. Однако не следует пренебрегать мерами профилактики: они действительно способны снизить риск развития многих заболеваний.

Эффективны ли современные меры профилактики в борьбе с вирусами и бактериями?
Инфекционные заболевания вызываются вирусами и бактериями. Лечение бактериальных и вирусных инфекций принципиально разное, а вот методы профилактики заболеваний общие для всех.
В 2000 году началась массовая вакцинация россиян от гепатита В. За 16 лет заболеваемость этой опасной болезнью снизилась с 62 тысяч случаев в год до менее чем 1 тысячи.
- Укрепление иммунитета. Нередко современные дети приобщаются к нездоровому образу жизни с ранних лет. На смену подвижным играм приходят компьютерные, родители часто балуют малышей нездоровой едой или из-за нехватки времени кормят их полуфабрикатами, укутывают детей, даже если на улице не очень холодно. Все это приводит к ослаблению защитных сил организма.
Если вы хотите укрепить иммунитет вашего ребенка, следует применять комплексный подход. Диета должна содержать минимальное количество полуфабрикатов, лучше использовать натуральные продукты. Следите за балансом белков, жиров и углеводов. Чаще включайте в меню овощи и фрукты, крупы, кисломолочные продукты, цельнозерновой хлеб, ограничьте употребление сладостей. При необходимости можно давать ребенку витамины, но вопрос целесообразности таких мер нужно обсудить с педиатром. - Гигиена. Многие болезни передаются бытовым путем, и крайне важно объяснить малышу основные правила гигиены. Ребенок не должен пользоваться чужими расческой, зубной щеткой, мочалкой, посудой, игрушками, одеждой, постельными принадлежностями и полотенцами. Мыть руки следует не только перед едой, а как можно чаще, особенно находясь в общественны местах. Конечно, контролировать выполнение этих правил непросто, но их следует прививать малышу с самого раннего детства.
Вирус гриппа отличается изменчивостью, поэтому даже вакцинация не формирует долговременного иммунитета. Однако прививка против гриппа — единственный надежный способ профилактики. Проходить вакцинацию следует ежегодно, начиная с 6 месяцев. До этого момента профилактика заключается в вакцинации всех взрослых, контактирующих с младенцем.
Исключительно заразная инфекция. Она передается от человека к человеку воздушно-капельным путем. Даже при кратковременном контакте с больным риск заражения — около 40%. Профилактика кори заключается в первую очередь в вакцинации. Первую прививку ЖКВ (живой коревой вакцины) делают в 12 месяцев, вторую — в 6 лет. Существует и другой метод — введение Y-глобулина в течение 3 дней после контакта ребенка с человеком, больным корью. Широко распространена вакцина, которая содержит ослабленные штаммы сразу трех опасных вирусных инфекций — краснухи, кори и паротита.
Ветряная оспа, или, как ее называют чаще, ветрянка, отличается высокой заразностью — для инфицирования достаточно очень краткого контакта. Несмотря на то, что этот вирус недолго живет во внешней среде и гибнет под воздействием дезинфектантов, а также низких и высоких температур, он способен перемещаться по воздуху на значительные расстояния, так что для заражения порой даже не требуется непосредственного контакта.
Существуют вакцины против ветрянки — прививка производится в 2 года, если для нее нет противопоказаний.
Под ОРЗ подразумеваются все острые респираторные заболевания вообще, но в разговоре так часто называют бактериальные респираторные инфекции, чтобы не путать их с вирусными. Специфических прививок от бактерий, вызывающих ОРЗ, не существует, так что профилактика ОРЗ должна включать в себя комплексные меры по укреплению иммунитета — прием детских витаминных препаратов, здоровую диету с большим количеством натуральных продуктов, физическую активность. Важно правильно одевать малыша — не слишком укутывать его, чтобы он не потел, но и следить, чтобы он не мерз, если на улице холодно. Холод сам по себе не вызывает простуду, но при переохлаждении из-за спазма сосудов снижается местный иммунитет. Следование правилам гигиены также помогает защититься от ОРЗ — приучите малыша мыть руки несколько раз в день, поскольку инфекция нередко попадает в организм именно таким путем.
Это опасное заболевание, которое сопровождается отеком миндалин, сыпью, высокой температурой, у него немало осложнений, оно даже может привести к инвалидности. Скарлатина передается воздушно-капельным и бытовым путями, отличается высокой заразностью и чаще всего поражает детей дошкольного возраста. Специальной профилактики против скарлатины нет, поэтому в качестве защитных мер можно использовать все описанные выше методы укрепления иммунной системы.
Возбудитель коклюша — грамотрицательная гемолитическая палочка. Эта бактерия не выживает во внешней среде, так что заражение происходит лишь при близком контакте, бытовым или воздушно-капельным путем. Существует вакцина против коклюша, но для того, чтобы вакцинация была эффективной, прививки нужно делать строго по графику — в 3 месяца, 4,5 месяца, 6 месяцев и 18 месяцев.
Профилактика — метод борьбы с инфекционными заболеваниями, эффективность которого проверена веками. Помните об этом, когда будете принимать решение о целесообразности вакцинации ребенка или когда малыш начнет задавать вам вопросы о необходимости мыть руки перед едой и после посещения туалета.
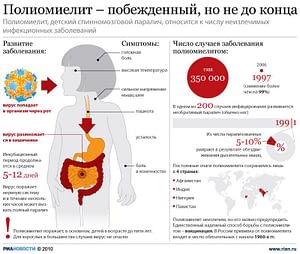
Полиомиелит (болезнь Гейне-Медина) – это опасное вирусное заболевание вследствие инфицирования человека полиовирусом. Группа высокого риска заболеваемости – дети до 7 лет. Характеризуется высокой контагиозностью (передачей возбудителя через непосредственный контакт или предметы обихода) особенно в межсезонный период. Заражение вирусом вызывает глубокое поражение двигательных клеток серого вещества спинного мозга, что обуславливается необратимыми процессами атрофирования в области спины, верхних и нижних конечностей (спинномозговой паралич). Болезнь классифицируется по МКБ-10 под кодами А80-А80.9 как неизлечимая патология центральной нервной системы.
Вирус полиомиелита, структура вируса, как распространяется, от чего погибает
Возбудитель болезни полиомиелита – вирус P oliovirus hominis. Выделен из организма инфицированного носителя в начале ХХ века. Относится к кишечной группе энтеровирусов (разновидности ЕСНО-вирусы и Коксаки). 
Патогенез полиомиелита
Источником инфицирования является больной носитель. Поскольку характеристика болезни чаще всего является практически бессимптомной, или с идентичными легкой простуде признаками недомогания, носитель может не подозревать о существующем заражении.
Заражение полиомиелитом происходит
- фекально-оральным путем — немытые руки, предметы общего использования, пищевые продукты, мухи;
- воздушно-капельный – тесный контакт с вирусоносителем или больным на любой стадии болезни полиомиелит.

Проникновение вируса полиомиелита в здоровый организм происходит через рот. Попадая на слизистую оболочку, вирион начинает активное размножение в области миндалин, кишечнике. Затем бактерия проникает в кровоток и лимфу, парализует функции и разрушает структуру двигательных клеток спинного мозга.
Прогноз выздоровления зависит от иммунной защиты организма инфицированного. При сильно ослабленном иммунитете в 2% случаев последствием перенесенного полиомиелита является вялотекущий паралич нижних конечностей (поражение поясничных позвонков). Грудные и шейные атрофии встречаются редко. Большинство заразившихся людей переносят легкую форму болезни без последствий, приобретают стойкий иммунитет и становятся полностью невосприимчивыми к последующим атакам вируса.
Полиомиелит: у стойчивость возбудителя
Вирион обладает стабильной устойчивостью к внешней среде вне носителя. Зафиксированы случаи активной жизнедеятельности бактерии до 100 суток в воде и до 6 месяцев в фекалиях зараженного человека. Вирион устойчив к воздействию желудочных кислот и не чувствителен к антибиотикам. Резкая смена температурного режима переводит возбудитель в более пассивную стадию, однако случаи инфицирования замороженным вирусом не исключаются.
При нагревании более 50 градусов Цельсия наблюдались необратимые структурные изменения в молекуле до полного разрушения в течение получаса. Температура кипения воды, ультрафиолетовое облучение полностью уничтожают молекулярную активность возбудителя. Дезинфекция хлористыми содержащими растворами деактивирует способность вириона к популяризации.
Заболеваемость полиомиелитом
Вирусной популяризации полиомиелита способствуют климатические условия, образ жизни, постоянное нахождение в социуме, отсутствие нормальных условий медицинского обслуживания. Инфицирование фекально-оральным способом чаще всего происходит через грязное полотенце, не мытые продукты, зараженную воду, использование общих вещей — полотенца, чашки, тарелки или игрушек. Воздушное заражение обуславливается контактом с больным через рукопожатие, разговор, поцелуй.
![]()
Клинические симптомы полиомиелита
Степень проявления видимых показателей заболевания полиомиелитом зависит от устойчивости иммунитета ребенка. На развитие болезни также влияет количество находящихся в организме молекул вируса. При слабой иммунной системе после заражения полиомиелитом у детей развивается вирусемия (быстрое проникновение в кровь). Вирион в основном характеризуется поражением клеток ЦНС, однако способен инфицировать легкие, сердце, миндалины.
Период инкубации колеблется от 5 до 14 дней. Временной промежуток зависит от иммунной сопротивляемости, однако уже зараженный носитель является распространителем возбудителя. В период с 7 до 40 дней больным выделяется огромная концентрация вириона вместе с фекалиями.
- Инаппаратная
Бессимптомное течение болезни. Период активной выработки организмом иммунной защиты к вирусу. В это время вирион полиомиелита можно обнаружить только в лабораторных анализах при выделении антител. - Висцеральная (абортивная) – первый этап болезни (1-3 дня)
Наиболее распространенная классификация – до 80% больных. Проходит под обычными простудными симптомами: боль в голове, насморк, вялость, отсутствие аппетита, кашель и субфебрильная температура тела. Заканчивается через недели, обычно прогноз благоприятный. - Поражение ЦНС
Болезнь осложняется наступлением дефектного атрофирования у 50% больных. - Непаралитическая
Характерна проявлением более выраженных симптомов висцеральной классификации. Диагностировать полиомиелит можно по наличию миненгиальных проявлений – отсутствие или затрудненность двигательной реакции затылочных мышц, резкая боль в голове. Процесс выздоровления занимает около месяца, осложнений в виде паралича не наблюдалось. - Паралитическая (появление 4-6 день заболевания)
Отмечается быстрое нарастание признаков болезни, состояние больного ухудшается. Поражение ЦНС характеризуется бредом, головной болью, судорогами, нарушением сознания. Больной жалуется на боль по ходу нервных окончаний, симптомы менингии выражены. При обследовании смена местоположения тела больного очень болезненна, пальпаторно определяется локализация болевого синдрома в области позвонков.
Поскольку развитие паралитической классификации болезни бывает редко, в зависимости от места локализации вирусного поражения выделены несколько форм последствий полиомиелита (замещений погибших клеток глиозной органической тканью).
- спинальный – паралич вялый в области конечностей, туловища;
- бульбарный – нарушение функций глотания и дыхания, возможно речевое замедление;
- понтинный – атрофирование лицевых мышц;
- энцефалитный – поражение участков головного мозга с утратой подведомственных функций.


Внезапное возникновение полного паралича развивается на фоне сниженной температуры тела и сопровождается массовой гибелью третьей части нервных клеток переднероговой области спинного мозга. Вследствие клеточного отмирания атрофируются мышцы нижних конечностей, пациент прикован к постели по причине отказа двигательной функции ног и нуждается в сестринском уходе. Редко наблюдаются случаи атрофирования туловища или группы дыхательной мускулатуры.
Летальный исход заболевания полиомиелитом обусловлен поражением продолговатого мозга, где расположен центр жизнеобеспечения человеческого организма. Нередко значительно осложняющими исход болезни причинами являются бактериальное заражение крови, развитие воспалительного процесса дыхательных путей (более 10% летального исхода от полиомиелита).
Диагностика полиомиелита
Идентифицирование возбудителя проводится микробиологическим выделением белкового, лимфоцитного содержания, а также обнаружению антител классового расположения M и G , по биоматериалу больного – спинномозговой жидкости, крови, слизи носовых проходов и испражнениях.
Лечение полиомиелита

На основании микробиологических данных разрабатывается комплекс назначений при обнаружении и классифицировании текущей стадии болезни. Поскольку сегодня эффективных лекарств для лечения полиомиелита не существует, комплексная терапия ограничивается снижением болевых ощущений и облегчением состояния больного до полного выздоровления.
Первоначальным этапом терапии является полная госпитализация выявленного больного с назначением обезболивающих, успокаивающих средств и тепловых процедур. С целью ограничения параличных осложнений пациенту обеспечивается полная физическая неподвижность, для стимуляции иммунной защиты применяются иммуноглобулины и витаминизированные инъекции. Использование физиопроцедур (парафиновое обертывание, диатермия, влажные аппликации) помогает минимизировать риски развития паралича. В восстановительном периоде применяются процедуры бассейного плавания, массаж и лечебные гимнастики.
Прогноз выздоровления после полиомиелита чаще всего благоприятен при непаралитической классификации заболевания. В случаях мышечного поражения велика вероятность последующей дефектной атрофии, поэтому очень важно своевременное соблюдение раннего ортопедического режима.

При формировании паралича очень важно начать быструю восстановительную терапию для развития и укрепления соседних участков головного мозга. Утрату подведомственных функций пораженной области могут восполнить неповрежденные участки ЦНС.
Полиомиелит — вакцинация
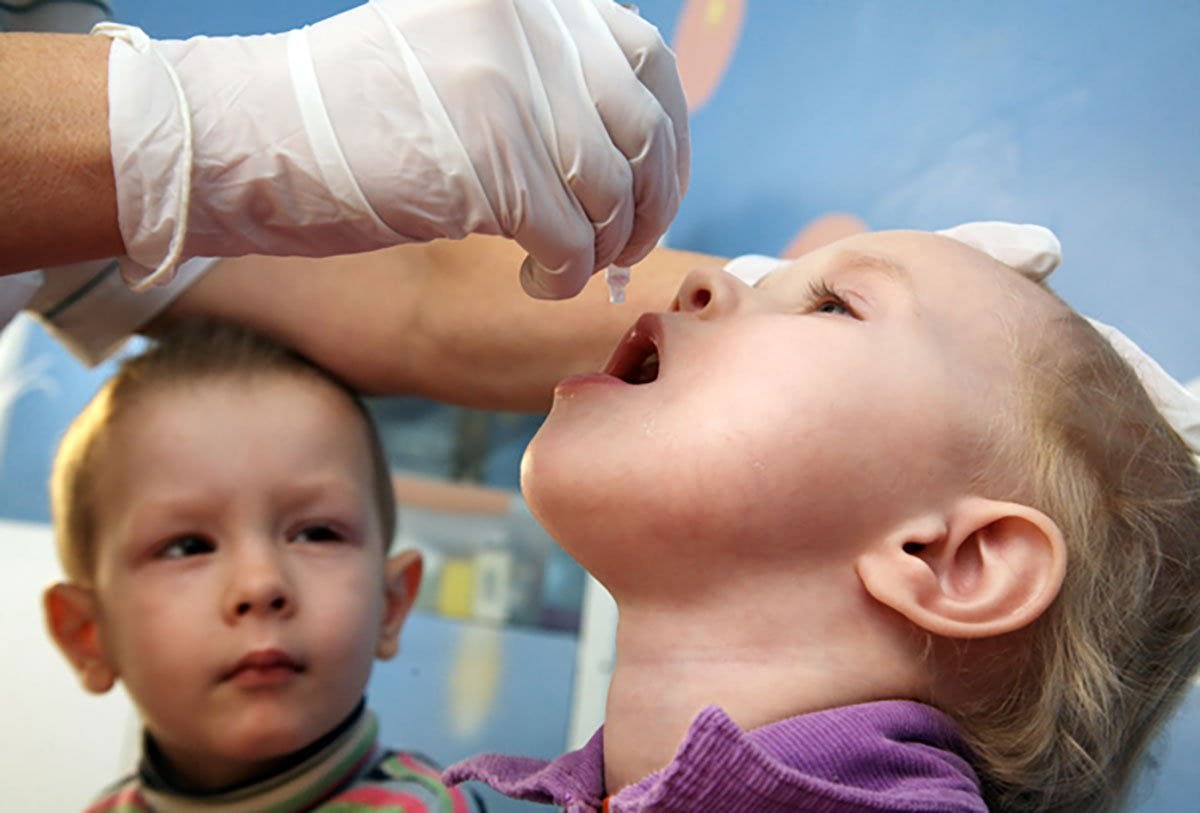
Вакцинирование – самый лучший и действующий способ профилактики полиомиелита. Учитывая специфику последствия заболевания, вакцина от полиомиелита включена МОЗ в список обязательных детских прививок до года.
На практике используются два вида прививок от полиомиелита:
- первая (живая вакцина полиомиелита) разработана А.Себиным на основе живого, но ослабленного вириона. Выпускается в виде драже или розовых капель от полиомиелита;
- вторая (инактивированная) синтезирована Д.Солком из синтетического полиовируса, деактивированная формалином. Применяется в виде инъекций.
Новорожденный грудничок находится под надежной защитой материнского иммунитета, поэтому до достижения 3 месяцев ребенок непривитый. Первая вакцинация проводится живой вакциной в виде розовых капель в рот детям 3, 4, 5 месячного возраста. Введение живой бактерии способствует возникновению и мощной стимуляции иммунной защиты организма, направленной на подавление ослабленного вибриона и активной выработке антител.

Следующий период ревакцинации полиомиелита проводится в 1,5 года, 6 лет и 14 лет, ребенку вводится инактивированная прививка после АКДС. Троекратное внутримышечные прививки вакцины стимулирует развитие гуморального иммунитета у ребенка, начиная с периода профилактики полиомиелита в саду и заканчивая профилактическими мерами в школе.
Взрослым требуется вакцинация от полиомиелита в случаях, когда человек не был привит с детства, а также при посещении опасных зон по заболеванию. Последующая ревакцинация должна производиться каждые 5-10 лет.
На сегодняшний день обе вакцины являются самыми эффективными в профилактике полиомиелита. Однако современные врачи отдают предпочтение живой вакцине – вирионы, размножаясь в кишечнике, выделяются и циркулируют в социуме, постепенно вытесняя дикие неподконтрольные штаммы полиовируса.
С 1950 гг. эпидемии полиомиелита возникали во многих развитых странах. Вспышки характеризовались до 40% инвалидностью, и 10 % смертельного исхода. После разработки и введения живой вакцины (начало 1960гг.) заболеваемость резко снизилась. Инактивированная вакцина доказала свою эффективность. Широкая иммунизация привела к резкому упадку уровня заболеваемости среди населения. В некоторых населенных пунктах были полностью ликвидированы очаги болезни. Начиная с 1980 года, в России регистрируются единичные очаги инфекции, что составляет 0,0002% общего населения. Одиночные вспышки обусловлены миграцией не вакцинированных людей из стран подверженных возникновению и развитию очагов болезни (Таджикистан, Чечня, Дагестан, Ингушетия).

Существует тенденция к возникновению заболевания в самый уязвимый период – 4-5 лет. Во время стремления и окружающего познавания отмирающие клетки особо невосприимчивы к реабилитации и восстановлению. Заболевание полиомиелитом опасно и для взрослых, поэтому очень важно проводить своевременную вакцинацию населенного пункта повсеместно. Каждая новая вспышка полиомиелита способствует дальнейшему распространению вируса, поэтому пока есть риск заболевания полиомиелитом, необходимо строго соблюдать периоды вакцинации во избежание популяризации обширных эпидемий.
Детские инфекции: симптомы, лечение, прививки
Коклюш и полиомиелит — детские инфекции, которые встречаются сегодня довольно редко. Их симптомы поначалу напоминают простуду или грипп — у ребенка поднимается температура, появляется кашель или насморк. Однако в дальнейшем коклюшная инфекция и вирус полиомиелита действуют на нервную систему и требуют тщательного наблюдения и лечения. Что надо знать родителям об этих заболеваниях?

Коклюш
Вспышки заболеваний коклюшем происходят каждые 2–3 года, но даже в спокойные периоды болезнь оживляется в холода. Многие родители считают, что коклюшем болеют только малыши. На самом деле он встречается в любом возрасте, но труднее всего переносится детьми до года.
Как только вашему малышу исполнится 3 месяца, ему сделают первую прививку от коклюша. Затем с интервалом в полтора месяца ребенку введут еще 2 инъекции препарата, состоящего из "убитых" коклюшных микробов (АКДС, Тетракок, Инфанрикс). В 1,5–2 года нужно будет сделать ревакцинацию. Благодаря этой программе две трети привитых детей остаются здоровы, даже если случайно пообщаются с больным коклюшем. А остальным вакцинация поможет справиться с болезнью быстрее и без осложнений.
Коклюш — коварная инфекция: в первые дни его легко спутать с обычной простудой. У ребенка поднимается температура, появляется насморк, сухой кашель. Скоро малышу становится лучше, но кашель не только не проходит, а усиливается. Приступы начинаются серией коротких толчков и чередуются со свистящим вдохом, похожим на петушиный крик. По этому характерному звуку обычно и опознают болезнь; из‑за него она получила свое название ("кок" по‑французски — "петух").
Часто приступ заканчивается рвотой с густой вязкой слизью, у малыша может пойти кровь из носа. Обычно кашель усиливается ночью, а у совсем маленьких детей может даже привести к остановке дыхания. Вот почему малышей до трех месяцев врачи стараются поскорее отправить в больницу. Так же поступают и с детьми постарше, особенно если приступы кашля случаются чаще 20 раз в сутки или коклюш приводит к каким‑то серьезным осложнениям.
Когда больной коклюшем говорит, чихает и особенно кашляет, вместе с капельками слизи в воздух попадают сотни тысяч бактерий-возбудителей. К счастью, действуют они только на близком расстоянии (1–3 метра). Поэтому чаще всего коклюшем заражаются те, кто находится рядом с больным.
Если врачи подозревают у ребенка коклюш, они берут мазок из зева и исследуют на наличие коклюшной палочки. Лучше, если медики успеют сделать анализы в первые две недели болезни, тогда есть шанс остановить инфекцию в самом начале. Обычно с момента заражения до появления кашля проходит от недели до трех, а всего болезнь длится 1,5–2 месяца.

Если малыш заболел
Главное правило — тишина и покой. На время лечения коклюша малышу лучше отказаться от шумных игр, ведь любые раздражители, в том числе и громкие звуки, могут вызвать приступы кашля. Если ребенок спит, его лучше не будить, чтобы не спровоцировать новые приступы. Даже если малыш проспит обед или ужин, ничего страшного. Заболевшего малыша не стоит перекармливать; пусть он ест чаще, но небольшими порциями.
Самое неприятное проявление коклюша — нехватка кислорода, от которой страдают все органы, и прежде всего головной мозг. Чтобы восполнить этот дефицит, врачи советуют гулять с малышом не меньше 2 часов в день. Не стоит отменять прогулку из‑за холодов: температуру до —10 °С хорошо переносят даже груднички.
Не забывайте почаще проветривать детскую и каждый день мыть полы. Чтобы ребенку легче дышалось, воздух в комнате должен быть сухим, а его температура — не выше 20–22 °С.
Если дефицит кислорода слишком сильный, врачи применяют особый метод — оксигенотерапию. Во время этой процедуры кислород подается в нос через катетер или малыша помещают в специальную палатку.
Полиомиелит у детей
Полиомиелит справедливо считается грозным заболеванием. Возбудители вируса полиомиелита попадают в организм человека через рот, размножаются в желудочно-кишечном тракте, откуда с потоком крови проникают в центральную нервную систему. Излюбленное место их обитания — двигательные клетки спинного мозга, поэтому болезнь сопровождается параличом разной степени тяжести.
Существует три типа вирусов полиомиелита. Они довольно живучи, но при дезинфекции и кипячении гибнут быстро. Восприимчивость к полиомиелиту у большинства людей, особенно взрослых, невелика. В группе повышенного риска находятся дети в возрасте от одного года до семи лет.
Чаще всего источником инфекции становится больной полиомиелитом, особенно опасный в первые 2–3 дня после заражения, когда первые симптомы только начинают появляться. Хотя подхватить вирус можно и от носителя.
Большинство малышей, столкнувшихся с опасным вирусом, становятся его носителями или переносят инфекцию в легкой форме, которая напоминает грипп и проявляется общим недомоганием, подъемом температуры, болью в горле, кишечными расстройствами. Выявить полиомиелит у ребенка в этом случае можно только после специального серологического исследования крови на антитела.
С момента заражения до появления первых признаков полиомиелита может пройти от 5 до 35 дней, но чаще вирус активируется в течение 7–14 дней. Сначала он дает о себе знать симптомами гриппа, потом на несколько дней лихорадка пропадает, но вскоре температура поднимается снова. У детей постарше может болеть голова и повышаться чувствительность кожи. Одновременно вирус способен поразить центральную нервную систему, и после этих симптомов начинается паралич мышц.
Обычно страдают руки или ноги. В таком случае восстановительный период продолжается не менее двух лет. За это время медленно и постепенно отлаживаются нарушенные двигательные функции. Но полное выздоровление случается редко. Обычно паралич вызывает атрофию мышц, изменения в структуре костей и суставов, что приводит к деформации (искривлению или укорачиванию) пораженной конечности. К счастью, поражение центральной нервной системы встречаются лишь у 1% заразившихся полиомиелитом детей.
До 2−3 месяцев дети хорошо защищены от этой инфекции благодаря особым антителам, которые они получили от мамы при рождении. Когда этот срок истекает, малышам нужна дополнительная защита — вакцинация. Ее проводят в три этапа. Первую серию прививок с интервалом в полтора месяца делают обычно в 3, 4,5 и 6 месяцев. Второй этап вакцинации приходится на 18 и 20 месяцев, третий — на 14 лет.
Статья предоставлена издательством "Клевер"
МОСКВА, 16 июля. /ТАСС/. Жителям Москвы рекомендовали не отказываться от проведения вакцинации для детей во время пандемии коронавируса, не повлиявшей на этот процесс. Об этом в интервью ТАСС в четверг сообщил главный педиатр департамента здравоохранения Москвы, главный врач детской городской клинической больницы им. З. А. Башляевой, доктор медицинских наук, профессор Исмаил Османов.
По его словам, потенциальный контакт с инфекционным заболеванием не является противопоказанием для плановой иммунизации. Соответственно, пандемия не создает какие-либо специфические риски, связанные с вакцинацией.
"Во время пандемии особенно важно не допустить вспышек и эпидемий других инфекционных заболеваний, поэтому в медицинских организациях Москвы не прекращалась и продолжается первичная плановая вакцинация детей в соответствии с Национальным календарем профилактических прививок. Поэтому даже во время пандемии стоит делать прививки", - сказал Османов.
Он отметил, что с целью обеспечения инфекционной безопасности в детских поликлиниках был организован режим работы, который исключает скопление пациентов в холлах и коридорах, проводится предварительная запись здоровых детей на иммунизацию. Дети, у которых есть симптомы заболеваний, не пересекаются с теми, кто пришел на вакцинацию.
Также были обеспечены меры профилактики коронавируса: используются средства индивидуальной защиты органов дыхания, соблюдается социальное дистанцирование, в достаточном количестве имеются санитайзеры для обработки рук, а также организован режим проветривания и кварцевания помещений.
Все сотрудники лечебно-профилактических учреждений еженедельно сдают анализы крови и мазки на выявление коронавирусной инфекции. Это максимально снижает риск ее передачи среди сотрудников и посетителей учреждений. Кроме того, соблюдается строгий многоступенчатый контроль над условиями хранения и транспортировки вакцин. При малейших нарушениях в холодовой цепи вакцина уничтожается.
Календарь прививок
Османов также пояснил, что календарь профилактических прививок - это перечень инфекций, против которых проводится вакцинация с указанием последовательности их введения. В 2009 году в московский календарь были включены прививки против ветряной оспы, гепатита А и вируса папилломы человека. В 2019 году в него добавились новые: вторая ревакцинация против коклюша, против менингококковой инфекции, ротавирусной инфекции.
"Вакцинация от ветряной оспы проводится, начиная с одного года, детям перед поступлением в дошкольные учреждения. Вторая ревакцинация против коклюша проводится всем детям в возрасте 6-7 лет, вакцинации против менингококковой инфекции и гепатита А подлежат дети в возрасте 3-6 лет перед поступлением в детские образовательные организации, а против ротавирусной инфекции - дети первого года жизни. Вакцинация против вируса папилломы человека проводится девочкам 12-13 лет", - сказал врач.
По его словам, вакцинация - самый эффективный и безопасный способ защиты от инфекционных заболеваний. Перед тем, как сделать ребенку укол, врач сначала его осматривает. В большинстве случаев вакцина не вызывает каких-либо нежелательных явлений, однако в некоторых случаях возможна временная реакция, например, болезненное ощущение в руке или незначительное повышение температуры. Очень серьезные побочные эффекты чрезвычайно редки, тщательно отслеживаются и расследуются.
Вероятность осложнения после вакцинации в десятки и даже сотни раз меньше, чем после заболевания. Например, в случае кори могут возникнуть энцефалит и слепота, а некоторые предотвращаемые с помощью вакцин болезни могут даже повлечь летальный исход. Есть временные противопоказания для вакцинации (например, инфекционные заболевания, заболевания центральной нервной системы) и лишь в отдельных случаях - постоянные. Ведется борьба с необоснованными "ложными" медотводами от вакцинации. Те дети, которые не могут быть вакцинированы по состоянию здоровья, должны быть защищены благодаря коллективному иммунитету.
"Вакцинация детей начинается еще в роддоме, сразу после рождения. В первые 24 часа жизни при отсутствии противопоказаний малыша вакцинируют от вирусного гепатита В, а на 3-7 день жизни - от туберкулеза. Дальнейшая вакцинация проводится педиатром в амбулаторных условиях. Всего в наш региональный календарь прививок входит вакцинация от 17 инфекций. Для того, чтобы сделать прививку, нужно любым удобным способом записаться на прием к педиатру и сообщить врачу о желании пройти вакцинацию", - уточнил Османов.
Принципы вакцинации
"Иммунизация, то есть создание иммунитета, защиты от инфекции, может быть как пассивной, так и активной", - пояснил врач. По его словам, пассивная иммунизация обеспечивает временную защиту в организме благодаря введению уже готовых защитных элементов (антител). Пассивные иммунные препараты (сыворотки, иммуноглобулины) действуют немедленно, но быстро разрушаются, что не позволяет их использовать для длительной защиты от инфекций. Так проводится экстренная профилактика бешенства, столбняка (при травмах), клещевого энцефалита.
Османов рассказал, что длительный иммунитет может обеспечить только активная иммунизация. Это процесс самостоятельной выработки организмом антител в ответ на введение вакцины. В состав прививочного материала входят убитые или сильно ослабленные микроорганизмы либо их компоненты, а также вырабатываемые ими вещества - токсины.
"Они служат своеобразным муляжом, обучающим иммунную систему давать правильный ответ инфекционным атакам. Вещества, входящие в состав вакцины, не способны вызвать полноценное заболевание, но дают возможность иммунитету запомнить характерные признаки микробов и вирусов и при встрече с настоящим возбудителем быстро его определить и уничтожить", - уточнил врач.
Он добавил, что вакцины делятся на четыре основных класса. Среди них живые вакцины, основу которых составляют ослабленные микроорганизмы. Их сил недостаточно для развития значительного недомогания у пациента, но хватает, чтобы выработать адекватный иммунный ответ. Такие вакцины защищают от полиомиелита, кори, краснухи, гриппа, эпидемического паротита, ветряной оспы, туберкулеза, ротавирусной инфекции.
Вторая группа - инактивированные вакцины, в состав которых входят мертвые (убитые) бактерии или их фрагменты. Так создаются прививки против гриппа, брюшного тифа, клещевого энцефалита, бешенства, гепатита А, менингококковой инфекции и других. Третья - анатоксины, которые представляют собой особым образом обработанные токсины бактерий, на их основе делают прививки от коклюша, столбняка, дифтерии.
И четвертая группа - молекулярные вакцины. "Это новый вид вакцин, которые не содержат ни живых, ни убитых микроорганизмов, а произведены на основе рекомбинантных белков (рекомбинантная вакцина против вирусного гепатита В)", - пояснил Османов.
Читайте также: