Инсульт нерва глазного нерва что это такое

- Почему происходят изменения в глазу
- Виды болезни и ее проявления
- Методы лечения
- Последствия и осложнения
- Видео по теме
Инсульт глаза или окклюзия – это не диагноз в офтальмологии, а лишь условное название патологического явления, при котором происходит разрыв или закупорка мелких сосудов, отвечающих за питание сетчатки глаза. Органы зрения человека имеют разветвленную сосудистую сетку с интенсивным кровоснабжением. Если один из сосудов повреждается, развиваются окклюзивные патологии сетчатки и глазного нерва, сопровождающиеся кровоизлиянием. В результате зрение человека снижается или искажается.
Коварство в том, что симптомы инсульта глаза могут длительное время не проявляться, человек не испытывает на начальных стадиях развития патологии никакого дискомфорта, зрение остается в норме, пока не происходит закупорка или разрыв сосуда. Патологии обычно подвержены люди преклонного возраста старше 60 лет, но в последнее время микроинсульт глазного яблока может диагностироваться у молодых людей в возрасте 30–40 лет. При отсутствии своевременного лечения последствия патологического явления могут быть самыми серьезными, вплоть до полной утраты зрения.
Почему происходят изменения в глазу
У пожилых людей кровоизлияния в глазах происходят чаще всего по причине естественного ослабления сосудов, замедления кровообращения и обменных процессов. Но такому явлению подвержены, к сожалению, и молодые, вполне здоровые и активные люди. Провоцирующими факторами являются:
- длительные и регулярные нагрузки на глаза;
- стрессы и нервные перегрузки на работе или в семье;
- заболевания, которые приводят к нарушениям кровообращения;
- состояния, при которых изменяется свертываемость крови;
- сахарный диабет;
- аллергии и инфекционные заболевания;
- травмы глаз, глаукома;
- патологии сердца и сосудов, например, ишемический инсульт, атеросклероз;
- неправильное питание, злоупотребление алкоголем и сигаретами;
- длительное употребление гормональных препаратов.
Основные причины кровоизлияния в органах зрения – заболевания, провоцирующие нарушения кровообращения, сгущение крови, при которых сосуды становятся ломкими, слабыми, склонными к тромбообразованию. К таким относятся:
- Патологии сердца и церебральных сосудов: артериальная гипертензия, атеросклероз сосудов головного мозга, инфаркты, эндокардиты любых форм, врожденные пороки сердца.
- Заболевания сосудов: васкулиты, аневризмы, геморрагические диатезы, стенозы, врожденные патологии сосудов органов зрения или головного мозга, инфекционные заболевания и воспалительные процессы, влияющие на эластичность сосудистых стенок.
- Токсические заболевания головного мозга: менингит, энцефалит, арахноидит.
- Атеромы, гемангиомы, метастазы головного мозга при злокачественных опухолях.
- Нарушения эндокринной системы: сахарный диабет, гипотиреоз, дисфункции надпочечников.
- Заболевания кроветворной системы.
Медицинская практика показывает, что чаще всего причиной инсульта глаза является сочетание артериальной гипертензии с травмой органов зрения или же врожденными аномалиями сосудов головного мозга, атеросклеротические поражения сосудистых стенок в комбинации с васкулитами или токсическими инфекциями головного мозга. Иногда нарушение кровоснабжение органов зрения происходит при разрыве позвоночных артерий – осложнении остеохондроза или грыжи позвоночных дисков.
Риск развития инсульта органов зрения повышается, если сочетается сразу несколько провоцирующих факторов и хронических заболеваний, а именно так чаще всего и происходит. Нередко окклюзия происходит при значительном повышении внутричерепного давления, если человек резко наклоняется или встает. Часто патология отмечается у курящих женщин, которые регулярно принимают оральные контрацептивы.
Любые из перечисленных причин и факторов по отдельности или вместе приводят к повышению свертываемости крови, что провоцирует образование тромбов. Если тромб отрывается, он переносится вместе с кровотоком к какому-либо органу, в данном случае – к глазам. Ситуация усугубляется, если стенки сосудов истонченные и хрупкие. Закупорка вены или артерии в органах зрения и называется инсультом глаза.
В отдельных случаях тромб не отрывается, а рассасывается самостоятельно. В этой ситуации кровоснабжение восстанавливается, и зрение не нарушается. Но так происходит крайне редко. Потому если человек перешагнул 50-летний рубеж, у него есть какие-либо хронические заболевания или же органы зрения постоянно подвергаются большим нагрузкам, время от времени необходимо консультироваться со специалистом. Рекомендуется посещать офтальмолога не реже одного раза в год. Врач исследует глазное дно, оценит состояние сосудов и определит, есть ли необходимость начинать лечение.
Виды болезни и ее проявления
Основные признаки окклюзии – снижение остроты зрения и его искажение. Но есть и другие проявления патологии, которые должны обеспокоить человека и стать причиной немедленного визита к врачу-окулисту. Игнорировать их неосмотрительно и опасно. К ним относятся:
- органы зрения периодически болят;
- время от времени появляются двоение перед глазами, яркие мушки, вспышки и молнии;
- сужение центрального и периферического поля зрения;
- нарушение цветовосприятия.
При тяжелой степени заболевания на белках глаз заметы точечные кровоизлияния – геморрагии. Сосудистая сетка темно-красного цвета, выражена четко, при обширных кровоизлияниях и ослабленных сосудах может покраснеть весь белок. Иногда отмечается повышение внутриглазного и внутричерепного давления.
Классификация патологии проводится в зависимости от того, какой именно из сосудов пострадал и насколько сильно пострадала сетчатка. Самой опасной формой заболевания является сочетание образования тромба в центральной артерии с отслойкой сетчатки. Симптоматика патологии тяжелая. Болевые ощущения, как правило, отсутствуют. Но при этом отмечаются такие симптомы:
- утрата периферического зрения;
- частичная утрата центрального;
- сужение сонной артерии, что наиболее опасно.
При образовании тромба в центральной вене сетчатки, сопровождающегося отслойкой, также происходит сужение центрального и периферического зрения, отмечается возникновение светлых пятен, напоминающих яркие блики света. Перед глазами появляется ощущение пелены, предметы видны нечетко, болевые ощущения возникают редко. Зрачки больного при такой форме патологии сужены.
При централизованной закупорке артерии все перечисленные выше симптомы проявляются резко и выраженно. Характерные признаки этой формы патологии:
- утрата центрального зрения;
- искажение зрительной картины;
- сильные болевые ощущения;
- различные глазодвигательные нарушения – один глаз косит или же глаз не открывается;
- сужение зрачка.
Такая форма часто сопровождается частичным параличом и нарушением движений противоположных руки и ноги, кроме этого, могут наблюдаться и другие признаки.
Независимо от вида патологии помочь восстановить зрение может только хирургическая операция или лечение лазером.
Методы лечения
Прогноз заболевания и успех лечения зависят в первую очередь от своевременности оказания больному медицинской помощи. Также роль играют степень распространения поражения, вид инсульта глаза, причина, по которой он произошел. Поэтому лечение начинается с диагностики основного заболевания, далее выявляется пораженный сосуд и устанавливается вид окклюзии.
Для этого проводится визуальное изучение глазного яблока и исследование глазного дна. Если требуется, дополнительно проводится электронное сканирование сосудов, пациент направляется на консультацию к неврологу.
В современной медицине используется преимущественно метод лазерной коагуляции. Направленным лазерным лучом разбивается тромб в глазу и затем удаляется. Целостность вен и артерий при этом не нарушается, кровоснабжение и зрение восстанавливаются. Также с помощью такой операции можно закрепить сетчатку при ее отслойке и убрать дегенерационные изменения в области глазного дна.
В некоторых случаях целесообразнее провести гипербарическую оксигенацию. Пациент помещается в специальную барокамеру, после чего осуществляется воздействие кислородом при высоком давлении.
Безоперационным методом, только с использованием медикаментов, вылечить инсульт органа зрения нельзя. Но медикаментозные средства необходимы в послеоперационный период.
Используются такие группы лекарственных препаратов:
- Спазмолитики.
- Средства, разжижающие кровь и предотвращающие образование тромбов.
- Препараты, стимулирующие кровообращение.
- Ангиопротекторы – медикаменты, укрепляющие и защищающие от повреждений сосуды.
- При повышении артериального давления – гипертензивные средства.
- Антибактериальные препараты в случае присоединения инфекции.
- Лекарственные средства для лечения сопутствующих хронических заболеваний.
Схему медикаментозной терапии составляет только врач. Он определяет комбинацию необходимых препаратов и их дозировку. Самолечение в данном случае не даст положительного результата и только ухудшит состояние пациента. Чем раньше будет начато лечение, тем лучше прогнозы. Важно восстановить нормальное кровоснабжение органов зрения в первые часы после окклюзии.
Если проводить терапию вовремя и корректно, можно полностью восстановить зрение. Возможно, останутся небольшие дефекты в виде мушек и пятнышек, но качество жизни нарушено не будет. Если же симптомы проигнорированы, лечение не начнется или же будет проведено неправильно, дегенеративные изменения сетчатки будут прогрессировать, что в итоге приведет к утрате зрения.
Последствия и осложнения
Даже если не наступит полная или частичная потеря зрения, без своевременного лечения человек будет страдать от потери светоощущения, мушек и бликов перед глазами, сужения периферического или центрального полей зрения. В запущенных случаях даже хирургическая операция не поможет восстановить зрительные функции и полностью выздороветь.
Таким образом, инсульт глаза – серьезное патологическое состояние, практически никогда не возникающее изолированно. Основной причиной служит нарушение кровообращения, спровоцированное заболеваниями сердца, сосудов, нарушением обмена веществ, врожденными аномалиями и т.д. Существуют также факторы, усугубляющие ситуацию. Это в первую очередь вредные привычки и большие нагрузки на глаза. Очевидно, что закупорку артерий глаз можно предотвратить, если ответственно относиться к своему здоровью и регулярно проверяться у офтальмолога. При первых же признаках патологических изменений врач разъяснит, что делать, как восстановить зрение после инсульта глаза и как сохранить его. Витамины, специальная гимнастика, соблюдение правил гигиены зрения помогут сохранить глаза здоровыми до старости.
Пациенты, перенесшие кровоизлияние головного мозга, нередко испытывают такое осложнение в восстановительном периоде, как потеря зрения. Она может быть полной или частичной, все зависит от степени некротических изменений мозговых тканей, зоны поражения и объема погибших нейронов. Врачи утверждают, что потеря зрения после инсульта возникает у 30% больных, такие пациенты в реабилитационном периоде нуждаются в длительной медикаментозной и вспомогательной терапии для восстановления утраченных функций хотя бы частично.

- Симптомы повреждения зрительных нервов при инсульте
- Поражение зрительного нерва при инсульте
- Программа для восстановления утраченных функций
- Неспецифическая методика
- Медикаментозная терапия
- Гимнастика
- Операция
Симптомы повреждения зрительных нервов при инсульте
В результате инсульта, произошедшего по причине закупорки мозговых капилляров или недостаточного снабжения мозга кислородом, часть нейронов гибнет. Происходит атрофия и некротизация обширных участков ткани. Те участки, которые подверглись поражению, перестают выполнять функции, за которые они отвечали. Если задеты отделы, отвечающие за зрительную функцию, зрение пропадает, развивается временная слепота. Если поражение было обратимым, очаги дисфункции со временем восстанавливаются, при необратимых изменениях возникают плачевные последствия в виде полной утраты зрения.
Симптомы нарушений зрительной функции могут говорить о том, какие мозговые отделы подверглись изменениям в первую очередь и каков объем некротического поражения нейронов:
Успешное лечение и обратимость зрительных нарушений зависит от своевременной диагностики инсульта и оказания немедленной терапевтической помощи.

Поражение зрительного нерва при инсульте
Полная атрофия зрительного нерва во время кровоизлияния является причиной слепоты. Если нерв не атрофирован, но претерпел обширное поражение, это приводит к тому, что пациент не может самостоятельно открыть глаза. Зрительный нерв располагается в непосредственной близости к основным отделам головного мозга, в частности, в районе верхних холмиков среднего мозга (посередине крупных сосудов), поэтому при инсульте зрение пропадет у трети пациентов.
Диплопия
Поражение зрительного нерва приводит к последствиям:
- диплопии – глазные яблоки разворачиваются в разные стороны, больной ощущает двоение в глазах, не может полноценно визуализировать окружающий мир;
- спазмированию век – при этом глазные яблоки дрожат и находятся в постоянном напряжении;
- выпученным глазам – состояние сопровождается сухостью роговицы и постоянным слезотечением.
Чтобы не допустить тяжелых последствий в виде полной атрофии зрительного нерва, нужно сразу после инсульта начинать интенсивное лечение. Пациентам с тяжелой степенью некротических изменений в мозговых тканях назначают инвалидность по зрению. Если последствия обратимы, больной может добиться улучшений, проводя упорную терапию и следуя всем врачебным рекомендациям.
Программа для восстановления утраченных функций
Поскольку отделы мозга, контролирующие зрительную функцию, наиболее чувствительны к нехватке кислорода, они претерпевают изменения уже через минуту после начала приступа инсульта. Этот факт объясняет сложность терапии по восстановлению зрения после инсульта не только в домашних условиях, но и в стационаре во время реабилитации.
Существуют разные подходы для возврата зрительных функций:
- неспецифическое лечение;
- медикаментозная терапия;
- лечебно-профилактическая гимнастика для глаз;
- хирургический способ.
Пациент может совмещать все три подхода, если последствия обратимы и еще не требуют оперативного вмешательства. Близкие должны поддерживать больного, помогать и создавать все условия для полноценного лечения.

Дополнительные и первоначальные меры, которые может посоветовать врач, чтобы зрительные функции быстрее восстанавливались, помогут ускорить процесс выздоровления и облегчить жизнь пациенту в постинсультном периоде. Они направлены на регулярную и простую тренировку глаз, которая может показаться бесполезной, но на самом деле постоянная концентрация на предметах и переведение взгляда по комнате помогает тренировать зрительный анализатор:
- внести перемены в покрытие пола – если он покрыт плиткой или ламинатом, часть его нужно накрыть ковриками или дорожками, отличными по фактуре и цвету;
- сделать оригинальное цветовое решение лестницы – покрасить ступени в разные оттенки, чтобы больной поднимаясь по ним, тренировал сетчатку глаз;
- расставить яркие предметы в помещении – пациент будет акцентировать взгляд на них, тренируя глаза.
Хорошего эффекта можно добиться, применяя различные рисунки с трехмерным изображением, при помощи которых попеременно меняется фокусировка глаз, такие упражнения делаются, чтобы в глазах не двоилось.
На данный момент не существует специальных средств, которые использовались бы во время реабилитационного периода для восстановления зрительных функций. Действие препаратов, применяемых после инсульта, направлено на следующие результаты:
- нормализовать кровоток головного мозга;
- восстановление реологических свойств крови;
- устранение метаболический нарушений;
- уменьшение объема некротических тканей;
- нормализация доставки кислорода в мозг и снижение чувствительности клеток к его нехватке.
С помощью комплексного подхода можно сократить количество некротизированных нейронов и помочь восстановиться тем отделам, которые были поражены минимально.
Для восстановления кровоснабжения мозга применяются препараты против закупорки сосудов. Эта патология представлена главным симптомом – образованием сгустков внутри капилляров. После их устранения у больного исчезают очаговые признаки, но применять такие средства нужно экстренно, в первые несколько часов после кровоизлияния.
Чтобы восстановить реологические свойства крови назначаются лекарства для улучшения микроциркуляции (Пентоксифиллин, Трентал) и антикоагулянты (Гепарин и его производные).
Для сокращения объема некротических тканей применяются вазоактивные препараты – Кавинтон и Эуфиллин.
При выраженной чувствительности клеток к гипоксии рекомендуется прием витамина Е, обладающего антиоксидантными свойствами, Церебролизина (протектора гипоксии), Пирацетама и Нооприла.
Этот метод является простым, выполнять несложные упражнения могут все пациенты с обратимыми последствиями, а эффект довольно высокий. При выполнении гимнастики нужно проявлять терпение и выполнять врачебные рекомендации.
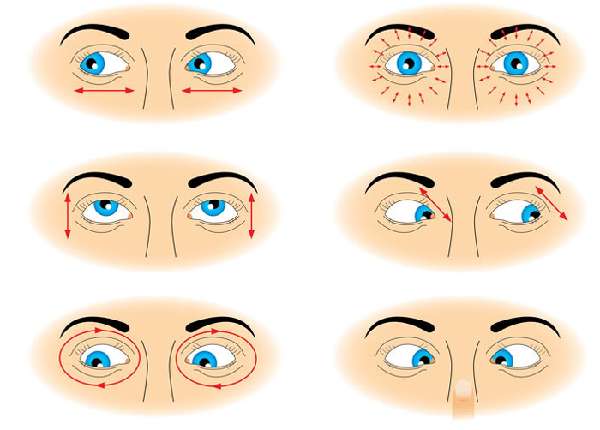
- на края глазниц со всех сторон нужно аккуратно надавливать подушечками пальцев;
- совершать медленные движения по нажиму пальцами на глазные яблоки;
- массировать область переносицы;
- часто моргать глазами, сильно сжимая веки;
- двигать глазными яблоки по направлениям вверх-вниз и по бокам;
- рассматривать предмет, передвигая его на разные расстояния.
Существуют тренировки для глаз на компьютере в виде программ для обучения соседних нейронов выполнять функцию зрительных клеток. Эта методика широко используется в некоторых клиниках, хотя не получила обширного распространения.
Хирургическое вмешательство применяется при выраженных нарушениях зрительной функции и косметических дефектах, например при косоглазии.
Операция не устраняет причину и последствия нарушений, но возвращает глаза в естественное положение и снижает эффект диплопии (двоения).
Как восстановить зрение после инсульта, спрашивают многие, пережившие мозговую катастрофу – это длительный трудоемкий процесс. Не каждый пациент может добиться успеха самостоятельно. Только слаженная работа больного и врача, контроль состояния в динамике и сочетание разных подходов помогут сократить к минимуму негативные последствия инсульта и вернуть зрительную функцию в состояние, близкое первоначальному.
Причины инсульта глаза
Среди главных причин инсульта правого или левого глаза выделяют такие явления и болезни:
- гипертония;
- проблемы кровотока;
- сахарный диабет II типа;
- несбалансированный рацион;
- стрессы, хроническая усталость;
- нарушения свертываемости крови;
- генетическая предрасположенность;
- наличие никотиновой, алкогольной зависимости;
- систематическая нагрузка на глаза (продолжительная работа с ПК или бумагами);
- длительный прием медикаментов, действующих на глаза (оральные контрацептивы, кортикостероиды).
Все указанные факторы влекут формирование эмболов или тромбов (сгустков крови с включениями бактерий, кристалликов кальция, холестерина). В один момент (при располагающих условиях: аллергиях, инфекциях, травмах, патологиях сердца и сосудов, проблемах со свертываемостью крови) они отрываются от стенок артерий и с током крови попадают в сосуды глаза, что прекращает приток крови к сетчатке.
Как правило, опасные для зрительных органов тромбы образовываются в сонной либо в коронарных артериях. Если происходит рассасывание формирования, то зрение полностью или частично восстанавливается, а иные малоприятные проявления патологии со временем исчезают.
К иным причинам, вызывающим симптоматику окклюзии нужно отнести закупорку или разрыв артерий позвоночника (эти признаки отмечаются при травмах, межпозвоночных грыжах либо остеохондрозе), а также резком скачке внутричерепного давления, вследствие чего отмечается сбой в питании структур глаза.
Такой недуг чрезвычайно опасен из-за его практически бессимптомного течения: зрительная функция довольно долго не страдает, а поврежденная сетчатка не провоцирует болевого синдрома. Отсутствующие симптомы инсульта глаза не позволяют вовремя диагностировать аномалию и назначить необходимое лечение. Зачастую от такой патологии страдают лица, перешагнувшие 60-летний рубеж, но порой недуг обнаруживается и у молодых людей.
Классификация видов болезни
Исходя и того, какая разновидность ишемического нарушения проявилась в сетчатке, отмечают несколько типов таких отклонений.
- Центральная окклюзия артерии. Недуг дает о себе знать моментально, провоцируя однобокий сбой зрительной функции, вследствие которого человек перестает различать цветовые оттенки. К счастью, убрать подобные последствия инсульта глаза можно коррекцией с помощью лазера.
- Отделение сосудов сетчатки. Перед глазами больного начинают мельтешить белые пятнышки, напоминающие блики света. Такой тип патологии также обладает односторонним характером. Но вовремя выявленное отклонение и его терапия, позволяет надеяться на благоприятный прогноз.
- Окклюзия артерии и отслоение сетчатки. Это самый сложный тип патологии, при котором человек теряет периферийное зрение. Зачастую такая патология протекает бессимптомно, но в некоторых ситуациях возможна болезненность и сужение сонной артерии.

Тромбоз центральной вены сетчатки
Симптомы проявления болезни
Существует ряд специфических симптомов, характерных для того либо иного типа патологии. Так, при закупорке центральной артерии сетчатки отмечается:
К тому же характерным признаком инсульта глаза можно назвать симптом мерцательной темноты, для которого характерны:
- световые блики, мерцание либо туман перед глазами;
- утрата чувствительности различными участками кожи;
- эта симптоматика обладает волновой природой: то появляется, то пропадает.

Нарушение восприятия зрительных образов при инсульте глаза
Однако следует отметить, что подобный признак также присущ атеросклерозу, мигрени и тяжелейшему течению гипертонии.
Диагностика
Как правило, диагностика отклонения проводится в стационаре. Как только у человека появляются первые симптомы патологии, ему срочно нужно обследоваться у невролога. Доктор оценит рефлексы пациента, его речь, зрение и ориентацию в пространстве. Если подозрение на глазной инсульт подтверждается, то назначается консультация у офтальмолога.
В процессе диагностики могут использоваться такие методы:
- КТ;
- МРТ;
- КТ-ангиография (визуализация сосудов).
Эти инструментальные способы способствуют выявлению места расположение и степени окклюзии, а также помогают определиться с лечебным курсом. Чтобы обнаружить мальформации, сосудистые аневризмы и иные патологии нередко назначается еще и рентгенография, а для выявления причин инсульта глаза могут применять УЗИ и ЭКГ. Не менее важную роль в диагностике играют и лабораторные анализы: исследования мочи и крови помогают определить концентрацию глюкозы, а также наличие электролитов и метаболитов почек.
Лечение
Терапия и вероятные последствия патологии во многом зависят от степени повреждения органа, длительности заболевания и того, насколько своевременно была оказана человеку домедицинская помощь. Ранняя диагностикя явления позволяет говорить о хорошей результативности лечения и о полном восстановлении зрительной функции. Лечить подобные патологии специалисты предпочитают с помощью лазерной коррекции, посредством неспецифической методики или же при помощи медикаментозной терапии.
В определенных случаях симптоматика и причины появления инсульта глаза требуют определенного терапевтического лечения. В подобных обстоятельствах больному назначают гипербарическую оксигенацию. Во время такой процедуры пациент находится в герметической барокамере. В ней и осуществляется лечение, посредством кислорода, что находится под давлением.
Лекарственное лечение инсульта глаза предполагает прием препаратов, нацеленных на ликвидацию тромба, устранения спазма, нормализации кровообращения и артериального давления. Также могут назначаться:
- ангиопротекторы;
- антибиотики (в случае присоединения инфекции);
- средства, препятствующие формированию тромбов;
- лекарства, для устранения сопутствующих недугов, что могут усугублять патологию.
Все медикаментозные средства подбираются специалистом с учетом особенностей больного и симптоматики недуга.
В данный момент применение лазерной коагуляции является самым эффективным и распространенным методом лечения патологии. Подобная процедура способствует полному разрушению и удалению тромба, вследствие чего в проблемном участке вновь нормализуется кровообращение. Вдобавок лазерную коррекцию также рекомендуют в случае отслоения сетчатки или для коррекции дегенеративных изменений в области дна глазного яблока.
Возможные последствия
Парез глазного нерва является неврологическим заболеванием, при котором ограничиваются движения мышц органов зрения. В норме иннервация мышц органов зрения выполняется тремя парами нервов. При поражении одного или нескольких нервов работа мышц будет нарушена. Поражение каждого нерва имеет свои отличительные особенности, что облегчает диагностику заболевания. Но поражение сразу нескольких нервов затрудняет постановку правильного диагноза, это требует времени и тщательного обследования. Парез отводящего и глазодвигательного нерва должен наблюдать специалист. Очень важно обратиться к врачу сразу после появления первых симптомов. В этом случае существует больше шансов на скорейшее избавление от недуга.
В Юсуповской больнице можно пройти качественную диагностику и лечение пареза глазных нервов. На базе больницы работают отделения неврологии и реабилитации, где выполняется успешное лечение подобных заболеваний.

Что такое парез отводящего нерва?
Парез отводящего нерва левого глаза и правого глаза встречается с одинаковой частотой. В большинстве случаев заболевание поражает одну сторону, реже обе. Парез отводящего нерва можно заподозрить по характерным особенностям: у пациента наблюдаются трудности при повороте глазом в сторону пораженного нерва. Парез отводящего нерва нарушает работу прямой латеральной мышцы, и пациент не может полноценно отводить глаз в сторону. У больного возникает диплопия при взгляде прямо, которая усиливается при повороте глаза в сторону поражения. К другим симптомам пареза отводящего нерва относятся:
- вынужденное положение головы (нарушение зрения приводит к попытке адаптироваться к возникшим изменениям, что провоцирует возникновение непроизвольных положений);
- неровная походка (также связана с нарушением зрения);
- потеря ориентации;
- головокружение.
Почему возникает парез отводящего глазного нерва?
Парез отводящего глазного нерва – это следствие какого-либо заболевания в области головы, центральной нервной системы, других органов и систем. Парез отводящего глазного нерва могут вызвать:
- инфекционные и воспалительные заболевания головного мозга (энцефалит, менингит);
- инфекционные и воспалительные заболевания, такие как сифилис, дифтерия, грипп и др.;
- сильная интоксикация (алкогольными, наркотическими, химическими веществами);
- ботулизм;
- инсульт;
- инфаркт в области головы;
- отоларингологические заболевания;
- опухоли в головном мозге;
- повышенное внутричерепное давление;
- сахарный диабет (при котором происходит нарушение работы и структуры сосудов);
- рассеянный склероз.
Как проявляется парез глазодвигательного нерва?
Наиболее негативно влияющим на работу органов зрения является парез глазодвигательного нерва. Симптомы заболевания будут ярко выражены и позволят врачу заподозрить данную патологию. Глазодвигательный нерв выполняет очень важную функцию в движении глаза. Он обеспечивает работу верхней, нижней и медиальной прямых мышц, нижней косой мышцы, мышцы, отвечающей за поднятие верхнего века. Глазодвигательный нерв иннервирует сфинктер зрачка, обеспечивая его реакцию на свет (сужение и расширение). Поэтому при поражении глазодвигательного нерва выполнение множества движений глазом становиться невозможным.
У пациентов возникает двоение в глазах, зрачок не реагирует на свет, развивается птоз, возникает затруднение при открытии и закрытии глаза, сложности при движении глазом.
Редко происходит поражение только глазодвигательного нерва. Обычно состояние сопровождается нарушением работы отводящего, тройничного и бокового нервов. Патология возникает на фоне сахарного диабета, артериальной гипертензии, онкологических заболеваний головного мозга, микроинфарктов сосудов головы, инсультов.
Парез глазодвигательного нерва и отводящего нерва: лечение в Москве
Основным методом терапии пареза глазодвигательного и отводящего нерва является устранение заболевания, которое его вызвало. В Юсуповской больнице выполняют комплексное лечение данной патологии, что способствует устранению основного заболевания и его последствий. Перед назначением терапии пациент проходит тщательное обследование, которое поможет выявить основное заболевание и масштабы поражения нервов. В Юсуповской больнице диагностика выполняется с применением новейшего высокоточного оборудования, позволяющего установить причину недуга даже в самых сложных случаях. После постановки диагноза и определения состояния организма пациента врач составляет наиболее оптимальную стратегию лечения.
Комплексное лечение пареза глазодвигательного и отводящего нерва будет включать медикаментозную терапию (препараты подбираются в зависимости от вида основного заболевания) и реабилитацию. Курс физиотерапии и реабилитации проводиться в специализированном центре Юсуповской больницы, где работают опытные специалисты в сфере восстановления утраченных функций. Без курса реабилитации парез глазодвигательного и отводящего нерва может пройти в течение 2-3 месяцев после избавления от основного недуга. Курс реабилитации в Юсуповской больнице позволяет ускорить процесс восстановления утраченных функций, способствует эффективному устранению последствий заболевания, скорейшему выздоровлению пациента и возвращению к полноценной жизни.
Записаться на консультацию к неврологам, реабилитологам, физиотерапевтам и другим специалистам клиники, получить информацию о работе клиники неврологии, реабилитации, уточнить другой интересующий вопрос можно по телефону Юсуповской больницы.
Читайте также:


