Из за моторной невропатии мышцы слабеют
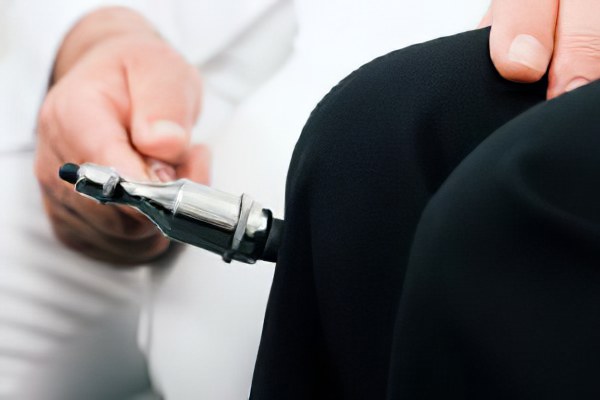
Поражение нервных стволов может приводить к нарушениям двигательной функции, утрате чувствительности. Диагностировать степень повреждения и устанавливать тип нейропатии трудно, поскольку клинические проявления, такие как слабость, атрофия мышц отсутствие рефлексов присущи многим заболеваниям затрагивающим, например мышцы или сухожилия.
К моторной нейропатии относят синдром Гийена-Баре, невропатию вызванную дифтерией, демиелинизирующую невропатию, идиопатическую плечевую плексопатию, порфирийную и мультифокальную нейропатию.
Мультифокальная моторная невропатия начинается с проблем, обнаруженных в ногах. Симптомы болезни проявляются в средней части голени. Но часто заболевание может затрагивать и верхние конечности, в области кистей одной или двух рук. Синдром Гийена-Барре и дифтерийная нейропатия – следствие острой инфекции, под влиянием которой поражаются не только нервы, но и корешки.
У больных отмечается слабость, повышается температура тела, мучают боли в руках и ногах, появляются явления парастезии, онемение и покалывание. Демиелинизирующая нейропатия по проявлениям схожа с синдромом Гийена-Барре. Это хроническое воспалительное заболевание, развивающееся на протяжении длительного периода которое не требует интенсивного лечения, иногда болезнь может отступить без вмешательства медиков.
Идиопатическая плечевая плексопатия возникает после травмы при падении на вытянутую руку. Провоцируют развитие патологии вывих плеча, ключичный перелом, перелом ребра и ещё многие повреждающие факторы. Редко возникает наследственная форма, сопровождается болью в надплечье и плече. При адекватном лечении человек выздоравливает через 2–3 года.
Чаще всего при нейропатии больные жалуются на слабость мышц, ограничения движений рук и ног, боли по ходу нерва, онемение, жжение, мурашки, нарушение чувствительности на участке пораженного нерва, причем ощущения могут быть снижены или повышены. Обычно специалисты проводят исследования по результатам анализов, учитывая первоначальные симптоматические проявлений болезни.
Окончательный диагноз ставится на основании всех тщательно изученных медицинских обследований, выяснения причин болезни и степень её тяжести. Неврологическое обследование включает тестирование рефлексов и выявление активности чувствительных и двигательных функций нервов.
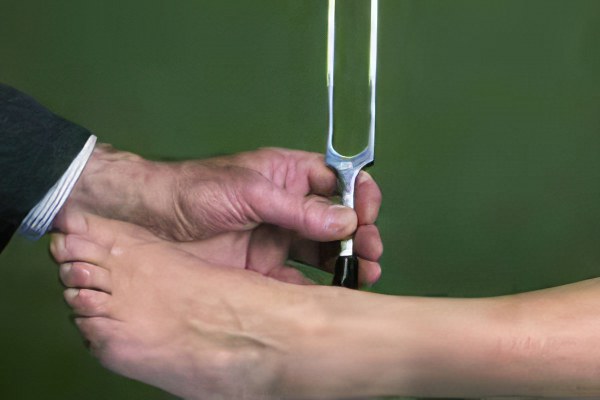
Мультифокальная моторнавя нейропатия вовлекает в патологический процесс сенсорные волокна. В основе болезни лежит аутоиммунный фактор, способствующий демиелинизации периферических нервов. Дифференциальная диагностика часто затрудняется из-за мышечных подергиваний (фасцикуляций), судорог в икроножных мышцах (крампи).
В более поздних стадиях наблюдается атрофия мышц. В случае несвоевременной медицинской помощи больной может стать инвалидом. Для исследований данного заболевания используют клинические, лабораторные результаты. Применяют электромиографические и иммунологические данные.
Кроме лечения определенными лекарствами применяют физиотерапию, массаж, отличные результаты показывает лечебная гимнастика. В процессе лечения о его эффективности можно судить по положительной динамике увеличения силы мышц нижних и верхних конечностей. Из анализа крови невозможно узнать о наличии нейропатии.
Но такое исследование необходимо для того, чтобы можно было определить причины, выявить сопутствующие болезни вызвавшие нейропатию, например сахарный диабет или дефицит витаминов группы В. Методы диагностики такие как рентгенография, компьютерная томография, магнитно-резонансное исследование позволяют выявить патологические изменения в нервных волокнах.
Синдром нейропатии - это совокупность симптомов с общим патогенезом. При выявлении вида нейропатии необходимо учитывать все результаты исследований, чтобы определить эффективные методики лечения заболевания. Только специалист может разобраться в этих вопросах, как правило, заболевание невозможно устранить самостоятельно. Для восстановления работоспособности пораженных частей тела понадобится специальный курс терапии. Лечение может быть быстрым или длительным, все зависит от степени поражения нерва, больным рекомендуется набраться терпения.
1. Синдром Гийена-Барре.
2. Болезнь Лайма (Lyme) — Лайм-боррелиоз. Острая демиелинизирующая полиневропатия может наблюдаться у пациентов с болезнью Лайма. Болезнь Лайма часто проявляется краниальной невропатией с периферическим парезом мимической мускулатуры и параличом нижних конечностей восходящего типа, как и при синдроме Гийена-Барре. В ЦСЖ повышен уровень белка, но в отличие от синдрома Гийена-Барре, наблюдается умеренный лимфоцитарный плеоцитоз.

5. Множественный мононеврит. Асимметричная форма острой генерализованной сенсомоторной полиневропатии распространена среди пациентов с васкулитами. ЭМГ выявляет признаки множественной мононейропатии. Диагноз устанавливается на основании клинических проявлений, ЭМГ, биопсии нервов и соответствующего лабораторного обследования, проводимого при васкулитах, включая тесты на ВИЧ инфекцию и гепатит С.
6. Острая моторная аксональная невропатия была первоначально обнаружена в Северном Китае и названа Китайским паралитическим синдромом. Это состояние имеет много общего с синдромом Гийена-Барре. Патогистологически — это аксонопатия без воспаления и демиелинизации. При исследовании ЦСЖ обнаруживается небольшое количество клеток, но присутствует повышение уровня белка. У пациентов развиваются вялые симметричные параличи нижних конечностей и арефлексия. Заболевание обычно имеет прогрессирующий характер и часто приводит к развитию дыхательных расстройств. При ЭМГ регистрируются нормальные латентность и скорость проведения импульсов по двигательным волокнам, но амплитуда мышечных потенциалов действия снижена.
Параметры потенциалов действия чувствительных нервов и F-волн остаются в пределах нормальных значений. Редкие варианты включают острую двигательную и сенсорную невропатию, при которой изменяются параметры потенциалов действия чувствительных нервов.
7. Острая перемежающаяся порфирия (ОПП). Слабость обычно появляется в проксимальных отделах верхних конечностей, однако фактически вовлеченными оказываются все мышцы. У таких пациентов может развиться тетраплегия. Тонус мышц снижен. Наблюдается гипо- или арефлексия, однако ахилловы рефлексы остаются сохранными. Слабость бульбарных мышц возникает редко. Часто присутствуют парестезии и вегетативные нарушения. Приступы ОПП обычно сопровождаются болями и спазмами в животе. Могут возникать эпилептические припадки и расстройства сознания. Развитие приступов ОПП провоцируют голодание, прием различных медикаментов или инфекции.
Во время приступа наблюдается увеличение экскреции А-аминолевулиновой кислоты и порфобилиногена, что может быть подтверждено их количественным определением в моче.
Увеличение экскреции порфобилиногена (в мг на 1 г креатинина) более значительное, чем увеличение экскреции А—аминолевулиновой кислоты, в то время как для других вариантов порфирии характерно обратное соотношение. В промежутках между приступами и/или в стадии восстановления в эритроцитах обнаруживается увеличение уровня уропорфириноген I синтетазы. При исследовании СПНВ определяется снижение амплитуды моторных и сенсорных потенциалов действия при сохранности скорости проведения и F-волн. Исследование игольчатыми электродами обнаруживает признаки денервации и аксональ-ной невропатии. ЦСЖ обычно нормальная, однако может наблюдаться повышение содержания белка.
8. Свинцовая невропатия является преимущественно моторной невропатией. Слабость охватывает дистальные разгибатели конечностей, особенно рук.
9. Интоксикация солями бария может вызывать генерализованную слабость и арефлексию. Рефлексы мышечного натяжения обычно отсутствуют. Часто наблюдаются мышечные фасцикуляции, периоральные парестезии, сухость во рту. Для пациентов с бариевой интоксикацией характерны тестикулярные боли. Возникновение слабости обычно совпадает со снижением уровня калия в сыворотке крови.
10. Невропатия при острых критических состояниях часто проявляется в отделениях интенсивной терапии неспособностью пациента спонтанно дышать после прекращения механической вентиляции легких. У пациента наблюдаются слабость и атрофия мышц со снижением апмлитуды на ЭМГ и СПНВ. Может сочетаться с острой тетраплегической миопатией.
Дистальная моторная нейропатия – генетически гетерогенная группа наследственных заболеваний, которые объединяет нарушение иннервации мышц конечностей с развитием атрофии без патологии чувствительных волокон. Симптомами этих состояний являются медленно прогрессирующая слабость мышц ног, рук и плечевого пояса, а также уменьшение мышечной массы в указанных областях. Иногда может выявляться нарушение вибрационной чувствительности. Диагностика дистальной моторной нейропатии осуществляется на основании данных осмотра пациента, изучения его анамнеза, электромиографии и молекулярно-генетических исследований. В некоторых случаях производят гистологическое изучение мышечной ткани. Эффективного лечения данной патологии не существует, для замедления прогрессирования заболевания используют витаминотерапию и препараты, улучшающие трофику нервных тканей.
- Причины дистальной моторной нейропатии
- Классификация и симптомы
- Диагностика дистальной моторной нейропатии
- Лечение и профилактика
- Прогноз дистальной моторной нейропатии
- Цены на лечение
Общие сведения
Дистальная моторная нейропатия (дистальная спинальная амиотрофия) – группа генетически обусловленных патологий различной природы, характеризующихся нарушением двигательной иннервации мышц конечностей с развитием атрофии. Несмотря на огромное количество разновидностей, встречаемость таких состояний довольно низка – в зависимости от типа ее значение колеблется в пределах 1-40:1000000. Некоторые формы дистальной моторной нейропатии известны с давнего времени. В настоящее время достижения современной генетики позволили дифференцировать ряд заболеваний, которые обладают одинаковыми фенотипическими проявлениями, но имеют разную генетическую подоплеку. По мнению многих исследователей, изучение данного состояния пока не завершено – некоторые гены не идентифицированы, возможно, имеются и другие, еще более редкие формы дистальной моторной нейропатии.

Причины дистальной моторной нейропатии
Из-за огромного разнообразия форм дистальной моторной нейропатии этиология нарушений при этом состоянии отличается большой вариативностью. Общей чертой является дегенерация моторных нейронов передних рогов спинного мозга или их отростков по тем или иным причинам. Например, наиболее изученная в этом плане дистальная моторная нейропатия 5-го типа обусловлена мутацией гена BSCL2, который локализован на 11-й хромосоме. Ген кодирует особый протеин сейпин, входящий в состав эндоплазматического ретикулума мотонейронов. Из-за мутации полученный белок имеет дефектную структуру, что затрудняет процессы его гликозилирования и утилизации, поэтому сейпин начинает накапливаться в нейронах. Дистальная моторная нейропатия 5-го типа развивается из-за того, что забитые комплексами сейпина нейроны подвергаются дистрофии и гибнут.
Схожие процессы имеют место и при других формах дистальной моторной нейропатии. По причине той или иной мутации происходит нарушение метаболизма или жизнедеятельности двигательных нейронов, из-за чего в последующем возникает заболевание. Поскольку для развития дистрофии нейронов или их волокон требуется неодинаковое время, при различных мутациях проявления патологии могут обнаруживаться вскоре после рождения, в детском, подростковом, взрослом или даже преклонном возрасте. Таким образом, совокупность всех форм дистальной моторной нейропатии создает непрерывный спектр заболеваний, способных поражать людей всех возрастов. Отличается и механизм наследования этих патологий – он может быть как аутосомно-доминантным, так и рецессивным. Существует как минимум одна форма такой нейропатии, сцепленная с Х-хромосомой.
Классификация и симптомы
По мнению многих врачей-генетиков, классификация форм этой патологии на сегодняшний момент пока далека от завершения. Для ряда типов дистальной моторной нейропатии еще не определены гены, ответственные за развитие патологического состояния. Во многих случаях остается неясным и его патогенез. Поэтому в настоящее время все известные формы этого заболевания принято делить по механизму наследования на аутосомно-доминантные, аутосомно-рецессивные и сцепленные с полом. Среди этих групп выделяют различные фенотипические подтипы дистальной моторной нейропатии, отличающиеся по клиническому течению. Названия подтипов происходят от английских терминов Hereditary motor neuropathy (HMN) или Distal spinal muscular atrophy (DSMA). Ниже представлены наиболее распространенные варианты дистальной моторной нейропатии.
1. HMN – врожденный тип дистальной моторной нейропатии, проявляется уже у новорожденных детей. Характеризуется очень медленным прогрессированием, наследуется по аутосомно-доминантному механизму. Обусловлен дефектами гена TRPV4, локализованного на 12-й хромосоме.
2. HMN2А – дистальная моторная нейропатия типа 2А с аутосомно-доминантным характером наследования, обусловлена мутацией гена HSPB8, расположенного на 12-й хромосоме – его же дефекты являются причиной другого типа нейропатии, известного как синдром Шарко-Мари-Тута. Возникает у взрослых людей, преимущественно поражаются верхние конечности. Характеризуется медленным нарастанием симптомов: мышечной слабости, атрофии и нарушений вибрационной чувствительности.
3. HMN2D – дистальная моторная нейропатия с преимущественным поражением голеней. Вызвана мутацией гена FBXO38, который локализуется на 5-й хромосоме. Чаще всего первые симптомы возникают в подростковом или взрослом возрасте. В дебюте заболевания наблюдается слабость в коленях, которая затем перерастает в тремор нижних конечностей. На поздних этапах болезни в патологический процесс вовлекается мускулатура рук.
4. HMN5 – одна из самых часто встречающихся (относительно других типов заболевания) и поэтому наиболее изученная форма дистальной моторной нейропатии. Передается аутосомно-доминантно, причина патологии кроется в дефекте гена BSCL2, расположенного на 11-й хромосоме. Развивается преимущественно у подростков или взрослых людей, изредка у детей. В основном поражаются дистальные отделы рук, симптомы сводятся к развитию слабости и появлению тремора пальцев и кистей. Менее чем у половины больных в конечном итоге возникает слабость мышц дистальных отделов ног.
5. DSMA1 – дистальная спинальная амиотрофия 1-го типа с аутосомно-рецессивным механизмом наследования. Обусловлена мутацией гена IGHMBP2, локализованного на 11-й хромосоме. Нередко характеризуется внутриутробным началом заболевания, наиболее сильно поражается мускулатура пояса верхних конечностей. Иногда дегенерация затрагивает двигательные нейроны, иннервирующие дыхательные мышцы, что резко усугубляет течение дистальной моторной нейропатии и может привести к смерти больного.
6. DSMAX – форма дистальной моторной нейропатии, сцепленной с Х-хромосомой и обусловленной мутацией гена ATP7A. По причине сцепленного с полом наследования встречается у мальчиков, характеризуется ранним началом с поражением всех групп дистальных мышц конечностей.
Наряду с перечисленными типами существует множество форм дистальной моторной нейропатии с самыми разнообразными проявлениями – например, с преимущественным поражением мышц голосовых связок. Многие из этих разновидностей либо еще не ассоциированы с дефектами определенных генов, либо крайне редки. К примеру, такие типы дистальной моторной нейропатии, как DSMA2 или DSMA4, описаны только в рамках одной семьи.
Диагностика дистальной моторной нейропатии
Для диагностики дистальной моторной нейропатии используют такие методы, как изучение наследственного анамнеза пациента, электронейромиографию и молекулярно-генетические исследования. При осмотре больного с практически любой формой этого состояния выявляется слабость мышц рук и/или ног, в ряде случаев регистрируется арефлексия. Если дистальная моторная нейропатия возникла достаточно давно, определяется гипотрофия мышц, а при тяжелом течении – атрофия мышечных тканей на дистальных участках конечностей. Изучение наследственного анамнеза в ряде случаев подтверждает аналогичные изменения у родителей или других близких родственников пациента.
Картина электромиографии (или электронейромиографии) может различаться в зависимости от типа дистальной моторной нейропатии и, следовательно, патогенеза этого состояния. Например, тип DSMA1 характеризуется достаточно заметным замедлением прохождения нервного импульса по волокнам, а для формы HMN5 типично нормальное значение этого показателя при отсутствии потенциала действия миоцитов. Биопсия мышечной ткани на пораженных участках практически всегда выявляет признаки гипотрофии и неоднородность миоцитов. Молекулярно-генетическая диагностика используется только для определения некоторых форм дистальной моторной нейропатии (например, HMN2А, HMN, DSMA1). При этом возможно проведение пренатальной диагностики таких состояний, материал для исследования получают методом биопсии ворсин хориона.
Лечение и профилактика
Специфического лечения ни одной из форм дистальной моторной нейропатии на сегодняшний день не существует. Поддерживающая терапия подразумевает использование ноотропных средств, препаратов, улучшающих трофику тканей, и витаминов, но эффективность таких мер крайне низка. Учитывая, что большинство форм дистальной моторной нейропатии характеризуются слабо выраженными симптомами и крайне медленным прогрессированием, некоторые специалисты предпочитают только наблюдать и контролировать развитие симптомов без назначения терапии. Физические упражнения, вопреки распространенному мнению, нередко не только не способствует замедлению развития заболевания, но и еще больше ускоряет дегенерацию нейронов или двигательных волокон. Профилактика дистальной моторной нейропатии возможна только в рамках пренатальной диагностики и медико-генетической консультации родителей перед зачатием ребенка.
Прогноз заболевания различается в зависимости от формы нейропатии. Врожденные и ювенильные разновидности, как правило, протекают тяжелее и могут стать причиной инвалидности в раннем возрасте. Кроме того, при этих формах в процесс иногда вовлекаются дыхательные мышцы, что существенно усугубляет течение дистальной моторной нейропатии. Разновидности заболевания, впервые проявляющиеся во взрослом возрасте, обычно намного легче протекают и медленнее прогрессируют. Однако и в этом случае всегда остается риск значительного ухудшения качества жизни больных из-за гипотрофии и слабости мышц верхних и нижних конечностей.
Что такое невропатия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Алексеевича Г. В., невролога со стажем в 13 лет.

Определение болезни. Причины заболевания
Невропатия (нейропатия) — повреждение одного или нескольких нервов периферической нервной системы. К ней относятся черепные и спинальные нервы, а также нервы и сплетения вегетативной нервной системы [2] [3] . Невропатия проявляется нарушением чувствительности, болью в поражённом участке, судорогами, мышечной слабостью и затруднением движений. Выделяют две основные группы невропатий:
- мононевропатия — повреждение отдельного нерва, например срединного.
- полинейропатия — множественные повреждения нервов при диабетической полинейропатии, диффузной нейропатии, полирадикулопатии, плексопатии.
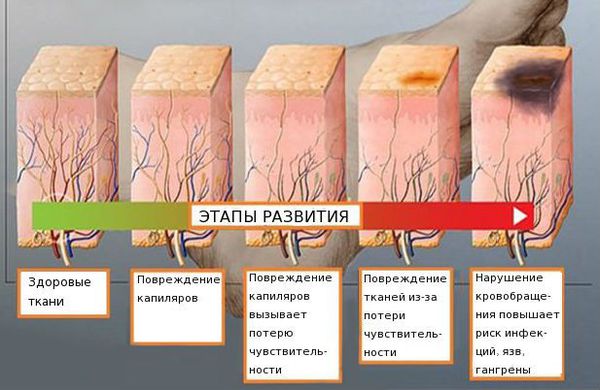
Распространённость нейропатии среди населения составляет 2-7 %. Риск развития заболевания увеличивается с возрастом: в 40 лет патология встречается в 15 % случаев [4] [5] [6] .
Повреждение периферических нервов может вызывать множество причин. Даже после комплексного обследования выявить их удаётся не всегда. К основным факторам, приводящим к заболеванию, относят:
- Сахарный диабет — невропатией страдает более 70 % пациентов [22] .
- Химиотерапия. При лечении токсичными препаратами патология развивается в 15-23 % случаев. Выраженность невропатии зависит от дозы препарата и продолжительности курса лечения [7] .
- Васкулит (воспаление кровеносных сосудов). При повреждении отдельных нервов нейропатия бывает первым проявлением васкулита. Но может возникать и при комплексном поражении органов. При системном васкулите нейропатия поражает 60-70 % пациентов. Средний возраст — 58-62 года. Женщины заболевают чаще, чем мужчины [8] .
- ВИЧ-инфекция. Распространённость нейропатии среди ВИЧ-инфицированных возросла с 13 % в 1993 году до 42 % в 2006 году. Вероятно, это связано с применяемыми антиретровирусными препаратами.
- Гепатит С. Как и в случае с ВИЧ, к нейропатии приводит приём токсичных для нервной ткани лекарств. Исследование, проведённое во Франции, выявило развитие сенсорной и моторной невропатии у 10 % больных гепатитом С.
- Поражение кишечника в 10 % случаев приводит к центральным и периферическим нарушениям нервной системы.
- Варикозное расширение вен нижних конечностей. Заболевание осложняется нейропатией из-за нарушения кровоснабжения нервной ткани.
- Хроническая почечная недостаточность — в 70 % случаев приводит к нейропатии.
- Ожирение[6][9][10][11][12][13] .
Симптомы невропатии
Несмотря на то, что нейропатию вызывают различные причины, основные симптомы заболевания схожи [9] [14] [15] [16] [17] :
- Двигательные нарушения, слабость мышц. Пациент с трудом выполняет действия, связанные с мелкой моторикой, например застёгивание пуговиц. Возникают проблемы с ходьбой — больной может упасть из-за слабости мышц стопы.
- Сенсорные нарушения — онемение, повышенная тактильная чувствительность, резкая стреляющая боль, подобная удару электрическим током.
- Снижение и выпадение сухожильных рефлексов. Появляются трудности при выполнении повседневных действий, таких как надевание одежды, перемещение предметов.
- Расстройства сердечно-сосудистой системы. Выражается в нестабильности артериального давления и его снижении при резком вставании, проявляется головокружением и потемнением в глазах .
- Расстройства желудочно-кишечного тракта — запоры и кишечная непроходимость, вызванные ухудшением тонуса мышц кишечника.
- Боли в кистях и стопах.
- Нарушение равновесия и координации движений.
- Повышенная потливость.
- Задержка мочеиспускания.
- Сексуальная дисфункция.
При нейропатии могут поражаться не только нервы конечностей, но и черепно-мозговые нервы:
- невропатия зрительного нерва (оптическая нейропатия) приводит к нечёткости, затуманенности зрения, нарушению цветового восприятия, слепоте;
- поражение глазодвигательного нерва проявляется опущением верхнего века и параличом глазных мышц;
- патология отводящего нерва вызывает сходящееся косоглазие, опущение верхнего века, двоение в глазах;
- лицевого нерва — паралич мимических мышц;
- преддверно-улиткового (слухового нерва) — потерю слуха;
- языкоглоточного нерва — нарушение подвижности языка;
- гортанного нерва — дыхательную недостаточность [15] .
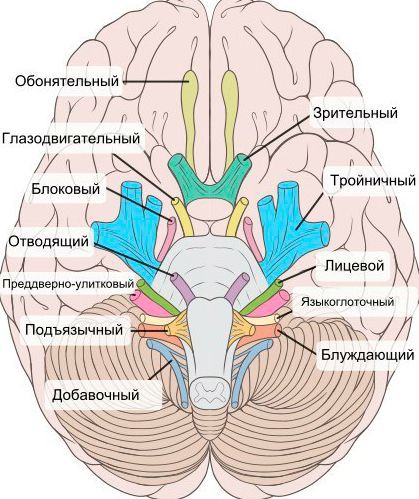
На начальных стадиях двигательные расстройства могут не проявляться. Но в дальнейшем нейропатия значительно ограничивает физическую активность пациента [5] [7] [16] [17] .
Для повреждения периферической нервной системы характерны основные синдромы:
- Поражение переднего корешка спинного мозга — приводит к ослаблению или параличу мышц. Возможны судороги и подёргивания.
- Поражение заднего корешка спинного мозга — проявляется повышенной тактильной чувствительностью, жжением, нарушением спинальных рефлексов, болью в области поражения.
- Поражение межпозвоночного узла — вызывает жжение, покалывание, снижение болевого порога, интенсивные жгучие боли, обострение герпесвирусной инфекции.
- Поражение спинального нерва — приводит к расстройствам чувствительности и двигательным нарушениям.
- Поражение сплетения периферических нервов — вызывает боль, но менее интенсивную, чем при повреждении корешков [16] .
Патогенез невропатии
К нейропатии могут приводить нарушения обмена веществ и иммунной системы, генетические факторы, инфекционное и токсическое воздействие [1] .
Развитие заболевания при обменных нарушениях, например при сахарном диабете, вызвано чрезмерным накоплением глюкозы в клетке. Гипергликемия приводит к отложению в нервных клетках продукта обмена — сорбитола. Избыток сорбитола нарушает функции клеток периферических нервов. При этом уменьшается выработка мио-инозитола — соединения, влияющего на передачу сигналов в мозге и защиту нервных клеток от повреждения. Всё это приводит к ухудшению регенеративных способностей нервной ткани и снижению её проводимости [9] .
В развитии нейропатии важная роль принадлежит митохондриям (органеллам, обеспечивающих клетку энергией) . Они повреждаются при гипергликемии и приёме противоопухолевых препаратов: паклитаксела, бортезомиба, оксалиплатина. Эти лекарства влияют и на другие внутриклеточные структуры (например микротрубочки, поддерживающие форму клетки ), негативно воздействуют на клеточные процессы и в результате активируют запрограммированную гибель нейронов [9] [15] [18] . Схожие нарушения возникают и у ВИЧ-инфицированных пациентов, принимающих антиретровирусные препараты [9] [15] .
Классификация и стадии развития невропатии
Попытки систематизировать различные виды нейропатии предпринимались многократно как отечественными, так и зарубежными авторами. Но ни одна из классификаций не удовлетворяет всем потребностям клиницистов. Это связано с тем, что к развитию заболевания приводит множество сложных и до конца не изученных факторов [16] .
По одной из классификаций, нейропатии разделяют на следующие группы: [19]
I. Мононевропатии (поражение одного нерва).
- Травматические мононевропатии — возникают при травмах, ранениях, электротравмах, химических повреждениях.
- Туннельные синдромы — это ущемление нерва при длительном сдавлении и травматизации в костно-мышечных каналах. К ним относятся: синдром карпального канала (сдавление нерва в области запястья), пронаторный синдром (поражение нерва в плече), синдром кубитального канала (в локте), синдром тарзального канала (сдавление большеберцового нерва), синдром ложа Гийона (сдавление глубокой ветви локтевого нерва) и др.
II. Множественные нейропатии (поражение нескольких отдельных нервов).
- Моторная мультифокальная нейропатия с блоками проведения — аутоиммунное заболевание, проявляющееся слабостью мышц стоп и кистей.
- Моторно-сенсорная невропатия с блоками проведения — вызывает поражение не только моторных, но и сенсорных волокон.
- Множественная невропатия при васкулитах.
III. Полиневропатии (множественные поражения нервной ткани).
1. Наследственные полиневропатии: Шарко — Мари — Тута, синдром Руси — Леви, Дежерина — Сотта и др.
2. Приобретённые полиневропатии.
2.1. Аутоиммунные полиневропатии — возникают при сбое в работе иммунной системы (синдром Гийена — Барре, синдром Миллера — Фишера, хроническая воспалительная демиелинизирующая полинейропатия, парапротеинемические полиневропатии, паранеопластические полинейропатии).
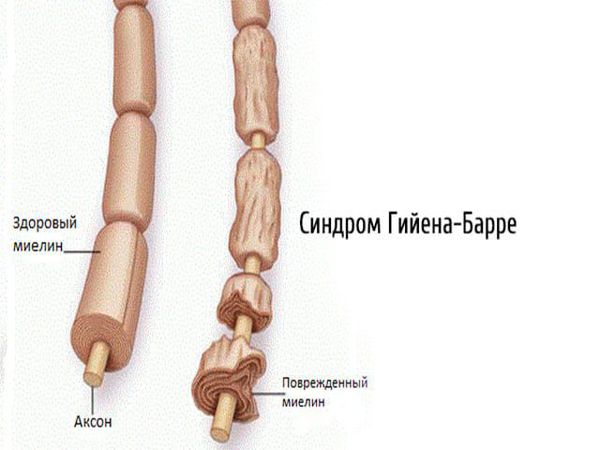
2.2. Метаболические полинейропатии — диабетическая, уремическая, печёночная, при системных заболеваниях. Наиболее часто встречается диабетическая нейропатия.
2.2 Вызванные дефицитом витаминов В1, В6, В12.
2.3 Токсические полинейропатии — вызванная алкоголем, лекарствами, отравлением тяжёлыми металлами. Препараты, способные приводить к нейропатии:
- Оксалиплатин — крайне нейротоксичное средство. Развитие острой нейропатии возникает в 90 % случаев, а хронической — в 50 %. Приём оксалиплатина приводит к жжению, покалыванию, онемению рук, ног и области вокруг рта.
- Таксен (Палитаксел,Доцетаксел) — вызывает нарушение чувствительности, слабость и боль в мышцах, возможны редкие вегетативные симптомы.
- Препараты на основе алкалоидов барвинка (Винбластин, Винорелбин, Виндезин, Винкристин) — нарушают функции мочевого пузыря и кишечника, влияют на чувствительность в руках и ногах, ухудшают мелкую моторику, приводят к мышечной слабости и резкому снижению артериального давления.
- Бортезомиб — нарушает чувствительность, приводит к боли и вегетативным симптомам.
- Иммуномодулирующие препараты (Талидомид) — провоцирует сенсорные нарушения, преимущественно в нижних конечностях, лёгкие двигательные, желудочно-кишечные и сердечно-сосудистые расстройства [15][16][18] .
2.4 Инфекционно-токсические — после гриппа, кори, дифтерии, мононуклеоза, поствакцинальные, при ВИЧ-инфекции, лепре.
IV. Поражения сплетений (шейного, верхнего плечевого, нижнего плечевого, пояснично-крестцового).
V. Вертеброгенные поражения нервных корешков (радикулиты).
Несмотря на многообразие причин, вызывающих полинейропатии, по участкам поражения их можно разделить на два вида:
- Аксональные — вовлечены нервы с наиболее длинными отростками (аксонами), к ним относится большинство токсических полинейропатий, аксональный тип наследственной моторно-сенсорной полинейропатии. Характеризуются мышечными атрофиями.
- Демиелинизирующие — вызваны разрушением миелиновой оболочки, окружающей отростки нервных клеток. Проявляются выпадением сухожильных рефлексов, развитием мышечной слабости без мышечных атрофий [19] .
Осложнения невропатии
Зачастую нейропатия уже является осложнением какого-либо заболевания, например сахарного диабета. У некоторых пациентов, страдающих диабетом, может развиваться диабетическая амиотрофия — асимметричное поражение проксимальных (близких к туловищу) отделов ног с развитием болей и слабости в мышцах [16] [17] [19] .
Если лечение не начато вовремя, нейропатия стремительно прогрессирует. В результате снижается тонус мускулатуры, наступает атрофия мышц и инвалидность. На фоне мышечной слабости случаются падения и травмы. Пациенты утрачивают способность ходить и обслуживать себя. Иногда последствиями полинейропатии становятся полный паралич конечностей или дыхательная недостаточность.
Диагностика невропатии
Неврологи используют различные шкалы для оценки тяжести нейропатии. Универсального опросника, соответствующего всем потребностям клиницистов, не существует. Это связано с различным прогнозом, проявлениями и причинами нейропатии [21] .
Во время обследования оценивают проводимость нерва, учитывая временную динамику [17] . Для диагностики применяют следующие методы:
- Электромиография (ЭМГ) — регистрация электрической активности в мышце при её сокращении. Позволяет определить характер двигательных расстройств, уточняет степень разрушения нерва и выявляет заболевание до появления симптомов. ЭМГ позволяет провести дифференциальную диагностику невропатии с миастенией, миотонией, миоплегией, полимиозитом [16][17] .
- Электронейромиография (ЭНМГ) — оценивает прохождение импульса по нервному волокну. ЭНМГ поможет не только выявить расположение поражённых участков, но и определить момент начала патологического процесса [17] .
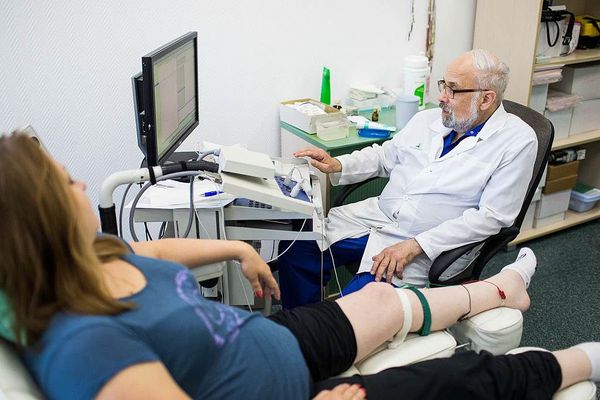
- УЗИ — распространённый метод визуализации периферических нервов. Ультразвук поможет выявить нарушения, которые незаметны при электродиагностике. Оценивается изменение диаметра нерва, непрерывность и ухудшение звукопроводимости. УЗИ позволяет обнаружить опухоли периферических нервов, травматические невромы, разрывы, воспаление, демиелинизирующие процессы.
- МРТ — визуализирует нервы и структуру мягких тканей, выявляет злокачественные опухоли и предоставляет информацию о мышечной атрофии и поражении нервов. МРТ выявляет повреждение нерва в областях, которые трудно исследовать при помощи электродиагностики или ультразвука.
Согласно статистике, УЗИ выявляет мононевропатии или плечевые плексопатии чаще, чем МРТ [20] .
Лечение невропатии
Выбор методов лечения нейропатии зависит от вызвавших её причин:
Прогноз. Профилактика
Невропатия зачастую развивается достаточно медленно. Пациенты сообщают о неврологических проявлениях врачу спустя годы после её формирования. О симптомах симметричной полинейропатии лечащий врач узнаёт в среднем через 39 месяцев. В таком случае лечение может быть запоздалым, а повреждение нерва необратимым [5] .
При синдроме Гийена — Барре прогноз ухудшают пожилой возраст, быстрое развитие заболевания, потеря аксонов. Восстановление может занять несколько месяцев и быть неполным. Приблизительно у 15 % пациентов с синдромом Гийена — Барре сохраняются остаточные параличи [16] [17] .
Васкулитная нейропатия развивается с разной скоростью. Заболевание может протекать как в прогрессирующей хронической форме, так и в рецидивирующей с длительными периодами ремиссии.
Прогноз при сахарном диабете зависит от поддержания оптимального уровня сахара в крови. Приверженность лечению позволяют замедлить развитие нейропатии.
Прогноз после травмы периферической нервной системы плохой. При повреждении эндоневральной трубки (внешнего слоя соединительной ткани, окружающей периферические нервы) пациенты редко восстанавливаются полностью [17] .
После терапии противоопухолевыми средствами нейропатия может сохраняться несколько лет [18] . Обратимость патологии остаётся под вопросом, особенно при приёме противораковых препаратов на основе платины и таксанов. Для уменьшения тяжести симптомов онкологи могут снизить дозировку или прекратить применение нейротоксических противоопухолевых препаратов [15] [18] .
Не все нейропатии можно предотвратить. Однако часть нарушений возможно избежать или отсрочить их появление на несколько лет. Это в первую очередь относится к эндокринным нейропатиям, например диабетической, и нейропатии, вызванной дефицитом витаминов в организме.
Читайте также:


