Как лечить грыжу в позвоночнике и когда защемление седалищного нерва
Седалищный нерв, начинаясь в поясничном отделе позвоночника, проходит, разветвляясь, по всей длине ноги и достигает пальцев и пятки. Защемление седалищного нерва - это одно из часто возникающих состояний на фоне остеохондроза поясничного отдела позвоночника.
Отсутствие своевременно принятых мер способно привести к развитию хронического болевого синдрома и осложнений, связанных с нарушениями функции седалищного нерва.
- 1. Чем защемляется седалищный нерв?
- 2. Клиника
- 3. Что делать?
- 3.1. Лечение в фазе обострения остеохондроза
- 3.1.1. Немедикаментозные методы
- 3.1.2. Медикаментозное лечение
- 3.2. Лечебные мероприятия в период ремиссии
- 3.3. Тактика при межпозвонковой грыже
- 3.3.1. Показания к консервативной терапии
- 3.4. Показания к оперативному лечению
- 3.5. Лечение народными средствами
- 3.1. Лечение в фазе обострения остеохондроза

Схематичное изображение грыжи межпозвонкового диска, вызывающей ущемление седалищного нерва
Характер проявления заболевания зависит от причины, приведшей к патологическому состоянию седалищного нерва:
Причина
Характерные черты клинической картины
Грыжа межпозвонкового диска
Симптомы развиваются остро: боль сопровождается онемением, локализованным в зоне ветвления седалищного нерва.
Рентгенограмма может отразить смещение позвонков. Магнитно-резонансная томограмма визуализирует грыжевое выпячивание межпозвонкового хрящевого диска
Сдавление напряженными мышцами или отечными мягкими тканями
Симптомы могут развиваться на протяжении нескольких дней, постепенно прогрессируя. Возникновению болезненности предшествует:
- интенсивная физическая нагрузка, сопряженная с напряжением мышц поясничного отдела позвоночника;
- переохлаждение;
- резкое неловкое движение;
- нахождение в неудобном положении на протяжении длительного периода времени;
- спортивные травмы легкой и средней степени тяжести
Возникновение такого нарушения возможно, например, во время беременности у женщин, особенно на поздних сроках, когда нагрузка на пояснично-крестцовый отдел прогрессивно возрастает
Сдавление седалищного нерва костным отломком при переломе тела позвонка или одного из его отростков
Характерно острое начало, которому предшествует травма в поясничной области позвоночника.
Диагноз подтверждается рентгенологически
Болевой синдром, сопутствующие ему парестезии и другая симптоматика развиваются постепенно. Предположить наличие метастазов можно, основываясь на анамнестических данных. Рентгенологический диагноз подтверждается в случае сопутствующей деструкции позвонка или его отростков

Перелом позвонка с отломками, способными сдавить нервный корешок

Основным проявлением ущемления седалищного нерва является болевой синдром, локализованный в нижней части спины, иррадиирующий в бедро и диффузно распространяющийся по ноге.

Локализация болезненности и парестезий при нейропатии седалищного нерва
Характерным признаком является односторонняя локализация болезненности, локализованной в нижней части поясничного отдела позвоночника и ягодице, иррадиирующей в заднюю поверхность бедра.

Техника оценки симптома Кернига
В разные периоды развития заболеванию характерны следующие признаки:
- Боль в поясничном отделе позвоночника, которая усиливается при ходьбе, кашле, чихании или наклоне. Иррадиация болевых ощущений в ногу. Объективным подтверждением наличия болевого синдрома являются вынужденное положение пациента, а также признаки натяжения (симптомы Кернига и Брудзинского).
- Чувство онемения или появления посторонних ощущений (покалывания, пощипывания) по ходу ветвления седалищного нерва.
- Слабость в мышцах, иннервируемых ветвями седалищного нерва.
- Гипотрофия (уменьшение в объеме) мышц, иннервируемых этим нервом. Данный симптом проявляется при длительно существующем нарушении функции седалищного нерва и является признаком защемления нервного ствола.

Техника вызывания симптома Брудзинского

В зависимости от происхождения болевого синдрома направления лечения могут быть разными:
Причина защемления
Методы лечения
Грыжа межпозвонкового диска
Воспаление мягких тканей вследствие переохлаждения
Метастаз или доброкачественная опухоль

Лечение в остром периоде должно быть комплексным:
- воздействующим на симптомы заболевания;
- устраняющим последствия нарушений функции нерва;
- по возможности, устраняющим причину ущемления нерва.
Лечение данной патологии осуществляется комплексно - наряду с фармакотерапией применяются и немедикаментозные методы лечения:
- Охранительный режим. При острой боли необходим следующий комплекс мероприятий:
- постельный режим (покой для поясничного отдела и пораженной конечности) вплоть до снижения интенсивности болевого синдрома;
- при умеренно выраженной боли достаточно частичного ограничения двигательной активности (необходимо избегать физической нагрузки, не следует бегать и поднимать тяжести);
- при интенсивно выраженной боли - полный покой на протяжении нескольких суток (до 5 дней).
- Ортопедический режим - подразумевает ношение специальных ортезов, предназначенных для иммобилизации пораженного отдела позвоночника. В зависимости от причины защемления нерва специалист порекомендует полужесткий, имеющий каркас, корсет или мягкий ортез (пояс).
- Воздействие на проекцию болевого синдрома сухим теплом. Источник тепла должен лишь не намного превышать температуру тела.
- Физиотерапия - является хорошим дополнением к медикаментозной терапии, ускоряет выздоровление и позволяет сократить продолжительность приема фармацевтических препаратов. При отсутствии противопоказаний физиолечение начинают после снятия острых болей. Для воздействия на патологический очаг могут использоваться лекарственные препараты, проникновению которых внутрь тканей способствуют физиотерапевтические воздействия: анестетики (Новокаин, Лидокаин), противовоспалительные средства (мазь с гидрокортизоном или гели, содержащие нестероидные противовоспалительные вещества). В рамках данного направления показаны; магнитотерапия, лазерная терапия, Амплипульс, электромиостимуляция, Парафино-озокеритные аппликации.
- При отсутствии противопоказаний на выходе из обострения применяются массаж и мануальная терапия.

Мягкий ортез для поясничного отдела
Фармакотерапия, призванная снять обострение остеохондроза, осуществляется по нескольким направлениям:
В межприступном периоде показано систематическое занятие лечебной гимнастикой. Регулярное выполнение специальных комплексов упражнений способствует укреплению паравертебральной мускулатуры.
При выполнении гимнастики следует избегать резких движений и чрезмерной амплитуды, вызывающей болевые ощущения.
Приучать мышцы к нагрузке необходимо постепенно.
Лечебная тактика при грыже межпозвонкового хрящевого диска определяется особенностями течения заболевания, размерами грыжевого выпячивания, выраженностью симптоматики.
Консервативные методы лечения при межпозвонковой грыже применяются в следующих случаях:
- небольшой размер грыжевого выпячивания;
- отсутствие риска сдавления или ущемления спинного мозга;
- наличие противопоказаний к хирургическому вмешательству (данный параметр зависит от общего состояния здоровья человека, наличия сопутствующих заболеваний и степени тяжести их протекания);
- хорошо купирующийся болевой синдром.
В рамках безоперационного лечения применяются следующие методы:
| Метод | Комментарии |
|---|---|
| Медикаментозная терапия | Лечение направлено на снятие боли и других признаков воспаления в виде отечности и нарушения функции пораженного спинномозгового сегмента. Показано использование НПВС и глюкокортикостероидов, а также большое значение имеет антиоксидантное воздействие |
| Физиолечение и рефлексотерапия | Способствуют нормализации микроциркуляции и лимфотока в пораженных тканях |
| Ортопедический режим (ношение бандажа), мануальная терапия, тракция позвоночного столба (сухое вытяжение или тракция под водой) | Способствуют предотвращению компрессии нервного корешка |
| Консультации по изменению образа жизни, коррекции двигательного режима | Помогают предотвратить развитие рецидивов |
Показания к хирургическому вмешательству принято делить на абсолютные и относительные.
Первые - это обстоятельства, при которых хирургическое вмешательство неизбежно. Операция в этих случаях требуется немедленно. К данной группе состояний относят:
- Выраженные нарушения со стороны функций тазовых органов (так называемый синдром "конского хвоста"). Состояние проявляется задержкой или учащением мочеиспускания, изменениями со стороны половых функций, возникновением запоров.
- Атрофия мышц пораженной нижней конечности, возникновение парезов, связанных со сдавлением спинномозгового нервного корешка. Состояние проявляется нарушением сгибания и разгибания стопы.
- Секвестрирование грыжи, характеризующееся выпадением пульпозного ядра. Секвестр ущемляет нервные корешки, вызывая резкую острую боль.
К относительным показаниям принято относить неэффективность (или низкую эффективность) консервативных терапевтических мероприятий на протяжении двух месяцев.
Специалисты по народной медицине рекомендуют следующие рецепты для борьбы с защемлением седалищного нерва:
- Отвар из семян конского каштана (две чайные ложки лекарственного сырья на 500 мл кипятка). Отвар нагревать на водяной бане на протяжении 15 минут. Далее отвар следует процедить и остудить. Принимать по 100 мл перед каждым приемом пищи.
- Настой из высушенных цветков календулы (две столовые ложки цветков на два стакана кипятка). Настаивать в плотно закрытой емкости не менее 2 часов. Процеженный настой принимать внутрь по 100 мл перед приемом пищи - от 3 до 4 раз в сутки.
- Ванна с хреном. Свежее корневище весом 100 г измельчить при помощи мясорубки, завернуть в марлю и поместить в теплую ванну. Продолжительность процедуры - не более 5 минут.
Лечение народными средствами имеет ряд преимуществ:
- небольшое количество побочных эффектов и противопоказаний;
- доступность большей части ингредиентов.
Однако имеются и отрицательные стороны: народные рецепты не в силах повлиять на развитие заболевания в случае сдавления спинномозгового нервного корешка костным отломком, грыжевым выпячиванием или секвестром. В случае выраженного воспалительного процесса такое лечение не заменит и противовоспалительной медикаментозной терапии.
Самостоятельное применение народных средств в домашних условиях без предварительной диагностики способно привести к ухудшению состояния вследствие затягивания патологического процесса, особенно если боль вызвана механическим повреждением нервного ствола. Поэтому такая терапия должна применяться только по согласованию с лечащим врачом.
Тело человека исчерчено нервами. Самый длинный из них – седалищный. Каждый человек однажды переживает защемление седалищного нерва.

Вовремя диагностировав болезнь, можно быстро избавиться от неприятных симптомов и упростить лечение.
Причины
Защемление седалищного нерва может произойти по самым разным причинам. Основные из них:
- грыжа;
- остеохондроз;
- травма позвоночника;
- перенапряжение спинных мышц;
- сахарный диабет;
- новообразования на позвоночнике;
- беременность;
- инфекция тазовых органов.
Каждое из этих заболеваний по-своему раздражает седалищный нерв. Грыжа поясничного отдела, новообразования сдавливают его, остеохондроз и травмы приводят к смещению позвонков и в результате случается защемление седалищного нерва.
Во время беременности защемление седалищного нерва встречается в 97% случаев. Это происходит под тяжестью плода, лечение в этом случае не требуется. Для облегчения используют бандаж.
Проявления
Симптомы защемления нерва зависят от уровня повреждения, степени защемления и от состояния позвоночника. Но имеются общие симптомы:
- вынужденное положение тела;
- онемение в ногах;
- сильная боль от поясницы до ступни.
Когда защемлен седалищный нерв, больной понимает это с первой секунды. При движении появляется пронзающая боль в пояснице, которая быстро распространяется по всей ноге.

Эти симптомы появляются неожиданно. В основном чувство боли поражает лишь одну сторону, а во второй возникает онемение.
Во время приступов больному приходится замирать в одном положении. Он не в силах двигаться, т. к. это вызывает очень сильную боль. Болезненность усиливается во время кашля, смеха и т. п.
Лечение следует начинать немедленно, ведь защемление седалищного нерва может привести к полной потере чувствительности в ногах.
Диагностика
То, что у пациента защемлен седалищный нерв, доктор понимает просто из его жалоб. Но защемление — это лишь следствие патологических процессов и необходимо найти причину.
Чаще всего симптомы появляются при дегенеративных процессах в позвоночнике. Поэтомупервым делом врач исключит грыжу и остеохондроз.
Для этого доктор назначает рентгенологическое исследование позвоночника. С его помощью также можно увидеть и смещение позвонков. Обычно диагностика не вызывает каких-либо проблем.
Лечение защемления седалищного нерва
Лечение происходит в несколько этапов.
- Первым делом определяют, из-за чего произошло защемление седалищного нерва. От причины может различаться лечение. Например, при новообразованиях может потребоваться операция.
- После этого убирают болевой синдром. Для этого выполняют блокаду пострадавшего участка нерва. Для этого назначают уколы.
- Следующий шаг – избавление от воспаления, при помощи нестероидных противовоспалительных препаратов.
- Физиотерапевтические мероприятия назначаются по усмотрению врача. Такое лечение индивидуально действует на каждого пациента, у одного провоцирует быстрейшее выздоровление, а на другого вовсе не оказывает эффекта.
- Последним шагом является массаж и физические нагрузки. Они возможны, когда болевого синдрома уже нет и пациент способен свободно двигаться.
Лечение помогает снять отек, боль, в области поражения улучшается кровообращение и лимфотток. Лечение может происходить в стационаре либо дома.
Во втором случае, больному следует проконсультироваться с врачом. Если он посчитает это возможным, то пациент может ставить себе уколы самостоятельно.
Самостоятельное лечение
Если по каким-то причинам больной не может посетить врача, то он способен самостоятельно облегчить свое состояние. Для этого можно использовать растирки, мази, компрессы и лечебные упражнения. Для снятия болевого синдрома, без консультации врача, можно использовать ибупрофен.

Для этой настойки необходимо 18 лавровых листа и 200 г водки. Настаивают ее в темном месте 24 часа. После этого, растирку наносят на область болевых ощущений и хорошо втирают в кожу. Всего 4 процедуры помогут успокоить воспаленный седалищный нерв.
Она достаточно эффективна, но готовить ее следует заранее. То есть, пригодится она тем, кто часто сталкивается с проблемой защемленного седалищного нерва.
Для приготовления необходимы ростки картофеля, в количестве 1 стакана. Их заливают 100 г водки и настаивают в течение 2 недель. Настойку втирают в область боли по утрам, затем кутают шерстяной тканью до вечера.
Данные препараты могут применяться двух типов – противовоспалительные или согревающие. Среди противовоспалительных мазей наибольшую популярность имеет Вольтарен.
Согревающие мази обладают обезболивающим эффектом. Среди них популярны – Скипидарная мазь и Финалгон. После нанесения, участок кутают теплым шарфом для усиления эффекта.
Лечение в домашних условиях возможно до 3 дней. Если симптомы не проходят, следует немедленно обратиться к врачу.

Упражнения
Гимнастику можно выполнять только в моменты затихания боли. Иначе, вы можете спровоцировать еще более сильное воспаление нерва. Тренировка состоит из нескольких этапов.
- Разминка выполняется стоя. Она необходима для разогрева мышц.
- Упражнения лежа. Помогают растянуть позвоночник, освобождая нерв.
- Упражнения стоя. Укрепляют мышцы спины, увеличивают прилив крови к мышцам.
- Растяжка. Необходима для постепенного выведения мышц из стадии активности.
Выполняется с ровной спиной, ноги расслаблены, руки тоже. Для полного расслабления можно ими потрусить. Руки медленно поднять, потянуться, опустить вниз и расслабить. Затем выполнить круговые движения шеей и повороты туловищем.
Разминка выполняется аккуратно, словно вслушиваясь в каждое движение. Почувствуйте, как тянуться мышцы. Каждое движение выполнять по 10 раз.
Постелите на пол тонкое одеяло и приступайте к выполнению гимнастики.
- Ноги приведите к туловищу, обнимите их под коленями. Руками максимально прижмите ноги к себе, сохраните такое положение на 30 сек., затем вернитесь в исходную позицию.
- Ноги ровные, носки смотрят вверх, руки вдоль тела. Тянитесь пятками и затылком в разные стороны 15 секунд, затем расслабьтесь.
- Повернитесь набок, притяните к себе ноги. Тяните носки. Затем вернитесь в исходное положение и повернитесь на другой бок.
- Перевернитесь на живот, поднимите туловище на руках, выполняйте отжимания. При этом не напрягайте ноги.
Все упражнения выполняются по 10 раз, с последующим возрастанием нагрузки.
Сначала выпрямите спину, для этого подойдите к стене, прислонитесь пятками, ягодицами, лопатками и затылком. Сохраняя положение, сделайте несколько шагов вперед, поставьте ноги на ширине плеч.
- Поднимите одну руку, затем опустите ее и поднимите другую.
- Продолжая выполнять предыдущее упражнение, добавьте наклоны в противоположную сторону поднятой руке.
- Поставьте руки на талию и выполняйте круговые движения тазом, осторожно увеличивая амплитуду.
Не выполняйте упражнения с наклонами. Это еще больше усилит защемление седалищного нерва и затруднит лечение.
Возьмитесь одной рукой за стену, для сохранения равновесия. Поднимите одну ногу к ягодице, притяните ее рукой. Затем опустите вниз и потрусите ею. То же самое выполните с другой ногой.
Затем обнимите себя за плечи и опустите голову, почувствуйте, как тянется позвоночник. В завершение тренировке примите теплый душ.
Защемление седалищного нерва проявляет себя неожиданно. Поэтому будьте аккуратны при выполнении упражнений, не делайте резких движений, дышите глубоко и непрерывно.
Профилактика
Перенеся защемление седалищного нерва один раз, никто не пожелает почувствовать эту боль вновь.
Для профилактики необходимо всегда сохранять правильную осанку, выполнять утреннюю зарядку, избавиться от мягкой кровати и тщательно заботиться о своем позвоночнике. Также рекомендуют отказаться от высоких каблуков.

Общие сведения
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
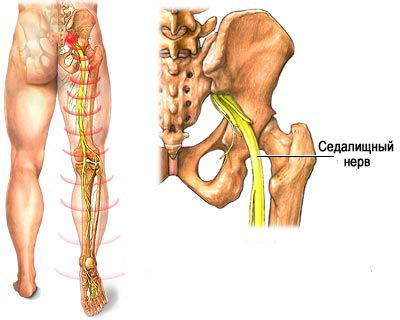
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.
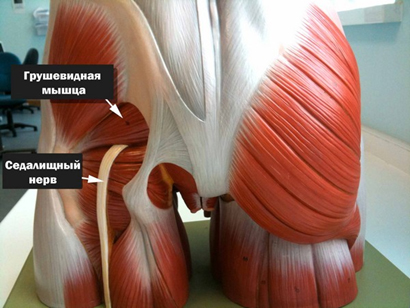
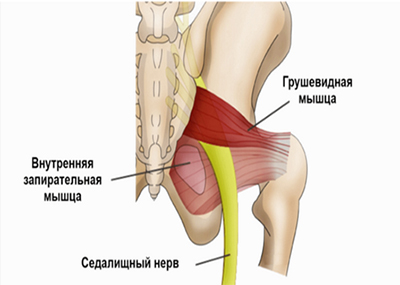
Патогенез
Классификация
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Процедуры и операции
В остром периоде показаны электрофорез, фонорез, диадинамические токи, поля СВЧ, магнитотерапия, УФ-облучение, иглорефлексотерапия. В период ремиссии — массаж, кинезотерапия, лазеромагнитотерапия, светолечение, иглорефлексотерапия, тепловые процедуры (грязи, озокерит), электрофорез АТФ, подводный массаж, ЛФК.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).

Диета
Специально разработанного диетического питания нет.
Профилактика
Профилактика ущемления седалищного нерва включает предупреждение мышечных перегрузок, травматических повреждений мышц таза и крестцово-поясничной области, остеохондроза позвоночника, коррекцию костно-мышечных аномалий нижних конечностей/таза, своевременное выявление и лечение вертеброгенных заболеваний, а также предупреждении рецидивов ущемления путём исключения высоких физических нагрузок, регулярных занятий ЛФК, спортом, прохождения курсов массажа.
Последствия и осложнения
При хронизации процесса болевой синдром может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности.
Прогноз
В целом, при адекватном лечении и реабилитации прогноз благоприятный с полным восстановлением работоспособности, однако, длительность восстановления может варьировать в широких пределах.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.

Опыт работы: Работа заведующим отделением дезинфекции и стерилизации 1981 ‑ 1992 гг. Работа заведующим отделением особо опасных инфекций 1992 ‑ 2010 гг. Преподавательская деятельность в Мединституте 2010 ‑ 2013 гг.
Читайте также:


