Как восстановить лицевой нерв после удаления невриномы
Здравствуйте! Чуть больше полугода назад мне удалили невриному слухового нерва 4,5 см в диаметре в "НИИ Бурденко". Хирург - Шиманский В.Н.
Лицевой нерв повреждён и левая сторона лица не работает. Левый глаз закрывается не до конца.. уголок рта чуть опущен. Вкусы чувствую, глотаю нормально. Вобщем жалобы только на улыбку и не до конца закрывающийся глаз. Тьфу-тьфу-тьфу! Ну как я понял, классика. Как сказал мой нейрохирург, он оставил несколько волокон нерва для проростания. За все время после операции никаких изменений не происходит. Хирург запретил любые физиотерапевтические воздействия на область головы. Уже подал на квоту для операции с пересадкой икроножного нерва на лицевой.. ну связать донорский нерв со здоровым нервом правой стороны лица, провести его над верхней губой и связать с неработающим нервом левой стороны лица. Подскажите пожалуйста:
1. Есть ли у меня ещё варианты, как вернуть хоть половину улыбки и сделать, чтобы глаз закрывался полностью?
2. С помощью какой процедуры можно "увидеть" повреждённый внутри головы нерв, чтобы хоть представлять картину.
3. Может проще, чем дублировать левую сторону лица от правой, сделать операцию по пересадке нерва внутри головы? Так же будет лучше по-идее? Или я ошибаюсь?
4. В выписке сказано: "В дальнейшем категорически запрещен прием стимулирующих препаратов - биогенные амины, анаболические стероиды, биологически активные препараты, и пищевые добавки, содержащие указанные вещества." А также запретили витамины группы "B". Занимаюсь тяжелой атлетикой и хочу пить протеин. Но вот не понятно.. аминокислоты, содержащиеся в протеинах - это и есть биогенные амины? Тоесть нельзя мне протеин получается? Хирург не особо владеет вопросом, т.к. ответил неуверенно(((
И ещё. Баню нельзя как? Зайти погреться хирург разрешил. Но насколько долго можно сидеть и при какой температуре?? А так же на пляже под солнцем как?
PS: Делал контрольное МРТ с контрастным усилением - рецидива нет, всё хорошо. Хирург разрешил заниматься спортом))
Уважаемый, Lidijja. Поражение лицевого нерва - достаточно нередкое осложнение хирургии невриномы слухового нерва. Думаю, что Вас об этом чётко предупредили перед операцией.
Восстановление возможно как через несколько месяцев, так и через год. О степени поражения нерва судится на основе клинических данных, скорости улучшения, иногда ЭМГ, для уточнения степени поражения.
Хирургия начинает дискутироватся начиная с 12-18-24 месяца. Тип хирургии зависит от множества условий: косметический, физический, психологический аспект. Иногда достаточно косметической операции или Ботокса.
Стимулирующие препараты опасны не только для лицевого нерва, но и для всего организма, который должен поддерживать этот нерв в его физиологической реабилитации.
Баня вовсе не противопоказана. Есть показания к здоровому способу жизни, ежедневному лёгкому неагрессивному массажу, а также к ежедневной защите глаза от возможного кератита ( очки в ветряную погоду, помада, капли в глаз, если сухой, закрывание повязкой глаза на ночь, если надо).
Нарушения функций ЧМН и ствола мозга
Лицевой нерв ( VII ): если закрывание глаза нарушено из-за поражения лицевого нерва: Rx натуральные слезы по 2 капли в пораженный глаз каждые 2 ч и по необходимости. На пораженный глаз наносят Lacrilube ® и заклеивают его на час. При полном параличе VII -го нерва с маловероятным быстрым восстановлением или, если имеются нарушения чувствительности на лице ( V -ый нерв), в течение нескольких дней надо произвести тарсорафию (сшить веки).
Реиннервация лицевого нерва (напр., подъязычно-лицевой анастомоз) производят через 1-2 мес, если лицевой нерв был пересечен или, если он был анатомически интактен, но в течение 1 года нет никакого восстановления его функции.
Вестибулярный нерв ( VIII ): нарушения равновесия наблюдаются часто после операции, часто сопровождаются Т/Р (которые также провоцируются воздухом, находящимся интракраниально). Нарушения равновесия проходят быстро, но атаксия вследствие стволовых нарушений может стать постоянной.
Нижние ЧМН: комбинация поражений IX -го , X -го и XII -го нервов может привести к нарушениям глотания и создает риск аспирации.
Нарушения функций ствола мозга: может возникнуть в результате отделения опухоли от ствола. Это может привести к атаксии, контралатеральным парестезиям на туловище и т.д. Хотя улучшение и возможно, но, если нарушения возникли, то они часто принимают постоянный характер.
Ликворная фистула
Общие сведения. Ликворея может быть через операционный разрез, ухо (оторея): через поврежденную барабанную перепонку или через евстахиеву трубу в нос (ринорея) или по задней стенке глотки. Возможные пути ринореи показаны на рис. 14-1:
1. через апикальные клетки в барабанную полость или евстахиеву трубу (наиболее частый путь)
2. через предверие костного лабиринта (при доступе наиболее часто повреждается задний полукружный канал) и через овальное окно (которое может открыто из-за избыточного тампонирования лабиринта воском)
3. по ходу перилабиринтных клеток и трактов в полость сосцевидного отростка
4. через воздушные клетки сосцевидного отростка к месту краниотомии

Рис. 14-1. Возможные пути ринореи после удаления НСН (см. текст) (правая височная кость, аксиальный срез). С изменениями по Surgical Neurology, Vol.43, Nulk S.L., Korol H.W., Cerebrospinal Fluid Leak After Acoustic Neuroma Surgery, 553-7, 1995, with permission from Eisevier Science
Большинство случаев ликвореи диагностируется ´ 1 нед после операции, хотя один раз она наблюдалась через 4 года после операции. Чаще они наблюдаются при более латеральном снятии крыши ВСК. Менингит возникает при ликворее в 5-25% случаев, обычно это происходит через несколько дней после ее начала. Развитию ликвореи может способствовать ГЦФ.
Лечение: в 25-35% случаев ликворея прекращается самостоятельно (в одной серии указано даже 80%). Возможные варианты лечения:
A. возвышенное положение головы пациента в кровати
B. если ликворея сохраняется: можно попробовать п/к люмбальный субарахноидальный дренаж, хотя некоторые авторы сомневаются в его эффективности, и при этом имеется риск инфицирования ЦСЖ
2. хирургическое лечение стойкой ликвореи:
A. ревизия и заполнение ячеек сосцевидного отростка воском, кусочками мышцы или фибриновым клеем. При повторном замазывании ячеек воском ликворея сохраняется в 38% случаев, но этот метод все равно еще применяется в тех случаях, когда хирург пытается сохранить слух (современные способы приготовления воска могут способствовать более высокой частоте ликвореи, особенно, если ТМО в конце операции не была закрыта герметично, чем при старых способах его приготовления)
B. закрыть дефект кости лоскутом ТМО, надкостницы или широкой фасции бедра
C. при рассверливании ВСК и полностью утраченной функции VII -го и VIII -го нервов необходимо тампонировать ВСК мышцей
D. при отсутствии слуха на стороне операции (следующие вмешательства обычно производятся вместе с ЛОР хирургом или специалистом по хирургии основания черепа)
1. через тот же кожный разрез экстрадуральным доступом через среднее ухо производят мастоидэктомию и тампонируют всю полость жировой клетчаткой. Неудачи при этом наблюдаются в 4-23% случаев
2. более агрессивное лечение: облитерация жировой клетчаткой евстахиевой трубы, среднего уха, сосцевидного отростка (при этом нарушается дренаж из воздушных ячеек верхушки или овального окна)
E. если возникновение ликвореи связано с наличием ГЦФ, обычно необходимо проведение шунтирующей операции
Исходы и дальнейшее наблюдение
В 97-99% случаев при операции удается добиться полного удаления опухоли.
Хирургические осложнения и летальность
Частота различных осложнений: ликворея наблюдается в 4-27% случаев, менингит в 5,7%, НМК в 0,7%, потребность в последующей шунтирующей операции (в связи с ГЦФ или ликвореей) в 6,5%, соответственно.
Летальность в специализированных центрах составляет ≈1%.
Поражения ЧМН
Статистические данные, касающиеся сохранения функции VII -го и VIII -го нервов после субокципитального удаления НСН, приведены в табл. 14-29.
Табл. 14-29. Сохранение функции ЧМН после удаления НСН субокципитальным доступом*
* на основании данных серии из 135 НСН и других источников
Послерадиционная нейропатия ЧМН обычно появляется через 6-18 мес после СРХ, и поскольку более чем в половине случаев она проходит в течение 3-6 мес, рекомендуется лечить ее курсом кортикостероидов.
Лицевой ( VII ) нерв
Шкала функций лицевого нерва Хауса и Брэкманна приведена в табл. 14-24, с.412. Приемлемая функция нерва соответствует 1-3 степени. В серии оперированных больных функцию лицевого нерва удалось сохранить при всех опухолях Ø≤2 см, а при Ø>4 см – только в 29% случаев. Постоянная регистрация ЭМГ активности и ответов на электрическую стимуляцию во время операции может способствовать лучшему сохранению нерва. Если нерв анатомически сохранен, частичный п/о парез обычно разрешается, но это может потребовать целого года. В ≈13% случаев сохранить анатомическую непрерывность нерва было невозможно.
СРХ при опухолях Ø≤3 см: временная слабость VII нерва наблюдалась в 15% случаев, нарушение функции V нерва (обычно временное) было в 18%. В другой серии наблюдений функция 1-2 степени в послеоперационном периоде была в 92% случаев (сравни с 90% после МХ лечения).
Вестибуло-слуховой ( VIII ) нерв
В большой серии наблюдений пациенты с односторонними НСН и слухом I -го или II -го класса составили ≈12% (см. табл. 14-25). Сохранение слуха напрямую зависит от размеров опухоли, и при Ø>1,5 см является сомнительным. Проведение и/о мониторинга АСВП может способствовать сохранению слуха. В центрах, где проводится лечение большого количества пациентов с НСН, уровень сохранения слуха составляет 35-71% при размерах опухолей
СРХ при опухолях Ø≤3 см: слух был сохранен в 26% из 65 пациентов, имевших до операции порог NB : высокий уровень потери слуха наблюдается в течение первого года после лечения.
Тройничный ( V ) нерв
Симптомы со стороны тройничного нерва после МХ лечения в 22% случаев носят временный характер, а в 11% случаев – постоянный, что примерно соответствует и результатам СРХ лечения.
Повреждения IX -го , X -го и XII -го нервов после операций на больших опухолях, которые смешают эти нервы книзу по отношению к затылочной кости, наблюдаются нечасто.
После микрохирургического лечения
Использование наружной лучевой терапии
Проведение наружной ЛТ позволяет улучшить контроль местного роста опухоли в случаях ее неполной резекции как показано в табл. 14-30 (примечание: поскольку при доброкачественных опухолях предполагается длительный период дальнейшей жизни, возможны проявления осложнений ЛТ).
Табл. 14-30. Сравнение степени контроля локального роста НСН при хирургическом лечении и комбинации хирургического лечения с внешней лучевой терапией
Степень удаления опухоли
Степень контроля местного роста
Операция + наружная ЛТ*
Практически тотальное (90-95%)
Субтотальное ( * при дозах 45 Гр он составил 94%
Сравнение результатов МХ и СРХ лечения
Отдаленные результаты СРХ лечения с использованием рекомендуемой в настоящее время дозы в 14 Гр пока не известны. В нерандомизированном ретроспективном исследовании НСН Ø
В ≈5% случаев СРХ первоначально наблюдается временное опухоли, сопровождаемое исчезновением центрального КУ (а у 2% больных действительно имеется увеличение размеров опухоли), поэтому решение о проведении дополнительного лечения после СРХ должно быть отложено до тех пор, пока не будет убедительных доказательств ее продолженного роста. Следует избегать проведения операции в период между 6 и 18 мес после СРХ, т.к. период мах лучевого поражения.
Несмотря на небольшое количество наблюдений, есть указания на то, что у пациентов, которым МХ лечение проводится после СРХ может быть более высокий уровень повреждения лицевого нерва, хотя это положение и оспаривается. Наконец, после проведения СРХ имеется угроза злокачественного перерождения включая triton опухоли (злокачественные новообразования с рабдоидными признаками), а также риск поздней артериальной окклюзии (ПНМА располагается вблизи поверхности опухоли). Оба этих осложнения могут наблюдаться спустя годы после лечения.
Лечение рецидивов после МХ операций
Возможным вариантом является проведение повторной операции в связи с рецидивом НСН. Результаты серии, состоящей из 23 больных, показали, что у 6 из 10 больных с сохраненной нормальной или умеренной функцией лицевого нерва до операции она была по крайней мере умеренной после реоперации, у 3 пациентов наросла атаксия и у 1 развилась гематома мозжечка. Некоторые авторы при рецедивах НСН рекомендуют проведение СРХ после одного или нескольких МХ вмешательств. Использование СРХ при рецидивах НСН привело к ухудшению функции лицевого нерва у 23% пациентов, имевших I - III функциональную степень до облучения (медиана срока наблюдения = 43 мес), у 14% возникли новые тригеминальные симптомы. Прогрессирование роста опухоли после СРХ наблюдалось у 6% больных.
Гидроцефалия
Может возникнуть после лечения (МХ или СРХ) НСН; может появиться даже спустя несколько лет. Повышенное давление ЦСЖ может служить предрасполагающим фактором для возникновения ликворной фистулы.
Наиболее частыми причинами повреждения лицевого нерва являются переломы височной кости, тупая или проникающая травма головы и шеи, ятрогенная операционная травма. Наиболее частыми причинами таких травм являются дорожно-транспортные происшествия, хотя в последние годы в связи с использованием ремней и подушек безопасности частота повреждения лицевого нерва при дорожно-транспортных происшествиях значительно уменьшилась. Лечение травматических повреждений лицевого нерва во многом основано на тех же принципах, что и при параличе Белла.
После тщательного сбора анамнеза и объективного обследования больным выполняется аудиометрия и электродиагностическое тестирование. Дополнительно проводятся рентгенологические исследования (КТ височных костей — тонкие срезы в аксиальной и коронарной проекциях в костном окне), позволяющие установить места перелома височной кости, которые могут быть множественными; к сожалению, точно установить место повреждения не всегда возможно.
Экспериментальные исследования на животных показали, что необходимость в хирургическом лечении при травматическом повреждении лицевого нерва возникает в том случае, если перерождение нерва достигает 90% или более в течение одной недели после травмы. К тому же время от начала паралича дает определенную предпосылку для понимания предположительного механизма травмы; так, отдаленный паралич чаще всего отражает отек нерва вследствие травмы или реактивации вирусной инфекции, а мгновенный паралич происходит чаще всего от разрыва нерва или сдавления, к примеру, костным отломком.
В некоторых случаях, когда пациент поступает в бессознательном состоянии, установить срок возникновения паралича бывает невозможно. Электродиагностическое тестирование можно проводить и в бессознательном состоянии в тех случаях, когда спустя 72 часа после травмы имеется подозрение на наличие травматического паралича лицевого нерва и валлеровского перерождения. Из-за отсутствия асимметрии лица в редких случаях двухсторонний паралич не обнаруживается.
Переломы височной кости делят на продольные (вдоль оси пирамиды височной кости), поперечные (под прямым углом к пирамиде височной кости) или смешанные/сложные/косые. Травмы височной или теменной области черепа приводят чаще всего к продольным переломам пирамиды, которые встречаются в 90% среди всех переломов височной кости. При этих переломах наблюдается кондуктивная тугоухость, связанная со смещением барабанной перепонки и барабанной полости и гематотимпанумом. Лицевой нерв повреждается в 20-25% случаев при продольных переломах, обычно это происходит в преганглионарной зоне, в которой ствол нерва может быть разорван, может быть нарушена целостность оболочки нерва, либо нерв может быть растянут.
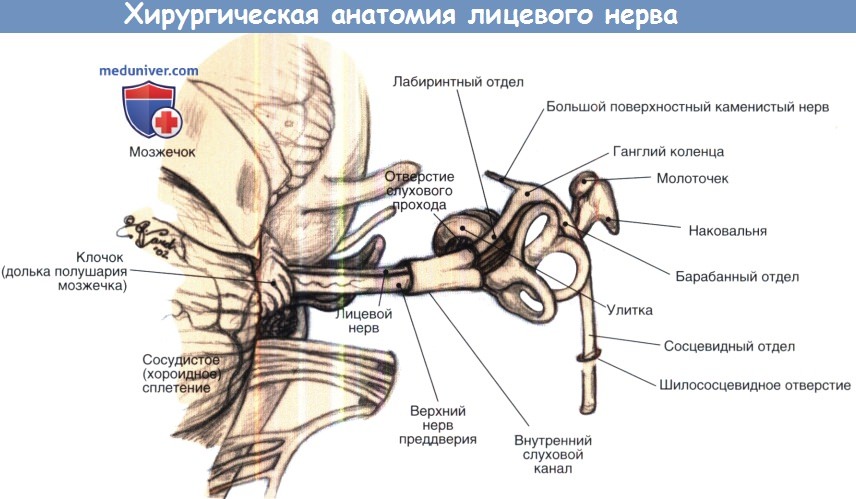
Направление и взаимоотношение левого лицевого нерва от мостомозжечкового соединения до внутривисочного участка.
Травма затылочной области чаще приводит к поперечному перелому пирамиды височной кости, который встречается приблизительно в 10% наблюдений. Манифестацией поперечного перелома являются сенсоневральная тугоухость и вестибулярные расстройства, связанные с повреждением капсулы костного лабиринта или ВСП. Несмотря на то, что эти переломы встречаются реже продольных, они довольно часто, приблизительно в 50% случаев, приводят к повреждению лицевого нерва. При поперечных переломах лицевой нерв обычно повреждается в лабиринтном сегменте.
Чаще всего травматическое повреждение лицевого нерва требует диагностической операции и восстановления нерва. Как будет обсуждено ниже, при восстановлении нерва чаще всего используется трансплантат нерва, хотя при поврежденной височной кости это будет особенно трудно. Хирургический доступ определяется размерами поврежденной части лицевого нерва и степенью остаточного слуха. Потенциальные хирургические доступы включают транслабиринтный, трансканальный, трансмастоидальный и доступ через среднюю черепную ямку (который может быть использован самостоятельно или комбинированно).
В тех случаях когда лицевой паралич развивается стремительно в результате экстратемпоральной травмы лицевого нерва (разрыв), восстановление должно быть выполнено в течение 72 часов от момента повреждения, учитывая электрофизиологиче-ское определение функции дистальных сегментов до проявления валлеровского перерождения. При наличии полного лицевого паралича, связанного с переломом или травмой височной кости, электрофизиологическое исследование должно проводиться спустя 72 часа, и решение о хирургическом вмешательстве должно основываться на вышеупомянутых критериях. При возможности, диагностическая операция и восстановление проводятся в пределах первой недели повреждения до образования грануляций и рубцевания, которые будут препятствовать адекватному восстановлению нерва.
Только в случаях полного лицевого паралича, связанного с переломом фаллопиевого канала и разрывом нерва, отчетливо видимым на КТ, показано хирургическое вмешательство без предшествующей первичной электрофизиологической диагностики.
Во многих случаях при повреждении лицевого нерва, связанного с тупой травмой височной кости, паралич может быть не распознан и не подтвержден в течение нескольких дней при наличии травм головного мозга или других повреждений, требующих интубации и седации пациента. В этих случаях и в случаях отдаленного наступления паралича в результате тупой травмы височной кости для решения вопроса о хирургическом вмешательстве поможет электродиагностическое тестирование. Для определения соответствующей тактики в таких случаях многие хирурги используют диагностические критерии, предназначенные для паралича Белла. Хирургическая декомпрессия всех вовлеченных при переломе височной кости сегментов нерва должна быть выполнена посредством доступов через среднюю черепную ямку, трансмастоидальным или транслабиринтным доступом (в случаях отсутствия слуха).
Когда рентгенологически не удается идентифицировать участок поврежденного нерва, хирургическое вмешательство преследует цель выполнить минимальную декомпрессию лабиринтного сегмента лицевого нерва с последующем решением вопроса о тотальной декомпрессии.
Ятрогенное повреждение лицевого нерва может произойти даже в руках высококвалифицированного отохирурга и при отсутствии прямой травмы. К примеру, термическое повреждение лицевого нерва может произойти вследствие перегрева при неадекватной ирригации в случае использования алмазного бора при сверлении. Аналогично, при удалении патологических образований (холестеатомы, опухоли, грануляционной ткани), прилежащих к лицевому нерву, может быть нарушено его кровоснабжение, и в результате ишемии наступит временный паралич. При хирургии среднего уха наиболее частым местом повреждения является барабанный сегмент, так как именно здесь чаще всего встречаются дегисценции в стенке фаллопиева канала.
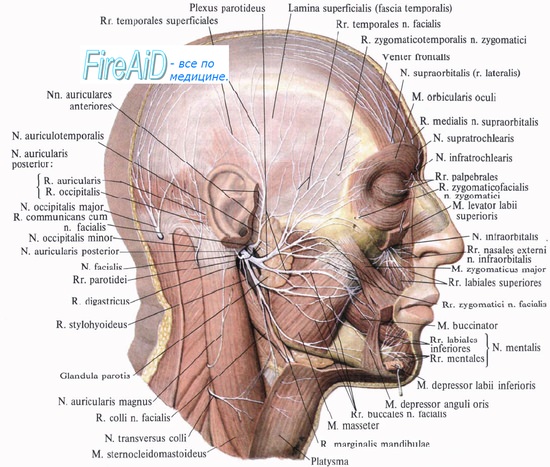
Во время операции на сосцевидном отростке лицевой нерв повреждается чаще всего в области второго колена. Существует несколько факторов, способствующих ятрогенному повреждению лицевого нерва. Это, прежде всего, технические погрешности хирурга и недостаточное знание анатомии этой области. В некоторых случаях повреждение лицевого нерва может являться результатом врожденных пороков развития, таких как дегисценция или дупликатура. Кроме этого, рубцовые изменения после перенесенной операции на ухе или эрозирование стенки фаллопиевого канала с вовлечением нерва вследствие патологического процесса (например, холестеатомы) могут приводить к тому, что нерв становится более уязвимым.
Тактика ведения случаев ятрогенного паралича лицевого нерва полностью зависит от добросовестности хирурга. Если больной пробуждается после операции на среднем ухе или сосцевидном отростке с внезапным парезом лицевого нерва, ему необходимо уделить безотлагательное внимание. Часто лицевой парез бывает вызван временным действием местной анестезии и полностью проходит спустя несколько часов после операции. Если имеется смещение или ослабление мастоидальной повязки или тампонады канала, то в этих случаях возможно воздействие на обнаженный нерв либо силы избыточного давления, либо травмирующей силы. В случае, если лицевой паралич не проходит спустя несколько часов, хирургу необходимо решить, мог ли нерв быть поврежден во время операции. Если имеются какие-либо сомнения и паралич не проходит, должна быть выполнена диагностическая ревизия.
В тех случаях, когда во время операции хирург выделял лицевой нерв и имеется уверенность, что нерв интактен, паралич, вероятнее всего, связан с отеком. Лечение в этом случае включает в себя назначение кортикостероидов, электродиагностическое тестирование и ряд последовательных объективных обследований.
Любое хирургическое вмешательство на лицевом нерве или вблизи ствола нерва может привести к его повреждению. В этих случаях использование интраоперационного нейрофизиологического мониторинга (ЭМГ) лицевого нерва очень важно для профилактики его повреждений. Во время операции монитор в реальном времени постоянно информирует операционную бригаду звуковыми и визуальными сигналами о состоянии лицевого нерва. Учитывая, что монитор не функционирует во время использования электрокаутера, операционное поле покрывается пластиковой пленкой таким образом, чтобы половина лица осталась обозрима операционной сестре для наблюдения за движениями мышц лица в дополнение к электрофизиологическому монитору. Во время вмешательства на основании черепа (например, удаление опухолей в мостомозжечковом углу, к примеру, вестибулярной шванномы) лицевой нерв повреждается очень легко, особенно при опухолях больших размеров и при прорастании нерва опухолью.
Хотя нейрофизиологический мониторинг лицевого нерва является стандартом помощи при нейрохирургии основании черепа, ряд исследований показал, что мониторинг лицевого нерва и при хирургии барабанно-сосцевидной области может помочь избежать интраоперационного повреждения лицевого нерва. Хотя мониторинг и не может заменить опыт, полученный в результате тренировок в лабораториях на блоках височных костей или в операционной, но может быть чрезвычайно полезным для хирургов всех уровней. Мониторинг предназначен для идентификации и определения местоположения лицевого нерва, определения щадящего пути выделения и высверливания и минимизации раздражения нерва вследствие прямой травмы его ствола или растяжения. Мониторинг можно также использовать для обнаружения места блока нервной проводимости при остром лицевом параличе: блок должен находиться между участком ствола нерва, который отвечает на электрическую стимуляцию и участком, который уже не отвечает.
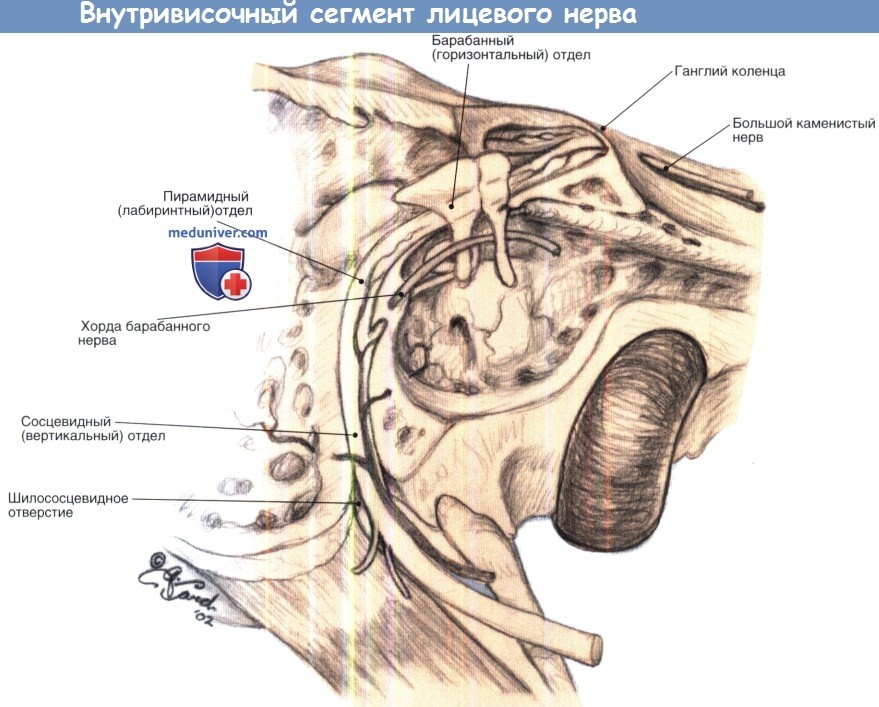
Внутривисочный сегмент лицевого нерва.
Электрическая стимуляция нерва после завершения операции позволяет убедиться в сохранении его целостности. Ряд исследований показал, что интраоперационное измерение СМПД коррелирует с послеоперационной функцией лицевого нерва, например, после удаления вестибулярной шванномы.
Медленно проявляющийся лицевой парез или паралич после отологических или нейроотологических операций (отсроченный лицевой паралич) является хорошо описанным феноменом, часто встречающимся вследствие вирусной реактивации в пределах узла коленца в результате хирургического вмешательства. Некоторые авторы описывают в своих работах отдаленный лицевой паралич после барабанно-сосцевидной, стремянной, кохлеарной имплантации, рассечения вестибулярного нерва или операции по поводу невриномы слухового нерва. Чаще всего отдаленный лицевой паралич наблюдается после операции по поводу невриномы слухового нерва (2,2-29% всех случаев), также описаны случаи после вестибулярной нейрэктомии (0-18%), стапедэктомии/стапедотомии (0,5-1%), операции на эндолимфатическом мешке (1%), кохлеарной имплантации (0,4-0,7%) и хирургии барабанно-сосцевидной области (0,38-1,4%).
Типично протекающий отдаленный лицевой паралич наблюдается между 3-ми и 12-ми послеоперационными сутками, хотя иногда может проявиться и спустя несколько недель. Ряд авторов в работах, основанных на серологических исследованиях, наряду сданными экспериментальных исследований на животных приходят к выводу, что отдаленный лицевой паралич проявляется следствием реактивации латентной герпес-вирус -ной инфекции в пределах лицевого нерва, при термических или механических манипуляциях во время операции этой области. Большинство пациентов, перенесших отдаленный лицевой паралич, могут рассчитывать на возвращение нормальной или почти нормальной функции (по шкале HBI-II) в пределах одного или двух месяцев, хотя в некоторых случаях восстановление занимает более длительный срок.
Некоторые авторы настаивают на использовании антивирусных препаратов для профилактики и лечения отдаленного лицевого паралича после нейроотологических операций, однако принимая во внимание высокую частоту спонтанного восстановления, для определения эффективности данной терапии необходимы проспективные контролируемые клинические исследования. По данным одного исследования, хирургическая профилактическая декомпрессия фаллопиева канала в лабиринтном сегменте в процессе операции по поводу удаления невриномы слухового нерва посредством транслабиринтного доступа и доступа через среднюю черепную ямку продемонстрировала более благоприятный период восстановления в отличие от удаления опухоли без костной декомпрессии, хотя различий в частоте встречаемости отдаленного лицевого паралича выявлено не было.
Восстановление функции лицевого нерва
Повреждения лицевого нерва, как и его заболевания, занимают первое место среди поражений черепных нервов. Число больных в возрасте от 10 до 30 лет составляет 60-70%.
Двигательный дефицит, возникающий при повреждении нерва, приводит не только к косметическому дефекту, но и нарушает полноценные акты жевания и глотания, меняется голос. Нейропаралитический кератит, причиной которого у больных с поражением лицевого нерва является лагофтальм и нарушение слезоотделения, в конечном итоге приводит к поражению роговицы, вплоть до потери зрения.
Все эти факторы приносят пациенту с поражением лицевого нерва тяжелую психическую травму, снижают качество жизни.
Причины, вызывающие поражение лицевого нерва:
1)Ятрогенные повреждение (удаление опухолей мосто – мозжечкового угла, операции на органах слуха, вмешательства на околоушной области и на лице)
2)Травмы (травмы черепа и головного мозга, сопровождающиеся переломом костей основания черепа, ранения шеи и лица)
3)Воспалительные поражения (невриты и отогенные повреждения) Клиническая картина поражения лицевого нерва хорошо известна и зависит от уровня повреждения и от степени нарушения проводимости.
Ведущим симптомом поражения лицевого нерва является слабость мимических мышц соответствующей половины лица. Операции по восстановлению функции лицевого нерва показаны при следующих состояниях:
1. Полное повреждение анатомической целостности лицевого нерва при удалении опухолей основания черепа (неврином VIIIнерва, менингиом, и.т.п.)
2. Частичное повреждение анатомической целостности лицевого нерва при удалении тех же опухолей, где признаки восстановления функции поврежденного нерва не появились в течение 5-6 месяцев после операции.
3. Параличи мимических мышц, развившиеся после тех же операций, при сохранении анатомической целостности лицевого нерва в случаях, когда в течение 10-12 месяцев не выявлялись признаки восстановления функции.
4. Параличи мимических мышц, развившиеся после указанных операций когда хирург не видел лицевого нерва, в связи с тем, что лицевой нерв был включен в опухоль.
5. Параличи мимических мышц лица, развившиеся при травматических переломах височной кости, при отсутствии признаков восстановления функции нерва спустя 3-4 месяца после травмы.
6. Параличи мимических мышц лица, развившиеся после радикальных операций на внутреннем и среднем ухе.
Операции по восстановлению функции нерва, проводимые в нашем центре, направлены на формирование анастомоза между поврежденным лицевым нервом и нервом-донором, благодаря чему достигается иннервация мышц лица. В каждом конкретном случае хирург выбирает наиболее оптимальную для пациента методику. Для устранения дефектов, связанных с поражением лицевого нерва применяются также пластические операции на лице, которые можно разделить на две группы: статические и динамические. Статические операции направлены на уменьшение асимметрии лица. Динамические операции имеют цель заместить функцию парализованных мышц.
В настоящее время все чаще используются комбинации хирургических вмешательств при лечении больных с поражением лицевого нерва: 1 этап – операция на лицевом нерве, 2 этап – пластические операции для устранения нарушающих функцию остаточных явлений.
Читайте также:


