Мексидол при защемлении седалищного нерва

Общие сведения
Защемление седалищного нерва (компрессия) представляет собой синдром его сдавления окружающими тканями, характеризующийся специфическим симптомокомплексом с двигательными, болевыми и трофическими расстройствами в зоне иннервации. Поскольку седалищный нерв является самым крупным периферическим нервом, в том числе и по протяженности (рис. ниже) его защемление может происходить на различных уровнях.
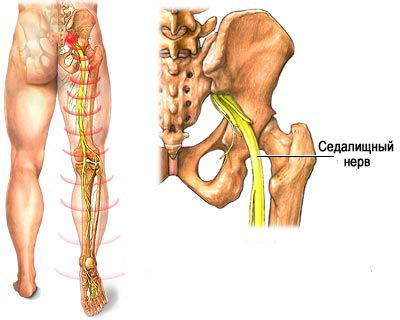
Седалищный нерв берет начало в крестцовом сплетении и образован ветвями поясничных и крестцовых (L4-L5/S1-S3) спинномозговых нервов. Проходит по внутренней поверхности малого таза и выходит из него через грушевидное отверстие. Проходит через ягодичные мышцы и выходит на заднюю поверхность бедра, где он прикрывается двуглавой и приводящей мышцей и мышцей бедра. В области подколенной ямки делится на малоберцовый и большеберцовый нервы. Иннервирует в двуглавую, полусухожильную и полуперепончатую мышцу бедра.
Компрессионные расстройства седалищного нерва наиболее часто обусловлены вертебральным фактором, то есть, патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба (грыжа межпозвоночного диска, стеноз спинномозгового канала, остеохондроз, спондилолистез и др.).
Однако, в ряде случаев компрессия седалищного нерва обусловлена экстравертебральным фактором — ущемлением нерва между спастически сокращенной грушевидной мышцей и крестцово-остистой связкой (рис. ниже) или при другом варианте развития седалищного нерва (при прохождении нерва непосредственно через мышцу) — сдавлением седалищного нерва измененной грушевидной мышцей.
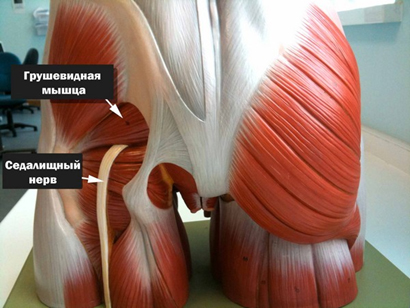
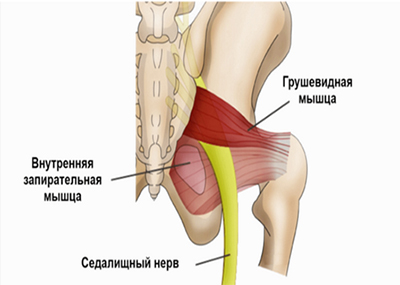
Патогенез
Классификация
- Первичную компрессию седалищного нерва, обусловленную поражением непосредственно мышечной ткани (травмы различного генеза, физические перегрузки).
- Вторичные — обусловлены патологическими изменениями в связочно-суставных структурах и межпозвонковых дисках пояснично-крестцового отдела позвоночного столба, тазобедренных суставов, заболеваниями органов таза.
Причины
Причинами развития стойкого патологического спазма грушевидной мышцы и изменений в ней (утолщение ее брюшка) могут быть:
- Миофасциальный болевой синдром, обусловленный травмами различного вида (неудачные инъекции лекарственных веществ, ушиб/растяжение мышц таза).
- Хроническая статическая/динамическая перегрузка (пребывание в одной позе длительное время, высокие физические нагрузки на мышцы таза).
- Синдром скрученного таза различного генеза (разная длина нижних конечностей, S-образный сколиоз).
- Блокада функции крестцово-подвздошного сочленения.
- Патология тазобедренного сустава (коксартроз).
- Заболевания инфекционно-воспалительной природы (гинекологические заболевания)/патология урогенитальной зоны, способствующие рефлекторному спазму грушевидной мышцы.
- Переохлаждения области таза.
- Вертеброгенная патология (остеохондроз пояснично-крестцового отдела, пояснично-крестцовые дорсопатии, поясничный стеноз).
Симптомы ущемления седалищного нерва
Все симптомы защемления седалищного нерва можно разделить на локальные проявления и непосредственные признаки компрессии седалищного нерва. Локальные симптомы защемления нерва в тазобедренном суставе проявляются ноющей/тянущей болью в ягодице, крестцово-подвздошном и тазобедренном суставах, интенсивность которой увеличивается при приведении бедра, в положении стоя, полуприседе на корточках, ходьбе, однако в положении сидя/лежа с разведенными ногами боль уменьшается. Синдром грушевидной мышцы часто сопровождают незначительные сфинктерные нарушения, проявляющиеся паузой перед началом мочеиспускания.
Непосредственными симптомами компрессии седалищного нерва в подгрушевидном пространстве и прилегающих сосудов являются:
- Тупые боли в бедре с характерной вегетативной окраской (ощущения зябкости, жжения, одеревенения).
- Иррадиация боли чаще по зоне иннервации большеберцового/малоберцового нервов или же по всей ноге.
- Снижение поверхностной чувствительности, реже — ахиллова рефлекса.
- При преимущественном вовлечении в патологический процесс волокон, формирующих большеберцовый нерв, болевой синдром локализуется в икроножных мышцах голени и усиливается при ходьбе.
При одновременной компрессии седалищного нерва нижней ягодичной артерии отмечается резкий спазм сосудов нижней конечности, что приводит к развитию перемежающейся хромоты с необходимостью для пациента периодически останавливаться во время ходьбы, онемению пальцев и выраженной бледности кожных покровов ноги.
Анализы и диагностика
Диагноз синдрома грушевидной мышцы устанавливается на основе характерных жалоб и клинических тестов, позволяющих выявить специфическую симптоматику заболевания. В качестве инструментальных методов исследования могут использоваться данные электромиографии, компьютерной томографии и магнитно-резонансной томографии, что позволяет выявить характерные миопатические и нейропатические изменения и увеличение размеров грушевидной м-цы.
Лечение, защемления седалищного нерва
Для того, чтобы вылечить защемление нерва в тазобедренном суставе используются методы как медикаментозной, так и немедикаментозной терапии.
При чрезвычайно интенсивных болях можно назначать препараты с выраженным действием — Трамадол, Дексалгин (уколы внутримышечно). Однако, при назначении нестероидных противовоспалительных препаратов следует помнить об их негативном воздействии на ЖКТ и при наличии соответствующих проблем у пациента назначать коротким курсом селективные ингибиторы ЦОГ-2 (Нимесулид, Кеторол, Целекоксиб, Целебрекс), не оказывающие значимого влияния на ЖКТ.
Обязательный компонент лечения — нейротропные витамины группы В, как в виде отдельных витаминов, так и в виде комбинированных препаратов (Нейробион, Мильгамма). При необходимости для усиления анальгетического действия назначаются лекарства, в составе которых содержатся пиримидиновые нуклеотиды (Келтикан).
Для купирования спазма грушевидной мышцы может проводится ее блокада. Как показывает практика, блокада мышцы является чрезвычайно эффективным методом обезболивания. Для ее проведения используется анестетик (Лидокаин, Прокаин) с кортикостероидами (Дексаметазон/Гидрокортизон).
Как правило, достаточно 3-4 блокад (делать 1 раз в 3 дня). Также, для купирования воспаления, отека и боли могут назначаться глюкокортикоиды в инъекциях непосредственно в брюшко грушевидной мышцы. Особенно эффективно использование двухкомпонентного препарата с выраженным пролонгированным действием (Депос).
Препараты могут использоваться в различных лечебных формах. При невыраженной боли вне острого периода могут широко использоваться кремы, гели и мазь, которые должны обязательно содержать противовоспалительный компонент — кетопрофен/диклофенак (Кетопрофен гель, Диклоран гель, Кетопром гель, Фастум гель, Диклак гель, Вольтарен, мазь Индометацин, Бутадион, крем Ибупрофен). В остром периоде при сильной боли предпочтение следует отдавать внутримышечным инъекциям.
Также рекомендуется назначать препараты нейрометаболической терапии с целью улучшения трофики мышц. Какие уколы делают при защемлении седалищного нерва для нормализации трофики? Как правило, для этой цели назначается Актовегин в/м в комплексе с витаминами группы В, а также пиримидиновыми нуклеотидами.
В случаях перехода острого процесса в хронический, манифестирующий рецидивирующей болью в течении длительного периода для профилактики развития депрессивного состояния требуется назначение антидепрессантов курсом на срок 3-4 месяца (Венлафаксин, Дулоксетин, Амитриптилин).
Проводится в период ремиссии и направленно на местное воздействие на мышцы таза и поясничной зоны (мануальная коррекция таза, миофасциальный релиз, глубокотканный кинезио-массаж, лечебная гимнастика) и коррекцию мышечно-связочного аппарата мышц, задействованных в патологическом процессе (постизометрическая релаксация мышц, миофасциальный релизинг, упражнения на растяжение/расслабление и укрепление мышц).



Массаж при защемлении седалищного нерва (сегментарный, классический, соединительнотканный миофасциальной массаж) является чрезвычайно эффективной процедурой для снятия спазма с мышц и фасций. Широко используется постизометрическая релаксация грушевидной мышцы, в основе которой упражнения на отведение/наружную ротацию бедра, лечебная гимнастика (авторская гимнастика по Уильямсу), лечебное плавание, йога, тренинг на тренажерах, плавание.
Можно ли, чем лечить и как лечить защемление седалищного нерва и его проявления в домашних условиях — часто задаваемый вопрос на различных форумах. На различных веб-ресурсах при желании можно найти множество видео упражнений при ущемлении седалищного нерва с комментариями авторов, а также приводится специальная зарядка для растяжки мышц таза, которую рекомендуется выполнять. Некоторые их упражнений приведены выше.
Однако, видео не всегда дает полное представление о правильной технике выполнения упражнения при защемлении седалищного нерва в ягодице, поэтому оптимальным вариантом будет посещение кабинета ЛФК, где можно освоить технику упражнений под руководством специалиста и уже потом выполнять их самостоятельно в домашних условиях.
Лекарства
- Препараты с обезболивающим действием (Анальгин, Парацетамол, Дексалгин, Трамадол, Трамал).
- Анестетики (Лидокаин, Новокаин).
- НПВС (Диклофенак, Мелоксикам, Ибупрофен, Индометацин, Кетопрофен, Диклоберл, Фламакс).
- Селективные ингибиторы ЦОГ-2 (Целебрекс, Нимесулид, Кеторол, Целекоксиб).
- Миорелаксанты (Диспорт, Баклосан, Мидокалм, Толперизон, Баклофен).
- Анестетики (Лидокаин, Прокаин).
- Витамины (В1, В6, В12, Нейробион, Мильгамма).
- Кортикостероиды (Депо-Медрол, Дексаметазон, Депос, Гидрокортизон).
- Препараты нейрометаболического действия (Актовегин, Нейробион).
Процедуры и операции
В остром периоде показаны электрофорез, фонорез, диадинамические токи, поля СВЧ, магнитотерапия, УФ-облучение, иглорефлексотерапия. В период ремиссии — массаж, кинезотерапия, лазеромагнитотерапия, светолечение, иглорефлексотерапия, тепловые процедуры (грязи, озокерит), электрофорез АТФ, подводный массаж, ЛФК.
Защемление седалищного нерва при беременности
Защемление седалищного нерва у женщин во время родов и при беременности достаточно частое явление, что обусловлено:
- Существенным увеличением нагрузки на мышечно-связочный аппарат таза, вызванной давлением увеличившейся матки на близлежащие органы и ткани.
- Резким набором собственного веса, особенно при многоплодной беременности.
- Переохлаждением тазовой области.
- Отсутствием физических нагрузок на организм женщины.
Симптомы защемления у женщин в период беременности аналогичны, однако зачастую происходит и одновременное ущемление срамного нерва, что формирует дополнительную симптомы в виде боли в зоне его иннервации (от ануса по всей промежности включая наружные половые органы).
При этом, лечение ущемления седалищного нерва при беременности является более сложным, особенно в остром периоде, когда симптомы ущемления сильно выражены, поскольку врач ограничен в назначении лекарственных препаратов. Поэтому, лечение при беременности проводится крайне осторожно и преимущественно без использования сильнодействующих медикаментов, решение о применении которых решает врач в каждом конкретном случае. Показан массаж для беременных и упражнения на растяжку грушевидной мышцы и мышц бедра (рис. ниже).

Диета
Специально разработанного диетического питания нет.
Профилактика
Профилактика ущемления седалищного нерва включает предупреждение мышечных перегрузок, травматических повреждений мышц таза и крестцово-поясничной области, остеохондроза позвоночника, коррекцию костно-мышечных аномалий нижних конечностей/таза, своевременное выявление и лечение вертеброгенных заболеваний, а также предупреждении рецидивов ущемления путём исключения высоких физических нагрузок, регулярных занятий ЛФК, спортом, прохождения курсов массажа.
Последствия и осложнения
При хронизации процесса болевой синдром может провоцировать эмоциональную лабильность, депрессию, нарушение сна, повышенную утомляемость, ограничение трудоспособности.
Прогноз
В целом, при адекватном лечении и реабилитации прогноз благоприятный с полным восстановлением работоспособности, однако, длительность восстановления может варьировать в широких пределах.
Список источников
- Баринов А.Н. Тоннельные невропатии: обоснование патогенетической терапии / А.Н. Баринов // Врач. — 2012. — № 4. — С. 31-37.
- Яхно Н.Н. Невропатическая боль: особенности клиники, диагностики и лечения / Н.Н. Яхно, А.Н. Баринов // Врач. — 2007. — № 3. — С. 16-22.
- Кукушкин М. Л. Патофизиологические механизмы болевых синдромов. Боль. 2003. № 1. С. 5—13.
- Синдром грушевидной мышцы/Романенко В.И., Романенко И.В., Романенко Ю.И.// Международный неврологический журнал. – 2014.
- Белова А. Н., Шепетова О. Н. Руководство по реабилитации больных с двигательными нарушениями. М., 1998. С. 221.

Опыт работы: Работа заведующим отделением дезинфекции и стерилизации 1981 ‑ 1992 гг. Работа заведующим отделением особо опасных инфекций 1992 ‑ 2010 гг. Преподавательская деятельность в Мединституте 2010 ‑ 2013 гг.
Новокаиновая блокада седалищного нерва как метод медикаментозного лечения
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
Одной из наиболее распространенных патологий в невралгии является ишиасом или же защемлением седалищного нерва. При этом заболевании происходит зажатие ткани нерва, но целостность внешней оболочки не нарушается.
Тактика, применяемая при медикаментозном лечении ишиаса, заключается в эксплуатации лекарств, призванных купировать болевой синдром.
Одним из самых действенных методов медикаментозного лечения является блокада седалищного нерва. Сегодня она проводится по двум методикам: на боку или животе и на спине.
Как и иные патологии, ишиас также имеет специфические симптомы:
- Болевой синдром разной интенсивности.
- Онемение.
- Жжение.
- Нарушение функционирования жизненно-важных органов.
Воспаление седалищного нерва может протекать в 2-х формах:
- Болезненные ощущения + невралгия.
- Невралгия (болезненных ощущений не наблюдается).
Если лечение патологии было своевременным, то воспаление уменьшится уже на первом месяце медикаментозной терапии.


В большинстве случаев медикаментозное вмешательство предполагает эксплуатацию НПВП — противовоспалительных нестероидных препаратов. Медики полагают, что даже недолгое употребление НПВП пациентом, страдающим от острого болевого синдрома, дает просто ошеломительный результат. Относительно преимуществ нестероидных лекарственных средств при хроническом болевом синдроме достоверных сведений пока не имеется.
Медикаментозное лечение воспаления седалищного нерва предполагает использование как рецептурных, так и безрецептурных НПВП. По мнению большинства специалистов, наиболее эффективными считаются такие препараты, как:
- ибупрофен;
- аспирин;
- кетопрофен;
- напроксен;
- диклофенак;
- флурбипрофен;
- дексибупрофен;
- толметин.
Кроме того, эти препараты провоцируют появление желудочно-кишечных кровотечений и язв. Для того чтобы обезопасить свой организм от нежелательных последствий, принимаемая доза должна быть минимальной.
К иным побочным явлениям, которые вызывают противовоспалительные нестероидные препараты, относятся:
- сильный дискомфорт (раздутость и жжение) внизу живота;
- повышенная сонливость;
- повышенное давление (кровяное);
- отечность, спровоцированная задержкой жидкости;
- головные боли;
- нарушение функционирования почек;
- появление сыпи.
В группу риска в основном входят:
Некоторым пациентам, проходящим медикаментозное лечение, назначается применение Ультрама или трамадола. Это болеутоляющее лекарство является неплохой альтернативой опиоидным препаратам. Отзывы пациентов об этом медикаменте в основном положительные, поскольку он отлично лечит воспаление и не вызывает зависимости и привыкания.


Основным отличием трамадола от противовоспалительных нестероидных препаратов является то, что возникновение побочных эффектов в желудочно-кишечном тракте при его применении практически исключено. В некоторых случаях медикамент провоцирует тошноту или ощутимый кожный зуд.
Отзывы людей говорят, что наиболее эффективной комбинацией является сочетание трамадола с парацетамолом. Это позволяет купировать болевой синдром намного быстрее.
Многочисленные отзывы специалистов в области медицины утверждают, что наиболее сильными болеутоляющими препаратами являются такие наркотические анальгетики (опиоиды), как:
- Перкосет.
- Оксиконтин.
- Перкодан.
- Нуморфан.
- Викодин.
Опиоиды, о которых большинство потребителей также оставляют положительные отзывы, особенно эффективны при кратковременном купировании болевого синдрома. Лечить защемление седалищного нерва с их помощью в течение 16-ти недель чревато возникновением непредсказуемых последствий, связанных с привыканием.


Опиоидные препараты вызывают следующие побочные эффекты:
- тошнота и рвота;
- повышенная сонливость;
- затруднение дыхания;
- проблемное мочеиспускание;
- беспокойство и тревожность (в некоторых случаях происходит развитие неврозов и даже паранойи).
В некоторых случаях для лечения воспаления доктор принимает решение о назначении кортикостероидных инъекций. Отзывы о кортикостероидах утверждают, что они активно способствуют быстрому снятию воспаления.
Объективных данных относительно эффективности эпидуральных инъекций на сегодняшний момент, к сожалению, не существует. Тем не менее многие полагают, что с их помощью болевой синдром купируется на 30-60 дней.
В некоторых случаях эпидуральные стероидные инъекции провоцируют возникновение таких побочных явлений, как:
- Воспаление.
- Менингит.
В целом использование эпидуральных инъекций не способствует улучшению состояния больного и не позволяют избежать хирургического вмешательства.
Достаточно распространенным методом лечения защемления и воспаления является блокада (новокаиновая) седалищного нерва.
Этот способ неспецифической терапии, отзывы о котором в основном положительные, предполагает введение в актуальные ткани новокаинового раствора. Новокаиновая блокада способствует купированию раздражения и выключению периферической иннервации. В результате болевой синдром ликвидируется, а трофика тканей улучшается.


Также новокаиновая блокада включает в себя такие лекарственные препараты, как:
- тримекаин;
- дикаин;
- лидокаин.
Для пролонгации полученного результата используется:
- желатиновый раствор (восьмипроцентный);
- этиловый спирт;
- растворы кровезаменительные.
Новокаиновая блокада, способствующая снятию воспаления и защемления, встречается в виде следующих форм:
- шейная;
- короткая;
- паранефральная;
- футлярная;
- пресакральная;
- внутривенная;
- внутриартериальная;
- абдоминальная;
- сердечно-арториальная.
В случае защемления седалищного нерва применяется местная блокада.
Патология седалищного нерва — достаточно серьезное и сложное заболевание, требующее комплексного лечения. Именно поэтому крайне важно своевременно получить квалифицированную медицинскую помощь.
Разблокировка седалищного нерва осуществляется исключительно опытным профессионалом.
Массаж седалищного нерва – самый безопасный и эффективный способ лечения этого заболевания. Он хорошо снимает боль и спазмы, принося пациенту долгожданное облегчение.
Седалищные нервы – самые крупные в организме человека. Они начинаются в поясничном отделе позвоночника и проходят через ягодицы вниз по ноге, разветвляясь на более мелкие на коленях, стопах, пальцах, голенях. Передавливание нервных окончаний позвонками, грыжей или спазмированными грушевидными мышцами, приводит к защемлению седалищного нерва и последующему воспалению — ишиасу. Это приносит человеку неприятные болевые ощущения, полный дискомфорт, иногда потерю работоспособности.

Массаж нельзя назначать себе самостоятельно. Только грамотно прописанное лечение может дать положительный результат. Для этого необходимо обратиться сначала к врачу-неврологу и пройти следующие виды обследований:
- Общий и биохимический анализ крови.
- Рентгеновский снимок позвоночника.
- Магнитно-резонансную или компьютерную томографию.
Курс массажа поможет убрать спазмы и улучшить отток от больного участка крови и лимфы, что приведёт к снижению боли и снятию отёка. Производить процедуру рекомендуется каждый день, но только после затихания острого воспаления, в качестве профилактического лечения, продлевающего ремиссию болезни.
Продолжительность сеанса по времени определяется для каждого пациента индивидуально, от 20 минут до 1 часа.
Если вы обнаружили у себя боль в пояснице, отдающую в ягодицу и ногу, не затягивайте с походом к специалисту. Боль сама не пройдёт, а несвоевременное лечение грозит серьёзными последствиями:
- Развитием сегментарной нестабильности позвонков в месте патологии.
- Отмиранием нервных корешков.
- Параличом.
- Постепенной атрофией органов малого таза.
В случае если лечение защемления седалищного нерва назначено вовремя и правильно, то польза от массажа будет очевидна. Кроме явно выраженного ослабления болевого синдрома и ослабления напряжения мышц, это проявится в:
- Повышении лимфо- и кровообращения.
- Нормализации функции седалищного нерва.
- Возвращении полноценной двигательной активности позвоночника.

Массаж при защемлении седалищного нерва не только снимет болезненные проявления. Он сможет предотвратить последующее развитие патологического состояния. Существует несколько продуктивных видов массажа при ишиасе:
- вакуумный;
- точечный;
- классический.
Этот вид массажа выполняется с помощью банок. Можно взять небольшую стеклянную либо купить специально предназначенные в аптеке.
Для лечения суставов наши читатели успешно используют Артрейд. Видя, такую популярность этого средства мы решили предложить его и вашему вниманию.
Подробнее здесь…
При выполнении вакуумного массажа мягкие ткани за счет разницы давления всасываются внутрь поставленной банки. Это обеспечивает растяжение и рефлекторное воздействие на те участки тела, которые должны быть задействованы в лечении. Проблемой, которую нужно устранить для избавления пациента от боли, является застой лимфы в тканях, пострадавших от защемления седалищного нерва.
Зоны, которые подвергаются вакуумному массажу при ишиасе: поясничный отдел спины, ягодица, нога (от подколенной ямки до ягодичной складки). Сама техника массажа банками не сложная, но выполнять её должен только квалифицированный специалист:
- Перед началом сеанса необходимо смазать кожу специальным маслом для лучшего скольжения.
- Нужно взять банку и удалить из неё воздух. Если это стекло без присоски, тогда поджигаем палочку, вводим в банку и ставим её рядом с позвоночником. Это должно быть то место, откуда идут болевые ощущения.
- Медленно двигаясь по пояснице от позвонков кнаружи и обратно производим S образные или спиралевидные движения. Так продолжаем делать около 10 минут.
- Далее переносим банку на ногу, к подколенной ямке и совершаем такие же движения в течение 7–10 минут.
Воздух не должен выходить из банки. Иначе вакуум исчезнет.
После процедуры пациента укутывают в тёплое одеяло и дают выпить горячего чая.
Нужно знать и противопоказания к этому виду массажа. Это высокое давление, высыпания на коже, онкологические заболевания, беременность, травмы.

Считается самым эффективным видом массажа при ишиасе. Он стимулирует мобилизацию внутренних резервов организма и становится ключевым в процессе восстановления тканей позвоночника.
При снятии и лечении боли, вызванной ущемлением седалищного нерва, очень эффективной является японская техника массажа шиацу.
Начинают процедуру с внутренней бедренной и паховой части ноги, подвергшейся защемлению. Массаж производится сверху вниз начиная от лобковой кости и заканчивая у коленного сустава. Эту область необходимо разделить на 10 биологически активных точек (БАП) и массировать последовательно каждую с нажимом по 5 секунд.
Затем переходят к внешней стороне бедра. Мысленно проводят параллель от внутренних точек надавливания, и ровно посредине участка ноги от бедра до колена обнаруживают следующие области для воздействия. Производится массирование, нажимая последовательно на все 10 точек, начиная сверху и продвигаясь вниз. С каждой БАП работают, надавливая 3 раза и удерживая 3 секунды.
Далее переходят к задней стороне ноги и ягодицам. Тут удобнее работать 4 пальцами. Точки для массирования необходимо обнаружить как можно точнее. Каждую из них нужно массировать не менее 5 секунд. Они располагаются:
- Одна на ягодичной мышце, где очаг воспаления.
- Вторая выше этой точки, около начала тазобедренного сустава.
- Третья ближе к паховой области, от середины бедра.
- Четвёртая – над десятой верхней точкой средней линии бедра.
После процедуры потянуться и расслабиться. Проделать так 4 раза.
Противопоказания к точечному массажу: опухоли доброкачественные (гемангиома), туберкулёз, язва желудка, заболевания крови, психоневрологические расстройства, лихорадка, беременность, состояние алкогольного и наркотического опьянения.
Перед началом массажа необходимо убедиться, что признаки остропротекающего воспаления отсутствуют. Для этого находят место зажима грушевидной мышцей седалищного нерва, то есть участок воспаления, и проверяют нажатием большого пальца степень болевых ощущений. Если они возникают от глубокого давления на мышцу, значит воспалительный процесс уже не в острой стадии и можно приступать к массированию.
В большинстве случаев назначается 10 сеансов этой процедуры. Сначала работают с пояснично-крестцовым отделом, в том месте, где начинается боль, используя такие методы, как:
- Поглаживание.
- Растирание.
- Спиралевидное растирание пальцами.
- Пиление.
- Поглаживание с отягощением.
- Вибрация.
Затем переходят к ягодице, которая подверглась защемлению, и разогревают её мышцы такими же способами. Точку, где обнаружено воспаление, прорабатывают более глубоко, надавливая на неё и массируя большими пальцами обеих рук в течение 15–20 секунд. Производят несколько подходов, чередуя надавливание и поглаживание.
Чтобы проверить эффективность действий, нужно согнуть ногу в колене и пяткой коснуться ягодицы.
После этого опускаются к задней поверхности бёдер и голени. Движения производят аккуратно, не слишком сильно надавливая на мышцы. Для лучшего скольжения, особенно для людей с сухой кожей, лучше использовать специальные гели и мази. Делают массаж этого участка при помощи таких приёмов:
- Общее поглаживание.
- Растирание по спирали обеими руками.
- Спиралевидное растирание большим пальцем по ходу седалищного нерва.
- Поглаживание двумя подушечками пальцев защемлённого нерва.
- Вибрация рукой или специальным устройством поражённого участка.
После каждого приёма необходимо производить поглаживание.
Противопоказания: сердечно-сосудистые заболевания, почечная недостаточность, остеомиелит и другие.
Массаж при защемлении седалищного нерва – достаточно эффективная лечебно-профилактическая процедура, которая обязательно должна присутствовать в комплексном лечении. Наличие противопоказаний не позволяет назначать её самостоятельно. Перед походом в массажный кабинет, необходимо посетить врача, а саму процедуру нужно доверить только проверенному специалисту, лучше всего по рекомендации.
Читайте также:


