Мелкие очаги демиелинизации и лакунарные кисты
Киста – это доброкачественное полостное новообразование. Если оно находит себе место в голове, то его полость заполняется спинномозговой жидкостью – ликвором. Есть особый вид такого образования у человека в головном мозге. Это киста лакунарная. Так её называют, потому что она начинает свой рост между оболочками вокруг серого вещества в лакунах от смещения тканей при их повреждении от воспаления. Это могут быть гемисфера или варолиев мост, подкорковые узлы или зрительные бугры.
Опасность данной разновидности в том, что киста вырастает до значительных размеров и лишь потом даёт о себе знать. Течение заболевания при диагнозе лакунарная киста головного мозга сопровождается головными болями, головокружением (когда киста переполняется жидкостью и начинает давить на соседние участки головного мозга).
Существующие виды
Так что же это такое – лакунарная киста в головном мозге и в каком виде она проявляется? Лакунарные кисты в современной неврологии классифицируются как врождённые и приобретённые. Врождённые считаются первичной формой заболевания, приобретённые – вторичной.

Врожденная лакунарная киста может сформироваться в материнской утробе, если будущая мать допускает себе курение, приём алкоголя и психотропных препаратов. Они, несомненно, являются патологическими факторами для формирования плода в утробе. Вследствие их влияния нарушается нормальная деятельность организма женщины, от которой всецело зависит развитие плода. Вредные привычки матери могут привести к мутации генов, нарушению питания плода, ухудшению его кровоснабжения. Причиной первичного лакунарного образования у младенца может стать перенесённое матерью заболевание, повлиявшее на строение нервных волокон и тканей плода.
Происходит это из-за нарушения закладки будущего ребёночка или патологии развития ЦНС. Формировка кистозной полости происходит на любой стадии эмбрионального развития, однако медики предполагают, что чаще всего это случается в первом триместре беременности.
Вторичная лакунарная киста формируется как результат перенесённого человеком заболевания, затронувшего нервную систему. Мать может переболеть несколькими недугами, отчего ослабнет её иммунитет. На сегодняшний день исследования подтверждают, что слабая иммунная система также может стать причиной роста лакунарного новообразования.
Причины развития патологии
К сожалению, лакунарные кисты головного мозга в своём большинстве растут бессимптомно, редко проявляя себя на ранних стадиях. Их может увидеть врач на томографии головы, которую делали по другой причине. Но это редкая случайность. А при активном развитии, когда киста достигает больших размеров и даёт о себе знать сильными болями и помрачением сознания, уже сложно определить причину появления заболевания, так как проходит много времени от его начала. Интересно, что размеры кисты могут варьироваться от пары миллиметров до десятка сантиметров, и при этом новообразование не проявляет своего роста никакими симптомами.
Учёными медиками наверняка доказано, что лакунарная киста может стать последствием некоторых соматических заболеваний:
- менингита;
- сахарного диабета;
- артериальной гипертензии;
- черепно-мозговых травм;
- системных заболеваний соединительных тканей;
- метаболических болезней;
- тромбозов.
После перенесённого ишемического инсульта лакунарная киста в мозге формируется на месте отмирающих глиальных клеток и нейронов. В результате освобождения места образуется свободная полость – лакуна, она заполняется спинномозговой жидкостью. В такой ситуации размер и форма кистозного образования зависят от места и степени поражения тканей мозга.
Проявления и первые симптомы
С лакунарной кистой можно спокойно прожить всю жизнь и не знать об этом. Она во множестве случаев не даёт знать о себе ни пациенту, ни врачам. Некоторые специалисты предлагают считать такое кистозное образование не заболеванием, а аномалией развития. Тем не менее, по некоторым симптомам врач может предположить наличие кистозного узла и предложить пациенту направленное обследование. Вырастая, кистозное новообразование сдавливает ткани соседних участков головного мозга, и, в зависимости от места расположения, может давать определённую клиническую картину.
Образование большого размера вызывает головные боли, изменяющиеся при смене положения тела человека. Тогда пациент сам показывает врачу, где конкретно болит голова. В других случаях симптомы могут быть такими, что человек не связывает их с болезнями головы:
- тошнота;
- рвота;
- судороги;
- галлюцинации.
В зависимости от места локализации кистозное новообразование даёт следующие проявления:
- давление на базальные ганглии вызывает трудности с выполнением сложных координационных движений;
- при размещении в теменной области у человека возникают нарушения равновесия и координации движений;
- киста поражает теменные доли – будут регрессировать устная и письменная речь.
Особенно подвержено нарушениям зрение, оно может страдать в первую очередь при любом расположении кистозного узла. Отмечаются и другие признаки появления лакунарного новообразования. Теряются обоняние и вкусовые ощущения, когда поражена височная область; искажается мимика, когда затронута лобная доля.
Длительное и латентное течение заболевания – характерная черта лакунарных кистозных опухолей. Именно это является причиной позднего проявления симптоматики и обращения к специалистам за медицинской помощью. Если же новообразование, в силу жизненных причин, не вырастает до больших размеров и не начинает давить на ткани соседних участков головного мозга, то оно вообще не будет влиять на функции главого органа и не даст никакого клинического проявления. Тогда новообразование может быть случайно выявлено на обследовании головы, проводимом по абсолютно другим показаниям.
Существующие диагностические методы выявления патологии
Увидеть лакунарное образование можно только на КТ, МРТ или спиральной компьютерной томографии. На снимках чётко видно место локализации, затрагиваемые соседние участки, форма и размеры новообразования. Помощь в уточнении клинической картины оказывает допплерография: на ней отражены скорость кровотока, состояние артерий, наличие аневризмы или атеросклеротические изменения сосудов. Названные методы обследования относятся к неинвазивным. Однако, когда врачам требуется уточнить гистологическую структуру тканей кисты, они прибегают к инвазивным методам. Первым и самым показательным является биопсия, точно определяющая характер опухоли, позволяющая провести морфологическое изучение взятого биоптата.
Лабораторная диагностика даёт свои результаты:
- содержание холестерина и свёртываемость отражают возможность закупорки сосудов;
- определение патогенных микроорганизмов в крови говорит об инфекционной основе возникновения новообразования.
В качестве дополнительного обследования проводится суточный мониторинг артериального давления. Перепады давления, предельные показатели анализов крови становятся косвенным подтверждением наличия патологии в головном мозге.
Комплекс лечебных мероприятий
При небольших размерах лакунарной кисты, когда клинические проявления не беспокоят пациента и нет нарушений в функциях головного мозга, то проводятся поддерживающее лечение и реабилитация в санаторных учреждениях. Однако рекомендуется регулярно следить за состоянием кисты, изменениями её положения, формы и размеров, так как учёные считают, что даже небольшое образование ускоряет процесс старения организма.
Основное лечение направлено на патологии, ставшие причиной появления кисты. В зависимости от этиологии используются противовирусные препараты или антибиотики, гипотензивные и иммуномодулирующие лекарственные средства.
Медикаменты, практикуемые врачами неврологами при лекарственной терапии кисты:
- средства против спаек;
- лекарства для восстановления кровообращения;
- иммуномодуляторы;
- антиоксиданты;
- ноотропные препараты.
На фоне медикаментозного лечения постоянно контролируются уровень холестерина, свёртываемость крови, артериальное давление.
Полностью избавиться от лакунарной кисты сегодня – это сделать операцию, согласиться на хирургическое вмешательство. На такой риск идут пациенты, у которых резко снижается качественный уровень жизни.
Методы, предлагаемые современной медициной для удаления лакунарной кисты:
- шунтирование;
- эндоскопия;
- трепанация черепа.
Менее инвазивным сегодня считается использование эндоскопа. Такое оборудование применяется, когда киста находится в легкодоступном месте. Но для проведения эндоскопии имеются противопоказания. При шунтировании в полость кисты методом прокола черепа вставляется дренажная трубка, через которую содержащаяся внутри образования жидкость вытекает, а стенки кисты постепенно срастаются. Этот способ имеет риск занесения инфекции. Трепанация черепа сегодня является самой высокоэффективной операцией, хотя и самой сложной. Она даёт возможность удалять кисты всякого размера, расположенные в любом месте. Однако при трепанации есть высокий риск повреждения тканей головного мозга.
И всё-таки самое эффективное лечение лакунарной кисты – это избавление от неё оперативным путём. Оно выбирается врачами исключительно по жизненным показаниям и проводится только при благоприятном прогнозе.
Итак, для начала напомню, что сделать МРТ головного мозга меня побудили нехорошие симптомы, которые не прекращались на протяжении трех месяцев. Попробую описать симптомы:
Системное, почти не прекращающееся легкое головокружение, почти незаметное, но очень неприятное.
Постоянная “затуманенность” восприятия окружающего, “прибитость” и заторможенность в голове – лучше описать не могу.
Иногда “заносило” на поворотах, мог “не вписаться” в дверной косяк, задеть угол стола и т.д. Не часто, но, как говорится, обратил внимание.
Довольно заметно ухудшилась трудоспособность – напомню, что мой основной инструмент – компьютер. Работать стало тяжело, не то слово…
Хроническая усталость – к концу дня вообще ничего делать не получается, только гонять нехорошие мысли о своем никчемном здоровье.
Проблемы со сном – начал периодически рано просыпаться и больше заснуть не удавалось. В моем случае рано – это 5 утра, обычно спал до 6.30 – 7 утра. Ложусь довольно рано, в 23:00 и кто-то скажет что этого вполне достаточно, но я-то знаю сколько мне надо… Стал очень чувствителен к “недосыпу”. Кстати, хроническое раннее пробуждение – это одна из основных жалоб и по сегодняшний день, только стало еще хуже. Но об этом будет отдельная история…
Периодические, но не частые и не сильные головные боли. Довольно продолжительные (2-5 часов), преимущественно в области полушарий и лобной части, затылочных болей не было.
Вот с таким “набором” я решил отправиться на МРТ головного мозга. Почему сразу на МРТ без всяких направлений от невролога? Скорее всего сыграл роль тот факт, что как раз незадолго до того, как у меня появились эти симптомы моя бывшая жена умерла от рака. Немного другая история и довольно длинная, всю её я рассказывать не буду, скажу только что касается темы МРТ. Так вот, насколько я в курсе, её жалобы очень напоминали мои: никаких “диких” головных болей, головокружение, шаткая походка и т.д. В итоге по результатам МРТ ГМ у нее диагностировали опухоль (или метастаз в ГМ, точно не скажу). Вот я и решил, что прежде, чем появиться у невролога надо бы “расставить точки над И”, что я и сделал. Страшно было – словами не передать!
Теперь результаты. Заключение МРТ (2007 год) гласит: МР-картина единичного очага в белом веществе головного мозга – вероятно сосудистого генеза. Признаки умеренно выраженной наружной гидроцефалии. Для общей картины приведу скан полного текста результата исследования:

Врач, который писал заключение ничего “военного” в исследовании не нашел, никаких опухолей и новообразований не увидел. По поводу “Единичного очага в белом веществе” круглых глаз не сделал, сказал, что скорее всего результат гипертонического криза или вообще врожденное, грозить особо ничем не может и причиной моих головокружений служить вряд ли может.
Уже потом, рассматривая дома результаты МРТ, сохраненные на DVD я нашел в своей голове вот такую “черную дыру”:
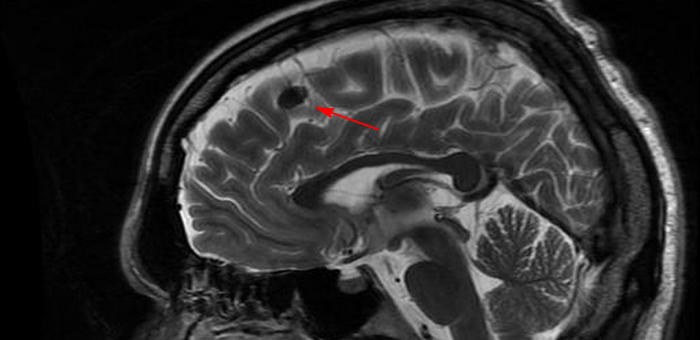
На приеме у невролога картину прояснить, в общем-то, не удалось. Никаких конкретных комментариев ни по поводу единичного очага, ни по поводу гидроцефалии, ни даже по поводу “черной дыры” я не получил. Все в общих чертах, типа “ничего смертельного”. Общие рекомендации и т.д. и т.п. Причем побывал у двух неврологов. Прописали церебролизин, витамины и успокоительные. Сказали периодически наблюдаться и делать МРТ примерно раз в два года для наблюдения в динамике. Вроде бы и успокоили, но с другой стороны никаких конкретных мер. Докторам, конечно, виднее, но настораживает.
Никаких изменений, а тем более улучшений моего состояния не последовало. Проходил назначенные курсы – впустую. На протяжении этих лет сделал еще 4 исследования МРТ ГМ. Картина почти не менялась. Приведу вырезки заключения МРТ (2012 год):

Несколько напрягала формулировка “единичные”, т.е. во множественном числе. Очередной визит к неврологу немного успокоил – практически никакой реакции на формулировку заключения я не увидел.
Вот последнее исследование, привожу его результаты полностью, т.к. заметил (на мой взгляд) очень нехорошую динамику. МРТ ГМ 2013 год:

Желтым маркером выделил пункт, который заставил меня поволноваться. На первых МРТ единичные очаги были 0.3см, а здесь уже фигурировала цифра 0.4 см. Я, конечно, понимаю, что старею, со здоровьем лучше не становится, но все равно картина удручала. Очередной прием у невролога – опять ничего. Увеличение очагов доктор объяснила “скорее всего погрешность или разная разрешающая спосбность аппаратов”. Ну вот что делать, приходится верить… Тем более, что это выгоднее, чем думать о плохом.
Плюс ко всему появилась липома межполушарной щели. Просто пипец какой-то…
Последний визит к неврологу закончился очередным курсом церебролизина (теперь внутривенно) и мексидола внутримышечно. Плюс 20 дней приема препарата Тагиста. Плюс к этому речь опять таки зашла об антидепрессантах. Но об этом потом…
В последний свой визит я задал доктору вопрос о рассеяном склерозе. Невролог категорически отрицал диагноз РС, но я все-таки расскажу почему я в очередной раз сделал МРТ и почему опять попал на прием к неврологу.
Думаю, что многие ВСД-шники проходили через подобные мучения и сомнения, так что в следующем посте поговорим немного о симптомах рассеянного склероза.
Юрий 16.10.2014
Все проведенные вами исследования особых беспокойств вызывать не должны. В этом все смотревшие вас специалисты абсолютно правы. А “очаги глиоза” сами по себе не являются самостоятельным диагнозом,но всегда причинно связаны с каким-либо заболеванием или какой либо дисфункцией организма. В вашем случае предполагается сосудистый генезис. Рекомендую проведение УЗИ исследование (допплер, триплекс) БЦС головного мозга. Возможно у вас ХНМК.
яна 29.11.2014
Я сделала мрт и мне точно такое же заключение написали,у меня неустойчивость в походка,и другое но неврапотолог выписала лекарства,но диск даже не смотрела,что делать незнаю
саша 17.03.2015
добрый день! подскажите, что означает мое заключение мтр головного мозга? единичный очаг глиоза в правой лобной доле, вероятнее,сосудистого генеза. Ликвородинамические нарушения в виде расширения конвекситальных субарахноидальных пространств лобно-теменных областей. нормотипический вариант строения артерий Виллиизиева круга без признаков снижения кровотока в периферических ветвях мозговых артерий. умеренная ассиметрия кровотока позвоночных артерий D>S. спасибо!
Ирина 17.04.2015
Блин, епрст, вы же мужчина. Возьмите себя в руки, и не прислушивайтесь так к своим псевдоболячкам. Мне еще нет 30, а уже куча реальных болячек, а я не унываю. Правильно говорят, женщины выносливее мужчин!
Михаил 21.04.2015
Такая проблема и также обнаружены единичные участки глиоза 0.3см.
РС пока что отрицают. Напишите мне, если будет желание, можно обсудить – что делать дальше и какую диагностику проходить, ибо я тоже точно не знаю что делать.
Елена 04.05.2015
У меня МРТ показало одиночный очаг с гиперинтенсивным сигналом в Т2 размером 4 мм. И тоже сказали, ничего страшного.. Зрение пропадает все больше после каждого приступа головной боли. Ходить все труднее и не могут найти причину. В центре РС сказали на всякий случай повторно пройти МРТ через пол года и все..
татьяна 11.07.2015
в белом веществе лобных и теменных долей , субкортикально, определяются немногочисленные вазогенные очаги размером 0,5см.
что это значит?
Евгения 24.07.2015
Граждане, товарищи, ау. Откликнитесь. Кто-либо нашёл способ лечения от этой заразы?
Сергей 30.07.2015
Здравствуйте, у меня множественные очаги глиоза до 0.9 см, это очень плохо??
константин 06.09.2015
у меня такая же беда, с этим диагнозом дают группу?
НАТАЛЬЯ 09.09.2015
ЧТО ОЗНАЧАЕТ ДИАГНОЗ- МАГНИТНО РЕЗОНАНСКИЕ ПРИЗНАКИ ГОЛОВНОГО МОЗГА,ПРИЗНАКИ НАРУЖНОЙ ЗАМЕСТИТЕЛЬНОЙ ГИДРОЦЕФАЛИИ,ПРИЗНАКИ КАУДАЛЬНОЙ КИСЛОТАЦИИ МИНДАЛИН МОЖЕЧКА,НЕ МНОГОЧИСЛЕНЫЕ ВАЗАГЕННЫЕ ПРИЗНАКИ ОЧАГОВ ВЕЩЕСТВА ГОЛОВНОГО МОЗГА
Doc (Автор) 09.09.2015
Признаки головного мозга – это уже хорошо :) Это шутка, как вы, надеюсь, понимаете.
Вы не дословно переписали заключение – это раз. Но это не важно.
Важно второе – здесь нет профессионального врача-консультанта, а тем более, нескольких узких специалистов. То, что здесь вам ответят можно расценивать не более, как предположение, которое в большинстве случаев может быть ошибочным.
Вам следует обратиться на специализированный форум, например, в соответствующий раздел Русмедсервера. Но, мой опыт подсказывает, что там на ваше заключение вряд ли обратят внимания, потому что ничего “заслуживающего внимания” по мнению невролога в этом заключении нет.
Мой вам совет – обратитесь к очному неврологу, толку будет больше.
Ну и если вам уж так срочно и вас пугает формулировка “вазогенные очаги ГМ” (так правильно звучит), то это ни что иное, как “очаги сосудистого генеза”, которые, как раз таки, упоминались в этом посте и в комментариях и встречаются они не так уж и редко. Опять же, по моему личному опыту, неврологи практически не обращают внимание на их наличие, особенно если они “немногочисленные”
Наша задача – в этом разобраться.
- Очаги демиелинизации на МРТ: что это может быть
- Активны очаги демиелинизации или нет? МРТ головного мозга с контрастом, олигоклональный IgG в ликворе и крови
- Как будет построено обследование при обнаружении очагов демиелинизации в головном или спинного мозге
- Ревматическое заболевание с вовлечением мозга может имитировать картину рассеянного склероза
Очаги демиелинизации на МРТ: что это может быть
Очаг демиелинизации в веществе головного или спинного мозга – это участок, где когда-то был, или в настоящее время идёт воспалительный процесс с разрушением миелина – оболочки проводящих нервных путей. Подробнее о демиелинизации
Если найдены очаги демиелинизации в головном или спинном мозге – первое, что нужно сделать, это выяснить природу очагов, степень их опасности и наличие/отсутствие потребности в лечении. Для уточнения диагноза мы предложим Вам осмотр неврологом и исследования на предмет нейроинфекций, аутоиммунного процесса (рассеянный склероз, аутоиммунный энцефаломиелит), ревматических заболеваний с вовлечением головного и/или спинного мозга. Результаты этих исследований внесут ясность в ситуацию и помогут правильно построить лечение, если оно потребуется.
Какие находки возможны:
- Перенесенная и давно завершившаяся ранее (даже в детстве) демиелинизация – нейроинфекция или аномальная реакция на прививку, либо какой-то другой оконченный воспалительный процесс. В таком случае очаги демиелинизации могут сохраняться всю жизнь, не представляя опасности. Такая ситуация обычно не требует лечения.
- Текущий демиелинизирующий воспалительный процесс в активной фазе или в стадии временной остановки – ремиссии. Такой воспалительный процесс может быть вызван либо чрезмерной агрессией иммунной системы, когда белки миелина ошибочно распознаются иммунитетом как чужеродные и опасные, либо нейроинфекцией, либо сочетанием обоих процессов. В этом случае мы предложим Вам лечение, причем, по возможности, безотлагательное – речь идет о потере рабочей ткани головного и/или спинного мозга. Подробнее о срочном лечении атаки рассеянного склероза
 |  |
| Очаги демиелинизации на МРТ до и после лечения. Через 4 месяца от начала лечения видно уменьшение очагов – ремиелинизация (диагноз – рассеянный склероз, протекавший на фоне инфекции вирусом Эпштейн-Барр, микоплазмой и хламиией). Чем раньше начато лечение – тем лучше прогноз на восстановление. | |
 |
| Очаг демиелинизации в веществе спинного мозга |
Активны очаги демиелинизации или нет? МРТ головного мозга с контрастом, олигоклональный IgG в ликворе и крови
Наличие/отсутствие активности очагов демиелинизации в текущий момент времени может много прояснить в диагнозе и указывает на срочность лечения. Что такое активный очаг демиелинизации: это участок в головном или спинном мозге, где в настоящее время идет активный процесс разрушения миелина (обострение или дебют демиелинизирующего заболевания).
Ответ о происхождении и активности очагов демиелинизации в веществе головного мозга может дать МРТ с гадолиниевым контрастированием. Очаги, в которых демиелинизация идёт прямо сейчас, накапливают контрастное вещество, и это видно при МР-томографии.
Однако, очаги демиелинизации накапливают контраст только в период активного воспаления, и в стадии ремиссии (временной остановки заболевания) возможен ложноотрицательный результат. В этом случае диагноз можно уточнить с путем исследования олигоклонального IgG в ликворе и крови. Олигоклональный IgG дает информацию о наличии/отсутствии повышенной активности иммунной системы в головном и спинном мозге.
С достаточной степенью достоверности результаты исследования олигоклонального IgG и МРТ с контрастом трактуются так:
- Текущего демиелинизирующего заболевания нет – очаги демиелинизации не накапливают контраст при МРТ, олигоклональный IgG в норме. Лечение, скорее всего, не понадобится.
- Текущее демиелинизирующее заболевание есть, но на данный момент времени оно неактивно (ремиссия) – при МРТ в очагах демиелинизации контраст не накапливается, олигоклональный IgG в ликворе повышен. Потребуется плановое лечение.
- Текущее демиелинизирующее заболевание есть, и на данный момент времени оно активно (обострение или дебют) – очаги демиелинизации накапливают контраст при МРТ, олигоклональный IgG в ликворе повышен. В этом случае мы предложим Вам срочное лечение – нужно остановить процесс разрушения ткани мозга. Подробнее о срочном лечении атаки рассеянного склероза
Как будет построено обследование при обнаружении очагов демиелинизации в головном или спинного мозге
- Детальный неврологический осмотр. Для рассеянного склероза и других демиелинизирующих заболеваний характерны вполне определенные симптомы. Эти нарушения рефлексов, чувствительности, координации, гнозиса, праксиса и т.д. по определенной схеме. Неврологический осмотр помогает сузить круг поисков, сократить время обследования и снизить расходы на диагностику.
- Лабораторное обследование. Это анализы на нейроинфекции, аутоиммунные заболевания, иммунологические исследования. Обычно это несколько исследований из приведенных на этой странице.
- Исследование вызванных потенциалов входит в стандарт обследования при демиелинизирующих заболеваниях, в т.ч. при подтверждении диагноза рассеянного склероза.
- Электронейромиография (ЭНМГ) – это набор методов исследования проведения нервного возбуждения по проводящим путям нервной системы (головной мозг – спинной мозг – периферические нервы – мышцы). Часто именно ЭНМГ вносит окончательную ясность в диагноз при обнаружении очагов демиелинизации в головном мозге или спинном мозге.
 |  |
| Клинический осмотр неврологом при подозрении на рассеянный склероз. Проверка рефлексов, чувствительности, координации и т.д. | |
Если очаги демиелинизации активны (накапливают контраст), если нарастает неврологическая симптоматика – мы предложим лечение немедленно. В этой ситуации нужно срочно остановить разрушение головного и/или спинного мозга. В процессе лечения будем уточнять диагноз, и как только диагноз будет ясен – предложим Вам плановое лечение, исходя из результатов диагностики. Если на текущий момент активной демиелинизации нет – есть время спокойно разобраться в происходящем. Полученные данные исследований помогают понять причину демиелинизации и ложатся в основу схемы лечения.
Имеет ли практический смысл определять содержание основного белка миелина и антитела к миелину? Обычно не имеет. Почему:
- При инфекционном, ревматическом и даже травматическом поражении нервной системы может разрушаться миелин, потребуется его утилизация, и антитела к его белкам могут повыситься естественным образом. Дифференцировать диагноз в этих случаях достоверно невозможно.
- Иммунная агрессия может быть направлена не против основного белка миелина, а против других его белков (возможно сразу нескольких), молекулярное строение которых довольно различно. В этом случае высокого уровня антител к основному белку миелина не будет, несмотря на текущую демиелинизацию.
Ревматическое заболевание с вовлечением мозга может имитировать картину рассеянного склероза
Хронические аутоиммунные болезни могут протекать длительно, скрыто, и напоминать МРТ-картину рассеянного склероза. В первую очередь следует иметь в виду васкулит и системную красную волчанку.
Васкулит – это атака иммунной системы против кровеносных сосудов собственного же организма. Сопровождается обескровливанием ткани, питаемой пострадавшим сосудом. При васкулите обнаруживаются характерные изменения в анализах крови (антитела к цитоплазме нейтрофилов), а кроме того, иногда можно обнаружить очаги васкулита на коже при простом осмотре. Системная красная волчанка может протекать с аутоиммунным повреждением мозга и периферических нервов. Лечение ревматических болезней, рассеянного склероза и других демиелинизирующих заболевания строится по-разному, поэтому правильно поставленный диагноз здесь очень важен.

Киста головного мозга – это новообразование доброкачественной природы. Имеет вид полости, заполненной спинномозговой жидкостью.
Лакунарная киста головного мозга находится между серым веществом мозга и его оболочками, также может находится в гемисфере мозжечка или в варолиевом мосту. По данным наблюдений, встречается у 4% населения, мужчины чаще страдают от заболевания, чем женщины.
Опасность развития это вида кисты заключается в том, что данное образование может бессимптомно достигнуть значительных размеров.
Разновидности и локализация
По происхождению лакунарные кисты бывают врожденными и приобретенными. Локализуются в следующих структурах мозга:
- варолиев мост;
- подкорковые центры;
- мозжечок;
- зрительные бугры таламуса.
Чаще всего образуются в постнатальном периоде под влиянием различных факторов.
Причины и провоцирующие болезни
Общий механизм появления кисты таков: в результате различных причин часть клеток мозга отмирает, в полости скапливается ликвор и образуется полость-киста.
Причинами появления образования у плода во время внутриутробного развития могут быть:
- инфекционные болезни матери и ребенка;
- токсические вещества, в частности алкоголь;
- облучение;
- кислородное голодание мозга вследствие плацентарной недостаточности;
- генные и хромосомные мутации;
- прием матерью лекарственных препаратов, обладающих тератогенным эффектом.
У взрослого человека лакунарная киста может развиться в результате:
- кровоизлияния в мозг и его оболочки;
- черепно-мозговых травм;
- паразитарных заболеваний (эхинококкоз);
- ишемии головного мозга;
- инфаркта мозга;
- хирургического вмешательства;
- повышенного артериального давления;
- менингита;
- сахарного диабета;
- возрастных изменений;
- нейросифилиса;
- нарушений работы эндокринной системы;
- системных поражений соединительной ткани.

Кисты могут возникать при нарушении кровоснабжения некоторых участков мозга. Ишемия является следствием эмболизации, тромбоза или закупорки артериального сосуда атеросклеротическими бляшками. В результате длительного кислородного голодания нейроны и глиальные клетки погибают. Это состояние называется ишемическим инсультом.
На месте отмерших клеток мозга появляется полость – лакуна, которую заполняет спинномозговая жидкость. Форма и размеры кисты зависят от размера пораженного участка и локализации сосуда.
Клиническая картина
Симптомы развития подобного образования могут не проявляться годами. У таких пациентов кисты выявляются в ходе плановых обследований головы.
Увеличиваясь, образование сдавливает близлежащие отделы мозга. Симптомы, которые указывают на лакунарную кисту, зависят от местонахождения пораженных участков:
- Например, если киста образовалась в области базальных ганглиев, то пациент будет жаловаться на проблемы с выполнением сложных движений.
- При поражении теменной доли нарушается координация движений, чувство равновесия и положения тела в пространстве, регрессируют навыки устной и письменной речи.
![]()
- Если образование располагается в височной области, могут возникать слуховые, обонятельные, вкусовые галлюцинации.
- Образование в лобной части вызывает непроизвольные мимические движения и приступы эпилепсии.
- Нарушения функционирования затылочного отдела приводит к появлению проблем со зрением.
Также характерными симптомами, указывающими на поражение оболочек мозга, являются тошнота, рвота, головные боли, светобоязнь, потеря эластичности мышц шеи.
Цели и методы диагностики

Для определения вида, размера, формы и локализации кисты, а также повреждений окружающих тканей используются методы компьютерной и магнитно-резонансной томографии. При МРТ-обследовании пациенту вводят контрастное вещество, позволяющее дифференцировать кисту и злокачественные опухоли.
Также для того, чтобы установить вероятность появления новых образований и предотвратить рост имеющихся, проводят дополнительные обследования. Наиболее популярными диагностическими методами являются:
- Допплерография – неинвазивная методика, позволяющая определять скорость мозгового кровотока, сужение артерий, обнаруживать аневризмы сосудов и атеросклеротические изменения.
- Электрокардиография – проводится для выявления сердечной недостаточности.
- Биопсия тканей головного мозга – изучение гистологической структуры тканей для выяснения характера новообразования
- Анализы крови на содержание холестерина и свертываемость. Высокие значения этих показателей свидетельствуют о вероятности закупорки сосудов, что в свою очередь может стать причиной развития лакунарной кисты.
- Мониторинг артериального давления в течение суток. Перепады давления способны привести к инсульту и последующим осложнениям.
- Анализ крови на наличие патогенных микроорганизмов – проводится в том случае, когда существует предположение, что киста возникла в результате инфекционного заболевания.
Комплекс мер
Если лакунарная киста киста небольшого размера и пациента не беспокоят клинические проявления нарушения работы головного мозга, то лечение, как правило, не назначается, но рекомендуется проводить регулярные наблюдения за ростом образования.
Существует мнение, что протекающие бессимптомно кисты следует считать не заболеваниями, а скорее аномалиями. Другие специалисты, напротив, убеждены, что даже небольшие образования ускоряют наступление старческой деменции и способствуют развитию неврологических болезней.
Необходимо проводить лечение патологий, ставших причиной возникновения кисты. Для этого могут использоваться антибиотики, противовирусные препараты, гипотензивные средства – в зависимости от этиологии заболевания.
В случаях, когда образования возникают в результате кровоизлияния в мозг или развиваются симптомы, снижающие качество жизни больного, показано хирургическое вмешательство. На сегодняшний день это единственный способ избавления от лакунарных кист.
Методы, применяемые для удаления образования:
- Шунтирование – пациенту устанавливают дренажную трубку, через которую происходит отток жидкости, заполняющей полость.
![]()
Стенки кисты опадают и срастаются. Недостатком метода является высокий риск инфицирования при использовании шунта в течение длительного времени. - Эндоскопия – удаление кисты через прокол в черепе с использованием эндоскопа, снабженного видеокамерой. Самый безопасный и нетравматичный метод. Однако для его применения имеются противопоказания.
- Трепанация черепа – высокоэффективная операция, позволяющая удалять кисты любой локализации, но с высоким риском повреждения головного мозга.
В данный момент к шунтированию и трепанации прибегают крайне редко.
Последствия и прогнозы
При отсутствии адекватной терапии развитие лакунарной кисты может иметь ряд неблагоприятных последствий, таких как нарушения координации движений, поражения зрения и слуха, воспалительные процессы в тканях мозга, летальный исход.
У детей возможно развитие гидроцефалии – скопления ликвора в желудочках, приводящее к сдавливанию структур мозга.
Однако, при правильной постановке диагноза и своевременном лечении, возможно полностью избавиться от признаков заболевания и предупредить образование новых кист.
Для профилактики болезни следует не реже чем раз в 2 года проходить профилактическое обследование и в случае необходимости обращаться к врачу.
Читайте также:




