Метастазы в зрительном нерве
Метастатический рак, вероятно, является наиболее часто встречающейся интраокулярной злокачественной опухолью. По проблеме метастатического поражения внутриглазных структур опубликованы результаты многочисленных больших серий наблюдений, обзоры и клинические случаи, в настоящей статье мы цитируем лишь некоторые из них (1-53). Несмотря на то, что метастазы в сосудистой оболочке - наиболее часто встречающееся злокачественное внутриглазное новообразование, в практике офтальмоонколога эта патология встречается реже, чем меланома сосудистой оболочки, вероятно, потому, что у многих из этих больных уже имеется далеко зашедшее системное раковое поражение и такие больные не попадают в поле зрения офтальмолога.
Иногда у больного обнаруживают новообразование сосудистой оболочки, по своей картине соответствующее метастазу, но в результате системного обследования первичную опухоль выявить не удается, данные о раке в анамнезе больного также отсутствуют, и для подтверждения диагноза метастаза выполняется тонкоигольная аспирационная биопсия. В некоторых случаях на локализацию первичной опухоли могут указывать характерные цитопатологические признаки или результаты иммуногистохимического исследования. Однако у других пациентов цитопатологическое исследование подтверждает диагноз метастатического поражения, но локализация первичной опухоли так и остается неизвестной. Ниже проиллюстрировано несколько случаев, в каждом из которых диагноз ставился на основании цитопатологического исследования материала, полученного при тонкоигольной аспирационной биопсии, но первичная опухоль так и не была выявлена.
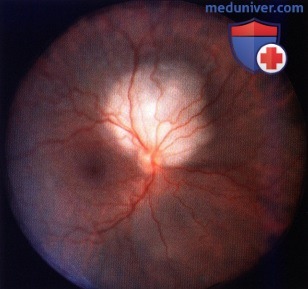
Метастаз в хориоидее кверху от диска зрительного нерва. 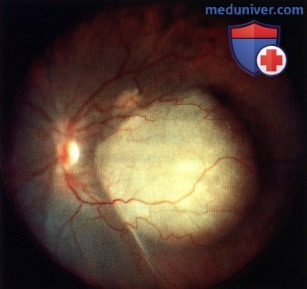
Метастаз в хориоидее в макулярной зоне. 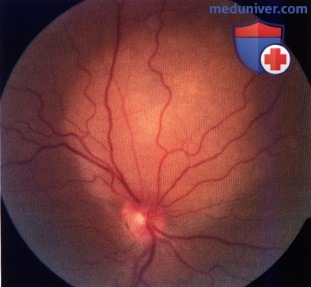
Метастаз в хориоидее кверху от диска зрительного нерва. 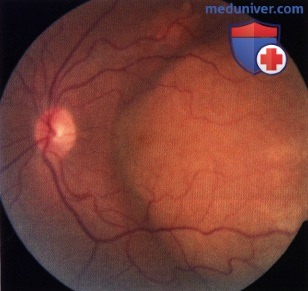
Метастаз в хориоидею макулярной зоны. 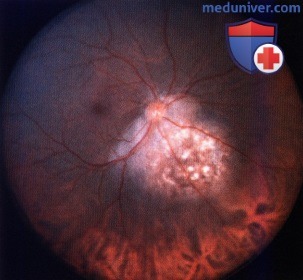
Метастаз в хориоидее снизу от диска зрительного нерва с фиброзной метаплазией пигментного эпителия сетчатки. 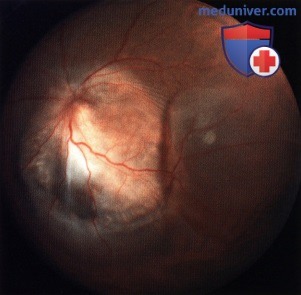
Метастаз в хориоидее, окружающий и прорастающий диск зрительного нерва.
б) Диагностика. Диагностика внутриглазных метастазов обычно включает в себя сбор анамнеза о ранее существовавших раковых опухолях и тщательную биомикроскопию на щелевой лампе и офтальмоскопию. Диагностике помогают дополнительные методы исследования, такие, как флюоресцентная ангиография и ультразвуковое исследование. При флюоресцентной ангиографии гиперфлюоресценция метастазов в хориоидее, как правило, начинается в позднюю венозную фазу, обычно позже, чем гиперфлюоресценция меланомы или гемангиомы хориоидеи. При ультразвуковом A-сканировании обычно отмечается высокая эхогенность ткани метастаза, а при В-сканировании - акустическая плотность образования; такая же картина наблюдается при гемангиоме хориоидеи. В редких случаях метастаз в хориоидее может принимать грибовидную форму, аналогично меланоме хориоидеи (19).
в) Патологическая анатомия. В большинстве случаев диагноз внутриглазного метастаза ставится клинически, забор ткани для гистологического исследования не выполняется. Однако метастазы в сосудистой оболочке формируют классическую макроскопическую и микроскопическую картину. При макроскопическом исследовании эти злокачественные новообразования обычно имеют белую или желтую окраску, они могут быть диффузными или узловыми и иметь широкое основание. Гистологическое строение метастазов в сосудистой оболочке варьирует в широких пределах, оно зависит от типа и локализации первичной опухоли и степени ее дифференцировки (1-3).
Иногда опухоль настолько низко дифференцирована, что при исследовании тканей глаза локализацию первичной опухоли определить трудно. В таких случаях некоторую помощь в классификации новообразования и определении локализации первичной опухоли оказывает иммуногистохимическое исследование.
г) Лечение. Способы лечения при метастазах в сосудистой оболочке различаются в зависимости от клинической ситуации (1-8, 22-25). Мелкие бессимптомные опухоли или образования, реагирующие на проведенную ранее или проводимую во время выявления метастаза химиотерапию, могут не требовать немедленного лечения и подлежат лишь периодическому наблюдению. По поводу более крупных вызывающих жалобы опухолей проводится внешнее облучение или брахитерапия с применением аппликатора. Недавно был описан прекрасный эффект фотодинамической терапии при лечении мелких метастазов в задней части хориоидеи. Фотодинамическая терапия длится всего несколько минут, тогда как любая методика лучевой терапии требует гораздо больше времени (22, 24).
Системный прогноз зависит от типа опухоли. У больных с метастазами рака молочной железы в хориоидею прогноз зачастую более благоприятный, тогда как метастазы рака легких или меланомы характеризуются значительно худшим прогнозом. У пациентов с метастазами карциноидной опухоли прогноз зачастую гораздо более благоприятный, так как метастатические очаги этой опухоли могут оставаться относительно стабильными в течение месяцев или лет (1).
Клинические примеры метастатических опухолей сосудистой оболочки глаза, сетчатки и диска зрительного нерва:
д) Список использованной литературы:
1. Shields CL, Shields JA, Gross N, et al. Survey of 520 uveal metastases. Ophthalmology 1997; 104:1265-1276.
2. Ferry AP, Font RL. Carcinoma metastatic to the eye and orbit. I. Clinicopathologic study of227 cases. Arch Ophthalmol 1975;92:276-286.
3. Stephens RF, Shields JA. Diagnosis and management of cancer metastatic to the uvea. A study of 70 cases. Ophthalmology 1979;86:1336-1349.
4. Shields JA, Shields CL, Kiratli H, et al. Metastatic tumors to the iris in 40 patients. Am I Ophthalmol 1995;119:422-430.
5. Shields CL, Kaliki S, Crabtree GS, et al. Iris metastasis from systemic cancer in 104 patients. The 2014 Jerry A. Shields Lecture. Cornea 2015;34(l):42-48.
6. Shields JA, Shields CL, Singh AD. Metastatic neoplasms in the optic disc: the 1999 Bjerrum Lecture: part 2. Arch Ophthalmol 2000;118:217-224.
7. Shields CL, McMahon JF, Atalay HT, et al. Retinal metastasis from systemic cancer in 8 cases. JAMA Ophthalmol 2014; 132( 11): 1303—1308.
8. Shields JA. Metastatic tumors to the uvea. In: Shields JA, ed. Update on Malignant Ocular Tumors. International Ophthalmology Clinics. Boston, MA: Little, Brown; 1993;33:155-161.
9. Kindermann WR, Shields JA, Eiferman RA, et al. Metastatic renal cell carcinoma to the eye and adnexae. A report of 3 cases and review of the literature. Ophthalmology 1981;88:1347-1350.
10. DePotter P, Shields CL, Shields JA, et al. Uveal metastasis from prostate carcinoma. Cancer 1993;71:2791-2796.
11. Shah S, Bianciotto C, Shields CL, et al. Pancreatic cancer metastasis to choroid. Ophthalmology 2011;118:1483—1484.
12. Shah SU, Mashayekhi A, Shields CL, et al. Uveal metastasis from lung cancer: Clinical features, treatment, and outcome in 194 patients. Ophthalmology 2014; 121: 352-357.
13. Demirci H, Shields CL, Chao AN, et al. Uveal metastasis from breast cancer in 264 patients. Am J Ophthalmol 2003;136:264-271.
14. Amichetti M, Catfo O, Minatel E, et al. Ocular metastases from breast carcinoma: A multicentric retrospective study. Oncol Rep 2000;7:761-765.
15. Lam A, Shields CL, Shields JA. Uveal metastases from breast cancer in three male patients. Ophthalmic Surg Lasers Imaging 2006;37:320-323.
16. Feinstein E, Kaliki S, Shields CL, et al. Choroidal metastasis from leiomyosarcoma: A report of 2 cases. Oman J Ophthalmol 2014;7(1): 19—21.
17. Shields JA, Shields CL, Ehya H, et al. Fine needle aspiration biopsy of suspected intraocular tumors. The 1992 Urwick Lecture. Ophthalmology 1993;100:1677-1684.
18. DePotter P, Shields JA, Shields CL, et al. Unusual MRI findings in metastatic carcinoma to choroid and optic nerve. Int Ophthalmol 1992;16:39-44.
19. Shields JA, Shields CL, Brown GC, et al. Mushroom-shaped choroidal metastasis simulating a choroidal melanoma. Retina 2002;22:810-812.
20. Shields CL, Say EA, Stanciu NA, et al. Cavitary choroidal metastasis from lung neuroendocrine tumor. Report of 3 cases. Arch Ophthalmol 2011;129(1):102-104.
21. Al-Damash S, Shields CL, Kaliki S, et al. Enhanced depth imaging optical coherence tomography of choroidal metastasis in 14 eyes. Retina 2014;34(8): 1588-1593.
22. Rudoler SB, Shields CL Corn BW, et al. Functional vision is improved in the majority of patients treated with external beam radiotherapy for choroidal metastasis: a multivariate analysis of 188 cases. J Clin Oncol 1997;15:1244-1251.
23. Shields CL, Shields JA, De Potter P, et al. Plaque radiotherapy in the management of uveal metastasis. Arch Ophthalmol 1997; 115:203-209.
24. Kaliki S, Shields CL, Al-Dahmash SA, et al. Photodynamic therapy for choroidal metastasis in 8 cases. Ophthalmology 2011; 119:1218 1222.
25. Nakashima C, Keino H, Watanabe T, et al. Intravitreal bevacizumab for iris metastasis of small-cell lung carcinoma with neovascular glaucoma. Jpn J Ophthalmol 2011; 55(1):80-81.
26. Shields JA, Shields CL, Shakin EP, et al. Metastasis of choroidal melanoma to the contralateral choroid, orbit, and eyelid. Br J Ophthalmol 1988;72:456-460.
27. Lieb WE, Shields JA, Shields CL, et al. Mucinous adenocarcinoma metastatic to the iris, ciliary body and choroid. Br J Ophthalmol 1990;74:373-376.
28. Flykin PG, Shields JA, Shields CL, et al. Carcinoid tumor metastatic to the choroid. Br J Ophthalmol 1996;80:8452-8453.
29. Gunduz K, Shields JA, Shields CL, et al. Ewing’s sarcoma metastatic to the iris. Am J Ophthalmol 1997;124:550-552.
30. Shields JA, Perez N, Shields CL, et al. Simultaneous choroidal and brain metastasis as initial manifestations of lung cancer. Ophthalmic Surg Lasers 2002;33:323-325.
31. Shields JA, Shields CL, Perez N. Choroidal metastasis from medullary thyroid carcinoma in multiple endocrine neoplasia. Am J Ophthalmol 2002;134:607-609.
32. Shields JA, Shields CL, Eagle RC Jr, et al. Lung cancer presenting as vitreous hemorrhage from choroidal metastasis. Retina 2004;24:168-170.
33. Shields JA, Shields CL, Eagle RC Jr. Choroidal metastasis from lung cancer masquerading as sarcoidosis. Retina 2005;25:367-370.
34. Schwab L, Doshi H, Shields JA, et al. Hepatocellular carcinoma metastatic to the orbit in an African patient. Ophthalmic Surg 199;25:105—106.
35. Imamura Y, Suzuki M, Nakajima Kl, et al. Gastric signet ring cell adenocarcinoma metastatic to the iris. Am J Ophthalmol 2001;131:379-381.
36. Shields JA, Carvalho C, Shields CL, et al. Bilateral choroidal metastasis from adenoid cystic carcinoma of the submandibular gland. Retina 2000;20:406-407.
37. Ramaesh K, Marshall JW, Wharton SB, et al. Intraocular metastases of cutaneous malignant melanoma: a case report and review of the literature. Eye 1999;13:247-250.
38. Paoli D. Regression of choroidal metastasis from a carcinoma of the male breast: Case report. Ophthalmologica 1998;212(Suppl 1):74—76.
39. Eagle RC Jr, Ehya H, Shields JA, et al. Choroidal metastasis as the initial manifestation of a pigmented neuroendocrine tumor. Arch Ophthalmol 2000;118:841-845.
40. Saornil MA, Blanco G, Sarasa JL, et al. Isolated metastasis of gastric adenocarcinoma to the retina: first presentation of systemic disease. Acta Ophthalmol Scand 2004; 82:86-88.
41. Robertson DM, Wilkinson CP, Murray JL, et al. Metastatic tumor to the retina and vitreous cavity from primary melanoma of the skin: treatment with systemic and subconjunctival chemotherapy. Ophthalmology 1981;88:1296-1301.
42. Adachi N, Tsuyama Y, Mizota A, et al. Optic disc metastasis presenting as an initial sign of recurrence of adenoid cystic carcinoma of the larynx. Eye 2003;17:270-272.
43. Gunduz K, Shields JA, Shields CL, et al. Cutaneous melanoma metastatic to the vitreous cavity. Ophthalmology 1998;105:600-605.
44. Gunduz K, Shields JA, Shields CL, et al. Lung carcinoma metastatic to the vitreous cavity. Retina 1998;18:285-286.
45. Shields JA, Tovilla-Canales J, Shields CL, et al. Metastatic breast carcinoma to the iris. JAMA 2000;283:178.
46. Singh AD, Shields JA, Shields CL, et al. Choroidal melanoma metastatic to the contralateral choroid. Am J Ophthalmol 2001;132:941-943.
47. Shields CL, Piccone MR, Fung KL, et al. Spontaneous regression of metastatic cutaneous melanoma to the choroid. Retina 2002;22:806-807.
48. Montero J, Shields CL, Bianciotto C, et al. Iris metastasis from adenoid cystic carcinoma of parotid gland. Cornea 2011 ;30(3):351—353.
49. Kirwan C, Carney D, O’Keefe M. Merkel cell carcinoma metastasis to the iris in a 23 year old female. Ir Med J 2009;102(2):53-54.
50. Lee WB, Sy HM, Filip DJ, et al. Metastatic esophageal adenocarcinoma presenting in the iris. Am J Ophthalmol 2007;144(3):477-479.
51. Kaliki S, Eagle RC Jr, Shields CL, et al. Ciliochoroidal metastasis as the initial manifestation of an occult soft tissue extraosseous sarcoma in a 10-year-old girl. J AAPOS 2013;17:217-220.
52. Shah CP, Shienbaum G, Shields CL, et al. Neovascular glaucoma as the presenting sign of metastatic small cell lung carcinoma. Retinal Cases & Brief Reports 2011;5: 26-29.
53. Solomon JD, Shields CL, Shields JA, et al. Posterior capsule opacity as initial manifestation of metastatic cutaneous melanoma. Graefes Arch Clin Exp Ophthalmol 2011:249:127-131.
Редактор: Искандер Милевски. Дата публикации: 11.6.2020
*Импакт фактор за 2018 г. по данным РИНЦ
Журнал входит в Перечень рецензируемых научных изданий ВАК.
Читайте в новом номере
Первые сообщения о метастазах в орбиту и сосудистую оболочку глаза появились давно: в 60–70 годах XIX века. Horner F. в 1864 г. впервые описал орбитальный метастаз рака молочной железы, а в 1872 г. Perl M. опубликовал статью с описанием внутриглазного метастаза. Считалось, что метастатические опухоли органа зрения встречаются крайне редко. Duke–Elder S. в 1966 г. писал, что редкий офтальмолог за свою практическую деятельность увидит хотя бы один внутриглазной метастаз. Однако уже в 1983 г. Nelson C. с соавторами сообщили о выявлении метастазов в орган зрения у 7,3% больных со злокачественными опухолями [4].
В последние годы наблюдается рост метастатических опухолей органа зрения, что, по всей вероятности, связано с увеличением продолжительности жизни онкологических больных [3]. Есть мнение, что процент прижизненной диагностики внутриглазных метастазов в несколько раз ниже, чем при аутопсийных исследованиях. Так, Eliasi–Rad В. с соавторами (1996 г.) при вскрытии 741 больных, умерших от рака, у 93 (12,6%) обнаружили внутриглазные метастазы [1]. Возможно, и эти данные не отражают частоту метастатического поражения органа зрения, так как далеко не каждый больной, умерший от злокачественной опухоли, подвергается вскрытию, а если вскрытие и производится, то глазное яблоко часто исключается из гистологического исследования, то есть истинная частота метастазов в глаз и орбиту может быть значительно выше. Существует даже точка зрения, что в наши дни метастатический рак хориоидеи является одной из наиболее часто встречающихся внутриглазных опухолей [2]. Последнее утверждение сомнительно, но очевидно, что офтальмологи выявляют далеко не все случаи метастатического поражения органа зрения, и значительная часть бессимптомно протекающих метастазов так и остается не выявленной.
Наиболее частыми первичными опухолями, при которых возникают метастазы в орган зрения, являются рак молочной железы, рак легкого и кожная меланома. С меньшей частотой, но практически все виды опухолей могут метастазировать в глаз и орбиту. По нашим данным, больные с метастазами рака молочной железы составляют 67,5% среди всех пациентов с метастатическим поражением органа зрения. Второе место по частоте метастазирования в глаз и орбиту занимает рак легкого – 14,4%. Совокупность всех остальных первичных опухолей (кожная меланома, рак кишечника, желудка, щитовидной и предстательной желез, матки, яичников и т.д.) составляет 18,1% (табл.).
Следует особо подчеркнуть, что метастатическое поражение органа зрения может быть первым проявлением скрыто протекающей первичной опухоли, что по нашим данным составляет около 11%. это особенно характерно для рака легкого.
Возможность выявления метастаза в орган зрения раньше первичной опухоли обязывает офтальмологов изучать особенности клинического проявления метастатических опухолей. Клиническая картина метастатической опухоли зависит от поражения определенного отдела органа зрения и гистогенеза первичной опухоли.
Метастатические опухоли глаза и орбиты при раке молочной железы, как правило, возникают через 2–4 года с момента диагностики первичной опухоли. Возможно развитие внутриглазного метастаза даже через 10–11 лет с момента диагностики рака молочной железы. При раке легкого и других злокачественных опухолях метастатическое поражение органа зрения развивается значительно раньше: в 77% случаев в течение первого года с момента диагностики первичной опухоли.
Среди метастазов в орган зрения солидных опухолей преобладают внутриглазные опухоли (рис. 1). В основном наблюдается поражение задних отделов сосудистой оболочки – хориоидеи. По нашим данным, метастазы в радужку и цилиарное тело возникают приблизительно в 10 раз реже, чем метастазы в хориоидею.
Метастатические опухоли радужки при раке молочной железы выглядят, как рыхлые белые или желтоватые образования с нечеткими границами, вызывающие в той или иной степени деформацию зрачка (рис. 2). Внешне они напоминают воспалительную гранулему или беспигментную лейомиому, но, в отличие от последних, характеризуются локальным расширением эпибульбарных сосудов на стороне поражения радужки, быстрыми темпами роста опухоли и отсутствием клеточного выпота в стекловидное тело. Метастаз рака легкого выглядит в виде слабо васкуляризированной опухоли с бугристой поверхностью и напоминает беспигментную меланому. Необходимо обратить внимание на то, что на поверхности метастатической опухоли, в отличие от первичных опухолей радужки, как правило, не видно сосудов. Нередко наблюдается многофокусное поражение радужки. Мы наблюдали у одной больной метастаз рака молочной железы в виде узкой полоски желтоватой ткани вдоль всего угла передней камеры, что привело к развитию вторичной некомпенсированной глаукомы. У другой больной метастаз кожной меланомы выглядел в виде диффузной инфильтрации радужки пигментированной тканью с формированием задних синехий. Метастатическое поражение радужки и цилиарного тела в 80% случаев сопровождается развитием вторичной глаукомы или иридоциклитом с “сальными” преципитатами на эндотелии.
Метастатическая опухоль хориоидеи, как правило, характеризуется быстрыми темпами роста и нарастанием симптоматики. Основным симптомом хориоидальных метастазов является снижение остроты зрения. Это обусловлено преимущественной локализацией метастатической опухоли в центральных отделах глазного дна. При отсутствии лечения в случае отказа больных или несвоевременной диагностики хориоидального метастаза у 13 больных мы наблюдали быстрое (в течение 1 месяца) значительное увеличение размеров опухоли и выраженное снижение остроты зрения от 0,8–1,0 до светоощущения.
Следует отметить, что приблизительно у 10% больных метастазы в хориоидею не сопровождаются какими–либо субъективными жалобами и выявляются случайно при осмотре.
На ранних стадиях метастаз в хориоидею выглядит как желтовато–беловатый рыхлый очаг с нечеткими границами. Для хориоидальных метастазов рака молочной железы характерно увеличение опухоли по площади, при незначительном росте в высоту – “стелющаяся опухоль” (рис. 3). При юкстапапиллярной локализации метастатической опухоли ее нередко принимают за переднюю ишемическую нейропатию. По мере роста опухоли появляется вторичная отслойка сетчатки, как правило, с выраженным транссудатом (рис. 4). Отслойка сетчатки возникает не только над опухолью, но и в отдалении от нее. В этих случаях внимательный осмотр всех отделов глазного дна помогает избежать ошибочного диагноза первичной отслойки сетчатки. Метастатическая опухоль бывает похожей на гемангиому хориоидеи, но, в отличие от нее, характеризуется быстрыми темпами роста. При раке легкого, щитовидной железы, кишечника, как правило, формируется умеренно проминирующий узел неправильной формы, нередко “двугорбый” или “трехгорбый”. Узловую форму роста метастатической опухоли при раке легкого или щитовидной железы приходится дифференцировать с беспигментной меланомой хориоидеи. Кровоизлияния на поверхности опухоли, гемофтальм встречаются редко. Кровоизлияние в стекловидное тело затрудняет диагностику, и диагноз метастатического рака хориоидеи устанавливается только при морфологическом исследовании удаленного глаза.
Нередко наблюдается многофокусное поражение хориоидеи. У каждого пятого больного с хориоидальными метастазами выявляется поражение обоих глаз. Учитывая это, необходимо проводить тщательный осмотр обоих глаз с широким зрачком.
При ультразвуковом исследовании метастазов отмечается небольшая плотность опухоли, малая ее проминенция (до 3 мм) при относительно большом диаметре. Мы ни разу не встретили грибовидную форму опухоли и не отметили экскавацию склеры, столь характерную для первичной меланомы хориоидеи.
Для метастазов в орбиту рака молочной железы характерно, как правило, медленное течение. Пристеночное расположение опухоли приводит к смещению глаза в контрлатеральную сторону. Постепенно развивается экзофтальм. Субъективно больных беспокоит диплопия из–за ограничения подвижности глаза. Нередко появляется образование, которое больные сами прощупывают под одной из стенок орбиты. Опухоль, доступная пальпации, имеет, как правило, плотную консистенцию, бугристую поверхность, спаяна с подлежащими тканями. Описанная выше клиническая картина характерна для аденокарциномы или инфильтративного протокового рака молочной железы. Метастаз скиррозной формы рака молочной железы имеет иную клиническую картину. Опухоль – более плотная, быстро прорастает в прилежащие ткани. Очень рано развивается офтальмоплегия в сочетании с энофтальмом. Метастатические опухоли рака желудка, легкого, щитовидной железы характеризуются, как правило, быстрым (в течение 1–2 мес) развитием симптомов, присущих злокачественной опухоли орбиты: появлением экзофтальма, чаще осевого, невоспалительного отека век, хемоза. Нередко развивается застойный диск зрительного нерва с последующим снижением остроты зрения.
Метастатические опухоли придаточного аппарата глаза встречаются крайне редко, и их клинические проявления плохо изучены. На ранних этапах заболевания метастатическое поражение век выглядит, как обычный халязион. У онкологических больных халязионы следует подвергать хирургическому лечению с обязательным направлением удаленного материала на гистологическое исследование. Определяющая роль в диагностике метастаза принадлежит морфологическому исследованию биоптата.
Таким образом, для метастатических опухолей радужки характерны следующие клинические признаки: слабая васкуляризация, возможность многофокусного поражения, быстрые темпы роста и раннее развитие вторичной глаукомы и иридоциклита.
Для хориоидального метастаза типичны небольшая плотность опухолевого узла, относительно маленькая проминенция опухоли при значительном ее диаметре, преимущественная локализация в парамакулярных и парапапиллярных отделах, возможность развития на глазном дне нескольких опухолевых узлов, вовлечение в опухолевый процесс обоих глаз.
При метастатическом поражении тканей орбиты преимущественно развивается безболезненный экзофтальм со смещением глаза. Рано появляются офтальмоплегия и диплопия. Для скирра молочной железы характерно развитие энофтальма в сочетании с офтальмоплегией и затруднением репозиции – “вколоченный глаз”.
Метастатическая опухоль должна быть включена в дифференциально–диагностический ряд заболеваний при обследовании больных с внутриглазной гипертензией, иридоциклитом, при подозрении на вторичную отслойку сетчатки, при синдроме одностороннего экзофтальма.
Знание клинических особенностей метастатических опухолей и тщательно собранный анамнез помогают своевременной диагностике метастатического поражения органа зрения. Ранняя диагностика и своевременное лечение метастатических опухолей позволяют предупредить слепоту и развитие болевого синдрома, обусловленного вторичной глаукомой, и улучшить качество жизни наиболее тяжелой категории онкологических больных с метастатическим поражением органа зрения.
Первичные опухоли зрительного нерва, несмотря на их доброкачественность, неизбежно прорастают в полость черепа и являются причиной не только слепоты, но и гибели больного.
Нейрогенные опухоли являются производными единого зародышевого пласта нейрозктодермы и по сводным статистическим данным составляют 20-30% новообразований орбиты.
- Опухоли зрительного нерва представлены двумя группами: менингиомами и глиомами.
- Опухоли периферических нервов в зависимости от источника развития подразделяются на невриномы (шванномы) и нейрофибромы (плексиформную, диффузную и локализованную).
Первичные опухоли зрительного нерва как правило, наблюдаются у больных детского и юношеского возраста и встречаются редко. Среди первичных опухолей зрительного нерва по частоте глиомы занимают первое место и составляют 80%, менингиомы 17% и нейрофибромы 3 %.

Первоначальное понятие о менингиоме ввел Th. Leber в 1877 г. На протяжении последних 100 лет название этой опухоли менялось. Кушинг, полагая, что опухоль развивается из твердой оболочки головного мозга, в 1922 г. предложил называть ее менинготелиомой или арахноидальной мезотелиомой, а в 1962 г. Л.И.Смирнов пришел к мнению, что источником роста этой опухоли являются арахноидальные ворсинки, расположенные между твердой и паутинной оболочками. Это позволило ему предложить термин "арахноидэндотелиома". Однако в 70-х годах XX в. вновь утвердился термин "менингиома".
Среди всех менингиом ЦНС менингиома зрительного нерва составляет 1-2 %. Опухоль развивается в возрасте 20-60 лет, чаще у женщин; описаны менингиомы у детей, которые протекают с более агрессивным ростом. Быстрый рост опухоли наблюдается и во время беременности. Как правило, опухоль односторонняя, однако описаны случаи билатерального развития менингиомы зрительного нерва.
Клиника. Менингиома может расти вдоль ствола зрительного нерва на всем его протяжении или иметь эксцентричный рост с прорастанием оболочек нерва. Направление роста менингиомы в орбите определяет клинические симптомы и последовательность их развития.
У подавляющего числа больных при менингиоме, имеющей инфильтративный характер роста, в ранней стадии наиболее типичны боли в пораженной орбите и одноименной половине головы. Опухоль прорастает твердую оболочку головного мозга и инфильтрирует окружающие ткани, что сопровождается ограничением функций экстраокулярных мышц. Когда опухоль достигает значительных размеров, появляется отек век, экзофтальм сочетается с красным хемозом бульбарной конъюнктивы. Он может быть осевым или со смещением, величина его колеблется от 6 до 14 мм. На глазном дне - резко выраженный застойный диск зрительного нерва.
При особенно быстром увеличении опухоли на диске и вокруг него могут быть кровоизлияния в виде мазков в 1 /3 случаев у таких больных формируются оптикоцилиарные шунты, которые представляют собой ретинохориоидальные коллатерали на диске зрительного нерва, длительно находящемся в состоянии застоя. Появление резко расширенных, синюшного цвета вен на застойном диске указывает на распространение опухоли непосредственно до заднего полюса глаза. Ухудшение зрения вначале может быть интермитгирующим, а затем оно прогрессивно снижается. Однако на протяжении некоторого времени острота зрения может сохраняться на достаточно высоком уровне. Наблюдения за больными с подобным характером роста опухоли показали, что хотя острота зрения у них и сохранена, надежды на локальное удаление опухоли нет, так как, прорастая оболочки нерва, менингиома формирует опухолевые узлы в экстраокулярных мышцах, орбитальной клетчатке.
При эксцентричном росте опухоли вначале поле зрения остается интактным или наблюдаются асимметричные участки выпадения соответственно зоне опухолевого узла. При менингиоме, растущей концентрично стволу зрительного нерва и внедряющейся в его ткань, развивается равномерное сужение поле зрения, рано ухудшается центральное зрение (за 2-4 года до возникновения экзофтальма). Экзофтальм появляется через несколько месяцев и даже через 2-3 года, он всегда осевой, величина его не превышает 6-7 мм. Функции экстраокулярных мышц сохранены в полном объеме. На глазном дне, как правило, развивается первичная атрофия зрительного нерва. Увеличение диаметра зрительного нерва сопровождается увеличением размеров костного канала его.
Диагностировать менингиому у таких больных трудно, так как даже на компьютерных томограммах зрительный нерв не всегда настолько увеличен, чтобы предположить его опухолевое поражение. Особенно трудна для диагностики менингиома зрительного канала, растущая в орбиту, встречающаяся у 5 % больных с менингиомой зрительного нерва.
Морфогенез. Опухоль развивается из арахноидальных ворсинок, расположенных между твердой и паутинной оболочками. Зрительный нерв, пораженный опухолью, увеличивается в диаметре в 4-6 раз, может достигать в поперечнике до 50 мм. Макроскопически опухоль имеет серовато-розовый цвет, ствол зрительного нерва обычно хорошо дифференцируется. При прорастании опухоли из межвлагалищного пространства через твердую оболочку появляется последовательная инфильтрация орбитальных тканей и дифференцировать зрительный нерв на всем протяжении в подобных случаях не представляется возможным.
Дифференциальный диагноз. Менингиому зрительного нерва необходимо дифференцировать от любой другой периневрально расположенной опухоли при ее эксцентричном росте. При значительной инфильтрации ретробульбарных тканей - от любого патологического процесса, имеющего диффузный характер распространения, и в первую очередь от злокачественной опухоли; при осевом распространении - от глиом зрительного нерва.
Глиома представляет собой интрадуральное образование, опухоль представлена тремя типами клеток: астроцитами, олигодендроцитами и макроглией, по клеточной структуре глиомы подразделяются на астроцитому, которую называют ювенильной, так как она развивается у детей, и олигодендроглиому, чаще поражающую взрослых. Первая составляет 2 /3 всех глиом орбитального отрезка зрительного нерва.
Davis выделяет 5 стадий роста глиомы
- Генерализованная гиперплазия астроцитов и олигодендроцитов в стволе ЗН без нарушения его общей структуры, оболочки целостны.
- Нарастание пролиферации глии, в процесс вовлекаются оболочки, но целостность их не нарушена, гиперплазия клеток паутинной оболочки.
- Проникновение опухолевых клеток в межвлагалищное пространство ЗН с образованием в нём массы глиальных и арахноидальных клеток.
- Разрушение отдельных участков оболочек ЗН из-за замещения опухолевой тканью.
- Структура нерва полностью утрачена, перегородки, оболочки и волокна нерва полностью разрушены.
А.Ф. Бровкина считает, что в отличии от менингиомы глиома никогда не прорастает твердую мозговую оболочку, однако по стволу ЗН она может распространяться в полость черепа, достигая хиазмы.
Глиома характеризуется образованием в орбите узла опухоли различной формы: округлой, веретенообразной, грушевидной, колбасовидной, с выраженным эксцентричным ростом по отношению к продольной оси нерва, может быть в виде "бус" или "песочных часов". Размеры опухоли в орбите различны - от 1,5 на 2 см до 4,5 на 5 см. Узел опухоли покрыт толстой гладкой капсулой, имеет белесоватую или багрово-синюшную окраску. Опухоль при пальпации плотная, иногда с частичным кистозным перерождением.
Глиома иногда оставляет участок макроскопически нормального нерва у глазного яблока - "шейку", чаще опухоль широким основанием, равным 2-4 диаметрам зрительного нерва, подходит вплотную к заднему полюсу глазного яблока.
Гистологическое исследование удаленных опухолей показывает, что они различны по характеру роста в отношении к зрительному нерву и его оболочкам, чаще отмечается интраневральный характер роста, реже - экстраинтраневральный.
- При интраневральном характере роста нерв диффузно инфильтрирован опухолевыми клетками, оболочки оттеснены к периферии, опухоль не прорастает в твердую оболочку "опухоль в капсуле". Мягкие оболочки разрыхлены за счет разрастания соединительной ткани, проращены опухолевыми клетками. Зрительные функции сохраняются долгое время, так как не все зрительные волокна поражаются, часть их оттесняется к периферии опухолевыми клетками и продолжает функционировать.
- При экстраинтраневральном характере роста опухоль состоит как бы из двух частей - экстраневральная часть опухоли расположена между мягкой и твердой оболочками и спаяна с ними, в интраневральной части опухоли: зрительные волокна замещены опухолевой тканью. Давление экстраневральной части опухоли приводит к более быстрой гибели волокон. зрительные функции снижаются быстро, развивается восходящая и нисходящая атрофия ЗН.
Клиническая картина глиомы ЗН зависит от преимущественной локализации опухоли, что чаще совпадает с исходным ростом ее. Выделяют две клинические группы - глиомы ЗН с внутричерепным распространением и глиомы хиазмы. Первичная локализация опухоли в орбитальной части ЗН самая частая. Первым клиническим признаком опухоли является быстрое снижение зрения почти до слепоты, у маленьких детей присоединяется косоглазие, может быть нистагм.
Экзофтальм появляется позднее, он может быть осевым и со смещением глазного яблока. Обычно глазное яблоко выпячивается вперед и подвижность глаза не страдает, в дальнейшем, по мере роста опухоли, возникает смещение глаза в сторону и ограничение его подвижности. Нарушение подвижности глазного яблока вызвано воздействием опухоли на глазодвигательные мышцы (давление, растяжение). Чем ближе к вершине орбиты расположена опухоль, тем раньше и в большей степени нарушена подвижность глазного яблока. Репозиция глазного яблока затруднена, при большой степени экзофтальма удается пальпировать опухоль за глазом.
Могут отмечаться офтальмологические признаки затруднения венозного оттока из орбиты - отек век, расширение и инъекция эписклеральных сосудов, понижение прозрачности гайморовой пазухи и решетчатой кости. При больших размерах опухоли от давления ее на чувствительные окончания тройничного нерва в орбите и цилиарные нервы могут возникать резкие боли в глазном яблоке, снижение чувствительности роговицы, трофические изменения в ней. При сдавлении глазного яблока опухолью в переднее-заднем направлении развивается гиперметропическая рефракция. Описаны случаи повышения ВГД.
Изменения на глазном дне не представляют ничего характерного, они зависят от размеров, расположения, давности существования опухоли. На глазном дне одинаково часто определяется как застойный диск, так и атрофия ЗН. Вначале обычно превалируют явления застоя, затем постепенно развивается его атрофия.
При застое в диске ЗН появляется извитость ретинальных сосудов, в результате недостаточности кровообращения развиваются оптико-цилиарные шунты. При росте опухоли у глазного яблока особенно выражен отек ДЗН, вены расширены, извиты, кровоизлияния у диска за счет развивающийся непроходимости центральной вены сетчатки. Патогномоничным признаком глиомы ЗН считается расширение кольца его костного канала, однако отсутствие его расширения не является признаком ограничения опухоли орбитальной порцией ЗН. Широкое кольцо может быть обусловлено и механическим давлением большой опухоли, достигающей вершины орбиты.
Распознать прорастание глиомы в диск ЗН трудно, т.к. наиболее часто на стороне опухоли развивается застойный диск ЗН. О. Н.Соколова считает, что распространение опухоли на диск проявляется неравномерностью выстояния диска на различных участках его. Офтальмоскопическими симптомами распространения опухоли на диск ЗН являются – задержка сокращения застойного диска ЗН, появление свежих кровоизлияний на диске и периферии сетчатки, по мере уменьшения отека диска на нем становятся видны белесоватые ,плотные проминирующие массы и новообразованные сосуды.
Признаками внутричерепного распространения глиом ЗН являются – расширение канала ЗН, офтальмологические нарушения со стороны другого глаза, свидетельсвующие о поражении хиазмы и противоположного ЗН, а также появление неврологических симптомов. Однако выявление этих симптомов указывает на большое распространение опухоли, начальные стадии внутричерепного распространения опухоли протекают бессимптомно.
Диагноз менингиомы устанавливают на основании анализа последовательности появления клинических симптомов, данных ультразвукового сканирования, позволяющего определить увеличенный зрительный канал. Наиболее информативна КТ, при которой всегда четко дифференцируется увеличенный орбитальный отрезок зрительного нерва, хорошо видна граница его распространения. Более сложна томографическая картина при инфильтративном характере роста, особенно с асимметричным положением узла опухоли. В подобных случаях возможен ошибочный диагноз периневральной опухоли. Необходимо подчеркнуть, что КТ при опухолях зрительного нерва имеет весомые преимущества перед МРТ. В особо затруднительных случаях помощь в установлении диагноза оказывает ТИАБ.
Патогномоничным признаком глиомы зрительного нерва долгие годы считали расширение кольца его костного канала, выявляемого при рентгенологическом исследовании. КТ позволяет не только визуально наблюдать веретенообразно или цилиндрически увеличенный зрительный нерв в орбите, но и судить о его распространении по зрительному каналу в полость черепа. Ультразвуковое сканирование недостаточно информативно, так как представляет изображение только проксимальной и средней трети зрительного нерва. МРТ более информативно при интракраниальном распространении опухоли.
Стандартный список исследований, для точной постановки диагноза
- Визометрия,
- Периметрия
- Офтальмоскопия глазного дна
- Ультразвуковое исследование орбиты
- Рентгенография орбиты и головного мозга с прицелом на зрительные каналы по Rese
- МРТ головного мозга и орбиты
- КТ головного мозга и орбиты
- Тонкоигольная аспирационная биопсия, под контролем компъютерной томографии
- Контрастирование вен глазного яблока
- Пневмоцистернография хиазмальных цистерн основания мозга
- Исследование опухоли во время хирургического вмешательства
- Морфологическое исследование
Лечение менингиом хирургическое в пределах здоровых тканей эффективно в случаях ограничения опухоли оболочками зрительного нерва, когда на компьютерных томограммах видны участки непораженного зрительного нерва в дистальном отделе.
С конца 80-х годов XX в. используют лучевую терапию на область пораженной орбиты с суммарной дозой не менее 50 Гр. Замедляется прогрессирование процесса, острота зрения на протяжении 5-6 лет остается неизменной.
Прогноз для зрения неблагоприятный. При росте опухоли вдоль ствола зрительного нерва имеется угроза распространения ее в полость черепа и поражения зрительного перекреста. Прогноз для жизни благоприятный при ограничении опухоли полостью орбиты.
С учетом крайне медленного роста глиомы зрительного нерва выбор метода лечения должен быть строго индивидуальным. При сохранении зрения и возможности наблюдения за больным альтернативой длительного наблюдения может быть лучевая терапия, после проведения которой отмечается стабилизация опухолевого роста, а у 75 % больных зрение даже улучшается.
Лучевая терапия показана и в случаях невозможности радикального хирургического лечения или отказе больного или его родственников от операции. Хирургическое лечение показано при ограничении опухоли орбитальным отрезком зрительного нерва в случаях резкого или быстропрогрессирующего снижения зрения. Вопрос сохранения глаза решается до операции. Если опухоль прорастает до склерального кольца, что хорошо видно на компьютерных томограммах, пораженный зрительный нерв подлежит удалению вместе с глазом, и об этом следует обязательно предупредить родителей ребенка.
В случае распространения опухоли в зрительный канал или в полость черепа о возможности хирургического вмешательства решает нейрохирург. При злокачественном варианте глиомы лечение бесперспективно.
Прогноз для зрения всегда плохой. Прогноз для жизни зависит от распространения опухоли в полость черепа. При заинтересованности зрительного перекреста смертность достигает 20 %. При распространении в гипоталамус и III желудочек смертность увеличивается до 55 %. Особенно ухудшается прогноз при возникновении злокачественного варианта глиомы - глиобластомы. Продолжительность жизни с момента появления первых симптомов не превышает 6-9 мес.
Читайте также:


