Мидокалм помогает ли при защемлении седалищного нерва
Самым крупным нервом в человеческом организме является седалищный. Когда происходит его защемление и воспаление, то говорят о таком заболевании как ишиас. Это довольно распространенная проблема. Особое место в терапии неврологических заболеваний занимает Мидокалм при защемлении нерва.

Причины защемления
Защемление или раздражение седалищного нерва может происходить по таким причинам:
- межпозвоночная грыжа;
- остеохондроз;
- нестабильность позвонков и их смещение;
- воспаление и спазм грушевидной мышцы;
- различного рода травмы, в том числе полученные во время родов;
- онкопатологии.
Если симптомы защемленного нерва острые или мучают длительное время, то без медицинской помощи не обойтись.
Симптомы
При защемлении нерва могут наблюдаться разнообразные симптомы. Ключевой признак — это прострелы в поясничной области и ягодицах, при этом болевой синдром ирридиирует вниз по задней поверхности ноги.
Часто ишиас сопровождается такой симптоматикой:
- болевой синдром в ягодицах, который становится более выраженным при сидении;
- при попытке встать возникают прострелы;
- в нижних конечностях наблюдается слабость и онемение;
- при наклонах или передвижениях боль становится интенсивнее;
- мышечный спазм и слабость на стороне поражения.
При ишиасе болит больше не спина, а ягодица и задняя поверхность бедра, а также боль иррадиирует в стопу и голень. Кроме того, в ноге может присутствовать жжение, покалывание и онемение.

Лечение
После физикального осмотра, а по необходимости и аппаратного обследования, врач назначает комплексное медикаментозное лечение.
Особую роль играет Мидокалм при защемлении седалищного нерва, но он применяется наряду с такими препаратами:
- Нестероидные противовоспалительные средства (Наклофен, Алмирал, Мовалис, Кетонал). Они способны снимать болевой синдром и воспаление. Применяют их в таблетках, уколах, суппозиториях и мазях;
- Миорелаксанты. Их преимущество заключается в том, что они снимают мышечный спазм и миогенные контрактуры, а также усиливают действие НПВС. Отлично помогает при ущемлении нерва Мидокалм;
- Витамины группы В. Купируют спазмы и восстанавливают поврежденные нервные волокна. Часто врачи назначают инъекционный препарат Мильгамма или витамины в таблетках Неуробекс, Нейрорубин.
В некоторых случаях не обходится без блокады воспаленного участка нерва.
Мидокалм — применение
Чаще всего при ишиасе назначают Мидокалм в уколах. Инъекции можно делать в мышцу (по 100 мг 2 раза в день) или медленно вводить в вену (по 100 мг раз в день). Мидокалм не смешивают в одном шприце с другими лекарствами, но параллельно в соседние ягодицы его можно колоть вместе с нестероидными противовоспалительными препаратами. В такой связке терапия будет помогать еще лучше.
При ущемлении нервных корешков пить Мидокалм можно в дозировке по 50 мг или по 150 мг 2-3 раза вдень. Как правило, на таблетки переходят после 5 дней инъекционного применения Мидокалма. Мышечные релаксанты обязательно должны входить в терапевтическую схему ишиаса. А Мидокалм является достойным представителем этой группы.
Нашли ошибку? Выделите ее и нажмите Ctrl + Enter
Ущемление седалищного нерва сопровождается невыносимой болью и требует медикаментозного лечения. Интенсивность симптомов у пациентов может отличаться, и в разных случаях для терапии ишиаса подбирают препараты, отличающиеся по мощности действия. Это могут быть таблетки, уколы, средства местного применения и даже свечи, показанные для терапии при невозможности использования пероральных лекарств.
Нестероидные препараты
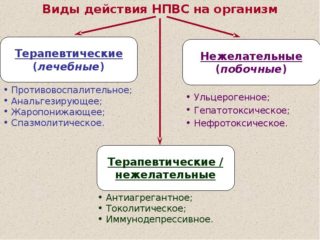
Нестероидные противовоспалительные медикаменты действуют по принципу предотвращения выработки веществ, которые посылают в мозг сигналы о болезненных ощущениях. Простагландины напрямую действуют на боль, бывают двух видов: быстродействующие и долгосрочные. Второй тип лекарств чаще всего используют при лечении патологий, требующих длительного болеутоляющего эффекта.
Противовоспалительные препараты для лечения ишиаса могут вызывать побочные эффекты и обладать психотропным эффектом, часть из них доступна только по рецепту врача. Такие обезболивающие, как ибупрофен, кетопрофен, ацетилсалициловая кислота, можно купить без документа от доктора.
Принимать НПВС нужно по инструкции, указанной к препарату, либо по точным рекомендациям доктора. Подобные средства обязательно пьют после еды, чтобы они не оказывали плохого действия на желудок и кишечник. Но даже при соблюдении всех показаний НПВП могут приводить к появлению побочных эффектов:
- снижение свертываемости крови, что приведет к внутренним кровотечениям;
- тошнота, рвота в результате раздражения активными компонентами слизистой оболочки желудка. Иногда подобные продукты вызывают приступ язвы, либо провоцируют ее при длительном приеме;
- интенсивное воздействие на почки, что может спровоцировать почечную недостаточность и другие нарушения.
При появлении побочных эффектов лечение противовоспалительными средствами прекращается. Врач либо меняет препарат, либо назначает другое лекарство. На фоне возможных побочных реакций выделяют основные противопоказания к применению подобных средств:
- высокое давление и предрасположенность к кровотечениям,
- малокровие,
- болезни желудка и кишечника,
- нарушения почек и печени,
- патологии сердца.
Если пациент будет игнорировать противопоказания, регулярный прием медикаментов приведет к развитию тяжелых заболеваний.
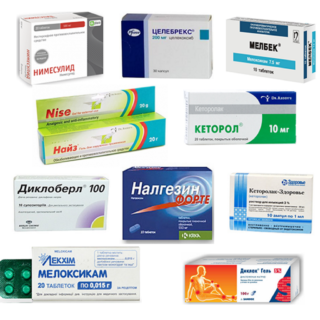
В аптеках продается несколько десятков препаратов представленной группы, они не требуют рецепта. Для лечения заболеваний, связанных с воспалением нервных волокон, лучше всего подходят следующие препараты:
Нестероидные противовоспалительные таблетки, свечи, кремы и уколы – первая группа препаратов, которые используются для подавления боли при защемлении седалищного нерва. Однако бывают случаи, когда эти средства оказываются совершенно неэффективными.
Стероидные медикаменты

Препараты на основе гормональных составляющих относятся к группе сильнодействующих обезболивающих средств. Они способны помочь человеку даже при очень сильных болях, когда другие медикаменты не помогают.
Действуют стероидные лекарства по принципу усиления выработки гидрокортизона, который блокирует вещества, стимулирующие появление болезненных ощущений. У кортикостероидов очень много побочных эффектов и достаточно противопоказаний, особенно при длительном применении. Поэтому их назначают, чтобы лечить острые боли курсами до 5 дней.
Боль при использовании гормонов проходит за счет того, что они мгновенно снимают отеки, уменьшают воспаление и полностью блокируют болевые сигналы. Но даже грамотное использование препаратов приводит к появлению побочных эффектов при длительном курсе:
- быстрый набор лишнего веса,
- остеопороз,
- отеки на лице и голове,
- язва кишечника и желудка,
- снижение активности иммунитета,
- повышение вязкости крови.
Это неполный список возможных нарушений. В инструкции к каждому средству можно найти перечень нежелательных действий, ограниченный 2-3 десятками патологий. Противопоказания для каждого медикамента могут отличаться.
Пить любые стероидные медикаменты необходимо вместе с едой, либо после нее. Большинство гормонов предполагает использование в виде инъекций. В этом случае применяют понятие блокады – средства вводят в пораженную зону вместе с анестетиками (лидокаин, новокаин). Встречаются клинические случаи, когда использовать стероидные продукты можно без дополнительных растворов.
Гормональные средства – большая опасность для человеческого организма, их применение должно постоянно оцениваться доктором. Только кратковременные курсы и правильно подобранные медикаменты предотвратят развитие тяжелых последствий.
Обезболивающие препараты

К анальгетикам относят лекарства, которые при лечении ущемления седалищного нерва назначаются пациентам, не переносящим НПВС. Их действие не столь сильно выражено, как у стероидных средств, но при болях слабой интенсивности они способны хорошо справляться с симптомами защемления. Препараты блокируют неприятные ощущения, а также помогают снизить температуру.
- кожную сыпь,
- отек Квинке и анафилактический шок,
- лейкопения при длительном использовании,
- инфильтраты при введении инъекций.
Опиоидные средства
Минимальные дозировки нужно назначать людям, которые входят в группу риска по развитию тяжелых побочных эффектов: больные гипертонией, кахексией, астмой, гиперплазией предстательной железы, панкреатитом, холециститом, наркоманией, судорожным синдромом. С особой осторожностью назначают при беременности, в пожилом возрасте, а также людям с нарушенной функцией щитовидной железы, почек, печени.
Миорелаксанты
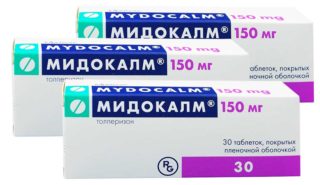
Средства помогают снять мышечный спазм в зоне, где защемился нерв. Назначают их после подтверждения наличия зажима. После его устранения наступает облегчение и обезболивающий эффект. Комбинированный прием НПВС и миорелаксантов помогает быстрее решить проблему.
Витамины

Среди действенных таблеток и инъекций можно выделить комплексы витаминов – это хорошая поддержка для иммунной системы, ускоряющая процесс восстановления. Чаще всего с НПВС и другими лекарствами комбинируют:
Принимать витамины при невралгической патологии следует вместе с началом основного лечения. Противопоказания могут быть лишь у беременных женщин и при высокой чувствительности к активным компонентам.
Витамины группы B действуют на нервную систему мощно и быстро, восполняя недостаток веществ, необходимых для быстрой регенерации и укрепления иммунитета. Однако назначать их должен доктор, чтобы не развился гиповитаминоз.
Антибиотики и спазмолитики
Группы гелей и мазей при ишиасе
Для медикаментозного лечения воспаления седалищного нерва идеально подходят препараты местного использования. Их наносят на ноги, область спины и позвоночника. Выделяют несколько групп препаратов:
Применять гели и мази можно после использования аппаратов для теплового лечения зажатого нерва: Витафон, Дарсонваль.
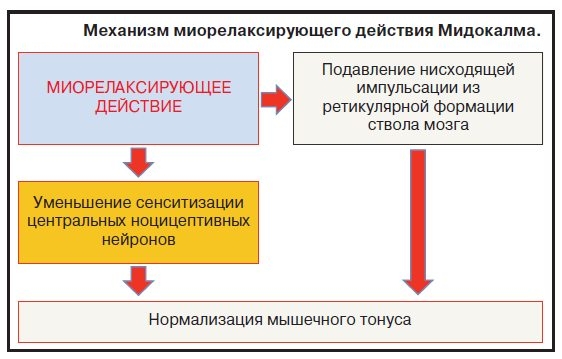
Препарат группы миорелаксантов Мидокалм воздействует на отделы ЦНС. Он способствует расслаблению мускулатуры скелетных мышц, блокированию периферических нервных окончаний. Мидокалм при невралгии — действенное средство для устранения болевых ощущений. Его назначают в комплексной терапии заболевания.

Состав и показания к использованию
Активными веществами в составе препарата выступают лидокаина гидрохлорид и толперизона гидрохлорид. Дополнительно в ампулах и таблетках содержится метилпарагидроксибензоат, моноэтиловый эфир. Действующие компоненты блокируют нервные окончания.
Применяют Мидокалм при поражении периферических нервов. Средство устраняет болезненные ощущения, поэтому показано пациентам при невралгии затылочного, седалищного нерва. Показан Мидокалм при невралгии на фоне других заболеваний с выраженным болевым синдромом:
- патологические изменения в тканях мозга (энцефалопатия);
- нарушение мозгового кровообращения (ишемический инсульт);
- воспаление венозных стенок с образованием тромбов;
- поражение сосудов при диабете;
- остеохондроз;
- хроническое заболевание сосудов (облитерирующий эндартериит);
- радикулит;
- остеоартрит;
- грыжи межпозвоночных дисков;
- аутоиммунные заболевания;
- поражение спинного мозга (миелопатия);
- восстановление после операции;
- воспаление суставов позвоночника (спондилоартрит).
Применяется при межреберной невралгии. Назначают средство в качестве дополнения к основному лечению у пожилых людей с хроническим течением тригеминальной невралгии. Заболевание поражает ветви тройничного нерва, которые расположены в лицевой области.
Мидокалм назначают в комплексном лечении с витаминами группы B и другими препаратами. Он эффективно справляется с болевым синдромом, дополняя основной курс лечения.
Формы выпуска и инструкция по применению
В зависимости от течения заболевания назначают препарат в виде таблеток или уколов. В упаковке 30 таблеток по 50 или 150 мг. Раствор используют внутримышечно или внутривенно. Упаковка содержит 5 ампул для инъекций по 1 мл.
Правильную схему лечения и дозировку подберет лечащий врач.

Принимается во внимание наличие конкретной патологии, выраженности симптомов, возраста пациента и общего состояния организма. При остром состоянии применяют уколы. В инструкции по применению о том, как принимать препарат детям и взрослым, указаны следующие дозировки:
- Использовать раствор разрешается только взрослым. Вводят внутримышечно по 100 мг дважды в день или внутривенно 1 раз в день. В форме таблеток выписывают по 50 мг в таблетированной форме 3 раза в день. Если желаемый эффект не достигнут, то дозировку увеличивают до 150–450 мг.
- Детям от 3 до 7 лет суточная доза в таблетированной форме составляет от 5 до 15 мг/кг. Дозировку разделяют на 3 равных части и дают ребенку.
Уколы применяют при остром состоянии. По назначению врача раствор через 5 дней можно заменить таблетированной формой. Препарат в таблетках принимают во время еды. Желательно запивать небольшим количеством воды.
Противопоказания
Мидокалм имеет в составе вещества, которые не следует принимать некоторым пациентам. Противопоказано средство в любой лекарственной форме при следующих состояниях:
- беременность;
- кормление грудью;
- детский возраст до 3 лет;
- тяжелая форма аутоиммунного нервно-мышечного заболевания (миастения).
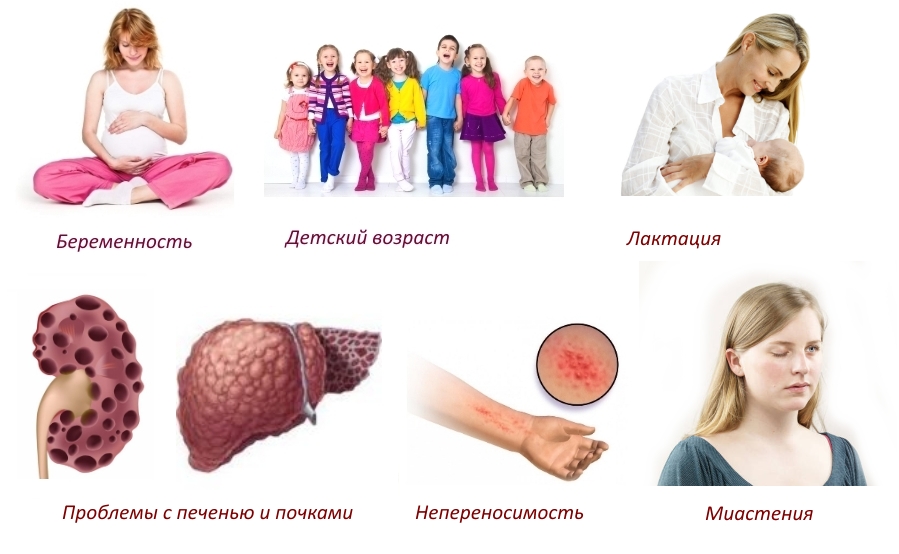
Лекарственный препарат не следует принимать при аллергии на его компоненты. В противном случае реакции организма могут быть необратимыми.
Побочные эффекты
Если придерживаться точной дозировки, то средство хорошо переносится организмом. Возможны побочные реакции у некоторых пациентов:
- Аллергия (зуд и покраснение кожных участков). Не исключено возникновение отека Квинке и анафилактического шока.
- Снижение или полная потеря аппетита. Больной ощущает на протяжении дня сильную жажду.
- Возникновение болевого синдрома нижних и верхних конечностей. У пациента ухудшается зрение и возникают носовые кровотечения.
- Отмечаются диспепсические расстройства: тошнота, расстройство стула, метеоризм.
- Пациент испытывает сонливость, снижается трудоспособность вплоть до депрессивного состояния.

Прием препарата может вызывать головокружение и головные боли. Зафиксированы случаи тахикардии, резкого снижения давления, одышки и дискомфорта в груди. При появлении побочных эффектов необходимо сообщить врачу для отмены или снижения дозировки препарата.
Отзывы о средстве
Анатолий Валерьевич, 42 года

Попал в ДТП и заработал черепно-мозговую травму. По утрам просыпался с сильными головными болями, которые не утихали до вечера. Невропатолог назначил действенное средство Мидокалм в комплексном лечении. Через несколько дней после первого приема состояние улучшилось. Болевой синдром менее выражен, восстановилась трудоспособность организма. Лечение принесло положительные результаты без побочных эффектов.
Анастасия, 25 лет
Поставили диагноз межреберная невралгия. Боли в груди были постоянными и усиливались при вдохе. Врач прописал Мидокалм в форме раствора для инъекций. Спазмы в груди уменьшились и стали менее ощутимыми после первых трех уколов. Спустя несколько дней смогла вдохнуть полной грудью. Благодарна венгерским производителям за сбалансированную формулу с мгновенным обезболивающим эффектом.
Нина, 38 лет
Мидокалм спас меня от мучительных болей невралгического характера. Невропатолог диагностировал воспаление тройничного нерва и выписал данное средство. Раньше не могла нормально прикасаться к лицевой части. Теперь боли практически не беспокоят. Довольна приобретенным средством.
Юрий Евгеньевич, 52 года
Мне выписали Мидокалм по 2 таблетки дважды в день. После первого приема появились головные боли, тошнота и сильно бросало в жар. Врач рекомендовал продолжить лечение. Некоторые сомнения вызывали у меня эти ощущения, но спустя несколько часов симптомы исчезли. Продолжаю принимать препарат и надеюсь на положительный эффект.
Помочь может простейшая растяжка.
Что такое защемление седалищного нерва
Седалищный нерв — самый длинный What is Sciatica нерв в человеческом теле. Он начинается в нижней части спины, в районе поясницы, и, расщепляясь на две части, тянется через ягодицы, бёдра, икры к ступням. Именно этот нерв обеспечивает подвижность ног, связывая расположенные в них мускулы с ЦНС.
Но всё хорошо лишь до тех пор, пока однажды седалищный нерв не оказывается раздражён или защемлён. Чаще всего причиной этого становится межпозвоночная грыжа.
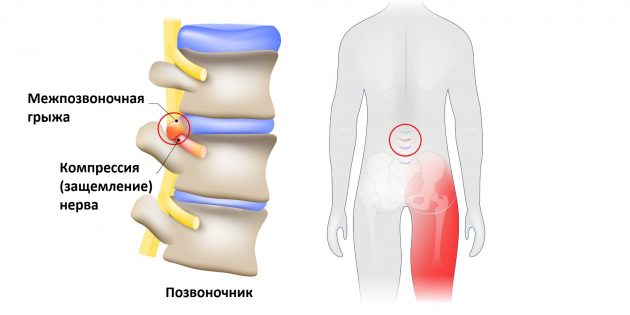
Фото: Designua / Shutterstock
Выпятившаяся часть межпозвоночного диска давит на седалищный нерв. Это приводит к болезненным ощущениям в пояснице или по всей длине ноги. Такую ситуацию называют защемлением седалищного нерва, или ишиасом What You Need To Know About Sciatica .
Впрочем, ишиас можно заработать и другими способами. Травма, костная шпора (чрезмерный рост кости) на позвонках, диабет (это заболевание повреждает нервы) или, положим, опухоль — всё это тоже может спровоцировать защемление.
Как понять, что у вас защемление седалищного нерва
Предположить ишиас можно по следующим симптомам Sciatica Symptoms :
- Болезненные ощущения затрагивают только одну ногу (сторону тела).
- Кажется, что боль распространяется от поясницы в ягодицу и далее вниз по ноге. Если говорить о ногах, то неприятные ощущения чаще всего проявляются в задней части бедра и голени.
- Боль носит разный характер — от слабой ноющей до жжения или внезапного простреливания. Иногда она бывает похожа Sciatica: Symptoms and Causes на удар током.
- Кроме боли, а в некоторых случаях вместо неё могут присутствовать онемение, покалывание или мышечная слабость в пострадавшей ноге.
- Ваше состояние зависит от позы или движений. Так, боль обостряется, когда вы кашляете или чихаете. А после некоторого времени, проведённого сидя, дела у поясницы или ноги явно становятся хуже.
Когда надо обратиться к врачу
Как правило, приступы ишиаса длятся недолго, а их болезненность постепенно уменьшается и в течение нескольких недель исчезает вовсе. Этот процесс ускоряется, если выполнять упражнения на растяжку нижней части спины и бёдер (о них чуть дальше). Но так бывает не всегда.
Обязательно обратитесь к терапевту, если:
- болезненные ощущения длятся дольше недели, не уменьшаясь и не реагируя на домашний уход;
- боль так сильна, что ощутимо снижает качество жизни и вы вынуждены ежедневно принимать обезболивающие;
- с каждым днём приступы ишиаса становятся чаще, а боль — сильнее.
Защемление лечит не терапевт, но он, выслушав жалобы и проведя осмотр, направит вас к нужному узкому специалисту: неврологу, хирургу, ортопеду или, положим, эндокринологу. А уже эти медики поставят основной диагноз и помогут справиться с заболеванием и физическим дискомфортом.
Вызывайте скорую или обращайтесь в отделение неотложной помощи, если:
- у вас появилась внезапная и очень сильная боль в пояснице или ноге, при этом вы ощущаете отчётливое онемение и мышечную слабость;
- боль возникла сразу после серьёзной травмы, например ДТП или падения с высоты;
- помимо боли, появились проблемы с контролем над мочевым пузырём или кишечником.
Как лечить защемление седалищного нерва
Лечение требуется лишь в том случае, если у вас присутствуют опасные симптомы, которые перечислены выше. В зависимости от поставленного диагноза врач назначит Sciatica: Diagnosis and Treatment вам лекарственные препараты (это могут быть противовоспалительные или противосудорожные средства, мышечные релаксанты, инъекции кортикостероидов), отправит на физиотерапию или порекомендует подумать о хирургической операции.
Но чаще всего от неприятных ощущений при ишиасе вполне можно избавиться домашними методами. Вот что рекомендуют эксперты американской исследовательской организации Mayo Clinic.

- 29 Марта, 2019
- Неврология
- Константин Ким
Седалищный нерв начинается с пояснично-крестцового отдела, а затем, спускаясь по ноге, делится на большеберцовый и малоберцовый нервы. При защемлении седалищного нерва больной испытывает сильную боль и дискомфорт в обеих ногах. Это приводит к тому, что человек практически не может передвигаться, ощущает резкий дискомфорт. Симптомы и лечение защемления седалищного нерва, уколы и другие методы будут рассмотрены ниже.
Сущность проблемы
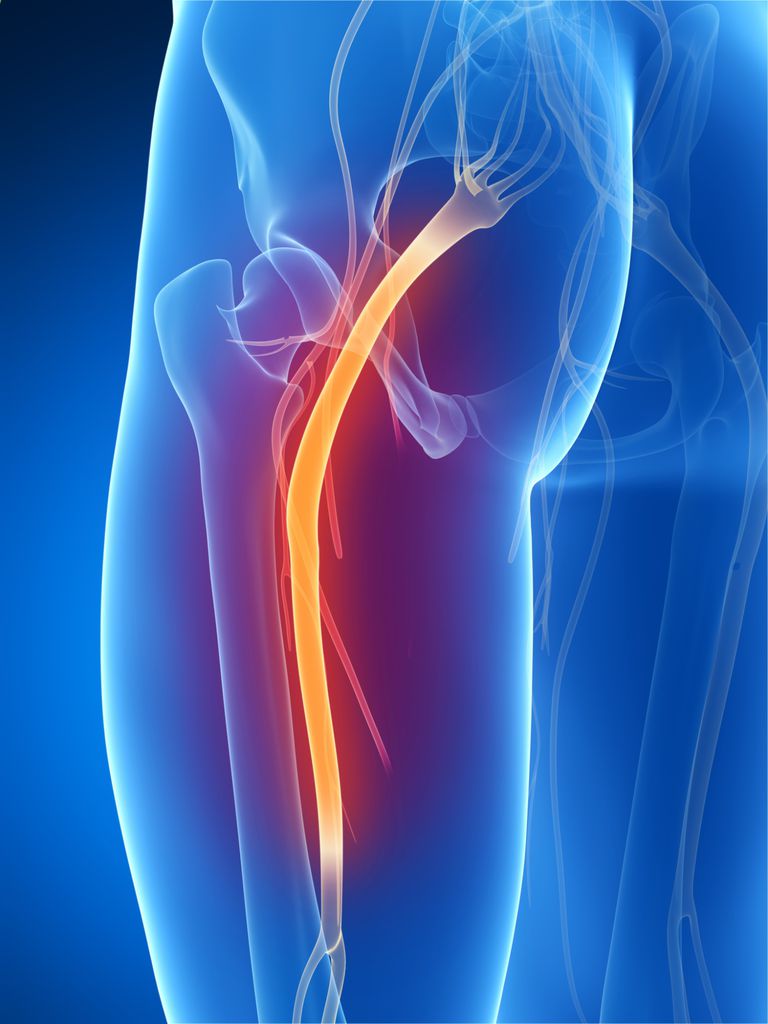
Защемление – это поражение корешков спинномозговых нервов, расположенных в пояснично-крестцовом отделе позвоночника. Нередко заболевание называют ишиасом или ревматизмом. Патология довольно распространена и встречается у 15-20 % людей, которым за 40. Основным признаком защемления является боль, которая изначально локализуется в ягодице, а затем распространяется по всей задней части ноги.
Такая боль может быть двух видов – поверхностной и глубокой:
- Поверхностная, или дизестезическая боль возникает в случае поражения малых нервных волокон. По характеру болевые ощущения можно описать как боль от ожога или от электрического разряда, саднящая, жгучая или стреляющая.
- ГлубокаяЮ или трункальная боль развивается при сдавливании спинномозгового корешка. Охарактеризовать такой тип ощущений можно как ноющая, тянущая и режущая боль.
Причины

При защемлении седалищного нерва симптомы и лечение (уколами или таблетками) взаимосвязаны. Причин, по которым может развиться патология, много, но основными из них являются:
- Грыжа межпозвоночного диска.
- Травмы позвоночника со смещением позвонков.
- Поясничный остеохондроз, который распространяется и на область крестца.
- Различные образования, развивающиеся в районе позвоночника и седалищного нерва.
- Подъем тяжестей и другие тяжелые физические нагрузки.
- Воспалительный процесс в органах малого таза.
- Нарыв в области седалищного нерва.
- Рассеянный склероз.
- Туберкулез костей, краснуха, малярия и другие инфекционные заболевания.
- Тромбообразование.
- Переохлаждение поясничного отдела.
- Воспаление мышц, расположенных в области ягодиц.
- Беременность. В связи с тем, что плод постоянно растет, матка начинает оказывать давление на соседствующие органы, в результате чего может произойти ущемление нервного столба.
Помимо основных причин существует ряд факторов, которые могут спровоцировать защемление или воспаление седалищного нерва:
- Избыточная масса тела.
- Сахарный диабет, подагра.
- Дефицит витаминов и минеральных веществ.
- Интоксикация организма вследствие отравления производными этанола, в частности при злоупотреблении алкоголем, и солями тяжелых металлов.
- Герпетические высыпания, локализованные именно в области седалищного нерва.
- Малоподвижный образ жизни, в основном у работников, находящихся длительное время в одной позе – водители или люди, постоянно работающие за компьютером.
Симптомы
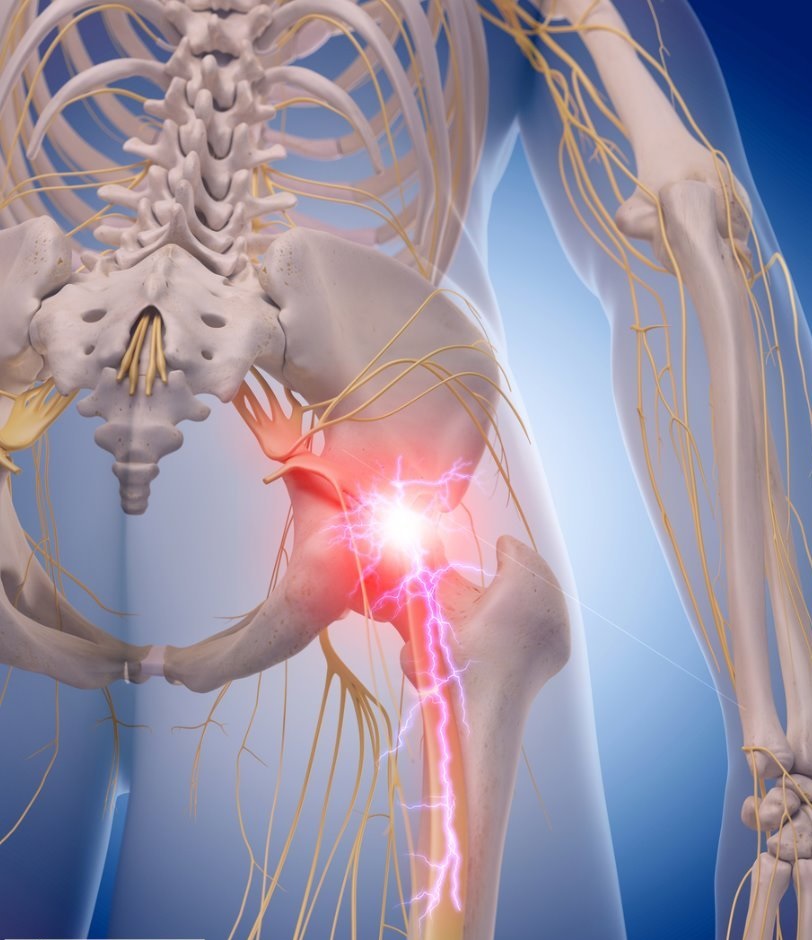
Основным признаком является боль, которая начинается от поясницы, спускается к ягодицам и дальше по задней части ноги до икры. Защемление обычно происходит только с одной стороны, очень редко патология поражает сразу оба нерва. Кроме болевых ощущений существует и ряд других симптомов, характерных для защемления седалищного нерва:
- Ощущение жжения по всей протяженности нерва, больной при этом испытывает боль как при термическом ожоге.
- При защемлении седалищного нерва онемение ноги является также одним из характерных симптомов. Незадолго до онемения больной испытывает сильную слабость в пораженной ноге.
- Во время болевых признаков защемления могут возникать покалывания на пораженной ноге.
- У мужчин приступ защемления седалищного нерва по симптомам напоминает обострение простатита, при этом болевые и неприятные ощущения возникают в районе малого таза.
- Симптомы защемления седалищного нерва усиливаются в положении сидя или когда больной только пытается сесть.
- Во время защемления нарушается функциональность колена, стоп и фаланг пальцев ноги. Появляются трудности в движениях, хромота на пораженную ногу, больной не может долго стоять на одном месте.
- Часто при защемлении может наблюдаться сильная потливость ног.
- При чихании, кашле и напряжении мышц болевые ощущения усиливаются.
- Повышение температуры тела, но не более 38 °С.
- В тяжелых случаях может наблюдаться недержание мочи, запоры и полное обездвижение пациента.
Диагностика
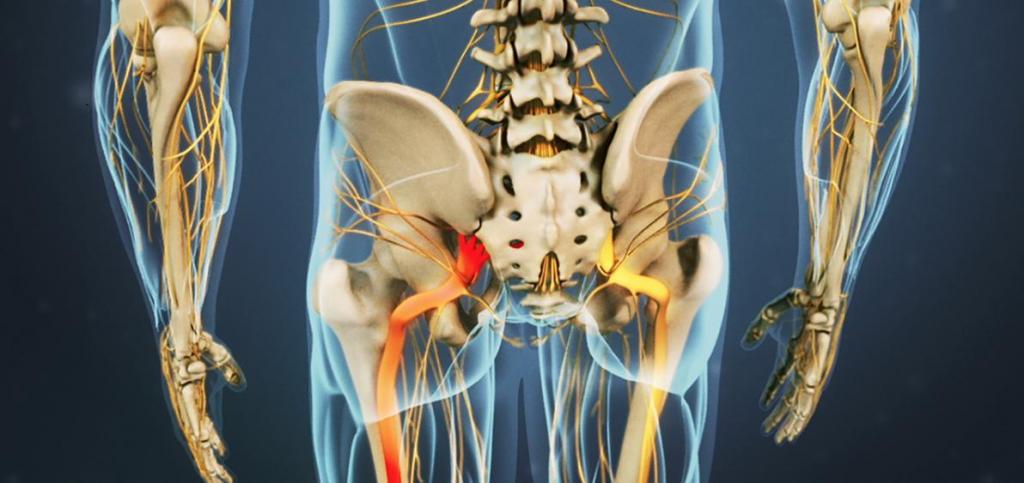
При подозрении на защемление необходимо сразу обратиться к неврологу. Для того чтобы установить диагноз, врачу достаточно выслушать жалобы пациента и оценить состояние согласно синдромам Легаса, Бонне и Сикара:
- Синдром Легаса. Больному сложно поднять ногу, находясь в положении лежа на спине.
- Синдром Бонне. Пациент испытывает затруднения в попытках сесть с вытянутой ногой.
- Синдром Сикара. В результате усиления болевых ощущений больной не может согнуть стопу в тыльном направлении.
Для того чтобы установить причину развития защемления седалищного нерва, необходимо проведение дополнительных обследований:
- С помощью рентгенограммы можно подтвердить или опровергнуть костные перемены в позвоночнике, а также обнаружить остеохондроз, стеноз и спондилолистез.
- Компьютерная томография помогает разглядеть искривление позвоночника. Если есть противопоказания к проведению КТ, рекомендовано заменить его на магнитно-резонансную томографию.
- Ультразвуковое исследование помогает определить наличие межпозвоночной грыжи.
- Если есть подозрение на наличие злокачественной опухоли, то проводится радиоизотопное сканирование позвоночного столба.
- Общий и биохимический анализ крови.
Первая помощь
При защемлении седалищного нерва симптомы и лечение (уколы и другие методы) определяет врач, но первую помощь должны оказать близкие. При подозрении необходимо сразу вызвать бригаду скорой помощи. До приезда врача нужно постараться облегчить состояние больного:
- Больного нужно успокоить и положить на ровную поверхность, при этом он должен сам принять ту позу, в которой ему будет комфортно, до приезда специалиста.
- Если нет никаких противопоказаний, то следует сразу применить противовоспалительные препараты: "Ибупрофен", "Найз", "Диклофенак". При защемлении седалищного нерва эти препараты оказывают и противовоспалительное, и обезболивающее действие.
- По возможности не передвигать больного, если это причиняет ему сильную боль и дискомфорт, так как это может привести к сдавливанию нерва и спровоцировать развитие отека.
Медикаментозная терапия
Лечение и препараты при защемлении седалищного нерва должны применяться строго по назначению врача. В противном случае самолечение может привести к негативным последствиям. Врач должен разъяснить больному, какие уколы делают при защемлении седалищного нерва, какие препараты используются для перорального применения и другие методы терапии.
Подбор лекарственных препаратов должен осуществляться в зависимости от того, насколько сильно выражена патология, причин заболевания и общего состояния больного:
- При воспалении седалищного нерва обезболивающие препараты назначаются в соответствии с тем, насколько сильные боли испытывает больной. В основном это "Трамадол", "Парацетамол". Часто назначают уколы "Кеторола".
- Такие глюкокортикостероиды, как "Дексаметазон" и "Преднизалон" оказывают и обезболивающее, и противовоспалительное действие.
- Медикаментозное лечение защемления седалищного нерва включает в себя и прием витаминов и витаминных комплексов, которые способствуют улучшению работы нервной системы. К таким препаратам относятся витамины группы B, "Комбилипен", "Мильгамма".
- Миорелаксанты и спазмолитики - "Папаверин", "Дротаверин" - способствуют снятию спазмов во время приступа.
- Для противодействия воспалительным процессам назначаются нестероидные противовоспалительные препараты – "Ибупрофен", "Диклофенак", "Индометацин". Нестероидные препараты применяются только во время обострения заболевания и в период острой фазы.
В медикаментозной терапии чаще всего применяются наружные препараты при защемлении седалищного нерва в виде мазей и кремов. Их также назначает специалист. Уколы "Кеторола" тоже имеют положительный эффект.
Физиотерапия
Физиотерапевтические процедуры обдают эффективностью при лечении воспаления седалищного нерва. Данный метод заключается в воздействии на пораженный нерв при помощи физических факторов, используемых при процедуре – ультразвук, ультрафиолетовое и лазерное излучение, электрофорез.
При физиотерапии устраняется болевой синдром, спадает отечность, улучшается кровоснабжение пораженного органа. Проводиться физиотерапевтические процедуры могут как в период ремиссии, так и во время обострений заболевания.
Лечебная физкультура

При защемлении седалищного нерва симптомы и лечение (уколами или другими способами) взаимосвязаны. Также можно воспользоваться упражнениями. Важно помнить о том, что все упражнения, входящие в комплекс лечебной физкультуры, можно выполнять только в состоянии ремиссии:
Лечение народными средствами
Терапия средствами народной медицины при лечении защемления седалищного нерва может применяться в комплексе с медикаментозной и физиотерапией. Перед применением народной методов следует предварительно проконсультироваться с лечащим врачом:
- Черная редька и мед. Применение данного средства эффективно устраняет болевой синдром. Для его приготовления необходимо промыть, очистить и измельчить на терке одну черную редьку среднего размера. Из полученной кашицы нужно выжать сок и перемешать его с медом в пропорции 3:1. Готовым средством растирают пораженный участок по несколько раз в день до полного исчезновения болей.
- Настой из осины. Средство помогает при сильных болевых ощущениях и восстанавливает поврежденные ткани. Для приготовления нужно измельчить несколько листьев осины и заварить одну столовую ложку на литр кипятка. Настаивать средство нужно на протяжении одного часа, затем процедить и пить весь день. Настой нужно обязательно принимать на голодный желудок.
- Ржаная мука. Из данного продукта готовится компресс, который нужно накладывать только в период ремиссии. В небольшое количество муки добавить немного воды и сделать тесто, раскатать в лепешку и приложить к пораженному участку, сверху накрыть полиэтиленовой пленкой и укутаться во что-нибудь теплое. Такой противовоспалительный компресс можно держать на протяжении всей ночи.
- Хвойная ванна. Лечение хвойными ваннами не рекомендуется проводить в период обострений, только во время ремиссии. Для приготовления нужно в 5 литров воды положить молодые побеги сосновой или еловой хвои и кипятить в течение получаса. По истечении назначенного срока средство нужно остудить и процедить, а затем залить в ванну с теплой водой. Лежать в хвойной ванне следует не менее 30 минут. Проводить процедуру нужно ежедневно до полного купирования болевого синдрома и воспаления.
Возможные последствия и прогноз
Своевременное обращение к врачу и адекватная терапия гарантирует полное излечение от заболевания. Если лечение не начато вовремя, то это может грозить следующими негативными последствиями для пациента:
- Сильная боль, которая со временем сложнее поддается купированию. Вследствие сильной и затяжной боли может нарушиться сон и начаться бессонница.
- Нарушение менструального цикла. В более тяжелых случаях патология может привести к бесплодию.
- Парез или полное обездвижение больного.
- Трудности в опорожнении мочевого пузыря и дефекации.
Профилактика

Чем лечить седалищный нерв (лекарствами и другими методами), понятно, но как обстоит дело с профилактикой? Профилактические мероприятия по предотвращению развития защемления седалищного нерва включают в себя ряд рекомендаций, которые нужно соблюдать и в том случае, если заболевание все же дало о себе знать. Таким образом, можно предотвратить развитие обострений и осложнений:
- Необходимо своевременно лечить все инфекционные заболевания и болезни позвоночника.
- Не переохлаждаться и избегать тяжелых физических нагрузок.
- Стараться избегать всевозможных травм и повреждений спины и позвоночного столба.
- Спать только на твердой поверхности.
- Во время сидения следить за тем, чтобы осанка была ровной.
- Не сидеть на протяжении нескольких часов в одной позе, через каждые час или полтора нужно вставать и разминаться.
- Плавание в бассейне. Однако важно помнить о том, что в период обострений тренировки в бассейне лучше всего отложить.
При защемлении седалищного нерва лечение (препаратами и другими методами) должно подбираться врачом. Патология легко поддается устранению, если терапия подобрана правильно и своевременно. Самолечение защемления может привести к осложнениям и неприятным последствиям, поэтому очень важно при возникновении первых же симптомов заболевания обращаться к специалисту. О том, какие уколы делают при защемлении седалищного нерва, должен думать врач.
Читайте также:


