Нейрохирургия и защемление нерва
Показаниями к операциям при защемлении нервов являются:
- постоянное чувствительное выпадение, подтвержденное увеличением показателей двуточечной пробы дискриминации Вебера;
- наличие атрофии мышц;
- фибрилляции в мышцах на электромиограммах;
- неудачи после других методик лечения.
При анализе показаний к микронейрохирургическим операциям в доступной литературе обращает внимание факт, что нет четкого выделения клинических, электрофизиологических и внутриоперационных морфологических критериев для той или иной микронейрохирургической методики операции при защемлении нерва. Редким и необобщенным является определение показаний к микронейрохирургическим операциям при различных компрессионных синдромах периферических нервов.
Комбинированные декомпрессионные операции с применением микрохирургической техники используются лишь при синдроме кубитального канала, когда выявляется сочетание неблагоприятных фиброзных изменений нервного ложа, осложненное развитием псевдоневромы нервного ствола. Первый фактор диктует необходимость переднего перемещения периферического нерва, а второй — микрохирургического внутреннего невролиза. Описание операций нервной аутопластики с применением микрохирургической техники при компрессионных нейропатиях является казуистическим. В специальной литературе мы нашли два наблюдения, причем в обоих была произведена аутопластика лучевого нерва в связи с его компрессией и значительным сужением ствола. После одной из операций с использованием аутотрансплантата на икроножном нерве в отдаленном периоде был получен субоптимальный результат с восстановлением разгибания в лучезапястном суставе и сохранением умеренной гипестезии в области тыла I пальца. Для внутреннего невролиза достаточно увеличения в 3, 5 и 7 раз.
При обсуждении эффективности различных методов хирургических операций на нервных стволах при компрессионных нейропатиях возникают трудности в интерпретации результатов. Это обусловлено неоднородностью материала, различной этиологией, разной длительностью заболевания, неодинаковой степенью поражения, различным характером операций, а также различиями послеоперационной тактики ведения больных. Следует помнить и о неодинаковой длительности послеоперационных наблюдений, а также разнице шкал для оценки результатов. Поэтому в литературе отсутствует единое мнение относительно оценки эффективности различных видов оперативных вмешательств. Кроме того, выводы делались на относительно малом клиническом материале, за исключением синдрома запястного и кубитального каналов. По другим компрессионным синдромам периферических нервов практически нет обобщающих данных относительно эффективности микронейрохирургических операций. Так, при синдромах запястного и кубитального каналов некоторые исследователи приводят результаты классических декомпрессионных операций без выделения результатов в группе больных с тяжелыми клиническими формами.
С.Е. Rhoades et al. выбрали для проведения микрохирургического внутреннего невролиза 32 больных из 129 с синдромом запястного канала. У отобранных пациентов были выявлены все клинико-электрофизиологические признаки III-IV стадий заболевания. В результате авторы отметили улучшение на 22 (64%) из 34 оперированных рук, а у 10 (29%) было получено полное восстановление утраченных функций срединного нерва. Эффективность невролиза в поздних стадиях синдрома запястного канала колеблется от 64 до 95%. Микронейрохирургические операции при синдроме кубитального канала эффективны в 70-80% наблюдений.
Высокую эффективность микрохирургического внутреннего невролиза отмечают и при компрессионной невропатии поверхностной ветви лучевого нерва, а также при синдроме тарзального канала.
Общая характеристика клинических наблюдений
В клинике нервных болезней и нейрохирургии на базе Республиканской клинической больницы микронейрохирургические операции на стволах периферических нервов конечностей выполнены у 181 больного, страдающего компрессионными невропатиями, в том числе у 96 (53%) лиц мужского пола и 85 (47%) женского.
Определенную роль в развитии компрессионных невропатий играет тяжесть выполняемой работы. Большинство больных определяли свою работу как тяжелую. По нашим данным, компрессионные невропатии чаще возникали на доминантной конечности, т. е. чаще используемой в трудовой деятельности. У 91 (50,3%) были поражены нервные стволы этой конечности, у 73 (40,3%) — недоминантной и в 17 наблюдениях (9,4%) поражение локализовалось на обеих верхних конечностях.
Компрессионные невропатии чаще протекали хронически. Давность заболевания менее 6 мес до обращения к нейрохирургу отмечена у 90 (49,7%) больных, 6-12 — у 19 (10,5%) и более 12 мес — у 72 (39,8%) больных. У большинства пациентов диагностированы компрессионные синдромы в III стадии развития, меньше — в IV, и во II стадии незначительное число случаев.
Периферические нервные стволы верхней конечности были поражены значительно чаще, чем нижней. Так, компрессионной невропатией нервов верхней конечности страдали 156 (86,2%) больных, нижней — 25 (13,8%). Как видно на диаграмме (рис. 56), чаще всего вовлекались в патологический процесс нервы на уровне локтевого сустава.
На уровне лучезапястного сустава чаще был поражен срединный нерв в запястном канале, локтевого — локтевой нерв в кубитальном канале, плечевого — подкрыльцовый нерв в дельтовидной области. На уровне тазобедренного сустава чаще поражался седалищный нерв, а на уровне коленного сустава — общий малоберцовый.
Данные об объеме полученного больными консервативного лечения свидетельствуют, что большинство принимали лекарственно-физиотерапевтическое лечение по поводу корешковых синдромов вертеброгенной этиологии. Во время оперативных вмешательств нами было произведено морфологическое изучение пораженных участков нервных стволов, а также нервного ложа, что во многом определяло тактику микронейрохирургических манипуляций. По данным исследований, чаще всего определялись парастволовые спайки, динамическое ущемление, опухоли и гематомы парастволовых тканей (7,2%), иногда ложе нерва было без патологических изменений.
Тактика микрохирургических манипуляций зависела от состояния нервного ложа и изменений со стороны нервного ствола в области компрессий. Исходя из этого больным производились внутренний невролиз, эпиневротомия, внешний невролиз, комбинированная операция с использованием микрохирургической техники. У 15 (8,3%) больных с множественными формами компрессионных невропатий выполнено 18 дополнительных микронейрохирургических вмешательств.
Таким образом, компрессионные нейропатии периферических нервов конечностей встречаются почти одинаково часто у лиц мужского и женского пола. В возникновении заболевания ведущая роль принадлежит травмам, в том числе профессиональной микротравматизации. Компрессионные синдромы чаще всего развиваются у лиц трудоспособного возраста, занимающихся средней тяжести или тяжелым физическим трудом. Подавляющее большинство больных (95%) обратилось к нейрохирургу в III-IV стадиях заболевания. Компрессионные синдромы значительно чаще локализуются на наиболее функционально активной верхней конечности. Отношение поражений на верхней конечности к поражениям на нижней конечности составляет 6,2:1.
Микронейрохирургическая тактика определялась клиническими и морфологическими внутриоперационными исследованиями, исходя из которых 133 (73,5%) пациентам выполнен внутренний невролиз. В 15 (8,3%) наблюдениях произведены дополнительные микронейрохирургические операции ввиду наличия множественных форм компрессионных нейропатий.
Показания к микронейрохирургическим операциям при защемлении нервов
На основании накопленного клинического опыта и полученных результатов выработаны показания к микронейрохирургическим операциям при защемлении нервов.
Показания к микронейрохирургическому внешнему невролизу :
- неэффективность инъекционного лечения глюкокортикоидами, проведенного в 2-3 курса по известной схеме;
- рецидивирование через 2-3 мес после последнего курса лечения глюкокортикоидами;
- относительно нормальная макроскопическая картина нервного ствола с умеренным парастволовым фиброзом.
Показания к эпиневротомии:
- наличие легкой гипотрофии мышц;
- стойкие чувствительные выпадения с увеличением значения теста Вебера до 7-10 мм;
- каузалгические боли;
- умеренная псевдоневрома нервного ствола;
- сужение нервного ствола в поперечнике.
Показания к внутреннему невролизу:
- гипо- и атрофия мышц;
- увеличение значений теста Вебера до 11 мм и более;
- выраженная псевдоневрома;
- значительное сужение нервного ствола в поперечнике.
При операциях на локтевом нерве на уровне локтя необходимы комбинированные микрохиругические операции, состоящие из перемещения и невролиза:
- при наличии вальгусной деформации локтевого сустава;
- при наличии длительного подвывиха локтевого нерва;
- неблагоприятные условия нервного ложа — остеофит, костная мозоль, которые хронически раздражают нерв.
Методика микрохирургического внешнего невролиза.
Методика микрохирургического внутреннего невролиза выполнялась нами наиболее часто (133 больных, 73,5%). Это было обусловлено тем, что, во-первых, 172 (95%) больных страдали компрессионными поражениями в III-IV стадиях; во-вторых, у 152 (87,3%) больных выявлялся на операции выраженный внутриствольный фиброз.
Из нашего операционного опыта можно сделать вывод, что внутренний невролиз должен выполняться только с использованием операционного микроскопа с достаточным увеличением в 12,5-22 крат.
Необходимо учитывать три основных момента в технике выполнения внутреннего невролиза: внутриствольное строение нерва, источники кровоснабжения компримированного сегмента нерва, наличие и ход разветвлений на пораженном участке.
В олигофасцикулярных по строению нервах внутренний невролиз не представляет значительных технических трудностей. Однако существует опасность разрушения межфасцикулярных сплетений. Ввиду этого внутренний невролиз менее сложен для выполнения в сегментах нервов, где сплетения минимально развиты. Методика более показана в дистальных участках периферических нервов конечностей, таких как срединный, локтевой нервы на уровне лучезапястного сустава, лучевой нерв в канале супинирующей мышцы предплечья. И, соответственно, риск операции выше в более проксимальных нервных сегментах, например на локтевом нерве в области кубитального канала.
Эпиневротомию выполняли с учетом прохождения сосудов, участвующих в кровообращении нервного ствола. При синдроме запястного канала операцию производили на лучевой стороне срединного нерва в области лучезапястного канала, поскольку нерв получает кровь через ветви локтевой артерии и из сосудов поверхностной ладонной артериальной дуги. Такое же бережное манипулирование необходимо по отношению к функционально важным ветвям периферических нервов конечностей. Здесь уместны клинико-внутриоперационные сопоставления. Если, например, показанием к внутреннему невролизу служит атрофия ладонных мышц, то хирург должен начать операцию с выведения двигательной тенарной ветви срединного нерва и проследить ее ход от дистального к проксимальному до входа в состав основного ствола. Именно этот участок нерва необходимо подвергнуть внутреннему невролизу.
Методика микронейрохирургических комбинированных операций при защемлении нервов выполнена на локтевом нерве в области локтя по строгим показаниям. Она состояла из переднего подкожного перемещения ствола нерва и дополнялась внутренним невролизом. По этой методике нами оперирована первично одна больная с компрессионной невропатией локтевого нерва вследствие вальгусной деформации локтевого сустава, а также 3 больных в связи с отсутствием эффекта от микронейрохирургических декомпрессивных операций в течение 5-6 мес.
Перед операцией (86 больных) проводили электрофизиологическое исследование: 74 — электронейромиографию, 12 — классическую электродиагностику. У 13 пациентов произведена внутриоперационная электродиагностика. Стимуляционной электронейромиографией выявляли 3 показателя: скорость проведения импульса по двигательным волокнам, амплитуду потенциала действия вызванного потенциала и латентный период вызванного потенциала М-ответа. Параметры этих показаний до операции служили для уточнения уровня и степени компрессионного поражения нервных стволов. В послеоперационном периоде они позволяли судить об эффективности микронейрохирургических вмешательств. После операции проведено 46 электро-нейромиографических исследований.
Анализ послеоперационных неудач и осложнений
Лечение компрессионных невропатий периферических нервов конечностей является комплексной проблемой, и поэтому для выздоровления больного иногда недостаточно лишь восстановить нервную проводимость на пораженном участке. Необходимо также осуществить ряд реабилитационных мероприятий, направленных на восстановление нарушенного функционального состояния нерва. Состоятельность отдельного метода лечения подтверждается разрешением поставленных перед ним узких задач. В частности, микронейрохирургическне операции — это восстановление функциональной полноценности нервного ствола путем декомпрессии. С этой точки зрения и следует, на наш взгляд, оценивать результаты проведенных операций при защемлении нервов.
Для комплексной оценки состояния больных после операции применяли следующую четырехбалльную систему:
- I степень — излечение при практическом отсутствии неврологических нарушений;
- II степень — значительное улучшение с легкими остаточными выпадениями после физической нагрузки;
- III степень — улучшение с появлением дискомфорта после физической нагрузки и в покое;
- IV степень — отсутствие какого-либо объективного или субъективного улучшения или же усиление определенных жалоб.
В отдаленном периоде было обследовано 149 оперированных больных, из них 83 (55,7%) до операции страдали III стадией заболевания, а 66 (44,3%) — IV стадией. У большинства больных III стадией был отличный результат. Из больных, страдающих IV стадией заболевания, такой результат был получен лишь у 26 (39,4+0,5%).
Защемление или воспаление седалищного нерва вызывает острую боль в пояснице, распространяющуюся вниз по задней поверхности ноги. У пациентов возникает онемение в конечности, трудности со сгибанием коленного сустава, появляется хромота. Боль усиливается при движении, кашле, смехе.
Причины и методы лечения
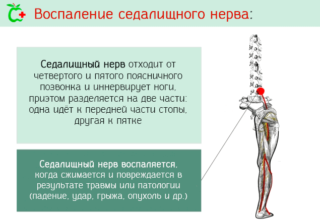
Основными причинами невропатии являются:
- спазм грушевидной мышцы;
- поясничный стеноз (сужение позвоночного канала);
- компрессия межпозвонковой грыжей;
- спондилез, образование остеофитов;
- опухоли;
- инфекционные процессы и эндокринные расстройства в организме.
Лечение невропатии начинается с консервативной терапии. Пациентам назначают противовоспалительные таблетки и мази, новокаиновую блокаду, миорелаксанты, прижигание седалищного нерва, физиотерапию и ЛФК. Продолжительное лечение ишиаса не всегда оказывается эффективным. При отсутствии положительных результатов консервативной терапии прибегают к оперативному вмешательству.
Показания и противопоказания к проведению операции
Безрезультатное лечение консервативными методами приводит к хроническому болевому синдрому. У пациента существенно снижается уровень жизни, появляется депрессия. Подвижность конечности ограничивается, при тяжелых приступах пропадает полностью. Показаниями к операции являются:
- неэффективность консервативной терапии, проводимой в течение 6-12 недель;
- нарушения функционирования органов малого таза (мочевого пузыря, кишечника);
- хроническая острая боль в конечности;
- прогрессирующая слабость в ногах;
- остеохондроз;
- спондилоартроз;
- стеноз позвоночного канала.
Технологические разработки медицины обеспечили эндоскопический доступ к оперируемой области. Среди предлагаемых современных методик — использование лазера и радиочастотного излучения. Любой вид хирургического вмешательства является серьезной нагрузкой для организма, поэтому показан не всем пациентам.
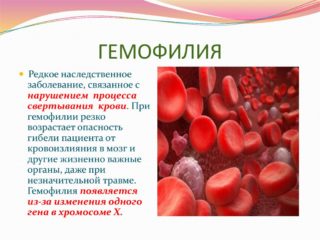
Противопоказания:
- нарушение свертываемости крови;
- беременность;
- патологии сердечно-сосудистой системы;
- обострение язвенной болезни;
- психические расстройства (при проведении лазерной дискэктомии);
- инфекционно-воспалительные процессы в организме.
Хирургическое лечение устраняет причину, вызвавшую невропатию, предотвращает рецидив ишиаса в будущем. Результатом операции является снятие компрессии на седалищный нерв.
Виды операций при ишиасе и техника выполнения
При ущемлении седалищного нерва пациенту могут быть предложены различные техники проведения хирургического вмешательства. Оптимальный метод подбирается с учетом индивидуальных особенностей человека, причин развития проблемы и степени поражения.
К основным методам хирургического вмешательства, показанным при ишиасе, относятся:
- Микродискэктомия – удаление пораженного диска вместе с грыжей через небольшой надрез длиной 2-3 см. Хирург использует операционный микроскоп для изучения нервных корешков. Вырезание выпячивающейся грыжи происходит специальными инструментами. Во время процедуры связки и мышцы не затрагиваются. Операция проходит под общей анестезией. Время работы хирурга не превышает 30 минут, а пребывание пациента в стационаре четырех дней. Показатель эффективности составляет 90%, у незначительного количества пациентов наблюдается рецидив патологии.
![]()
- Фасетэктомия – вырезание фасеточных суставов. Процедура открывает доступ к спинномозговому каналу. Выполняется под общим наркозом.
- Пункционная лазерная дискэктомия – пациент лежит на боку, операция проводится под местным обезболиванием. Для пункции диска применяются специальные иглы. Их положение контролирует рентген аппарат. Лазерная вапоризация (удаление тканей) проводится ниодимовым ИАГ-лазером. В отличие от более ранней методики — открытой дискэктомии — не требуется выполнение разреза. Пункции показаны при небольшом диаметре грыжи, они выполняются через проколы кожи. Время процедуры 20-45 минут.
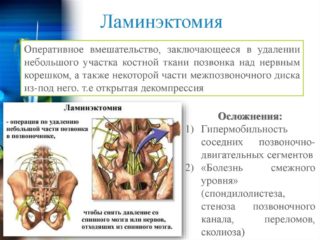
- Ламинэктомия – иссечение дужки позвонка над нервным корешком. Освобожденное пространство способствует восстановлению кровоснабжения. Процедура связана с разрезанием и раздвиганием тканей и мышц, мешающих доступу к позвоночнику. Длина надреза составляет 4-10 см, после окончания манипуляций ткани послойно сшиваются. Продолжительность ламинэктомии — 1-3 часа. В процессе хирургического вмешательства происходит удаление грыжи, остеофитов и других образований, сдавливающих нерв. Операция не рекомендуется при возможности проведения другого вмешательства, являющего менее инвазивным.
- Перкутанная автоматизированная дискэктомия – эндоскопическая техника отличается минимально инвазивным доступом. Операция проводится с помощью специального аппарата. Она показана при выпячивании диска в полость спинного мозга.
- Радиочастотная термальная аннулопластика – воздействие на межпозвоночный диск происходит с помощью высокой температуры. Ее производит ток высокой частоты. Метод заключается в заваривании дефектов и уплотнении фиброзного кольца. Процедура отличается коротким периодом реабилитации и не оставляет следов на теле пациента.
Хирургическое вмешательство при защемлении седалищного нерва позволяет быстро избавиться от боли, вернуться к нормальному образу жизни.
Операции, связанные с невропатией, отличаются высоким риском повреждения спинномозговых корешков. Впоследствии боль может усилиться. В некоторых случаях возникает нестабильность позвонка, двигательные расстройства. К операционным осложнениям относится инфицирование раны, кровотечение.
Реабилитационный период

Продолжительность восстановления после проведенной операции зависит от типа хирургического вмешательства. Пациенту назначают препараты для восстановления кровообращения, анальгетики, профилактическую терапию антибиотиками. Для предотвращения тромбоза рекомендуется ношение компрессионных чулок. Вставание с кровати происходит спустя несколько часов, в некоторых случаях через сутки.
Пациентам в период реабилитации показаны физиотерапевтические процедуры и лечебная гимнастика. Запрещается подъем тяжестей. Для поддержания позвоночника и скорейшей регенерации тканей врачи советуют ношение ортопедического корсета. После проведения микродискэктомии к физическому труду приступают через 2-3 недели.
Отзывы пациентов
Хирургическое лечение ишиаса — это один из случаев, когда врач только рекомендует операцию, а решение принимает пациент. Перед процедурой он получает полную информацию о возможных негативных последствиях и неблагоприятном исходе. На хирургическое вмешательство идут больные, которые не имеют возможности и желания заниматься продолжительным консервативным лечением, сочетающим постельный режим и введение стероидных препаратов. Существующие малоинвазивные хирургические методы, использование лазера вместо скальпеля сокращают период реабилитации и снижают риски появления осложнений. По отзывам об операции при защемлении седалищного нерва пациенты быстро восстанавливаются. У них начинается новый этап в жизни, без постоянного болевого синдрома.
Сегодня утром вы приехали в свой загородный дом. Доставая тяжелую и большую сумку с инструментами из багажника авто, вы внезапно ощутили очень сильную, стреляющую боль в пояснице с правой стороны. Поднять сумку и выпрямится не удалось. Вероятно, ЗАЩЕМИЛО НЕРВ в спине…
Как проявляется защемление нерва?
Причины защемления нерва:
Что делать, если защемило нерв?
В первую очередь, важно установить правильный диагноз.
Какие обследования необходимы при защемлении нерва?
Важным диагностическим методом является электромиография (ЭМГ). Именно это исследование объективно оценивает степень компрессии (повреждения) нерва. ЭМГ регистрирует проведение электрического импульса по нервам руки или ноги и дает врачу оценку состояния периферической нервной системы.
Магнитно-резонансная (МРТ) и компьютерная томография (КТ) позволяют оценить состояние позвонков и межпозвонковых дисков, наличие грыж и протрузий, повреждение спинного мозга.
Рентгенография позвоночника
информативна при нарушении осанки - сколиозе, кифозе, а также травмах: переломах и подвывихах позвонков.
Эффективное лечение защемления нерва
Традиционно проводится уменьшение симптомов боли: противовоспалительные обезболивающие препараты (НПВС), миорелаксанты (препараты, расслабляющие мышцы), препараты, улучшающие кровообращение, витамины группы В, а также физиотерапевтическое лечение. Данные методы уменьшают симптомы, но не действуют на причины и механизмы заболевания.
Альтернативной современной методикой лечения остеохондроза, сколиоза и грыж межпозвонковых дисков является ударно-волновая терапия. Принцип УВТ – воздействие звуковых волн низкой частоты на напряженные мышцы и связки, суставы, кости. Акустическая волна уменьшает воспаление защемленного нерва, восстанавливает кровообращение и запускает процесс регенерации клеток. Известны случаи восстановление костной структуры после начавшегося некроза костей.
К таким методам относится, в первую очередь, карбокситерапия. Введение небольших количеств углекислого газа в проекции позвоночника и суставов вызывает приток крови и стимулирует кровообращение в зоне защемления нерва. Карбокситерапия обладает быстрым обезболивающим эффектом, улучшает трофику (питание) межпозвонковых дисков и нервов. Несомненным достоинством метода является отсутствие побочных эффектов.
Высокотоновая терапия Hi Top – метод выбора в лечении защемления нерва руки или ноги. Воздействуя импульсным током на чувствительные окончания периферического нерва, Hi Top стимулирует нервы, мышцы и спинной мозг.
Наши специалисты

Эксперт № 1 по лечению головной боли и мигрени.
Руководитель центра лечения боли
и рассеянного склероза.
Сомнолог. Эпилептолог. Ботулинотерапевт.
Врач - невролог высшей категории.
Врач - физиотерапевт.
Доктор медицинских наук.
Стаж: 22 года.

Задать вопрос Руководитель центра экстрапирамидных заболеваний.
Врач - невролог. Паркинсонолог.
Врач - физиотерапевт.
Стаж: 9 лет.

Задать вопрос Руководитель центра диагностики и
лечения нарушений сна.
Врач - невролог высшей категории. Вертебролог. Сомнолог. Эпилептолог. Ботулинотерапевт.
Врач - физиотерапевт.
Стаж: 22 года.

Задать вопрос Врач - невролог. Сомнолог. Эпилептолог. Ботулинотерапевт.
Врач - физиотерапевт.
Стаж: 5 лет.

Детский невролог.
Стаж 32 года.

Детский невролог.
Стаж: 23 года.

Детский невролог высшей категории.
Кандидат медицинских наук.
Стаж: 45 лет.

Руководитель центра диагностики и лечения миастении.
Врач - невролог высшей категории.
Врач - физиотерапевт.
Стаж: 15 лет.

Врач - невролог. Мануальный терапевт. Остеопат.
Врач - физиотерапевт.
Стаж: 7 лет.

Врач - невролог высшей категории. Ботулинотерапевт.
Врач - физиотерапевт.
Стаж: 23 года.

Врач - невролог. Вертеброневролог. Озонотерапевт.
Врач - физиотерапевт.
Стаж: 16 лет.

Как происходит защемление периферического нерва?
Почти в любой точке нашего тела функционируют периферические нервы, выходящие из спинного мозга, являющегося частью центральной нервной системы, и разветвляются от него ко всем частям тела, для того чтобы придать им способность чувствовать и двигаться.
Эти нервы выглядят как длинные, тонкие нити (иногда просто мизерные), которые находят свой путь к различным органам через другие ткани организма: кости, мышцы, сухожилия и т.д.
В некоторых случаях, и особенно в предрасположенных к этому местах, где плотность тканей очень высокая, может создаться давление на нервную ткань. Такое давление может возникнуть по нескольким причинам:
- Развитие опухоли, образование кисты или гематомы
- Образование костного шипа, который вызывает сужение канала нерва
- Длительное пребывание в определенном положении, при котором создается внешнее давление на нерв
- Внешнее повреждение, влияющее на близлежащие ткани
- Обызвествления (накопление жировых отложений на участке)
Давление на нерв фактически приводит к нарушению его кровоснабжения, что приводит к нарушению его функции и к серьезному повреждению тканей в точке, где оказывается давление. Чем дольше длится давление, тем более значительным будет повреждение нервной ткани: при минимальном и не слишком продолжительном давлении лечение будет в основном консервативным, и нерв сможет восстановится; однако в случае очень сильного и продолжительного давления нерв может сильно повредиться вплоть до неспособности восстановиться самостоятельно.
Симптомы защемления периферического нерва
В большинстве случаев защемленный периферический нерв вызывает следующие симптомы:
Чем более длительной будет травма, тем более очевидными будут симптомы. Потеря чувствительности, покалывания и онемение могут проявиться уже на ранних этапах, в то время как симптомы, связанные с тяжелой и прогрессирующей слабостью и мышечной атрофией, появятся на поздних, более тяжелых этапах.
Как уже упоминалось, имеются участки, которые считаются более подверженными травмам такого рода, —прежде всего, область локтевого сустава (через которую проходит локтевой нерв), запястье (через которое проходит срединный нерв), область колена (где проходит бедренный нерв) и стопа (через которую проходит задний большеберцовый нерв). Симптомами, характерными для таких поражений, в большинстве случаев будут ощущение покалывания и онемения в пальцах, потеря чувствительности в определенных местах вдоль руки или ноги, нарушение чувствительности и мышечная слабость в районе запасться или стопы и др.
Когда поражение нерва обнаруживается относительно на ранней стадии, лечение, как правило, является консервативным: избегание различных поз, при которых увеличивается давление на нерв, использование внешних устройств (специальные приспособления), прием противовоспалительных препаратов и тому подобное, как ожидается, улучшат во многих случаях состояние, при этом гарантируя соблюдение целостности нервной ткани. Если эти методы лечения не помогают, или если выяснится, что давление требует немедленного лечения, операция по освобождению защемленного нерва будет являться подходящим лечением.
Операция — это микрохирургическое действие, осуществляемое с помощью специальных инструментов для освобождения нерва, включая специальный хирургический микроскоп, которые гарантируют, что нервная ткань не будет повреждена. Операция также включает в себя освобождение нервов от посттравматических спаек и рубцов, сформировавшихся на нервной ткани, если таковые имеются, а также, при необходимости, удаление опухолей, костных шпор и т.д.
Вас мучают точечные боли, сопровождаемые отсутствием чувствительности,
покалыванием или онемением в определенной точке тела?
Возможно, причина тому —защемленный периферический нерв.
Читайте также: