Нервная система шейного и грудного отдела
Патология позвоночника является довольно частым состоянием у людей различного возраста. Ежедневные нагрузки, стрессы и низкая физическая активность способствуют расстройствам в костно-суставной системе. Быстрый темп жизни зачастую не позволяет уделить достаточно внимания состоянию своего позвоночника, а поэтому заболевания постепенно прогрессируют, все чаще напоминая о себе. И однажды так случится, что человек не сможет выполнять повседневную работу из-за боли в спине или шее.
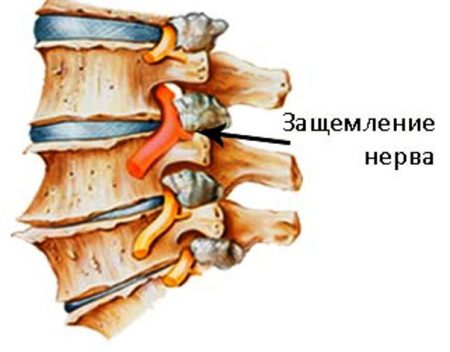
Такая ситуация часто наблюдается при ущемлении нервных корешков. Это в основном происходит в пояснице, однако патология шейного и грудного отдела позвоночника также не является редкостью. Все зависит от индивидуальных особенностей и характера профессиональной деятельности человека. Чтобы установить причину защемления нерва, нужно знать все факторы, которые воздействуют на пациента в течение жизни. Следует помнить, что только врач может установить правильный диагноз, а тем более назначить адекватное лечение.
Не стоит думать, что невралгия при защемлении корешков не представляет серьезной опасности для здоровья. Если не обращаться к специалисту, то заболевание будет иметь неблагоприятные последствия.
Причины
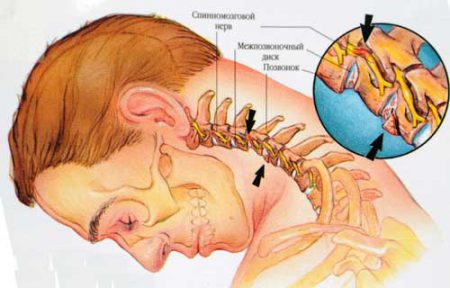
Когда болит спина или шея, многие думают о защемлении нерва. И зачастую это именно так. Но нельзя забывать и о других причинах, когда за невралгией скрываются другие заболевания. Как правило, нервные корешки в шейном или грудном отделе позвоночника ущемляются из-за таких состояний:
- Остеохондроз.
- Деформации: сколиоз, кифоз, лордоз.
- Межпозвоночные грыжи.
- Спондилоартрит.
- Опухолевые процессы.
- Травмы.
- Повышенные физические нагрузки.
- Психоэмоциональные стрессы.
В повреждении нервных корешков играет роль в основном механический фактор: сдавление позвонками, спазмированными мышцами или объемными образованиями. Здесь речь не идет о воспалительном процессе, хотя в какой-то степени он тоже присутствует.
Чтобы разобраться в происхождении невралгии, нужно установить наиболее важные факторы ее развития у конкретного человека.
Симптомы

Защемление нерва приводит к формированию так называемой радикулопатии – корешкового поражения невоспалительного характера. Симптомы заболевания довольно разнообразны и определяются повреждением различных по своей функции нервных волокон: двигательных, чувствительных и вегетативных. Все они идут в составе одного корешка, отходящего от спинного мозга. Локализация патологических изменений будет зависеть от того, в каком отделе находится ущемленный корешок: в шейном или грудном.
Наиболее распространенными жалобами на приеме врача становятся:
Кашель и одышка.
На ранних этапах заболевание протекает с симптомами раздражения нервных волокон, когда чувствительность и рефлекторные процессы повышаются. По мере прогрессирования патологии наблюдается выпадение сенсорных и двигательных функций вплоть до парезов и параличей.
Когда поражается шейный отдел позвоночника, то симптомы будут распространяться и на голову, а при защемлении грудного корешка можно заметить нарушение функции сердца, бронхов или диафрагмы. Поэтому заболевание нужно дифференцировать и с патологией этих органов.
Клиническая картина защемления нерва в грудном или шейном отделе позвоночника имеет ярко выраженные симптомы. Их выявление даст возможность поставить предварительный диагноз.
Диагностика
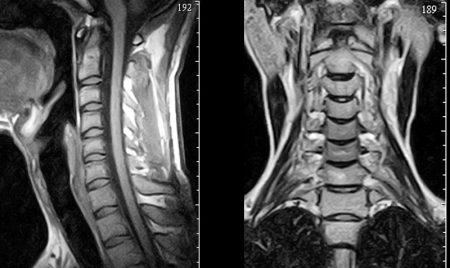
Для уточнения диагноза невралгии необходимо пройти дополнительное обследование и проконсультироваться у смежных специалистов. Врачу общей практики в этом помогут невропатолог и травматолог. А в комплекс инструментальных методов входят:
- Рентгенография.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Электромиография.
- ЭКГ.
Необходимость тех или иных средств определяется клинической ситуацией. Некоторые из них нужны для исключения других заболеваний, имеющих схожие признаки.
Лечение
Чтобы вылечить ущемление нерва в грудном отделе, нужно прежде всего устранить причину заболевания. Это удастся при комплексном подходе к терапии. Лечение невралгии должно определяться степенью ее развития, особенностями организма пациента и сопутствующими заболеваниями. При этом используются консервативные и оперативные методики.
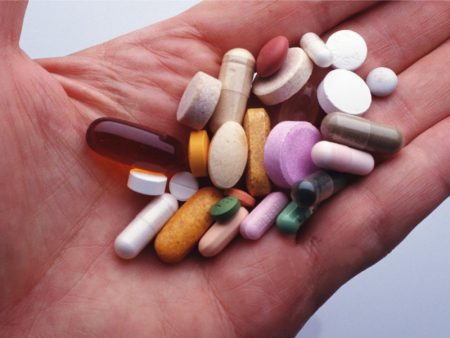
Центральным звеном консервативного лечения является применение медикаментозных средств. Они позволяют снять острые проявления болезни и воздействовать на этиологические факторы патологии. Чаще всего в комплексное лечение включает такие группы препаратов:
- Обезболивающие и противовоспалительные.
- Миорелаксанты.
- Витамины группы B.
- Улучшающие микроциркуляцию.
- Хондропротекторы.
После стихания острых явлений можно использовать препараты в виде мази, геля или пластыря. Они оказывают местное действие, не имея системных побочных эффектов.
Лечение невралгии медикаментами должно проводиться согласно рекомендациям врача.

Улучшить состояние нерва, его кровоснабжение, устранить мышечный спазм и уменьшить симптомы позволяют физиопроцедуры. Они оказывают хороший эффект в сочетании с лекарственными препаратами. Как правило, рекомендуют следующие методики:
- Электрофорез препаратов.
- Магнитотерапия.
- Лазерное лечение.
- УВЧ-терапия.
- Бальнеотерапия.
Опытный физиотерапевт подскажет, какие процедуры лучше использовать конкретному пациенту.
Чтобы укрепить позвоночник, улучшить его функцию, убрать мышечное напряжение и повысить общую тренированность организма, нужно уделять внимание лечебной гимнастике. Движение – это основа терапии большинства скелетной патологии, и этот случай не является исключением. Используются различные упражнения, направленные на укрепление мышечного корсета и снижения сдавления позвонков.
Комплекс гимнастики подбирается врачом индивидуально. Сначала упражнения выполняются под контролем инструктора, а по мере обучения можно заниматься и дома. Нельзя допускать появления болевого синдрома – он говорит о неверном выполнении гимнастики.
Движения совершаются плавно, без рывков. Осваивать упражнения нужно постепенно и регулярно. Только так можно достичь хорошего эффекта.
Когда консервативное лечение не приносит ожидаемого результата или присутствуют такие причины, которые нельзя устранить другими методами, применяют хирургическое воздействие. Наиболее часто это необходимо при травмах, опухолях, межпозвонковых грыжах, выраженном остеохондрозе или стойких деформациях позвоночника. В зависимости от ситуации могут использовать такие методики:
- Дискэктомия – удаление выпирающего участка межпозвонкового диска.
- Ламинэктомия – удаление дуги позвонка.
- Спондилодез – стабилизация позвонков.
- Резекция опухоли.
Необходимо ответственно подходить к ущемлению нервных корешков. Чтобы избавиться от симптомов, недостаточно их подавить, нужно ликвидировать причину сдавления.
Остеохондроз шейно-грудного отдела позвоночника – это особый тип заболевания, при котором дистрофические процессы в межпозвонковом сегменте распространяются сразу на два уровня позвоночного столба. Доминирующие проявления в клинической картине возникают преимущественно из-за сдавления крупных сосудов и нервов (гемодинамические и неврологические нарушения), а симптомы непосредственно со стороны дистрофически-поврежденного диска и суставных поверхностей позвонков стоят на втором месте (статический синдром).
Особенности
- Начинается с неспецифических симптомов (шум в ушах, онемение конечностей), что несколько затрудняет диагностический поиск.
- Клинические симптомы появляются на ранних этапах, но при обследовании пациента врач может не обнаружить морфологический субстрат болезни (признаки межпозвонковых грыж, секвестрации). По этой причине могут потребоваться повторные обследования через некоторый промежуток времени.
- Это второй по частоте сегмент, в котором может возникнуть остеохондроз, что связано с особенностями строения данной анатомической области (важно учитывать этот факт при выставлении предварительного диагноза).
- Имеется тенденция к переходу в вялотекущий хронический процесс.
- Поскольку основные нарушения возникают вследствие сдавления участками диска позвоночной артерии, длительное отсутствие лечения приводит к хроническому кислородному голоданию головного мозга (развитие цервикогенных головных болей).
- На шейном уровне чаще возникает сдавление только одного нерва с одной из сторон (монорадикулярный синдром), но в случае смещения деформированного диска в сторону спинного мозга возникает компрессия всех структур (бирадикулярный синдром).
- Чаще возникает у женщин и у лиц пожилого возраста.
- Консервативное лечение при правильном его подборе дает до 70 % положительных результатов.
Симптомы остеохондроза шейного и грудного отделов позвоночника
Признаки шейно-грудного остеохондроза включают клинические проявления сразу
двух отделов позвоночного столба (представлены в таблице).
1. Цервикалгия – выраженный болевой синдром, локализующийся в области шеи. Усиливается при незначительных физических нагрузках.
2. Цервикобрахиалгия (шейно-плечевые боли). Возникают в шейном отделе и постепенно захватывают руку, переднюю поверхность грудной клетки и межлопаточную область.
3. Нарушения вегетативной регуляции и возникновение парестезий конечностей, изменение цвета кожных покровов руки.
4. Синдром передней лестничной мышцы – связан с компрессией подключичной артерии и нижнего ствола плечевого сплетения, что приводит к появлению ноющих тянущих ощущений в конечности. В области надключичной ямки возникает припухлость.
5. Цервикокраниалгия (синдром позвоночной артерии) – связана с головными болями, захватывающими одну сторону головы, головокружениями. Кроме того, возникают различные проявления кохлео-вестибулярных нарушений (звон и шум в ушах, потеря пространственного ориентирования). Проявления значительно усиливаются при поворотах и наклонах головы.
6. Кардиологический синдром с возникновением специфических болей в сердце, которые сложно поддаются классическому медикаментозному лечению.
7. Синдром Стейн – Брокера (синдром плечо-кисть). Поражается все структуры конечности (суставы и мышцы), что приводит к резкому ограничению объема движений. С течением времени возможно явление атрофии мышечных, суставных и костных структур.
8. Нарушение всех видов чувствительности в зонах, которые напрямую связаны с пораженным нервным корешком.
1. Дорсалгия – связана с возникновением боли в межлопаточной области и межреберных промежутках. Имеется четкая связь с движениями.
2. Мышечный спазм со стороны дегенеративного процесса.
3. Синдром передней грудной мышцы – связан с напряжением группы мышц передней поверхности грудной клетки.
4. Синдром грудины – возникает в связи с особенностями крепления шейных мышц и характеризуется болью в данной области.
5. Частичная утрата чувствительности в иннервируемой зоне (онемение, мурашки, нарушение восприятия температуры).
Корешковые синдромы при шейном остеохондрозе в зависимости от уровня компрессии:
Нарушение чувствительности в теменной области.
Потеря чувствительности в теменно-затылочной области.
Боль в шее и ощущении отечности языка. Частичный парез и гипотрофия подъязычных мышц.
Боли в надплечье и ключице с одной из сторон, а также слабость мышц лопатки, трапециевидной и длиннейшей мышцы шеи. Частичное нарушение дыхательной функции в связи с наличием веточек к диафрагме.
Боль захватывает надплечье и наружную поверхность плеча. Возникает слабость дельтовидной мышцы. Потеря чувствительности на данных участках.
Боль доходит до большого пальца (распространение по дерматому). Слабость мышц на всем протяжении.
Боль захватывает шею, лопатку, наружно-задний участок плеча, заднюю поверхность предплечья и доходит до II и III пальцев.
Боль направляется от шеи через локтевой край предплечья к мизинцу.
Проявления корешковых синдромов при поражении грудного отдела не имеют четкой дифференцировки и связаны с частичной утратой двигательной и чувствительной активности, а также с нарушением работы внутренних органов.
При сборе анамнеза практически невозможно найти классическую клиническую картину шейно-грудного остеохондроза, проявления болезни носят смешанный характер.
Лечение остеохондроза шейного и грудного отдела позвоночника
Лечение для всех видов остеохондроза стандартное и включает две большие категории:
- консервативное;
- хирургическое.
То, как именно лечить конкретного пациента, а также нужный объем мероприятий определяет врач.
Основные группы лекарств, применяемых для лечения остеохондроза шейно-грудного отдела позвоночного столба:
- Анальгетики – с целью устранения боли. Используют наркотические и ненаркотические обезболивающие (Ацетаминофен).
- Нестероидные противовоспалительные препараты – с целью снять воспаление и частично обезболить очаг поражения (Целекоксиб, Рофекоксиб).
- Трициклические антидепрессанты – с анальгезирующей целью (Амитриптилин, Имипрамин).
- Миорелаксанты – с целью снятия мышечного спазма (Сирдалуд, Тольперизона).
- Дегидратационная терапия – с целью ликвидации отека и нормализации кровообращения. Облегчает венозный отток в месте поражения (диуретики).
- Хондропротекторы – предотвращают разрушение хрящей (Румалон, Структум). Способствуют восстановлению пораженного участка диска.
- Лечебные блокады (новокаиновые и лидокаиновые) – наиболее эффективный метод устранения болевой импульсации.
- Местная терапия (мази, гели, крема) – для снятия спазма, незначительного локального раздражения.
Схему терапии дополняют соответственно доминирующему симптому. Например, при лечении синдрома позвоночной артерии дополняют нейропротекторами, вазодилататорами и гипотензивными средствами.
Лечебная физкультура и массаж подходят в качестве вспомогательного комплекса мероприятий, который позволяет восстановить двигательную активность. Не рекомендуется приступать к упражнениям самостоятельно и при выраженном болевом синдроме.
- В положении сидя совершать выгибание и сгибание позвоночного столба. Верхние конечности могут служить опорой.
- В положении лежа на животе совершать прогиб в шейном и грудном сегменте с запрокидыванием головы назад.
- В положении стоя совершать наклоны корпуса вперед/назад и вправо/влево.
До начала терапии показано тщательное обследование и консультация специалиста.
Массаж часто используется как один из основных консервативных вариантов лечения.
Основной смысл его применения в создании мышечного расслабления на пораженном участке. Для достижения должного эффекта требуется проведение нескольких курсов терапии (2-3 курса по 5-10 сеансов в каждом).
Цель метода заключается в ликвидации ряда симптомов и снятии локального спазма. Физическая терапия приводит к некоторому улучшению местных обменных процессов, нормализации кровообращения и лимфотока.
- инфракрасное излучение на заднюю поверхность шеи;
- УФО шейно-воротниковой зоны;
- ультратонотерапия воротниковой зоны;
- диадинамические токи паравертебрально на шейный отдел позвоночника;
- ультразвук на шейный отдел позвоночника;
- СМТ на зоны проекции болей поперечно и паравертебрально на шейный или грудной отдел позвоночника;
- ультратонотерапия на сегментарные зоны позвоночника и область проекции болей;
- электрофорез с анестетиками и ганглиоблокаторами.
Хирургическое лечение рассматривается при несостоятельности других методов и при выраженном разрушении диска. Наиболее часто применяемые хирургические операции:
- Периартериальная симпатэктомия и декомпрессия позвоночных артерий для устранения синдрома позвоночной артерии.
- Удаление грыжи диска эндоскопическими или отрытыми методами.
- Пункционные методы: удаление ядра диска высокоинтенсивным лазерным излучением; растворение ядра диска папаином; дерецепция диска со спиртом или озоном.
Видео
Предлагаем к просмотру видеоролик по теме статьи.
Каждый из двух симпатических стволов подразделяют на четыре отдела: шейный, грудной, поясничный (или брюшной) и крестцовый (или тазовый).
Шейный отдел простирается от основания черепа до шейки I ребра; располагается позади сонных артерий на глубоких мышцах шеи. В его состав входят три шейных симпатических узла: верхний, средний и нижний.
Ganglion cervicale superius является самым крупным узлом симпатического ствола, имея длину около 20 мм и ширину 4 — 6 мм. Лежит он на уровне II и части III шейных позвонков позади внутренней сонной артерии и медиально от п. vagus.
Ganglion cervicale medium небольшой величины, располагается обыкновенно в месте перекреста a. thyroidea inferior с сонной, артерией, нередко отсутствует или может распадаться на два узелка.
Ganglion cervicale inferius довольно значительной величины, расположен позади начальной части позвоночной артерии; нередко сливается с I, а иногда и II грудным узлом, образуя общий шейно-грудной, или звездчатый, узел, ganglion cervicothoracicum s. ganglion stellatum.

От шейных узлов отходят нервы для головы, шеи и груди. Их можно разделить на восходящую группу, направляющуюся к голове, на нисходящую — опускающуюся к сердцу, и группу для органов шеи.
Нервы для головы отходят от верхнего и нижнего шейных узлов и делятся на группу, проникающую в полость черепа, и группу, подходящую к голове снаружи.
Первая группа представлена n. caroticus internus, отходящим от верхнего шейного узла, и п. vertebralis, отходящим от нижнего шейного узла. Оба нерва, сопровождая одноименные артерии, образуют вокруг них сплетения: plexus caroticus interims и plexus vertebralis; вместе с артериями они проникают в полость черепа, где анастомозируют между собой и дают ветви к сосудам мозга, оболочкам, гипофизу, стволам III, IV, V, VI пар черепных нервов и барабанному нерву.
Plexus caroticus intenus продолжается в plexus cavernosus, которое окружает a. carotis interna на участке прохождения ее через sinus cavernosus.
Ветви сплетений распространяются, кроме самой внутренней сонной артерии, также по ее разветвлениям. Из ветвей plexus caroticus internus следует отметить п. petrosus profundus, который присоединяется к n. petrosus major и вместе с ним образует n. canalis pterygoidei, подходящий через одноименный канал к ganglion pterygopalatinum.
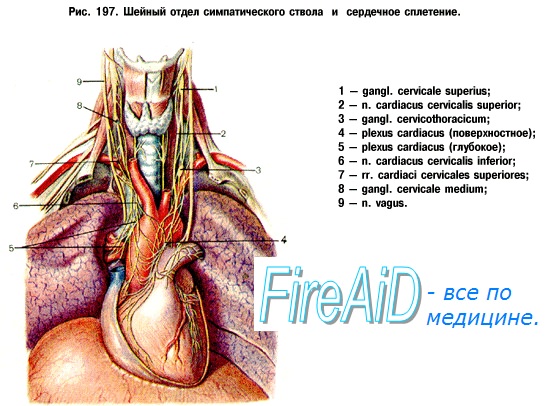
Вторая группа симпатических нервов головы, наружная, составляется двумя ветвями верхнего шейного узла, nn. carotid externi, которые, образовав сплетение вокруг наружной сонной артерии, сопровождают ее разветвления на голове. От этого сплетения отходит стволик к ушному узлу, gangl. oticum; от сплетения, сопровождающего лицевую артерию, отходит ветвь к поднижнечелюстному узлу, gangl. submandibulare.
Органы шеи получают нервы от всех трех шейных узлов; кроме того, часть нервов отходит от межузловых участков шейного отдела симпатического ствола, а часть — от сплетений сонных артерий.
Веточки от сплетений следуют по ходу ветвей наружной сонной артерии, носят одноименные названия и вместе с ними подходят к органам, в силу чего число отдельных симпатических сплетений равно числу артериальных ветвей. Из нервов, отходящих от шейной части симпатического ствола, отмечают гортанно-глоточные ветви от верхнего шейного узла — rami laryngopharyngei, которые частью идут с n. laryngeus superior (ветвь n. vagi) к гортани, частью спускаются к боковой стенке глотки; здесь они вместе с ветвями языкоглоточного, блуждающего и верхнего гортанного нервов образуют глоточное сплетение, plexus pharyngeus.
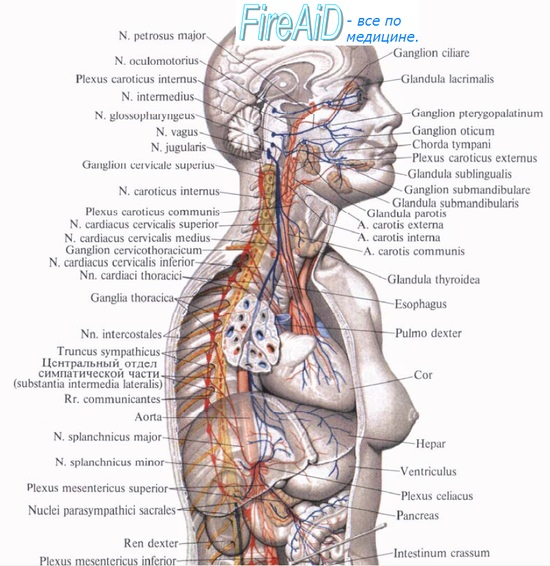
Нисходящая группа ветвей шейной части симпатического ствола представлена nn. cardiaci cervicales superior, medius et inferior, отходящими от соответствующих шейных узлов. Шейные сердечные нервы спускаются в грудную полость, где вместе с симпатическими грудными сердечными нервами и ветвями блуждающего нерва участвуют в образовании сердечных сплетений (см. иннервацию сердца).
Грудной отдел симпатического ствола располагается впереди шеек ребер, прикрыт спереди плеврой. В его состав входят 10—12 узлов более или менее треугольной формы. Грудной отдел характеризуется присутствием белых соединительных ветвей, rami communicantes albi, соединяющих передние корешки спинномозговых нервов с узлами симпатического ствола. Ветви грудного отдела: 1) nn. cardiaci thoracici отходят от верхних грудных узлов и участвуют в образовании plexus cardlacus (подробное описание сердечных сплетений см. при описании сердца); 2) rami communicantes grisei, безмиелиновые — к межреберным нервам (соматическая часть симпатического отдела); 3) rami pulmonales - к легким, образуют plexus pulmonalis; 4) rami aortici образуют сплетение на грудной аорте, plexus aorticus thoracicus, и частью на пищеводе, plexus esophageus, а также на грудном протоке (во всех указанных сплетениях принимает участие и n. vagus); 5) nn. splanchnici major et minor, большой и малый внутренностные нервы; n. splanchnicus major начинается несколькими корешками, отходящими от V —IX грудных узлов; корешки п. splanchnicus major идут в медиальном направлении и сливаются на уровне IX грудного позвонка в один общий ствол, проникающий через промежуток между мышечными пучками ножек диафрагмы в брюшную полость, где он входит в состав plexus coeliacus; n. splanchnicus minor начинается от X—XI грудных узлов и также входит в plexus coeliacus, проникая через диафрагму с большим внутренностным нервом. В этих нервах проходят сосудосуживающие волокна, как это видно из того обстоятельства, что при перерезке этих нервов сосуды кишечника сильно переполняются кровью; в nn. splanchnici содержатся волокна, тормозящие движение желудка и кишок, а также волокна, служащие проводниками ощущений от внутренностей (афферентные волокна симпатической части).
Шейно грудной остеохондроз симптомы которого можно спутать с болезнью сердца или с патологиями в нейроциркуляторной функции организма, серьезное заболевание, имеющее отношение сразу к двум зонам позвоночного столба — шеи и груди. Какие симптомы должны заставить человека посетить поликлинику незамедлительно, можно узнать из статьи.
Почему шейно грудной остеохондроз путают с другими заболеваниями

Остеохондроз — это общее обозначение патологии, затрагивающей позвоночник. При определенных условиях межпозвоночные диски меняют свою структуру, что незамедлительно сказывается на эластичности, форме и даже длине позвоночника. Разрушение дисков передается на позвонки, мышцы, которые поддерживают весь позвоночный столб.
Изменения могут происходить как в отдельных зонах позвоночника, так и по всей длине. Более частой патологией считается остеохондроз в области шеи и груди, когда деформация коснулась именно этой зоны позвоночного столба. Признаки болезни таковы, что пациенты часто путают их с болью в сердечной мышце или говорят об общем переутомлении, потере сил.
- Деформированные позвонки сдавливают нервы шеи или груди, а в мозг поступает сигнал о сбое в сердечной мышце, в плечах, в руках;
- Помимо нервных корешков, смещенные позвонки могут перекрыть просвет в кровеносной артерии, что становится причиной нарушения кровотока к мозгу и дефицита кислорода, питательных веществ (тогда пациенты жалуются на головные боли, нарушение зрения, слуха).
На ранней стадии шейно-грудной остеохондроз по симптомам схож с вышеперечисленными заболеваниями, но опытный невролог или узкий специалист по хондрозам вертебролог на основании специфической диагностики поймет, что у пациента острая форма шейно-грудного остеохондроза.
Симптомы остеохондроза в шейных и грудных позвонках
Есть две стадии остеохондроза в шейном и грудном отделе, которые отличаются яркой выразительностью симптомов:
- Начальная — симптомы указывают не на изменения в позвоночнике, а на патологии в сердце, в слуховом аппарате, в зрение или в общей подавленности организма. Функции позвоночника нарушены частично, но есть все шансы полного восстановления, потому что не изменена осанка и структура позвоночных тканей.
- Острая — симптомы указывают именно на сбои в функциональности составных элементов позвоночника. На этом этапе болезнь сложнее поддается лечению, некоторые пациенты нуждаются в хирургической помощи.
Какие сигналы организма должны быть услышаны человеком на начальной и хронической стадии шейно-грудного остеохондроза?
Первые процессы дегенеративных изменений в межпозвоночных дисках шейного или грудного отдела позвоночника больной ощущает как общую слабость организма и сбой в работе легких, сердца. Поэтому на приеме у врача пациенты жалуются на следующие проблемы:
![]()
Нарушение дыхательного ритма, особенно при быстрой ходьбе или подъеме на возвышенность или этаж;- Пульс становится учащенным и долго приходит в пределы нормы;
- Легкое головокружение;
- Редкие, но приступообразные головные боли, часто отдающие в шею или плечевой пояс;
- Помутнение в глазах при резком повороте или подъеме головы;
- Звон в ушах, снижение слуха;
- Нарушение сердечного ритма;
- Боли в сердце или груди;
- Серость кожных покровов и синяки под глазами;
- Низкое артериальное давление;
- Упадок сил;
- Желание прилечь.
Иногда больные не могут точно описать, что конкретно их беспокоит, потому что дискомфорт ощущается во всем теле, могут возникать рвотные позывы. Если человек с такими симптомами обращается к терапевту, то врач до выяснения клинической картины может поставить диагноз вегетососудистая дистония и предложить специфическое лечение.
Визуальный осмотр пациента и лабораторные исследования совместно с ЭКГ или УЗИ сердца не могут определить, что в межпозвоночных дисках шейного и грудного отдела начались изменения. Разрушение может быть длительным, но через несколько лет пациент ощутит дополнительные симптомы остеохондроза.
Если на начальном этапе не был диагностирован остеохондроз и пациенту не было назначено лечение, деформация позвонков достигает такого состояния, что врач уже по внешнему виду человека и определенным симптомам может утверждать о хронической стадии шейно-грудного остеохондроза:
![]()
Нарушена координация движения. Пациент жалуется на головокружение, при котором каждый шаг грозит падением. Походка неуверенная и человек не может пройти прямо по линии.- Головные боли принимают постоянный характер и не купируются даже анальгетиками или спазмолитиками.
- Артериальное давление то высокое, то низкое. Сложно определить норму, при которой пациенту комфортно.
- Синдром астении, когда человек устает даже от перемещения своего тела из одной плоскости в другую. Например, встав с кровати утром после 8 часов сна, ему кажется, что спать не ложился совсем. Рукам тяжело поднимать ложку, чашку.
- Головокружения приобретают более серьезную форму и пациент говорит об предобморочном состоянии.
- Шум в ушах, непонятные звуки из-за сдавливания кровеносной артерии и дефиците питания клеток слухового аппарата. В этот же момент происходит застой крови в затылочной части из-за невозможности ее оттока через вену.
- Возникает сильная боль в шее, плечевом поясе особенно при напряжении мышц шеи из-за длительного нахождения в одной позе или переносе тяжестей.
- Онемение, покалывание в руках. Холодные пальцы. Эти симптомы возникают из-за плохого кровоснабжения в области шеи, плеч и верхних конечностей.
- Боли в ребрах как при движении, так и в состоянии покоя.
- Искривление осанки, нарушение походки, образование шишки в области шейных позвонков из-за застоя солей и жиров. Иногда это вызвано костными наростами, которые стремятся заместить деформированные позвонки или заполнить появившиеся щели.
- Боли в сердце, нарушение сердечного ритма, учащение пульса.
Как происходит деформация шейного и грудного отделов позвоночника
Несмотря на то, что позвоночник человека от природы предназначен для больших нагрузок и должен быть амортизатором всего тела, под влиянием внешних и внутренних факторов происходит его деформация.
![]()
Перенос тяжелых грузов без специальной тренировки позвоночника является стрессом для межпозвоночных дисков. Если это происходит систематически, то диски не успевают восстановиться, теряют часть жидкости, которую организм не может компенсировать из-за дефицита в питательных веществах. Начинается постепенное разрушение костной ткани дисков.- Некоторые вирусные заболевания дают осложнения на разные органы, в том числе и на позвоночник. Воспалительные процессы отрицательно сказываются на состоянии межпозвоночных дисков, позвонков, хрящей, суставов, мышечных волокон.
- Травмы позвоночника наносят сильный вред всему строению костного каркаса и приводят к деформации определенных отделов, например, шейного и грудного.
- Лишний вес — это тоже стресс для позвоночника. Хоть природа и предусмотрела форс-мажорные обстоятельства, но когда лишние килограммы давят на позвонки из месяца в месяц, они начинают разрушаться.
- Неправильное питание — причина дефицита питательных веществ, которые нужны тканям позвоночника для регенерации. Если питание не поступает, костная ткань истончается, появляются трещины и переломы в позвонках. Это ведет к смещению дисков, к потере эластичности в мышцах и связках, которые являются каркасом позвоночного столба.
Причин много, и у каждого пациента они свои, но процессы дегенеративного изменения позвоночника одинаковые.
Остеохондроз формируется постепенно и на начальном этапе заметить разрушительные процессы невозможно, если случайно не пройти специальное обследование магнитно резонансным томографом.
- Сначала межпозвоночные диски теряют жидкость, которая поддерживает плотность тканевой структуры. Диски истончаются и теряют функцию амортизатора позвоночника в зоне шеи и груди.
- Смежные позвонки становятся ближе друг к другу. Может появиться трение между позвонками.
- Поверхность дисков начинает разрушаться, появляются микротрещины, через которые постепенно вытекает гель, заполняющий этот диск изнутри. Можно говорить об экструзии дисков, которые являются стартом для формирования межпозвоночной грыжи.
- В области разрушенных позвонков может нарастать костная ткань, которая по предположению организма должна восстановить функциональность этих позвонков. Формируются остеофиты, которые имеют неровные формы и часто выступают за пределы дисков, сдавливая нервные корешки или кровеносную артерию. Это ведет к болевому синдрому, онемению конечностей и даже временному параличу шеи, плеч, когда пациент не может сдвинуться с места.
- Провести опрос пациента, уточнив симптомы болезни;
- Измерить давление, пульс, послушать дыхание и сердцебиение пациента;
- Осмотреть состояние позвоночника, выполнив специфические манипуляции в области шеи и груди;
- Проверить осанку пациента и его походку;
- Оценить слуховые и зрительные рефлексы;
- Назначить общие анализы на кровь и мочу;
- Провести аппаратное исследование сердца для исключения патологии (ЭКГ, УЗИ);
- Направить пациента на рентген шейного отдела позвоночника в двух проекциях;
- При недостаточности информации назначить КТ или МРТ (предпочтительнее, потому что видны изменения не только в позвонках и дисках, но и в хрящевой ткани, мышцах, связках).
После сбора всех анализов врач выдает пациенту заключение и назначает терапию, учитывая тяжесть патологии в позвоночнике и в близлежащих тканях.
Как и чем лечить шейно-грудной остеохондроз
Терапия шейно-грудного остеохондроза зависит от степени деформаций в этих отделах. На начальном этапе достаточно изменить привычки неправильного питания, чрезмерных нагрузок, добавить лечебной физкультуры для укрепления мышечного каркаса и систематически наблюдаться у врача.
При хронической форме нужно запастись терпением и следуя рекомендация врача идти к намеченной цели. Лечение остеохондроза в области шейного и грудного отделов зависит от того, насколько запущена ситуация и есть ли острая боль или воспаление:
-
Для снятия болевого синдрома назначаются нестероидные противовоспалительные средства (НПВС) из следующих препаратов — Нимесил, Нимесулид, Ибупрофен, Ибуклин, Мелоксикам. Одно средство нельзя принимать дольше 7 дней. Если боль не проходит, выбирается аналог из группы НПВС. Таблетки можно чередовать с мазями или гелями, которые наносят на кожу локально.
После снятия острого состояния пациенту назначаются физиотерапевтические процедуры, ЛФК, массаж, иглотерапия. При уменьшении расстояния между дисками может быть назначена вытяжка позвоночника. Межпозвоночная грыжа, остеофиты, переломы позвонков требуют хирургического вмешательства, если все предложенные методы лечения шейно-грудного остеохондроза не дали положительной динамики.
В заключение
Шейно-грудной остеохондроз, симптомы которого были рассмотрены в статье, относится к серьезным патологиям позвоночника и требует своевременной диагностики, чтобы вылечить пациента и не допустить серьезных осложнений. Одышка, покалывания в сердце, дискомфорт в шее или в плечах — это звоночки, которые должны быть своевременно услышаны и правильно классифицированы врачом неврологом.
Читайте также:





