Нервные точки в груди
Умение постоять за себя необходимо каждому. Если вы не занимаетесь боевыми искусствами, то вам пригодится эта шпаргалка.
На вас напали, завязалась драка, есть угроза для вашего здоровья и даже жизни — нужно себя спасать. В первую очередь цельтесь в самые чувствительные части тела: глаза, уши, нос, пах. Есть и другие уязвимые места, где нервные окончания и внутренние органы не защищены костями. Но помните: эти удары могут привести к серьёзным повреждениям и даже смерти противника. Используйте их, только если вы действительно в серьёзной опасности.
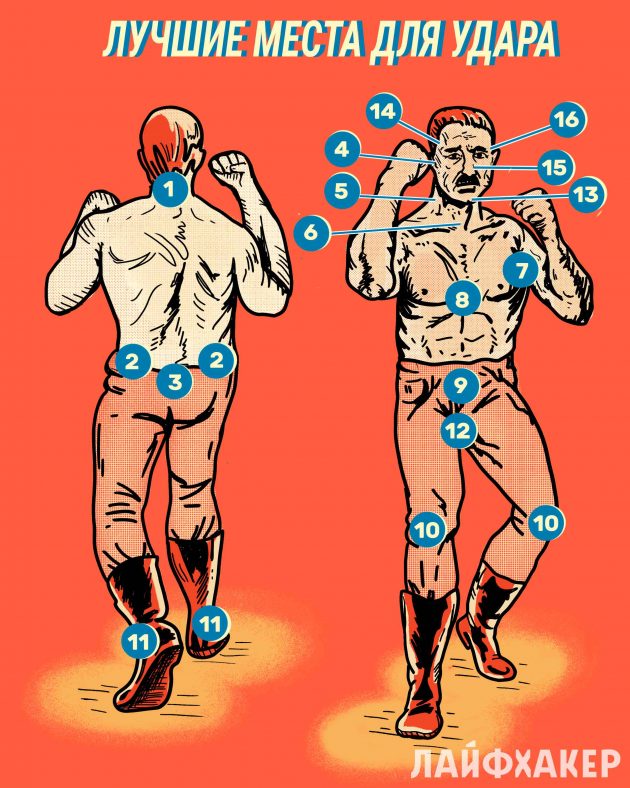
1. Основание черепа
Такой удар может вызвать повреждения позвоночника. Наносите его только в крайнем случае.
2. Почки
После такого удара противник испытает резкую боль в области спины и живота. Для максимального эффекта цельтесь в точки по бокам, где заканчиваются рёбра.
3. Копчик
Последний позвонок копчика маленький и хрупкий. Если резко ударить по нему носком ботинка под правильным углом, он может сломаться. При этом нападавшего ждёт приступ невероятной боли, отдающейся в поясницу и ноги.
4. Челюстной сустав
Ударив противника прямо под ухо, можно сломать ему челюсть. Чаще всего это моментально заканчивает драку.
5. Шея сбоку
Этот удар не только эффектно выглядит на экране — он действительно работает. Резко ударьте в шею противника сбоку: там расположена сонная артерия. При таком ударе вы заденете блуждающий нерв, и это приведёт к сильному головокружению, а в некоторых случаях даже к потере сознания.
6. Основание горла
Там расположена трахея — одно из самых уязвимых мест в организме. Даже лёгкий удар по трахее может повредить гортань и привести к удушью. Бейте по этому месту только в самом крайнем случае и не забывайте о последствиях.
7. Подмышки
Резкий удар в подмышку ослабит руку нападающего, а это сделает его более уязвимым.
8. Солнечное сплетение
Это место, где заканчивается грудина и начинается живот. Хороший удар или пинок в солнечное сплетение заставит противника согнуться пополам.
9. Мочевой пузырь
Боль от такого удара не проходит очень долго. А если мочевой пузырь полон, то произойдёт ещё и его опорожнение.
10. Колени
Связки и сухожилия, которые удерживают коленный сустав на месте, не выдержат резкого смещения вбок. Цельтесь ногой так, чтобы сдвинуть колено и порвать связки. Это обездвижит нападающего.
11. Щиколотки
Если со всей силы наступить ногой на щиколотку противника, можно повредить сустав и сухожилия. Особенно, если на вас тяжёлая обувь.
12. Пах
Всем известно, к чему это приведёт. Боль и ещё раз боль.
13. Подбородок
От удара в подбородок можно потерять сознание. При подобном ударе голова поворачивается так резко, что мозг буквально встряхивается.
14. Виски
Сильный удар в висок заставит потерять сознание и может вызвать серьёзную травму головного мозга.
15. Нос
Сломать нос несложно. Кровотечение и боль от перелома остановят большинство нападающих. К тому же при ударе активизируется носослёзный канал, что ещё больше дезориентирует противника.
16. Глаза
Ударив в глаз или сильно надавив на оба, можно навсегда лишить человека зрения. Пользуйтесь этим приёмом только в крайнем случае. Достаточно слегка надавить на глаза, вследствие чего выделится много слёз. И у вас будет шанс убежать, пока нападающий ничего не видит.



Здравствуйте , Татьяна
Возможно из-за присоединения экстрасистол
Стоит убрать причину (Кардионевроз) , а не следствие (разность потенциалов между миокардиальными волокнами из-за увеличения импульсов)
Перебой (внеочередная систола - экстрасистола) возникает, как стремление организма к гомеостазу и мешать ему в этом не стоит .
Это как , Когда при какой-то нагрузке психической или физической – Вы перехватываете дыхание а потом не можете его восстановить и сделать ритмичным.
Вы же при Аритмии Дыхания – не принимаете лекарства, чтобы опять сделать ритмичным?
Не устаю это повторять, но вдруг Вы – не видели:
В норме частота сердечных сокращений (ЧСС) днём - находится в диапазоне от 60 до 100 ударов в минуту.
Экстрасистолия бывает у всех, не опасна и не лечится.
Это доброкачественная аритмия.
Причина Экстрасистол – возникновение разности потенциалов между соседними миокардиальными волокнами или их группами, что не является патологией.
В одной из недавних научных публикаций описано, как у 70 спортсменов определяли желудочковые экстрасистолы (ЖЭ) с частотой в 2000 и больше за сутки.
Их отстранили от физических тренировок на три месяца.
У 16 из них 70 ЖЭ исчезли полностью,
у 34 число ЖЭ уменьшилось до 500 и меньше и
у 20 изменений не было .
Все были допущены к соревнованиям и за 8 лет наблюдения ни у одного не было отмечено никаких сердечно-сосудистых событий.
Выложите СКАН или ФОТО протокола ХолтерМТ (суточное мониторирование ЭКГ + АД ) обязательно с ПОДРОБНЫМ ДНЕВНИКОМ и ЭКГ (пленку) во время приступа. Проверьте концентрации электролитов (калия, натрия, кальция и магния) в крови.
И именно этим - человек с Кардионеврозом отличается от человека Без Невроза. При здоровом сердце - необходимо убирать значимость этих ощущений с помощью немедикаментозных методов (например, психотерапии)
В Н И М А Н И Е : ПРИЁМ СЕРДЕЧНЫХ ПРЕПАРАТОВ БЕЗ ПОКАЗАНИЙ - МОЖЕТ НАВРЕДИТЬ ОРГАНИЗМУ,
Физиологическая ( то есть НЕ ПАТОЛОГИЧЕСКАЯ, а относящийся к нормальной физиологии) тахикардия (больше 100 уд. в мин.) возникает :
- при физической нагрузке,
- эмоциональном напряжении (волнение, страх, гнев),
- под влиянием различных факторов внешней среды (высокая температура воздуха, кислородная недостаточность),
- при резком переходе в вертикальное положение ,
- глубоком вдохе,
- после приема чрезмерного количества пищи и возбуждающих напитков.
Бывает тахикардия конституциональная - постоянная тахикардия , присущая некоторым практически здоровым людям, преимущественно астенического телосложения.
Бывает тахикардия невротического происхождения.
Бывает тахикардия , обусловленная воздействием некоторых гормонов (тироксин, катехоламины), лекарственных препаратов.
Возможна также кардиологическая причина тахикардии (сердечная недостаточность, особенности миокарда, стенокардия, миокардиты ревматического, токсико-инфекционного и другого генеза, кардиомиопатии, кардиосклероз, пороки сердца, эндокардит, перикардит.), которые надо исключить у кардиолога
Обследуйтесь теперь у гастроэнтеролога, невропатолога и психотерапевта

Толчки в сердце – экстрасистолы – представляют собой нерегулярные сокращения сердечной мышцы, возникающие в любое время. Они могут варьироваться по количеству, нарушать регулярность сердечного ритма. В большинстве случаев такие нарушения являются распространенным выводом обследования.
Причины (заболевания)
Доброкачественные (не очень сильные толчки в сердце) экстрасистолы вызываются следующими факторами:
- нарушение баланса вегетативной нервной системы (контроль сердечной деятельности независимо от воли человека);
- курение ;
- переедание;
- алкоголь и т.д.
Они происходят из правого желудочка.
Злокачественные экстрасистолы обычно происходят из левого желудочка. Они могут быть выражением электрической нестабильности сердечной мышцы при ишемической болезни и других заболеваниях.
В зависимости от расположения они подразделяются на суправентрикулярные и вентикулярные. Суправентрикулярный тип далее подразделяется на синусовый, предсердный, из предсердно-желудочкового соединения.

Сердечный дискомфорт обычно не является проявлением какого-либо заболевания. Он обусловлен определенными моментальными состояниями организма, например:
- эмоциональным напряжением;
- стрессом;
- страхом;
- неправильным питанием и т.д.
Проявления могут вызываться такими веществами, как:
- кофеин ;
- алкоголь;
- наркотики;
- некоторые лекарства.
Факторы, связанные с нарушением здоровья:
- колебания артериального давления ;
- инфекции;
- лихорадка;
- нарушения внутренней среды (кислотно-щелочной баланс, минералы).
Частые толчки в сердце могут быть частью клинической картины серьезного заболевания или признаком тяжелого нарушения здоровья. Они могут сопровождать:
- инфаркт ;
- миокардит (воспаление сердечной мышцы);
- серьезное инфекционное заболевание и т.д.
Сопутствующие симптомы
Определенная степень сердечного дискомфорта иногда происходит у каждого человека. Но большинство людей его не воспринимают. Иногда он может ощущаться как неприятные нерегулярные сокращения. Некоторые люди описывают его, как учащенное сердцебиение.
Но симптомы этого проявления могут варьироваться. Иногда они включают:
- тошноту ;
- головокружение;
- одышку ;
- давление в груди ;
- тахикардию .
Пальпитация также чаще ощущается в положении на левом боку, когда сердце находится ближе к стенке грудной клетки. Важно отметить, что степень симптоматики не коррелирует с тяжестью заболевания. Некоторые изолированные экстрасистолы некоторыми пациентами воспринимаются интенсивно, в то время как другие остаются бессимптомными даже при сложных желудочковых эктопиях.
![]()
Возможные осложнения
Нарушения чаще всего не проявляются, и обнаруживаются случайным образом. Основа для их распознавания – кривая ЭКГ. Часть пациентов воспринимает их как учащенное сердцебиение (пальпитацию).
У пациентов с более тяжелыми пороками сердца экстрасистолы могут вызывать другие, тяжелые аритмии, обычно основанные на механизмах re-entry. Они также могут проявляться кратковременной потерей сознания (обмороком), общей слабостью или болью в груди .
Согласно более поздним исследованиям, множественные проявления (тысячи в день) в долгосрочной перспективе могут привести к развитию дилатационной кардиомиопатии.
Лечение
Перед началом лечения важно определить, имеют место единичные экстрасистолы у здорового человека, или толчки в сердце – это проявление другого, более серьезного заболевания. Первичную болезнь необходимо вылечить в первую очередь. Также важно отрегулировать дисбаланс в уровнях минералов, устранить факторы, вызывающие раздражение (алкоголь, кофеин, никотин, стресс и т.п.).
Сами проявления обычно не требуют лечения, особенно если пациент их не ощущает. В случае присутствия субъективных жалоб, для подавления толчков кардиолог назначает β-адреноблокаторы или Пропафенон или в сочетании с препаратами для общего успокоения.
Если экстрасистолия вызывает более тяжелые аритмии (тахикардию) и не может быть подавлена лечением, пациенту вводят имплантат – кардиовертер-дефибриллятор.
У пациентов с множественными экстрасистолами, риском осложнений, для удаления их источника может быть использована радиочастотная абляция.
Следующие показания к радиочастотной абляции желудочковой эктопии:
- неэффективность фармакотерапии для подавления симптоматики;
- частая экстрасистолия (>10-15%);
- отказ пациента от длительного фармакологического лечения.
Профилактика заключается в регулярном здоровом питании, сокращении употребления кофеиновых напитков (кофе, кола), никотина, энергетических напитков, поскольку эти вещества раздражают сердечную мышцу, вызывают неприятные пальпитации.
Экстрасистолия – нарушение сердечного ритма, которое сопровождается парными или одиночными преждевременными сокращениями сердца. Чаще всего наблюдается аритмия, она диагностируется у 60-70% людей. Такое патологическое состояние имеет большое количество сопутствующих симптомов.
Основные признаки или жалобы врачам
Точные симптомы экстрасистолии зависят от ее вида. Большинство пациентов ощущает:
- сильные толчки или удары сердца;
- чувство периодического замирания органа;
- “переворачивание” сердца в груди;
- замедление или ускорение сердечного ритма.

При функциональном отклонении пациенты страдают от повышенного потоотделения, нехватки воздуха и повышенного чувства тревоги. Желудочковая форма экстрасистолии имеет следующие симптомы:
- головокружения;
- одышка или кашель;
- общая слабость;
- бледность;
- ангинозные боли.
У некоторых пациентов симптомы патологического состояния начинают появляться только перед сном. Могут наблюдаться легкие толчки в груди, в зависимости от положения тела они могут усиливаться.
Экстрасистолия, возникшая на фоне остеохондроза, начинается с 3-4 парных ударов в день. При этом пациентов ощущает резкую боль в грудной клетке или позвоночнике. По мере развития патологического процесса пациенты страдают от периодической потери сознания, слабого пульса, повышенной температуры тела и спазмов в области сердца.

У некоторых пациентов с остеохондрозом при экстрасистолии возникает двоение в глазах, посинение кожи, нарушение координации движений и сильная усталость.
Экстрасистолия характерна также и для вегетососудистой дистонии. Перебои в работе сердца появляются внезапно и могут повторяться в течение нескольких месяцев или лет, пока не будет устранена причина патологического состояния. Во время приступов страха пациент начинает задыхаться, его ноги подкашиваются.
Сильный приступ страха может спровоцировать компенсаторный перерыв. У пациента возникает ощущение того, что он умирает. Такое состояние встречается довольно редко.
Экстрасистолия может возникать на нервной почве. В этом случае частота приступов зависит от самочувствия пациента. Наблюдается головокружение и болевые ощущения в разных отделах организма. Даже у здорового человека могут возникать преждевременные толчки сердца от волнения или сильного испуга.
При сильных неврозах экстрасистолия может трансформироваться в тахикардию, то есть учащение сердечного ритма.
В случае возникновения следующих симптомов пациент нуждается в срочной медицинской помощи:
- потеря сознания;
- сердечные шумы;
- сильная боль в грудной клетке;
- наличие серьезных отклонений на ЭКГ.

Симптомы экстрасистолии похожи на проявления других болезней сердца. Чтобы поставить правильный диагноз врач назначает проведение ряда процедур. Такой патологический процесс оказывает негативное воздействие на весь организм. При наличии атеросклероза сосудов головного мозга возможны парезы и обмороки.
Особенно внимательно за своим состоянием должны следить пациенты с сопутствующими заболеваниями: инфекционными процессами, патологиями сердца и эндокринной системы. Если у пациента есть близкие родственники, которые умерли внезапной смертью или от заболеваний сердца в молодом возрасте, то он должен постоянно находиться на контроле у врача. Своевременное выявление отклонения поможет избежать и предупредить развитие опасных осложнений.
Как ощущается нарушение у мужчин и женщин?
У женщин и мужчин экстрасистолия может проявляться по-разному. Отличия особенно заметны в период вынашивания ребенка, когда сердечно-сосудистая система женщины полностью перестраивается. На сердце оказывается большая нагрузка, и в результате этого возникают некоторые отклонения.
Экстрасистолия у беременной может быть единичной или множественной. Она возникает на фоне интоксикации организма, заболевания щитовидной железы или острого инфекционного процесса. В этом случае к основным симптомам экстрасистолии добавляются признаки других отклонений.
Симптомы экстрасистолии у мужчин наблюдаются в 1,7 раз чаще, чем у женщин. Это объясняется большим количеством вредных привычек, неправильным питанием и хроническим стрессом
Экстрасистолия – распространенный вид аритмии. Она проявляется в виде преждевременных ударов сердца. Внеочередной импульс может исходить из желудочков, атриовентрикулярного соединения или предсердий. Поэтому, признаки такого патологического состояния могут отличаться.

Внезапное сердцебиение может проявлять себя по-разному. У одних такая реакция представляет собой болезненные толчки, у других создается ощущение выпрыгивающего из груди сердца. Бывают и другие симптомы типа потливости, слабости, приливов крови к телу, преимущественно к лицу, усиливающейся пульсацией в висках. Естественно, что такая ситуация многим кажется настораживающей и пугающей. Ведь далеко не всегда и не все могут найти рациональное для себя объяснение такого приступа.
В чем суть проблемы?
В норме человек не ощущает биение своего сердца — оно стучит тихо и размерено, выполняя свою работу незаметно для окружающих. В спокойном состоянии, которое именуют нормой, сердце бьется в ритме 60-80 ударов в минуту. Норма, конечно, может колебаться в зависимости от конституции человека, его образа жизни, возраста и других факторов. Так, например, для спортсменов нормальным сердцебиением может быть и пульс 40 ударов.

Естественно, что, когда сердце вдруг неожиданно начинает колотиться так, что его ощущаешь, да еще и делает это крайне быстро, поводов для беспокойства становится немало.
Также иногда в списке проблем, которые вызывают подобное проявление, называют сбои в работе пищеварительной системы, к примеру переедание или повышенное газообразование в кишечнике, активные физические нагрузки, например после слишком бодрого и быстрого подъема по лестнице, чрезмерное употребление напитков с содержанием кофеина — чая, кофе и т. д., прием ряда лекарственных препаратов.

Когда к врачу?
Как правило, если такое сердцебиение было однократным и не повторяется больше, можно не беспокоиться. Но при этом все время списывать на эмоции и страхи появление ускорения пульса не надо. Ведь излишняя эмоциональность и стрессы могут стать точкой запуска для патологической проблемы. И тут опять-таки надо идти к врачу.

Первая помощь себе
Так как подобные проявления большей частью все равно являются реакцией на какую-то эмоциональность, следует освоить методы оперативного успокоения себя. «От волнения в первую очередь хорошо будет глубоко подышать. Это обязательно, чтобы восстановить дыхание. Такая мера применяется при эмоциональном взрыве, если человек ощущает реакцию на стресс в виде сердцебиения. Достаточно уделить такой манипуляции несколько минут, чтобы почувствовать себя значительно лучше.
Во-вторых, отличным вариантом решения может стать ходьба. Надо просто так ритмично передвигаться хотя бы в течение 5 минут, чтобы успокоить свои эмоции и нервы. Размеренная монотонная ходьба помогает переключить нервную систему с напряжения на более спокойный лад. Еще одна полезная вещь для эмоциональной разгрузки и для восстановления — выпить стакан обычной воды. Это отлично отвлекает — достаточно просто мелкими глотками принять стакан воды, чтобы привести себя в порядок. Такие „три кита“ являются основными, чтобы пригасить эмоциональный приступ и успокоить сердцебиение.

Так что пускать на самотек ситуацию с чрезмерно активным сердцебиением никак нельзя. Ее следует держать под контролем и желательно в сотрудничестве со специалистом. Ведь многие заболевания сердца могут протекать бессимптомно и разрушать главную мышцу довольно серьезно еще до того, как это будет обнаружено.
Грудная невралгия – патология с выраженным болевым синдромом. Она развивается от раздражения, растяжения или компрессии межреберных нервных корешков. Страдают преимущественно пожилые и люди среднего возраста, реже болезнь диагностируют у детей и молодых пациентов. Защемление нерва в грудном отделе вызывают поражение позвоночника, травмы, опухоли, сердечно-сосудистые болезни.
Какие причины провоцируют недуг
Сдавление спинномозговых нервных окончаний происходит при дегенеративно-дистрофических процессах в позвоночном столбе. Корешки зажимает смещенными дисками, отростками позвонков. Боль возникает при отечности, спазмах мышечных волокон спины, груди, асептическом воспалении поврежденных тканей после механических травм.
Невралгия часта у спортсменов, тех, кто занимается тяжелым трудом. Ущемление нерва — следствие резкого поворота корпуса, подъема тяжестей, длительного пребывания в неестественном положении. Провоцируют приступ силовые упражнения без предварительной разминки.

Причины защемления грудного нерва:
- остеохондроз, спондилоартроз;
- стеноз (патологическое сужение) позвоночного канала;
- болезнь Бехтерева;
- межпозвоночные грыжи;
- гипертонус мускулатуры грудной клетки;
- атеросклероз сосудов;
- сколиоз, кифоз, лордоз;
- механические травмы позвоночника, грудной клетки;
- остеопороз;
- рассеянный склероз;
- доброкачественные, злокачественные опухоли средостения;
- полирадикулоневрит.
У женщин старше 45 лет симптомы грудной невралгии появляются на фоне гормональной перестройки организма в период менопаузы. Болевой синдром может развиваться при атеросклерозе кровеносных сосудов, метаболических расстройствах, пневмонии, бронхите. Провоцирующим фактором служит сильное снижение иммунитета, дефицит витаминов, частые стрессы, переохлаждение, хронический алкоголизм, гормональный дисбаланс.
Различают истинную боль в груди и торакалгию — межреберную невралгию. В первом случае дискомфорт вызван поражением сердечной мышцы, воспалением легких, заболеваниями ЖКТ. Во втором – вертеброгенные симптомы связаны со смещением позвонков, выпячиванием межпозвоночной грыжи, сужением позвоночного канала. Эти процессы сопровождаются компрессией корешков спинномозговых нервов, а потому и острой болью.

Признаки защемления
Ярчайшее проявление при невралгии — боли в грудной клетке. Они беспокоят с одной стороны тела либо опоясывающие, распространяются по межреберьям, иррадиируют в спину, плечо, верхние конечности. Боль острая, жгучая, пронизывающая, нарастает при воздействии раздражителей, от глубокого вдоха, может быть кашле, чихании, наклонах/поворотах корпуса, иногда сопровождается снижением чувствительности.
При защемлении грудного нерва возникает скованность тела, онемение мягких тканей в районе груди и подлопаточной области.
Человеку удается нащупать триггерные точки в межреберных промежутках, вдоль позвоночника, по передней стенке грудной клетки. Приступы не всегда начинаются после физических нагрузок и контакта с внешними раздражителями, они развиваются и в покое, и во сне.
Симптомы невралгии меняются при поражении разных участков нервного волокна. Различают 4 вида защемлений:
- в переднем отделе грудной стенки;
- компрессия нерва верхнегрудного отдела позвоночника;
- зажатие нервных волокон в нижнегрудном отделе;
- лопаточно-реберная невралгия.
Защемление нерва в грудной клетке манифестируется болью. Она ноющая, локализуется в подмышечной впадине, по ходу окологрудинной линии. Неприятные ощущения беспокоят длительно, нарастают от любого движения. При лопаточно-реберной невралгии боль кратковременная либо постоянная. Она колющая или ноющая, локализуется меж лопатками, иррадиирует в подмышку, зону сосков (чаще слева), нарастает при совершении вдоха или выдоха.
Когда диагностируется защемление нерва в грудном отделе (5–7 позвонок), неприятные ощущения локализуются под мечевидным отростком и напоминают симптомы гастрита. Дегенеративные изменения в Th10–12 инициируют боли между ребер, в под- или надключичной или области эпигастрия, отдают в шею, левое плечо, руку. Усиливаются при наклоне, повороте головы.

Отличие грудной невралгии от стенокардии
При поражении верхних сегментов грудного отдела позвоночного столба у пациента появляется ощущение инородного тела в глотке, за грудиной, что сопровождается нарушением глотания. Человек страдает от хронической, ноющей боли в области сердца, между лопаток, такое состояние можно спутать с приступом стенокардии. Дискомфортные ощущения присутствуют постоянно, не связаны с совершением движений.
В отличие от межреберной невралгии, сердечный болевой синдром возникает приступообразно, длится не более 20 минут. Пациенты жалуются на давящие боли за грудиной, связанные с физической нагрузкой и проходящие в состоянии покоя. Быстро снять неприятные ощущения помогает Нитроглицерин.
Диагностика защемления
Так как установка диагноза при межреберной невралгии нередко вызывает затруднения, пациентам необходимо проконсультироваться у терапевта, пульмонолога, кардиолога, невропатолога. Исключают патологии легких и сердца на флюорографии, рентгене грудной клетки, ЭКГ. После этого назначается МРТ, КТ грудного отдела позвоночника, спондилография. При необходимости выполняют ангиосканирование кровеносных сосудов, диагностические исследования органов пищеварительной системы. Лабораторные анализы мочи и крови берут, чтобы оценить общее состояние организма, по их результатам обнаруживается воспалительный, инфекционный процесс.
Невропатолог определяет, в каком состоянии мускулатура грудной клетки, насколько снижена чувствительность мягких тканей, проверяет двигательные рефлексы.
Чтобы выяснить, где именно произошло защемление грудного нерва и проверить степень повреждения корешка, делают электромиографию. По показаниям берут спинномозговую пункцию, проводят миелографию.
Первая помощь
При остром приступе грудной невралгии больному необходимо обеспечить полный покой, уложить на ровную поверхность. Постельный режим следует соблюдать не менее 3 дней. Снять сильную боль помогает сухое тепло. К пораженному месту прикладывают электрическую грелку или мешочек с песком, можно надеть теплую, комфортную одежду, укрыться одеялом, обернуть грудную клетку шерстяным платком.

Для облегчения состояния в домашних условиях разрешены анальгетики (Диклофенак, Нурофен), спазмолитики (Спазмалгон), седативные средства (Валериана, настойка боярышника). Больному рекомендуется слегка помассировать болевые точки, нанести мазь на основе НПВП, пчелиного яда (Апизартрон). При невралгии хорошо расслабляет теплая ванна с отварами трав, эфирными маслами.
Лечение
При защемлении грудного нерва терапию проводят комплексно, воздействуя на первичную причину, вызвавшею компрессию и болевой синдром. Пациентам назначают прием медикаментов, физиотерапевтические процедуры. В острой стадии делают новокаиновые блокады, это помогает снять невыносимую боль, расслабить напряженные мышцы.
В подострый период невралгии назначается курс массажа, занятия лечебной физкультурой, курс мануальной терапии. При неэффективности консервативных методов требуется хирургическое вмешательство для коррекции межпозвоночных дисков, удаления опухолей или резекции нервных волокон. Схема лечения подбирается индивидуально каждому пациенту.
Лекарственные препараты при межреберной невралгии назначают, чтобы снять острый болевой синдром и расслабить мускулатуру грудной клетки. Облегчить состояние больного помогают следующие средства:
- нестероидные противовоспалительные препараты – Нурофен, Целекоксиб;
- витамины группы B, Мильгамма;
- седативные средства при невралгии – Элениум, Реланиум;
- противосудорожные препараты – Тегретол, Финлепсин;
- миорелаксанты – Баклофен, Сирдалуд;
- средства, защищающие нервные клетки – Мексидол, Нейромедин.
В зависимости от причины межреберной невралгии назначают антибиотики, противовирусные средства, иммуномодуляторы. Для стимуляции микроциркуляции крови капельно вводят Пентоксифиллин, Трентал, коллоидные растворы.
Снять интенсивные боли помогают паравертебральные блокады. В проекции спинномозговых корешков чрескожно вводят местные анестетики (Новокаин, Лидокаин). Инъекции быстро купируют неприятные ощущения, уменьшают отечность тканей, улучшают циркуляцию крови и питание поврежденных тканей. Эффект терапии длится несколько часов, процедуру могут проводить неоднократно. При воспалительном процессе для инъекций применяют глюкокортикоиды: Дипроспан, Кеналог.

Снять боль при грудной невралгии можно с помощью мазей для наружного применения:
- средства на основе НПВП – Диклак гель, Найз;
- согревающие мази – Финалгон, Випросал;
- гомеопатические гели – Траумель C, Цель Т;
- комбинированные препараты – Долобене.
При повреждении хрящевой ткани позвонков показаны мази на основе хондропротекторов: Терафлекс, Структум. Такие средства замедляют дегенеративные процессы, снижают вероятность частых обострений невралгии. Для массажа грудной клетки и спины используют Бальзам Дикуля, Окопник, Шунгит.
При защемлении нерва, спазме мышц в грудном отделе назначают курс физиотерапии. Процедуры проводят после снятия острых симптомов заболевания. Наиболее эффективные методы лечения невралгии:
- иглоукалывание;
- электрофорез;
- фонофорез;
- УВЧ грудного отдела;
- грязевые, парафиновые аппликации на область защемления;
- лазерная терапия;
- соляные ванны;
- дарсонвализация;
- короткоимпульсная электроаналгезия;
- магнитотерапия.
Лечение усиливает приток крови к пораженным клеткам, уменьшает отечность, ускоряет регенерацию, нормализует обменные процессы, повышает местный иммунитет. Курс составляет 10–12 сеансов. Противопоказаны процедуры при травмах грудной клетки, нейроинфекции.

ЛФК при защемлении грудного нерва позволяет снять скованность, увеличить двигательную активность, уменьшить мышечный спазм, повысить общий тонус организма. Занятия начинают с легкой разминки, нагрузку повышают постепенно, движения выполняют плавно, без рывков.
Упражнения для лечения межреберной невралгии.
- Наклоны корпуса в стороны, руки на талии.
- Повороты верхней части тела.
- Приседания.
- Прогиб спины в положении сидя.
Упражнения необходимо выполнять ежедневно на протяжении 2–3 месяцев. Схему занятий должен составлять специалист, чтобы не допустить перенапряжения и повторного защемления нерва. Усилить эффект ЛФК помогает йога, плавание.
В период ремиссии пациентам, страдающим грудной невралгией, делают массаж спины. Применяют классическую, точечную или баночную методику. Лечение усиливает лимфо- и кровоток, расслабляет прямые мышцы спины, межреберную мускулатуру. Массаж в сочетании с лечебной физкультурой и физиотерапевтическими процедурами ускоряет выздоровление и является эффективным средством для профилактики обострений.
Если консервативное лечение межреберной невралгии не дает результатов, показано хирургическое вмешательство. Способы проведения операции:
- кифопластика;
- ламинэктомия;
- фораминотомия.
Кифопластика выполняется при переломах позвоночника и грудной клетки компрессионного типа, вызывающих защемление межреберного нерва. Ламинэктомия – это частичная резекция участка позвонка, сдавливающего корешок. Фораминотомия – расширение канала, по которому проходит нервное волокно.
В дополнение к основным методам лечения межреберной невралгии можно использовать средства народной медицины. Снять боль помогают расслабляющие ванны с отварами целебных трав, эфирными маслами. Для растирания грудной клетки используют мази на основе прополиса, спиртовые настойки герани, цветков календулы, зверобоя продырявленного, делают аппликации с теплым пчелиным воском.

Для приготовления заваривают 10 столовых ложки сухой травы 2 л кипятка, настаивают под крышкой 8 часов, затем процеживают и добавляют в общий объем воды. Лечить невралгию дома помогает хвоя, шишки сосны, конский каштан, ромашка аптечная, можжевельник.
Сборы для лечебных ванн при защемлении грудного нерва:
- душица, крапива, мелиса, листья черной смородины в равных пропорциях;
- птичий горец, хвощ полевой, корень валерианы – 1:1:2;
- березовые почки, донник, тимьян, цветки ромашки – по 1 части.
Лечебные ванны особенно эффективны при невралгиях, заболеваниях позвоночника, артритах, артрозах, поражении периферических нервов.
Уменьшить отечность тканей при травматическом защемлении нерва в грудном отделе можно эфирным маслом сосны. Это растительное средство имеет антибактериальные, ранозаживляющие, обезболивающие свойства. Для лечения невралгии 5 капель соснового масла разбавляют с 10 мл тыквенного и растирают лекарством 2 раза в день проблемные зоны.
Рецепт домашней мази для снятия болей при грудной невралгии:
- вазелин или свиной смалец – 20 г;
- сок алоэ вера – 1 чайная ложка;
- почки сирени – 5 г.
Все компоненты смешивают и тщательно перетирают до получения однородной массы. Готовую мазь хранят в холодильнике, перед использованием немного подогревают.
Как предупредить защемление нерва
Основные правила профилактики грудной невралгии:
- сбалансированное питание;
- отказ от вредных привычек;
- умеренные физические нагрузки;
- оптимальный режим труда и отдыха;
- защита от травм позвоночника, переохлаждения.
При сидячей работе рекомендуется регулярно заниматься спортом, делать разминку в течение дня, использовать ортопедические кресла. Спортсменам следует правильно составлять график тренировок, не допускать перенапряжения. При остеохондрозе и других хронических заболеваниях позвоночника необходимо профилактическое лечение, полезно посещать санатории, делать массаж спины, упражнения ЛФК.
Читайте также:



