Неврологические осложнения сахарного диабета у детей
а) Неврологические осложнения диабетического кетоацидоза и комы у детей с диабетом. Кетоацидоз является частой причиной потери сознания у молодых пациентов с диабетом, а у четверти детей является первоначальным проявлением болезни. Хотя патогенез вовлечения ЦНС при диабетическом кетоацидозе до сих пор неясен, точно подтверждается резкое снижение мозгового кровотока и потребление кислорода.
Не прослеживается явной корреляции между степенью оглушения и уровнем глюкозы в крови или ЦСЖ или осмоляльностью, pH или концентрацией кетоновых тел, гидроксибутирата и ацетоацетата.
Диабетический кетоацидоз может осложняться развитием отека мозга с возможностью летального исхода или тяжелых последствий (Muir et al., 2004). Быстрое снижение гиперосмоляльности крови в условиях более медленного снижения мозговой гиперосмоляльности считается результатом проникновения жидкости в ткань мозга, но отек может возникать даже при осторожном проведении регидратации, и этот механизм до сих пор полностью не изучен (Brown, 2004).
Диагноз отека мозга сложен в связи с отсутствием специфических клинических проявлений, а отек сосочка зрительного нерва не успевает развиться. Отек следует заподозрить, если ребенок не приходит в сознание, несмотря на адекватное лечение. Нейровизуализация может продемонстрировать уменьшение объема мозговых желудочков и низкую плотность белого вещества. Однако на ранних стадиях нейровизуализация может быть нормальной (Muir et al., 2004).
Krane et al. (1985) обнаружили, что субклинический отек часто встречается при систематическом проведении КТ, что проявляется снижением плотности паренхимы. Лечение состоит в осторожной регидратации для предупреждения подобных осложнений. Терапия маннитолом может быть эффективной при раннем назначении.
Гиперосмолярная кома без кетоацидоза как результат значительной гипергликемии нехарактерна для детей (Kershaw et al., 2005). Клинические проявления могут включать генерализованные или фокальные судороги, офтальмоплегию и гемипарез.
Гипогликемическая кома часто возникает у леченных пациентов с диабетом. Гипогликемические приступы отмечаются внезапным или прогрессирующим ухудшением неврологической функции (Koh et al., 1988). На начальной стадии основным проявлением является дисфункция коры с сонливостью, замедленной интеллектуальной активностью или странным поведением. Возможны кратковременные неврологические симптомы, особенно гемиплегия (Shintani et al., 1993).
На поздней стадии возникает потеря сознания, во многих случаях с последующими генерализованными или парциальными судорогами. Реакция на внутривенное введение глюкозы проявляется незамедлительно. Тяжелые гипогликемические приступы способны вызывать неврологические остаточные явления.
Острое нарушение мозгового кровообращения во время эпизода диабетического кетоацидоза.
Семилетняя девочка, у которой вследствие эпизода кетоацидотической комы развился острый психоз с бредом и галлюцинациями и осталась правосторонняя гемианопия.
Первоначальное КТ (слева): инфаркт в бассейне левой задней артерии (заметно кортикальное накопление контраста). Через семь месяцев присутствует область кавитации (справа).
1. Острая гемиплегия. Транзиторный гемипарез может остро возникать у некоторых пациентов с инсулинзависимым сахарным диабетом при отсутствии гипогликемии или каких-либо расстройств сознания (Spallino et al., 1998; Fernandez-Mayoralas et al., 2004). Гемиплегия часто развивается во время сна и может ускоряться при фебрильном заболевании. Головная боль является постоянным проявлением, и был предположен мигренозный механизм, но исключительно гипотетически. Росессо и Ronfani (1998) исследовали 54 транзиторных эпизода у 44 детей.
Гемиплегия была альтернирующей у трех детей. У 8 пациентов гемиплегии предшествовали короткие судороги. Ни у одного из пациентов в анамнезе не было мигрени или эпилепсии, а исход был неизменно благоприятным. Гемиплегия исчезает через несколько часов с полным выздоровлением. Возможны рецидивы. При выполнении нейровизуализации в таких случаях изменения отсутствуют. На ЭЭГ обычно выявляют снижение сигнала на противоположной гемиплегии стороне. Состояние необходимо отличать от инсульта, который не возникает при ювенильном диабете, за исключением эпизодов кетоацидотической комы.
Имеются сообщения о редких случаях спонтанной внутримозговой гематомы, возможно, в результате венозного тромбоза (Atluru, 1986). Общепринятого метода лечения нет.
2. Периферическая нейропатия. Нейропатия с клиническими проявлениями является исключительной у детей с диабетом. Субклиническое вовлечение периферических нервов, тем не менее, встречается часто. Электрофизиологические исследования дают определенные подтверждения связи развития полиневропатии с продолжительностью и недостаточным контролем диабета. Полирадикулопатия при ювенильном диабете встречается редко.
Однако субклиническое вовлечение нервов ограничивается отсутствием подергиваний стопы или замедлением скорости нервной проводимости, что было обнаружено у 10 и 22% соответственно из 69 тунисских детей, страдающих диабетом (el Bahri-Ben Mrad et al., 2000). Полноценные проявления включают боль, дизестезию и слабость, а электрические исследования показывают аффектацию от нервных корешков или проксимальных сегментов нервов. Вовлечение черепных нервов является исключением до подросткового возраста.
В личной практике встречался случай острого паралича III пары черепных нервов у 14-летней девочки. Нейропатия автономной нервной системы у детей в большинстве случаев проявляется тонкими изменениями частоты сердечных сокращений в ответ на вставание или изменениями времени вдоха/выдоха (Karavana-ki и Baum, 2003). Это имеет прогностическое значение (Orchard et al., 1996) и указывает на необходимость улучшения контроля за диабетом.
Нарушения зрения в результате ретинопатии являются поздним осложнением. Возможна и зрительная нейропатия сосудистого происхождения. Имеются сообщения о редком нейродегенеративном синдроме несахарного диабета, сахарного диабета, зрительной атрофии, глухоты и других неврологических нарушениях (DIDMOAD или синдром Вольфрама) у нескольких родственников (Rando et al., 1992; Smith et al., 2004; Giuliano et al., 2005).
Оптическая нейропатия рассматривается не как результат диабета, а скорее как независимые проявления генетического синдрома.
Влияние сахарного диабета на развитие нервной системы в детском возрасте обычно связывают с психологическими и образовательными факторами. Однако в случаях с ранним началом (
Редактор: Искандер Милевски. Дата публикации: 17.1.2019

Опасность СД
В настоящее время Всемирная организация здравоохранения определяет ситуацию с сахарным диабетом как эпидемию неинфекционного заболевания. Так, в Российской Федерации, по данным ряда исследователей, страдают СД около 6–8 млн человек (или примерно 4,2% населения). СД является одной из десяти главных причин смертности. Общая смертность больных СД в 2,3 раза выше смертности среди остального населения. При этом в 80% случаев смертность обусловлена сердечнососудистыми заболеваниями (в первую очередь, инфарктом миокарда и мозговым инсультом), в то время как от самого СД (диабетических ком) умирают не более 1% больных. Вследствие этого ряд западных кардиологов причисляют СД к сердечно-сосудистым заболеваниям. Инвалидизация вследствие сахарного диабета составляет 2,6% в структуре общей инвалидности.
В большинстве европейских стран СД поглощает до 10% средств национальных фондов здравоохранения. Так, например, в Германии ежегодные расходы, связанные с СД, составляют 12,44 млрд евро. По данным Российской академии медицинских наук, в нашей стране расходы на лечение больных СД должны составлять 30–40 млрд. дол. США (т.е. 5 тыс. дол. на 1 больного).
Рис. 1. Гора святой Виктории (1904 г.).

Рис. 2. Черный замок (1904 г.).
.jpeg)
В конце жизни художник из-за диабета уже не мог далеко ходить пешком, но каждый день в любую погоду, невзирая на болезнь, отправлялся на этюды в повозке. На рис. 3 изображена последняя работа художника, во время написания которой он попал под сильный дождь и вскоре умер от воспаления легких.
Рис. 3. Хижина Журдена (1906 г.).

Диабетическая нейропатия
Диабетическая нейропатия – комплекс патологических изменений со стороны разных отделов и структур нервной системы, развивающийся в результате метаболических нарушений, характерных для больных СД. Она развивается вследствие распространенного поражения нейронов и их отростков как в периферической, так и центральной нервной системе [2]. Ниже представлена современная классификация диабетической нейропатии.
I. Центральная диабетическая нейропатия (энцефалопатия, миелопатия и др.).
II. Периферическая диабетическая нейропатия:
1. Дистальная симметричная нейропатия
- с преимущественным поражением чувствительных нервов (сенсорная форма),
- с преимущественным поражением двигательных нервов (моторная форма),
- с комбинированным поражением нервов (сенсомоторная форма),
2. Диффузная автономная нейропатия
- сердечно-сосудистой системы (безболевой инфаркт миокарда, ортостатическая гипотензия, нарушение ритма сердца),
- желудочно-кишечного тракта (атония желудка, атония желчного пузыря, диабетическая энтеропатия – ночная диарея),
- других органов и систем (нарушение зрачкового рефлекса, нарушение потоотделения, бессимптомные гипогликемии);
III. Очаговая нейропатия (черепных нервов, мононейропатия – верхних или нижних конечностей, множественная мононейропатия, полирадикулопатия, плексопатия).
Развитие диабетической нейропатии может предшествовать клинической манифестации основного заболевания. При длительности заболевания более 5–7 лет различные проявления диабетической нейропатии обнаруживаются практически у каждого пациента (даже несмотря на полноценность гипогликемической терапии). В связи с этим некоторые авторы рассматривают нейропатию не как осложнение, а как неврологическое проявление СД. В патогенезе диабетической нейропатии наиболее важную роль играют микроангиопатия и метаболические нарушения.
Диабетическая энцефалопатия
Развитие неврозоподобных нарушений (в первую очередь, депрессии) обусловлено действием как соматогенных факторов (гипогликемические реакции, поражение внутренних органов и др.), так и психогенных (необходимость постоянного соблюдения диеты и медикаментозного лечения, вероятность тяжелых инвалидизирующих осложнений, импотенция, бесплодие и др.). На момент первичного осмотра депрессивная симптоматика выявляется у 35,4% больных. При этом о наличии депрессивных нарушений за период болезни сообщает 64,6% больных СД.
Основными признаками развития психических расстройств при СД являются: акцентуации личности, психогенная природа СД, неблагоприятная микросоциальная среда, неудовлетворительная компенсация СД, длительность болезни более 10 лет, наличие инвалидизирующих осложнений.
На начальных этапах диабетической энцефалопатии выявляются микросимптомы рассеянного органического поражения мозга, свидетельствующие о его диффузном поражении. По мере прогрессирования заболевания возможно развитие грубой органической симптоматики, указывающей на наличие очага поражения головного мозга.
И.А.Волчегорским и соавт. (2006 г.) разработаны предикторы диабетической энцефалопатии и алгоритм выявления данной патологии:
где а – возраст (годы), б – индекс массы тела (кг/м2), в – диеновые конъюгаты (е.и.о.), г – холестерин липопротеидов низкой плотнсоти (ммоль/л), д – уровень сахара в крови (ммоль/л) на 23.00 ч, е – на 7.00 ч.
Величина F больше критического значения 0,0245 свидетельствует о наличии ДЭ.
Сопутствующие поражения при СД
Что касается АГ, то она встречается в 1,5–2 раза чаще по сравнению с лицами без нарушения углеводного обмена. По данным литературы, около 80% больных СД страдают АГ, которая является причиной смерти более чем у 50% пациентов. Так, доказано, что повышение систолического артериального давления (АД) на каждые 10 мм рт. ст. сопряжено с увеличением смертности на 15%. Основной причиной развития (80%) АГ у больных СД типа 1 является диабетическая нефропатия. При этом наиболее часто она встречается спустя 15 20 лет от начала заболевания. При СД типа 2 в 70–80% случаев выявляется эссенциальная гипертония, которая нередко предшествует развитию самого СД.
СД является одним из главных факторов риска возникновения сосудистой деменции, которая встречается при данной патологии в 8,9% случаев. При этом гипогликемия оказывает более негативное влияние на когнитивные функции, чем гипергликемия. Так, доказано, что пациенты с частыми эпизодами гипогликемии имеют высокий риск развития деменции спустя 4–7 лет.
Рис. 4. Пациентка Б. с выраженным двигательным дефектом.

При СД чаще развиваются ишемические инсульты, которые имеют ряд особенностей:
часто развиваются на фоне повышенного АД;
формируются обширные очаги поражения;
нередко сопровождаются расстройствами сознания, явлениями декомпенсации углеводного обмена, застойными пневмониями, цереброкардиальным синдромом (в сочетании с инфарктом миокарда);
неврологические симптомы исчезают медленно;
утраченные функции, как правило, восстанавливаются частично;
летальность составляет 40,3–59,3% [6].
Диабетическая полинейропатия
Среди периферической диабетической нейропатии первое место (70%) занимает дистальная симметричная сенсомоторная нейропатия (в последующем диабетическая полинейропатия). Диабетическая полинейропатия (ДПН) встречается в среднем в 40–60% случаев (и имеет тенденцию роста в зависимости от длительности СД). ДПН значительно снижает качество жизни больных и является одним из основных факторов риска развития синдрома диабетической стопы.
Синдром диабетической стопы – инфекция, язва и/или деструкция глубоких тканей стопы, связанная с неврологическими нарушениями и/или снижением магистрального кровотока в артериях нижних конечностей различной степени тяжести.
Рис. 5. Синдром диабетической стопы.

Несмотря на то, что распространенность синдрома диабетической стопы среди больных СД составляет в среднем 4–10%, на его долю приходится 40–60% всех ампутаций нижних конечностей нетравматического характера. Так, в России ежегодно производится 12 тыс. высоких ампутаций в связи с диабетической гангреной.
Клинические стадии
Исследования
Для исследования ДПН используют следующие методики:
оценка тактильной чувствительности: при помощи 10 г (5,07 Semmes-Weinstein) монофиламента;
оценка порога болевой чувствительности: с помощью неврологической ручки (Neuropen) или зубчатого колеса (Pin-wheel);
оценка температурной чувствительности: при помощи специального прибора – термического наконечника (Thip-term);
оценка порога вибрационной чувствительности (с помощью градуированного неврологического камертона (tuning fork), вибрирующего с частотой 128 Гц, или биотезиометра).
Медикаментозная терапия
Лечение диабетической нейропатии предусматривает воздействия, направленные на основное заболевание (сахароснижающие препараты) и нормализацию метаболических процессов (антиоксиданты). Однако при лечении ДПН важное место также занимает активация невральной регенерации (реиннервации) и лечение болевого синдрома. При этом большая роль в лечении отводится нейротропным витаминам группы В, которые обладают полимодальным действием. Так, тиамин активирует углеводный обмен, улучшает проведение нервного импульса, обладает антиоксидантным действием. Пиридоксин активирует белковый обмен, участвует в биосинтезе нейромедиаторов, обеспечивает процессы торможения в центральной нервной системе. Цианокобаламин необходим для синтеза миелина, снижает болевые ощущения, связанные с поражением периферической нервной системы.
КомплигамВ
В настоящее время в качестве комбинированного препарата, содержащего витамины группы В, широко применяют КомплигамВ. Одна ампула (2 мл) препарата содержит в качестве активного вещества: тиамина гидрохлорид 100 мг, пиридоксина гидрохлорид 100 мг, цианокобаламина 1 мг в сочетании с 20 мг лидокаина гидрохлорид. По данным А.Б.Данилова (2010 г.), применение КомплигамаВ при лечении нейропатической боли достоверно приводит к уменьшению болевого синдрома.
Эффективность лечения ДПН значительно повышается при сочетании КомплигамаВ с ипидакрином [8]. Именно такая комбинированная терапия в наибольшей степени способствует восстановлению проведения нервных импульсов по пораженным нервам. Лечение целесообразно начинать с внутримышечного введения 2 мл КомплигамаВ и 1 мл 0,5% раствора ипидакрина ежедневно в течение 10 дней с переходом в дальнейшем на более редкие инъекции КомплигамаВ (2–3 раза в неделю) в сочетании с приемом ипидакрина в форме таблеток в суточной дозе 60 мг на протяжении 3 нед. В течение года необходимо проведение не менее 3 курсов комбинированной терапии.
Таким образом, поражение нервной системы является ведущей причиной снижения качества жизни больных СД. Включение препарата КомплигамВ в комплексное лечение ДПН является перспективным в плане снижения риска развития тяжелых осложнений со стороны нервной системы.
1. Балаболкин М.И., Чернышова Т.Е. Диабетическая нейропатия. Учебное пособие. М., 2003.
2. Редькин Ю.А., Богомолов В.В. Диабетическая нейропатия: диагностика, лечение, профилактика. Качество жизни. Медицина. 2003; 1: 42–7.
3. Дривотинов Б.В., Клебанов М.З. Поражения нервной системы при эндокринных болезнях. Минск, 1989.
4. Шубина А.Т., Карпов Ю.А. Возможности предотвращения сердечно-сосудистых осложнений у больных сахарным диабетом 2-го типа. Рус. мед. журн. 2003; 19: 1097–101.
6. Маркин С.П. Восстановительное лечение больных, перенесших инсульт. М., 2009.
7. Маркин С.П. Восстановительное лечение больных с заболеваниями нервной системы. М., 2010.
8. Строков И.А., Баринов А.Н., новосадова М.В. Лечение диабетической полинейропатии. Рус. мед. журн. 2001; 7–8: 314–7.
9. Маркин С.П. Поражение нервной системы при сахарном диабете. Методическое пособие. М., 2008.

Рубрика: Медицина
Дата публикации: 26.04.2017 2017-04-26
Статья просмотрена: 369 раз
Актуальность. В настоящее время сахарный диабет (СД) вышел на третье место среди хронических заболеваний у детей. Последний консенсус, принятый ISPAD (International Society for Pediatric and Adolescent Diabetes), определяет СД как группу метаболических заболеваний, характеризующихся гипергликемией, обусловленной нарушениями секреции инсулина, действия инсулина или обеими причинами. Нарушения углеводного, жирового и белкового обмена, которые возникают при диабете, являются следствием дефицита действия инсулина на ткани-мишени [1]. В Узбекистане распространенность сахарного диабета составляет порядка 5 %. Однако на диспансерном учете состоят менее половины страдающих этим заболеванием. (Исмаилов С. И., Рахимова Г. Н. 2015). Прогноз заболевания у детей определяется, в основном, наличием хронических диабетических осложнений, приводящих к поражению практически всех органов и систем и обуславливающих раннюю инвалидизацию и смертность в молодом возрасте (Л. Н. Щербачёва, 1999, 2004).
Целью исследования явилось, изучить особенности неврологических осложнений у детей с сахарным диабетом 1-го типа.
Материал иметоды исследования. Обследование детей проводилось в период с 2013 по 2016 г. на базе неврологического отделения кафедры неврологии ТашПМИ, и Республиканском Специализированном Научно Практическом Медицинском Центре Эндокринологии.
За указанный период под наблюдением находилось 40 детей в возрасте от 7 до 17 лет (средний возраст 14,1 лет), из них (55 %) девочек и (45 %) мальчиков, страдающих СД 1-го типа, находящихся на базис-болюсной инсулинотерапии и имевших диабетическую полинейропатию.
Срок заболевания сахарным диабетом составил от 3 до 16 лет (средний 8,6 лет).
С целью проведения исследования больные были распределены на 2 группы исследования в зависимости от длительности заболевания.
Распределение исследованных больных вгруппы, взависимости от длительности заболевания.
Группы исследования
Длительность заболевания
n
Распределение по полу
Мальчики
Девочки
Таким образом, в исследование были включены 40 детей с установленным диагнозом СД1 типа, из которых 28 детей 70 % с длительностью заболевания до 5 лет, и 13 детей 30 % с длительностью заболевания более 5 лет. При изучении распределения исследованных детей по полу определилось, что из 40 детей 18 (45 %) составили мальчики, а 22 (55 %) составили девочки.
Результаты исследований.
Перинатальный анамнез у всех детей был не отягощен. У 12 детей (30 %) близкие родственники болели сахарным диабетом, остальные 28 (70 %) отрицали наличие данного заболевания. Из детей, имевших отягощенный анамнез, у 5 (41 %) ближайшие родственники болели сахарным диабетом 2-готипа, 4 (33 %) имели 1-й тип СД, у 3 (25 %) в семье были больные как 1-м, так и 2-м типами СД.
Дети, имеющие отягощенный семейный анамнез по сахарному диабету.
Распределение
по типу СД
Количество
При первичном осмотре жалобы, связанные с течением СД, предъявляли 11 (27,4 %) детей. Из них 5 (12,5 %) отмечали боли в икрах и стопах, возникающие в период ночного сна, просыпания и к концу дня, 6 (15 %) жаловались на утомляемость в ногах и парестезии в стопах и икрах на фоне физической нагрузки.
При исследовании сердечно-сосудистой, дыхательной систем в первой группе исследования отклонений не выявлено, во второй группе исследования у 3 (7,5 %) отмечались признаки нарушения проводимости на ЭКГ. У 2 (5 %) больных диагностирована жировая инфильтрация печени и гепатомегалия.
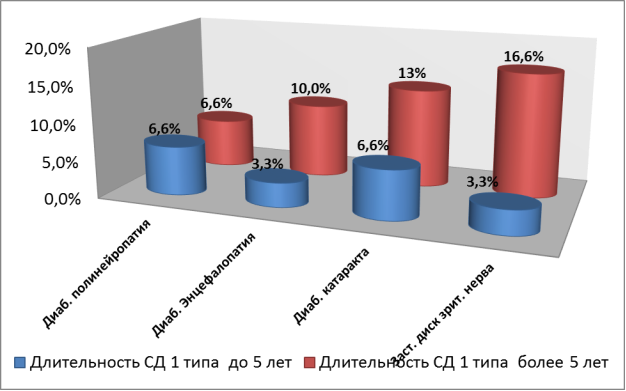
Рис. 1. Осложнения заболевания в зависимости от длительности СД 1 типа
При обследовании неврологического статуса у исследованных больных определилось, в первой группе исследования диабетическая полинейропатия в 6,6 % случаях, диабетическая энцефалопатия в 3,3 %, застойный диск зрительного нерва в 3,3 % случаях. Во второй группе исследования диабетическая полинейропатия определялась также в 6,6 % случаях, однако, диабетическая энцефалопатия определялась в 10 % случаях в отличии от 3,3 % первой группы исследования, и застойный диск зрительного нерва в 16,6 % случаях в отличии от 3,3 % первой группы исследования.
Клиническая картина ДПН зависила от стадии заболевания. Так, на субклинической стадии отсутствуют жалобы больного, нет изменений при проведении простых клинических исследований. В основном диагноз ставится на основании данных, полученных при электромиографии (определилось уменьшение скорости распространения возбуждения по нервам).
Выводы. Таким образом, у детей, страдающих сахарным диабетом 1-го типа и находящихся на диспансерном наблюдении и адекватной базис-болюсной инсулинотерпии, клинические нейропатические расстройства возникают после 3 лет заболевания и проявляются поражением периферических нервов верхних и нижних конечностей с преобладанием нарушений в дистальных отделах нижних конечностей.
Электронейромиография позволяет выявить у детей с сахарным диабетом нарушения электрогенеза периферических нервов со снижением скорости проведения импульса, амплитуды и латенции вызванных ответов в моторных, сенсорных и автономных (вегетативных) волокнах.
- Дедов; И. И. Сахарный диабет проблема XXI века / И. И. Дедов // Врач.-2000 — № 1- С.4–5.
- Дедов, И. И. Сахарный диабет/Дедов И.И:, М. В. Шестакова.- М., Универсум Паблишинг, 2003.-465 с.
- Диабетическая, автономная нейропатия: диагностика, и метаболическаятерапия / А. Л. Верткин, О. И. Ткачёва, Н. Г. Подпругина и др. // Клиническая фармакология и терапия.-2004.-№ 13(4).-С.39–43.
- Исмаилов С. И., Рахимова Г. Н., Акбаров З. С., Ташманова А. Б. Оценка эффективности и степени внедрения новой структурированной программы обучения больных сахарным диабетом 1-го типа в регионах республики Узбекистан // МЭЖ. 2015. № 6 (70).
- Клинические методы оценки тяжести диабетической нейропатии / И. А. Строков, М. В. Новосадова, А. Н. Баринов, Н. Н. Яхно // Неврологический журнал. 2000. — № 5. — С. 14–19.
- Симптомы
- Формы
- Причины
- Диагностика
- Лечение
- Осложнения и последствия
- Профилактика
Симптомы диабетическая нейропатии у ребенка
Формы диабетическая нейропатии у ребенка
- Сенсорная – поражение нервов, ответственных за чувствительность (тактильную, болевую, температурную, вибрационную). У пациентов снижается способность различать холодное и горячее, прикосновения, боль, воспринимать вибрационное воздействие.
- Моторная – поражение нервов, ответственных за движение. Отмечается мышечная слабость, снижение сухожильных рефлексов (ответной реакции на воздействие раздражителя).
- Автономная (вегетативная) – поражение нервов, ответственных за работу внутренних органов.
- Кардиоваскулярная форма – связана с поражением нервов, регулирующих работу сердечно-сосудистой системы:
- учащенное сердцебиение;
- снижение артериального (кровяного) давления при переходе из горизонтального положения в вертикальное (например, вставание с кровати);
- возможны обмороки;
- из-за нарушения деятельности нервных окончаний при сахарном диабете часто встречаются безболевые формы инфаркта миокарда (гибель участка сердечной мышцы).
- Гастроинтестинальная форма – связана с поражением нервов, регулирующих работу желудочно-кишечного тракта:
- тошнота;
- боли, тяжесть в животе;
- затруднение проглатывания пищи;
- диарея (понос) или запоры.
- Урогенитальная форма – связана с поражением нервов, регулирующих работу мочеполовой системы:
- отсутствие позывов к мочеиспусканию;
- у мужчин и юношей — нарушение эрекции.
- Нарушение способности распознавать гипогликемию (пониженное содержание глюкозы в организме). В норме проявляется чувством голода, страха, возбуждением пациента, повышенным потоотделением. Пациенты с диабетической нейропатией не ощущают этих симптомов.
- Кардиоваскулярная форма – связана с поражением нервов, регулирующих работу сердечно-сосудистой системы:
Причины диабетическая нейропатии у ребенка
Врач педиатр поможет при лечении заболевания
Диагностика диабетическая нейропатии у ребенка
Лечение диабетическая нейропатии у ребенка
- Лечение сахарного диабета (заболевание, проявляющееся повышенным уровнем глюкозы в крови).
- Диета с ограничением соли, белка, углеводов.
- Нейротропные препараты (улучшающие питание нервной системы).
- Витамины группы В.
- Симптоматическая терапия (препараты для повышения артериального (кровяного) давления при его снижении, обезболивающие препараты при болях в конечностях).
Осложнения и последствия диабетическая нейропатии у ребенка
- Диабетическая нейропатия возникает при длительном течении диабета, поэтому у детей осложнения, как правило, не успевают развиться.
Профилактика диабетическая нейропатии у ребенка
- Адекватное и своевременное лечение сахарного диабета (заболевание, проявляющееся повышенным уровнем глюкозы в крови).
- Пациентам с сахарным диабетом необходим ежегодный контроль за состоянием функции нервной системы:
- вибрационная чувствительность – с помощью камертона, которым прикасаются к конечностям;
- болевая чувствительность – с помощью покалывания неврологической иглой;
- температурная чувствительность – последовательным прикосновением холодных и горячих предметов к коже;
- тактильная чувствительность – прикосновением к коже;
- исследование сухожильных рефлексов (ответной реакции на раздражение) – определяется постукиванием неврологическим молоточком по сухожилиям;
- электронейромиография – метод исследования, основанный на регистрации потенциалов от нервов и мышц. Позволяет обнаружить патологию нервной системы на ранних стадиях.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
Эндокринология – Дедов И.И, Мельниченко Г. А, Фадеев В.Ф., — ГЭОТАР – Медиа, 2007 г.
Алгоритмы специализированной медицинской помощи больным сахарным диабетом, 2012 г.
- Выбрать подходящего врача педиатр
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Осложнения сахарного диабета у детей
При несвоевременно поставленном диагнозе и не сразу же начатом лечении сахарный диабет может развиваться достаточно быстро и перерасти в декомпенсированную форму, когда трудно подобрать лечение, чтобы нормализовать уровень сахара в крови. Развиваются осложнения, так как диабет поражает другие органы и системы.
Но у детей осложнения сахарного диабета могут возникнуть и при компенсированном диабете. Они носят другой характер, поэтому называются неспецифическими осложнениями, которые обусловлены присоединением инфекции и нарушениями иммунной системы и не связаны с самим диабетом. Это гнойничковые и грибковые поражения кожи и слизистых оболочек.
Две группы осложнений у детей выражаются следующими заболеваниями.
1. Диабетические поражения органов.
При этом страдают сосуды почек, глазного дна, сердца, головного мозга, печени, суставов, развивается диабетическая катаракта (помутнение хрусталика глаза), увеличивается печень, поражаются периферические нервы, ребенок начинает отставать в физическом и половом развитии.
2. Неспецифические осложнения.
Они проявляются в основном на коже и слизистых оболочках в виде гнойничковой и грибковой инфекции.
Самую большую опасность представляет собой первая группа осложнений. Уровень сахара в крови ребенка постоянно повышается, и его необходимо контролировать с помощью тщательно подобранных доз инсулина. Если инсулина оказалось больше, чем требуется для питания клеток глюкозой, или ребенок в этот день испытал стресс или физическое перенапряжение, то уровень сахара в крови падает. Резкое снижение сахара в крови вызывает не только передозировка инсулина, но и недостаточное содержание углеводов в пище ребенка, несоблюдение режима питания, задержка с приемом пищи и, наконец, лабильное течение сахарного диабета. В результате у ребенка наступает состояние гипогликемии, которое проявляется вялостью и слабостью, головной болью и ощущением сильного голода. Это уже начало гипогликемической комы.
Гипогликемическая кома развивается постепенно. Уже при первых признаках гипогликемии – вялости, слабости и потливости – нужно бить тревогу и стремиться повысить сахар в крови. Если этого не сделать, гипогликемическая кома начнет быстро развиваться: у ребенка появится дрожание конечностей, начнутся судороги, он некоторое время будет находиться в очень возбужденном состоянии, а затем наступит потеря сознания. При этом дыхание и артериальное давление остаются нормальными. Температура тела тоже обычно в норме, запах ацетона изо рта отсутствует. Кожа влажная. Уровень сахара в крови падает ниже 3 ммоль/л.
После коррекции уровня сахара в крови здоровье ребенка восстанавливается. Однако если такие состояния повторяются, то диабет может перейти в лабильную стадию, когда подбор дозировки инсулина становится проблематичным и ребенку грозят более серьезные осложнения.
Если диабет не удается компенсировать, то есть по каким-то причинам у ребенка не нормализуется уровень глюкозы в крови (ест много сладкого, не подобрать дозу инсулина, пропускает инъекции инсулином, не регулирует физическую нагрузку и т. д.), то это чревато очень серьезными последствиями вплоть до кетоацидоза и диабетической комы.
Это острое состояние, возникающее на фоне декомпенсированного сахарного диабета у детей, то есть когда уровень сахара в крови бесконтрольно и быстро меняется.
Основные его характеристики таковы. Ребенок выглядит очень слабым и вялым, у него пропадает аппетит и появляется раздражительность. К этому присоединяется двоение в глазах, боли в области сердца, в пояснице, в животе, тошнота и рвота, которая не приносит облегчения. Ребенок страдает бессонницей, жалуется на плохую память. Изо рта чувствуется запах ацетона. Это клиническая картина кетоацидоза, который может перерасти в еще более грозное осложнение, если не принять срочных лечебных мер. Это осложнение называется кетоацидотическая кома.
Это осложнение развивается после кетоацидоза в течение нескольких дней, обычно от одного до трех. Признаки осложнения в этот период изменяются и ухудшаются. Начинается кома с общей слабости, повышенной утомляемости, частого мочеиспускания. Затем присоединяются боль в животе, тошнота, многократная рвота. Затормаживается сознание, а потом полностью утрачивается. Изо рта чувствуется сильный запах ацетона, дыхание становится неравномерным, а пульс – частым и слабым. Артериальное давление сильно падает. Затем частота мочеиспусканий сокращается и они вообще прекращаются. Развивается анурия. Если кому не остановить, начинается поражение печени и почек.
Все эти клинические проявления подтверждает лабораторная диагностика. В состоянии кетоацидотической комы лабораторные исследования показывают следующие результаты:
• высокий уровень сахара в крови (более 20 ммоль/л);
• наличие сахара в моче;
• снижение кислотности крови до 7,1 и ниже, которое называется ацидозом. Это очень опасное состояние, так как уровень кислотности 6,8 считается смертельным;
• наличие ацетона в моче;
• повышение кетоновых тел в крови;
• из-за поражения печени и почек в крови увеличивается количество гемоглобина, лейкоцитов и эритроцитов;
• в моче появляется белок.
К причинам кетоацидотической комы относятся длительно текущий и плохо поддающийся лечению сахарный диабет, стрессовые ситуации, тяжелые физические нагрузки, гормональная перестройка в организме подростков, грубое и длительное нарушение углеводной диеты, острые инфекционные заболевания.
Этот вид диабетической комы очень опасен, поскольку поражает все органы и системы так, что заболевания могут стать необратимыми. Нельзя запускать осложнение, его необходимо купировать в самом начале.
Это еще один вид диабетической комы, которая может наступить у ребенка при запущенном, длительно текущем или не поддающемся лечению заболевании. Вернее сказать, при диабете, которым плохо занимались родители, ведь ребенок еще не может серьезно относиться к своему недугу, тщательно контролировать диету, физические нагрузки и введение инсулина. Всем этим должна заниматься мама, которой необходимо понимать, что пропущенные или не вовремя сделанные инъекции инсулина – это уже первый шаг к развитию декомпенсации диабета и, как следствие, к его осложнениям.
Гиперосмолярная кома опасна тем, что она развивается молниеносно и проявляется сильным обезвоживанием организма ребенка. Кроме того, поражается нервная система ребенка. Лабораторные анализы показывают очень высокий уровень сахара в крови (более 50 ммоль/л) и повышенное содержание гемоглобина и гематокрита, которые делают кровь слишком загущенной. Диагноз гиперосмолярной комы ставится после того, как лабораторные исследования подтвердят еще один очень важный и характерный показатель – повышение осмолярности плазмы крови, то есть очень высокое содержание ионов натрия и азотистых веществ.
К признакам гиперосмолярной комы у ребенка относятся слабость, утомляемость, сильная жажда, судороги и другие нарушения нервной системы. Затем наступает постепенная потеря сознания, дыхание частое и поверхностное, изо рта чувствуется запах ацетона. Может повышаться температура тела. Вначале увеличивается количество выделяемой мочи, затем уменьшается. У ребенка сухие кожа и слизистые оболочки.
Хоть гиперосмолярная кома встречается у детей гораздо реже других осложнений, она представляет серьезную опасность, как было сказано, по причине сильного обезвоживания организма и нарушений нервной системы. Кроме того, быстрое развитие этой разновидности комы не позволяет медлить с медицинской помощью. Врача нужно вызвать сразу, а самим родителям оказать неотложную помощь ребенку.
Эта разновидность комы тоже развивается очень быстро, но имеет другие характерные признаки – боли в мышцах и пояснице, одышку и тяжесть в сердце. Иногда к ним присоединяются тошнота и рвота, которая не приносит облегчение. При частом пульсе и неравномерном дыхании артериальное давление понижено. Кома начинается с необъяснимого возбуждения ребенка – он задыхается, нервничает, но вскоре наступает сонливость, которая может перейти в потерю сознания.
При этом все привычные для сахарного диабета анализы в норме – уровень сахара нормальный или чуть повышен, в моче нет ни сахара, ни ацетона. Да и количество выделяемой мочи тоже находится в пределах нормы.
Молочнокислую кому определяют по другим лабораторным признакам: в крови обнаруживают повышенное содержание ионов кальция, молочной и виноградной кислот.
Данный текст является ознакомительным фрагментом.
Читайте также:


