Неврологические синдромы при микроинсульте
- Что такое микроинсульт
- Причины микроинсульта
- Кто больше рискует
- Первые признаки микроинсульта
- Основные симптомы
- Последствия микроинсульта
- Как ставится диагноз
- Что делать при микроинсульте
- Лечение
- Профилактика микроинсультов
Что такое микроинсульт
Преходящее нарушение мозгового кровообращения делится на 3 вида, основным из которых является транзиторная ишемическая атака (ТИА). В основном именно ее и называют микроинсультом.
- транзиторная – это значит временный;
- ишемическая – значит, что участок мозга недополучает кислорода;
- атака – то есть остро развившееся состояние.

Причины микроинсульта
ТИА развивается, когда происходит одна таких ситуаций:
Кто больше рискует

Признаки микроинсульта возникают, в основном, у людей, чьи сосуды уже пострадали от какого-то патологического процесса. Это бывает при:
- атеросклерозе;
- врожденных изменениях строения сосудов;
- сахарном диабете, который приводит к изменению строения сосудистой стенки;
- повышенном вследствие различных причин артериальном давлении;
- болезнях сердца: инфаркте миокарда, аритмиях, эндокардите, пороках сердца. При этом повышается риск тромбообразования;
- после операций на сердце (связано с образованием тромба и его попаданием в систему мозговых артерий);
- приеме таблетированных противозачаточных средств, повышающих риск тромбоза;
- курении или частом приеме алкоголя, приводящих к спазму сосудов;
- мигрени, при которой нарушается регуляция тонуса сосудов;
- воспалении сосудов мозга (васкулите), которое может иметь инфекционную или аутоиммунную природу;
- сдавлении артерий, питающих мозг, в полости черепа или в области шеи при: остеохондрозе или спондилезе шейного отдела позвоночника, внутричерепной или находящейся на шее опухоли;
- аневризмах артерий мозга, когда в них появляются расширенные участки, в которых могут появляться тромбы;
- вегето-сосудистой дистонии, одном из ее вариантов, когда нарушается слаженное командование тонусом сосудов со стороны двух отделов вегетативной нервной системы;
- варикозной болезни венозного русла ног: расширенные сосуды с малой скоростью кровотока являются излюбленным местом, в котором образуются тромбы;
- избыточном весе: жировая ткань, особенно в области живота, сама по себе является железой внутренней секреции. Она вырабатывает эстрогены, избыток которых повышает риск образования тромбов;
- постоянных больших физических нагрузках, которые влияют на тонус сосудов;
- хронических стрессах, действующих на гипоталамус – эндокринный орган в полости черепа, командующий, в том числе и вегетативной нервной системой;
- заболеваниях свертывающей системы крови, когда увеличивается склонность к тромбообразованию;
- болезни Фабри – наследственном заболевании, при котором в клетках сосудов откладываются особые молекулы – сфинголипиды. Это уменьшает диаметр артерий.
Чем больше факторов риска у одного человека, тем выше шанс развития у него сосудистой катастрофы.
Увеличивается риск развития микроинсульта (и инсульта) после 30 лет; с 60 он возрастает вдвое. Это связано с замедлением обменных процессов в том числе и в сосудистой стенке. В результате диаметр артерий (в том числе и мозговых) обычно уменьшается. Кроме того, сосуды начинают хуже реагировать на команды расшириться и сузиться, поступающие от нервной системы.
Первые признаки микроинсульта

Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
- Код по МКБ-10
- Эпидемиология
- Причины
- Факторы риска
- Симптомы
- Осложнения и последствия
- Диагностика
- Дифференциальная диагностика
- Лечение
- К кому обратиться?
- Лекарства
- Профилактика
- Прогноз

На сегодняшний день микроинсульт или ишемическая атака определяется как состояние, которое возникает из-за временного (транзиторного) нарушения кровотока в какой-либо части головного мозга и сопровождается признаками очаговой неврологической дисфункции, как это бывает при инсульте. Так что, по своей сути, это внезапный приступ, но с быстро проходящими симптомами.
Однако в подходах медицины к критериям диагностики микроинсульта до сих пор существует ряд неточностей, и некоторые по-прежнему считают его просто мелкоочаговым инсультом (так сказать, мини-версией мозгового удара). Правда, все едины во мнении, что симптомы микроинсульта имеют преходящий характер.
Чем отличается инсульт от микроинсульта?
Основные отличия инсульта от микроинсульта (транзиторной ишемической атаки или ТИА) отражены в Международной классификации болезней (МКБ-10). Если инсульт со стойкими очаговыми повреждениями головного мозга отнесен к болезням системы кровообращения (I00-I99), то микроинсульт – как и прочие транзиторные состояния, приводящие к временным гипоперфузиям мозга (недостаточному кровоснабжению) и церебральным ишемиям (задержкам притока крови) – вошел в класс заболеваний нервной системы (G00-G99). Инсульт входит в блок цереброваскулярных болезней с нарушением мозгового кровоснабжения (I64), а транзиторная ишемическая атака (G45.9), в обиходе называемая микроинсультом, относится к подклассу эпизодических и пароксизмальных расстройств (G40-G47). Такие расстройства проявляются внезапно, поэтому предвестники микроинсульта фактически отсутствуют.
Как отмечают специалисты, TИA свойственно непродолжительное проявление симптоматики: от нескольких секунд/минут до часа. В преимущественном большинстве случаев, как показывает практика, приступ длится менее получаса. Максимальной длительностью проявления симптомов микроинсульта до сих пор принято считать 24 часа, и если в течение этого времени симптомы не проходят, то диагностируется инсульт. Эксперты Американской ассоциации инсульта (ASA), рассматривая ТИА как эпизод фокальной (очаговой) ишемии, основным считают не фактор времени, а степень поражения тканей мозга. Данный диагностический критерий был введен относительно недавно – когда появилась возможность исследовать микроинсульт на МРТ.
Многие неврологические последствия инсульта – вследствие образования очагов некроза клеток мозга – носят необратимый характер и делают человека инвалидом, а при микроинсульте симптомы быстро регрессируют, и ТИА не приводит к фатальному нарушению метаболизма клеток головного мозга и их гибели. Так что постоянная инвалидность после микроинсульта может угрожать только при частых повторных ишемических атаках. Но даже единственную подобную атаку на мозг врачи считают прогностическим признаком возникновения полномасштабного ишемического инсульта в будущем.
Также отмечается, что почти у каждого четвертого пациента, который перенес микроинсульт на ногах, в ходе обследования, проведенного постфактум, выявляются латентные цереброваскулярные патологии или другие заболевания, так или иначе проявляющие себя во время ишемической атаки.
Код по МКБ-10
Эпидемиология
По статистике World Health Organization, 35-40% людей, перенесших микроинсульт, со временем сталкиваются с инсультом. В течение ближайшей недели он возникает у 11% людей; в течение следующих пяти лет – у 24-29%. Хотя разные источники приводят разные данные, к примеру, утверждают, что через месяц после микроинсульта почти у 5% пациентов случается второй или повторный микроинсульт.
Согласно исследованиям, проведенным в 2007-2010 гг. группой французских неврологов, в течение первых трех месяцев после ТИА инсульт происходит у 12-20% пациентов, через год – у 18%, а через пять лет – у 9%.
При этом микроинсульт у мужчин диагностируется намного чаще, чем микроинсульт у женщин. Возможно, причина в том, что вязкость крови у мужчин почти в полтора раза выше. Однако транзиторные ишемические атаки у женщин детородного возраста возникают чаще, чем у мужчин возрастной категории от 20 до 45 лет, и это связывают с длительным использованием гормональной контрацепции и патологиями беременности.
В 80-85% случаев транзиторную ишемическую атаку провоцирует блокирование сосудов (ишемические микроинсульты), в 15-20% – точечные излияния крови из церебральных сосудов (геморрагические микроинсульты). И микроинсульт у молодых в 40-50% случаев является геморрагическим.
На микроинсульт в пожилом возрасте (после 60 лет) приходится 82% зафиксированных и диагностированных случаев. У жителей европейских стран в возрасте 65-75 лет на инсульт, возникший после ТИА, приходится до 8% всех смертей у мужчин и 11% – у женщин.
Как часто случается микроинсульт у детей, неизвестно, но частота ТИА в педиатрии, предположительно, не превышает двух случаев на каждых 100 тыс. детей. При этом около половины всех ТИА в детском возрасте связаны с проблемами церебральных кровеносных сосудов, четверть – с перекрытием сосуда тромбом из-за различных кардиологических патологий, и в таком же количестве случаев отмечается идиопатический приступ транзиторной ишемии мозга.

[1], [2], [3], [4], [5], [6], [7], [8], [9], [10]
Причины микроинсульта
Все возможные причины микроинсульта в клинической неврологии рассматриваются с учетом патогенеза нарушений кровотока в головном мозге. Более того, в зависимости от этиологии данных нарушений различаются и основные виды микроинсультов – ишемический и геморрагический.
Часть неврологов продолжают включать в понятие ТИА негативно воздействующий на функции мозга гипертонический криз и сходные по симптоматике острые формы энцефалопатий, связанных с повышенным АД. Однако это, несмотря на аналогичность симптомов, не соответствует общепринятым критериям отнесения неврологических расстройств к пароксизмальным состояниям.
В числе причин транзиторной ишемической атаки, определяемой как ишемический микроинсульт, отмечают внезапное сужение или полное перекрытие просвета (облитерацию) сосуда образовавшейся в нем атеросклеротической бляшкой. Это касается артериальных сосудов головного мозга, а также артерий, снабжающих мозг кровью (в частности, это может быть из-за внутреннего стеноза сонной артерии). Кроме того, частицы разрушающейся атеросклеротической бляшки могут с током крови попасть с мелкий сосуд мозга – во время сердечного приступа.
Как и при ишемических инсультах, патогенез транзиторной ишемической атаки обусловлен локальным уменьшением кровотока в мозг, вызывающим очаговые неврологические симптомы. Кроме сужения сосудов при атеросклерозе, кровоток может замедлиться или прекратиться:
- из-за эмболии артерии головного мозга при наличии мерцательной аритмии, когда фибрилляция предсердий вызывает застой крови и образование небольших сгустков, закрывающих просвет церебрального сосуда;
- при окклюзии периферических сосудов мозга тромбом из крупных проксимальных сосудов и других внечерепных артерий;
- вследствие тромбоцитоза (повышенного уровня тромбоцитов в крови) и нарушения ее свертывания;
- при избыточном содержании липидов и липопротеинов низкой плотности в крови (гиперлипопротеинемии – наследственной или метаболической патологии эндокринной системы);
- вторичного эритроцитоза, ведущего к росту количества эритроцитов в крови и повышению ее вязкости.
Следует отметить, что – несмотря на выделение среди пароксизмальных состояний синдромов вертебробазилярной артериальной системы (G45.0) и сонной артерии (G45.1) – на практике их часто рассматривают в качестве внечерепных патогенетических предпосылок возникновения микроинсультов и инсультов.
Патогенез также может крыться в спазме церебральных сосудов, обусловленных расстройствами гемодинамики головного мозга при нарушениях любого из механизмов ее регуляции (нейрогенного, гуморального, метаболического и др.).
Геморрагический микроинсульт – вследствие повреждения мелкого сосуда и точечного кровоизлияния – чаще всего возникает при резком повышении АД у людей с артериальной гипертензией и ослабленными отложением холестерина стенками сосудов. В данном случае патогенез заключается во временной дисфункции нейронов участка мозговой ткани на месте образовавшейся гематомы. И характер симптомов зависит от локализации геморрагии.
Кстати, может быть и микроинсульт при низком давлении, механизм развития которого связан со снижением скорости церебрального кровотока (из-за пониженного тонуса сосудистых стенок), уменьшением объема крови в артериолах мозга, а также с повышением разницы содержания кислорода в артериальной и венозной крови.
Как проходит микроинсульт во сне, можно только догадываться: неврологические симптомы TИA, которые могут возникнуть у спящего человека, не обязательно заставляют его просыпаться. И к моменту пробуждения все признаки исчезают.
А когда происходит микроинсульт при диабете I типа (инсулинозависимом), главное – отличить его от неврологических проявлений гипогликемии, имеющих большое сходство с симптомами ТИА.
Среди причин, вызывающих микроинсульт при беременности, кроме преэклампсии с выоким АД, возможной окклюзии артериальных сосудов и церебрального венозного тромбоза, отмечается повышение вязкости крови (особенно в последний период гестации).
Обратимость неврологической симптоматики при микроинсультах, вероятнее всего, обеспечивается спонтанным лизисом или дистальным прохождением окклюзионного тромба или эмбола. Кроме того, восстановление перфузии в области ишемии происходит путем компенсации через коллатеральное кровообращение: по обходным путям – через боковые сосуды-коллатерали.
Однако повреждения головного мозга из-за кратковременной гипоксии все же не исключаются, когда возникают множественные микроинсульты (как серия ишемических атак) или обширный микроинсульт, затрагивающий сразу несколько зон.

[11], [12], [13], [14]

Что такое микроинсульт? Несмотря на популярность этого термина, в официальной медицине подобного диагноза не существует. Под микроинсультом понимают частичное временное нарушение мозгового кровотока – важный сигнал, предупреждающий о возможном развитии инсульта. В медицине это заболевание называют транзиторной ишемической атакой.
Важно: необходимо уметь отличать инсульт от микроинсульта. Так, первым термином обозначают патологическое состояние организма, спровоцированное ухудшением мозгового кровообращения с последующей гибелью тканей мозга. Функции мозга при микроинсульте быстро восстанавливаются (от нескольких минут до суток), это его основное отличие от инсульта, влекущего за собой необратимые последствия.
Различные инсульты (геморрагические, ишемические) при несвоевременно оказанной первой помощи (особенно в преклонном возрасте) влекут за собой нарушения речи, частичный или полный паралич, могут привести к летальному исходу.
Микроинсульт, в свою очередь, частный случай нарушения мозгового кровообращения в сочетании с поражением сосудистой системы. Как правило, при микроинсульте страдают мелкие сосуды, закупоренные склеротической бляшкой либо небольшие скопления таковых. Так как область кровоснабжения этих небольших сосудов маленькая, повреждается небольшой объем тканей головного мозга, из-за чего неврологическая симптоматика носит транзиторный характер.
Первые признаки микроинсульта у женщин и мужчин, как правило, остаются незамеченными, ведь головная боль, тошнота, проблемы со зрением и общая слабость могут быть следствием и других проблем со здоровьем. Несвоевременно выявленный микроинсульт может привести к ряду серьезных осложнений – от нарушения кровообращения, снижения остроты зрения до ишемического или геморрагического инсульта мозга.
Почему возникает проблема

Причины микроинсульта как у молодых людей, так и у пациентов пожилого возраста, стандартные, и их, по большому счету, можно связать и с другими заболеваниями сердечно-сосудистой системы.
Они, как правило, представлены нарушением кровоснабжения головного мозга по артериям небольшого диаметра из-за атеросклероза, эмболии или кровоизлияния. Предпосылками к нарушению работы сосудов служат:
- несбалансированный рацион, неправильное, нерегулярное питание и преобладание животных жиров в ежедневном меню;
- избыточная масса тела (ожирение);
- гиподинамия, отсутствие умеренных физических нагрузок;
- вредные привычки – злоупотребление алкоголем, курение;
- частые стрессы и другие формы психоэмоциональных расстройств;
- переутомление, бессонница;
- неблагоприятная экологическая ситуация в регионе проживания;
- пусковым механизмом к развитию микроинсульта может послужить и оперативное вмешательство на сердце – к примеру, установка искусственного клапана;
- резкие перепады температуры и влажности воздуха, смена климата.
Спровоцировать микроинсульт могут и хронические заболевания:
Клиническая картина
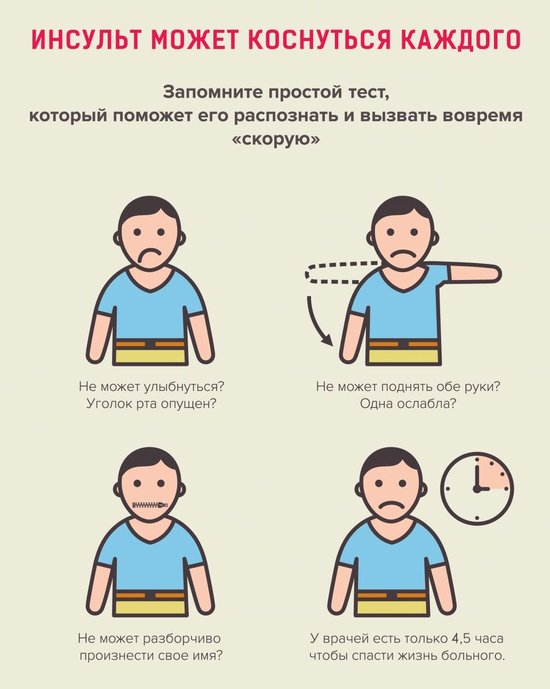
Основные симптомы микроинсульта у женщин и мужчин, по которым его можно отличить от других патологических состояний со сходными проявлениями:
Ряд симптомов микроинсульта обуславливается характером и локализацией поражения (например, асимметрия черт лица, частичная потеря зрения). Так, если пострадала левая часть мозга, признаки проблемы проявятся справа (и наоборот).
Симптомы микроинсульта головного мозга появляются в большинстве случаев после резкого перепада кровяного давления, носят одноразовый характер. Основное отличие микроинсульта от полноценного инсульта – исчезновение неврологической симптоматики в течение суток после появления симптомов.
Меры предосторожности
Зная, как проявляется микроинсульт, можно своевременно выявить приступ и оказать пострадавшему первую помощь. Прежде всего, необходимо обращать внимание на такие тревожные сигналы:
- человек говорил и вдруг резко замолчал (либо его речь стала бессвязной, нечленораздельной);
- пострадавший не реагирует на внешние события, имеет растерянный вид, создается впечатление, будто он впал в прострацию;
- больной не может удерживать в руках предметы;
- возможен приступ икоты, резкая потеря сознания;
- человек теряется, не может сориентироваться в пространстве, внешне его действия напоминают состояние алкогольного опьянения.
Неотложная помощь
Чтобы предотвратить последствия микроинсульта у мужчин и женщин, пострадавшему необходимо своевременно оказать первую медицинскую помощь. Ее основная задача – приостановить поражение мозга. Главные действия:
- Немедленно вызвать скорую помощь.
- Больному требуется абсолютный покой, телу придают горизонтальное положение, при этом голова должна находиться чуть выше – под углом 30 градусов к корпусу.
- В случае если на пострадавшем есть тесная либо неудобная одежда, ее расстегивают, снимают – это необходимо для улучшения кровообращения и свободного доступа кислорода к тканям.
- При тошноте и позывам к рвоте голову пациента следует повернуть набок, чтобы предотвратить попадание рвотных масс в верхние дыхательные пути.
- Больному измеряют кровяное давление, если его показатели повышены, дают гипотензивный препарат (гипертоники всегда должны носить подобранное врачом средство с собой).
- Можно приложить лед к затылку.
- Пациенту дают натуральное успокоительное средство – хорошо подойдет настойка боярышника, пустырника.
- Необходимо следить, чтобы больной не вставал, не делал резких движений.
- Запрещено давать человеку с подозрением на приступ микроинсульта спазмолитики.
Важно: даже если пациенту стало лучше и видимых нарушений координации, речи, двигательной активности не наблюдается, все равно его следует доставить в больницу для дальнейшего обследования (чтобы обнаружить точечное кровоизлияние) и подбора комплексного лечения.
Группы риска

Ошибочно полагать, что именно возраст является главным фактором, увеличивающим вероятность развития микроинсульта. Проявления микроинсульта могут быть как у студента, пережившего сильный стресс во время сессии, так и у пожилого гипертоника. Согласно данным медицинской статистики, риск микроинсульта существенно возрастает у людей старше 55 лет.
Группы пациентов с высокой вероятностью развития заболевания:
Лечение последствий заболевания

В первые часы после перенесенного микроинсульта клетки мозга отмирают, но в связи с тем, что повреждения незначительны, со временем пострадавшие неврологические функции восстанавливаются. Чтобы свести к минимуму риск развития нежелательных последствий микроинсульта, пациента следует доставить в больницу в течение 3 часов после приступа.
Важно: основная задача терапии при микроинсульте – максимально быстро восстановить мозговой кровоток и предотвратить развитие полноценного инсульта
Комплексный подход к устранению проблемы должен учитывать причину микроинсульта. Доказанной эффективностью обладают следующие методы медикаментозной терапии:
- профилактика образования тромбов (с этой целью пациентам, перенесшим микроинсульт, назначают Дипиридамол, Аспирин, Клопидогрель, Варфарин, Ксарелто);
- гипотензивная терапия (использование лекарств для снижения артериального давления);
- применение средств, снижающих уровень холестерина в крови (Аторвастатин, Розувастатин).
Кроме этого, многие врачи дополнительно назначают препараты, польза которых остается неясной. К ним принадлежат:
Возможные последствия
Основная опасность микроинсульта заключается:
- в риске развития половой дисфункции у мужчин;
- в возможном сбое в работе внутренних органов;
- в параличе конечностей (полном, частичном, одно- либо двустороннем);
- в 60% клинических случаев при отсутствии своевременной медицинской помощи в течение последующих 3 дней после микроинсульта развивается геморрагический либо ишемический инсульт.
Профилактические мероприятия
Чтобы предотвратить последствия и новые приступы микроинсульта, пациентам необходимо придерживаться несложных правил:
- следить за артериальным давлением, при необходимости принимать назначенные врачом-кардиологом гипотензивные средства;
- отказаться от вредных привычек (злоупотребления алкогольными напитками, курения, переедания);
- скорректировать рацион и режим питания – отказаться от чрезмерно соленой, жирной, острой пищи, жареных блюд, свести к минимуму долю животных жиров в ежедневном меню;
- практиковать регулярные умеренные физические нагрузки;
- бороться с избыточной массой тела (если такая проблема существует);
- своевременно посещать врача для комплексной диагностики состояния организма, при необходимости пролечивать хронические заболевания;
- соблюдать режим дня, уделять сну и отдыху достаточное количество времени, не переутомляться, избегать стрессов.

Асимметрия лица, нарушения речи, слабость в конечностях, головная боль и головокружения – распространенные признаки микроинсульта.
В случае микроинсульта картина приступа существенно отличается. Даже при геморрагическом малом инсульте редко развивается тошнота, нарушения сознания. При онемении и слабости в конечностях, нарушении походки стоит обратиться за медицинской помощью.
Что такое микроинсульт?
Микроинсультом называют малый инсульт, после которого неврологический дефицит является обратимым. Синдром развивается в результате острого нарушения мозгового кровоснабжения (ОНМК). Главное отличие микроинсульта от инсульта является то, что нарушенные неврологические функции восстанавливаются в течение 21 дня.
Выделяют две разновидности малого инсульта:
- Малый геморрагический инсульт – это кровоизлияние, приводящее к спонтанному образованию небольших гематом. Клинически напоминает ишемический инсульт, а нарушенные двигательные функции восстанавливаются от двух недель до трех месяцев.
- Малый ишемический инсульт – нарушение церебрального кровообращения с полным регрессом неврологического дефицита на протяжении трех недель. При снижении кровоснабжения ниже 10 мл на 100 г ткани нейроны погибают, образуя очаг инфаркта. Вокруг него остается зона полутени, где клетки еще сохраняют проводимость мембран. Терапевтическое окно на протяжении 4,5 часов позволяет восстановить их при своевременной терапии и снизить область поражения.
К микроинсультам относятся также лакунарные инсульты – это небольшие участки ишемии, вызванные поражением небольших артерий. Лакуны образуются в стволе мозга или глубоких структурах коры и не превышают 1,5-2 см в диаметре.
При малом инсульте, как и при обширном, важно установить вид ОНМК, чтобы оказать своевременную помощь пациенту. Опасность микроинсульта заключается в возможных рецидивах.
Факторы риска и причины микроинсульта
Снижение кровотока в мозговой ткани связано либо с нарушением целостности сосуда, либо с его закупоркой. Для двух вариантов инсульта существуют различные факторы риска, которые пересекаются в отношении здорового образа жизни.
Геморрагические инсульты чаще развиваются на фоне гипертонии, а также ее сочетании с атеросклерозом сосудов. Значительно риск возрастает при гипертоническом кризе, а в 20% — по причине формирования аневризм, мальформаций, расслоения стенок артерий.
Больные с сахарным диабетом, который продолжается до 5 лет, и начальной микроангиопатией более склонны к ишемии головного мозга, а при длительном течении диабета и выраженным поражением сосудов – к геморрагии. Именно микроинсульты приводят к нарушению зрения у пациентов из-за кровоизлияния в сетчатке глаза.
Геморрагические инсульты провоцируются: физической активностью, физическим или психическим стрессом. Также наиболее значимыми факторами риска развития малого геморрагического инсульта являются: повышенное содержание липидов и холестерина в крови, повышенное артериальное давление, которые приводят к преимущественному поражению сосудов малого и среднего калибра.

Механизм развития микроинсульта
Изменение показателей эластичности сосудистых стенок приводит к повышению давления внутри капилляров. Компенсаторно в сосудах образуются микроаневризмы. При небольшом повышении артериального давления на фоне стресса, физической нагрузки давление в сосудах усиливается, что приводит к их разрыву. Малый геморрагический инсульт – это небольшие внутримозговые гематомы.
Малые геморрагические инсульты часто развиваются у пациентов с диабетической микроангиопатией. Нарушается структура капиллярной мембраны из-за сбоя в метаболизме углеводов, скопления иммунных клеток, повышенной проницаемости стенок сосудов. Кровоток снижается, и на фоне гипоксии повреждается внутренний слой артерий. В сосудах накапливаются эритроциты, развиваются микроаневризмы. Именно их разрыв приводит к малым инсультам. Если диабет сопровождается атеросклерозом, риск ОНМК возрастает значительно.
Микроинсульт головного мозга – это следствие и симптом хронической сосудистой недостаточности мозга, поскольку при эмболизации магистральных сосудов возникает обширный инфаркт.
Причиной становится общее или локальное уменьшение кровотока – синдром обкрадывания:
- при стенозе мозговых артерий и снижения перфузионного давления из-за нарушенной регуляции кровообращения;
- при перераспределении кровотока из-за спазма сосудов, что образует очаг ишемии.

Ишемию могут вызвать временные нарушения мозгового кровотока. Подобные приступы возникают при пробуждении, после горячей ванны, принятия алкоголя. Резкое снижение артериального давления при приеме препаратов также может вызвать микроинсульт.
Важно! Ишемические инсульты связаны с нарушения нервной регуляции тонуса артерий (срыва адаптации), стеноза, нарушения реологических характеристик крови.
Развитию лакунарных инсультов предшествуют изменения в артериях: замещение соединительной тканью стенок, отложение холестерина, появление микроаневризм, пропитывание плазмой сосудистых стенок, гиалиноз. Нарушения в состоянии сосудов – локальные, размером до 10 мм. Лакунарные инсульты чаще происходят в пожилом возрасте на фоне артериальной гипертонии, при которой развиваются склеротические изменения в артериальных стенках внутримозговых небольших сосудов. Формирование микроаневризм приводит к малым кровоизлияниям, потому лакуны имеют сочетанную патологию – ишемия и геморрагия. К атеросклеротическому стенозу склонны люди старше 60 лет. Во многих случаях они переносят микроинсульт на ногах, и лакуны обнаруживаются случайно при обследовании с помощью МРТ.
Признаки микроинсульта
- Оценки 0 или 1 по шкале тяжести инсульта Национальных институтов здравоохранения (NIHSS), при этом пациент находится в сознании: отвечает на вопросы, реагирует на команды.
- Клиническая картина лакунарного инсульта – ишемического инфаркта, вызванного поражением перфорирующих артерий и связанного с образованием полостей или лакун.
- Присутствует нарушение движения конечностей, возможны изменения чувствительности.
- Иногда нарушается функция мышц лица, асимметрия носогубных складок.
При этом общая оценка по шкале NIHSS может составлять от 3 до 9 баллов и выше. Пациенты с легкой степенью инсульта имеют более благоприятные прогнозы. Диагноз микроинсульт не ставят пациентам, которые имеют нарушения сознания и афазию.
Микроинсульты происходят как в бассейне каротидном, так и вертебрально-базилярном. Считается, что при лакунарных микроинсультах в зонах кровоснабжения сонных артерий пациентов раньше выписывают домой. При очагах в вертебрально-базилярной системы есть риск поражения глубинных структур – мост, таламус. Потому в клинической картине преобладают двигательные и сенсорные нарушения, но без общемозговой симптоматики: угнетения сознания.

Для малого геморрагического инсульта характерное острое начало, но без потери сознания. Из-за постепенного снижения двигательных функций его путают с ишемическим поражением – почти в 80% случаев. Редко пациенты жалуются на тошноту, рвоту.
Двигательный дефицит зависит от области поражения. Гематомы во внутренней капсуле приводят к гемиплегии из-за повреждения пирамидального пути. Поражение происходит на уровне ветвей средней мозговой, передней мозговой, передней ворсинчатой артерий. Гематомы в области корковых структур происходит развитие двигательных нарушений, начиная от легкой мышечной слабости до паралича.
Общие клинические признаки микроинсульта:
- артериальная гипертония в истории болезни пациента, повышение АД накануне вечером или головная боль;
- развитие приступа происходит при незначительном повышении АД и без головной боли, пациент остается в сознании, но постепенно развиваются двигательные нарушения вплоть до гемипареза;
- очаговые неврологические симптомы увеличиваются на протяжении нескольких часов, а иногда и дней. Клиническая картина развивается ступенями;
- двигательные функции успешно восстанавливаются за несколько дней, но иногда и до полугода.
В период восстановления существует риск повторения лакунарных инсультов.
Первые признаки микроинсульта могут возникнуть за несколько дней:
- головная боль;
- слабость в мышцах;
- головокружение;
- размытость зрение;
- онемение одной половины тела.
При поражении бассейна вертебробазилярных артерий чаще появляется головокружение, неустойчивость при ходьбе.
Первая помощь
При появлении двигательных нарушений в виде онемения, слабости одной половины тела или одной конечности, нужно вызвать скорую помощь. Обязательно измерить артериальное давление, записать показатели, чтобы сообщить врачу. Важно запомнить время начала приступа.
Больного следует уложить в удобное положение, при появлении рвоты – на бок. Не стоит снижать артериальное давление во время приступа – первая помощь будет оказана в больнице.

Диагностика
Микроинсульты имеют несколько диагностических критериев:
- Приступ начинается остро.
- Пациент сохраняет сознание.
- Двигательные функции снижаются медленно.
- Редко присутствует тошнота и рвота.
- Нарушения речи.
- Асимметрия лица (сглаженность носогубной складки).
Данные признаки характерны для геморрагического и ишемического инсульта, потому проводят инструментальную диагностику микроинсульта. КТ и МРТ позволяет выявить очаг пониженной плотности до 1,7-2 мм. Через неделю после приступа область поражения становится более различимой.


Практически у всех пациентов выявляются скрытые повышения уровня сахара в крови, холестерина – показатели не контролировались с помощью питания. На фоне высокого артериального давления поражаются средние и малые сосуды. Ангиография не всегда выявляет локализацию повреждения.
Лечение
Терапия при микроинсульте направлена на достижение нормальных показателей АД. Проводится инфузионная терапия, нейропротекция, симптоматическая терапия.
Антигипертензивные средства назначают вместе с антиагрегантами при ишемическом инсульте. Мероприятия направлены на улучшение реологических свойств крови против рецидивов. При лакунарных и ишемических микроинсультах лечение включает блокаторы кальциевых каналов. Восстановление нейронов стимулируют с помощью нейротрофинов.
Последствия

Прогнозы после микроинсультов благоприятны. В случаях с молодыми пациентами малые гематомы регрессируют меньше, чем за месяц. В пожилом возрасте срок резорбции очага достигает нескольких месяцев.
На фоне консервативной терапии уже за первую неделю улучшается подвижность паретичных конечностей, а спустя две недели восстанавливается способность к передвижению.
Последствия микроинсульта у пожилых проходят медленнее, пациенты нуждаются в более длительном восстановлении. Двигательные и чувствительные дефициты снижаются через две недели, а ходьба возможна ближе к концу первого месяца.
Реабилитация после микроинсульта
Осложнения в виде спастичности редки, даже при гемиплегии. Из-за ступенчатого характера развития патологии пациентов госпитализируют, двигательный режим расширяют постепенно: как и при обширных инсультах.
Со второго дня используют дыхательные упражнения, движения конечностями лежа или сидя. Применяют пассивно-активную гимнастику, стимуляцию мускулатуры. С конца недели программу лечебной гимнастики расширяют упражнениями в положении стоя для обучения ходьбе. Работа по улучшению речи начинается после стабилизации состояния пациента.
Читайте также:


