Одно и многоочаговые заболевания нервной системы
Головной мозг (ГМ) – важнейший орган, центр нервной системы. При возникновении в нем проблем, патологий страдают все органы и системы. Болезней ГМ множество. С некоторыми из них медицина пока не может бороться, но вполне возможно оказать влияние на ход патологии. Другие же недуги вполне поддаются терапии.
По характеру первопричины патологии делят на диффузные и очаговые поражения головного мозга. Первые характеризуются однородностью. Обычно патологии развиваются постепенно, распространяясь на все живые клетки. Подобное явление может наблюдаться при нарушении кровообращения, ЧМТ, при вирусных инфекциях. Основное отличие диффузных от очаговых – это наличие хронической усталости, апатия, давящие боли в головном мозге по всему контуру, сонливость, нарушается работа органов чувств, а также снижается работоспособность.
Поставить точно диагноз на основании клинической картины, жалоб пациента невозможно. Для определения вида поражения необходимо пройти диагностику. Самый информативный метод – компьютерная томография.

Клиническая картина
На очаговые поражения головного мозга могут указывать самые разные симптомы.
- Головные боли. Чаще всего они появляются внезапно, без видимых причин. Они интенсивные, напоминающие мигрень. Боль может опоясывать или же локализоваться на одной или на обеих сторонах головного мозга.
- Повышается артериальное давление. При очаговом поражении повышение АД говорит о том, что организм пытается компенсировать недостаток питания, произошедшего из-за дистрофии сосудов ГМ.
- Отмечается нарушение слуха, зрения, координации движения.
- Ухудшается память, повышается утомляемость, появляется слабость.
- Наблюдается тошнота, рвота, не приносящая облегчение.
- Обморочные состояния.
- Тремор конечностей, судороги, в некоторых случаях паралич.
- Потеря рефлексов.
- Нарушается дыхание.
- Человека беспокоят психоэмоциональные расстройства, стрессы, повышается раздражительность.
Могут наблюдаться эпилептические припадки, инсульты, которые прямо указывают на наличие очагового поражения головного мозга. Все эти симптомы могут быть ярко выраженными, а могут вообще не проявляться.
Любые клинические признаки болезни связаны с неврологией, так как в очаговых поражениях задеты нервные ткани, что служит поводом для изменений в вегетативной функции.

Причины поражения ГМ
Очаговые поражения могут вызываться самыми разными причинами.
При очаговых поражениях головного мозга дисциркуляторного характера причиной может быть нехватка поступления питательных веществ, вызванная нарушением кровообращения (при ИБ, инсульте и прочих патологиях). Нередко причиной болезни является новообразование. Оно оказывает негативное воздействие на соседние участки головного мозга, вызывая в них различные изменения, вплоть до отмирания клеток ГМ.
Что еще приводит к болезни?
Очаговые патологии могут вызываться черепно-мозговыми травмами, гематомами, отеками.
Также к развитию очагов поражения могут привести:
- Патологии позвоночника. Одной из самых частых причин является остеохондроз, при котором сдавливаются нервы, сосуды. В результате в головной мозг поступает недостаточное количество крови, нарушается питание клеток, возникают очаги поражения ГМ.
- Переломы шейного отдела. В пределах шеи находятся два крупных сосуда. При переломе они могут повреждаться (разрываться, сдавливаться). Нарушение кровотока в шейном отделе приводит к заторможенному кровоснабжению в головном мозге. В итоге клетки страдают от недостатка кислорода и питательных веществ.
- Лишний вес. Эту причину относят к вторичным. Ожирение способно приводить к нарушению работоспособности головного мозга. Особо опасно ожирение с отсутствием двигательной активности.
- Атеросклероз. При этой патологии в сосудах формируются холестериновые бляшки. Они закупоривают просвет сосудистого русла, что приводит к недостатку поступления питательных веществ.
- Эндокринные патологии.
Диагностика
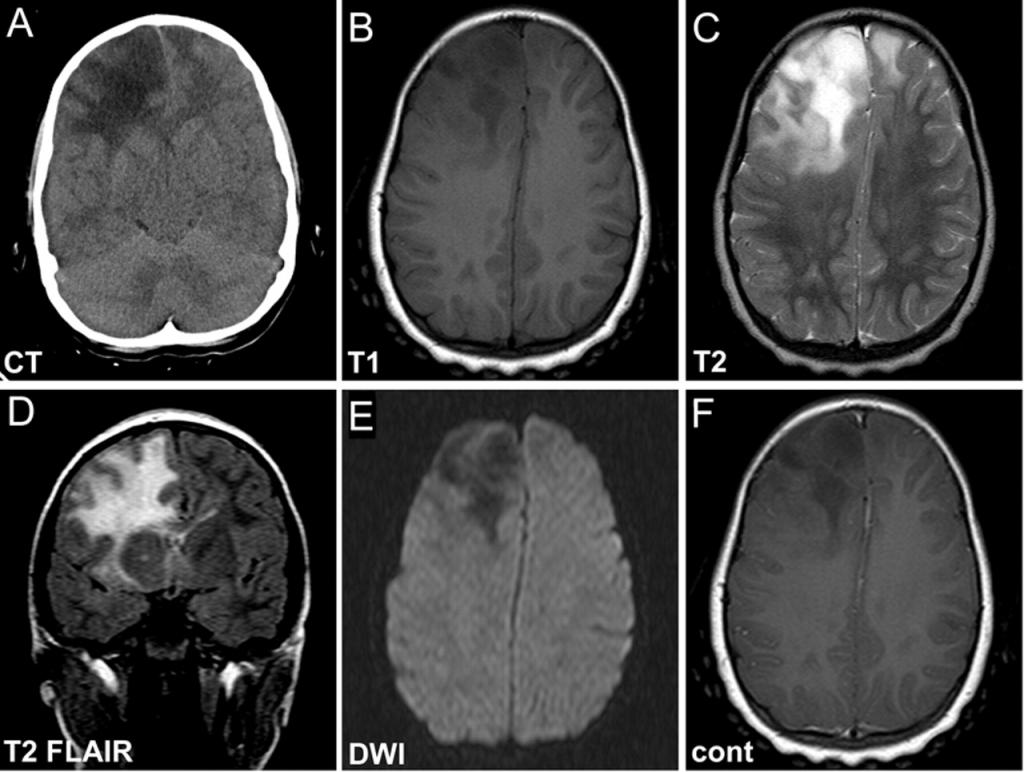
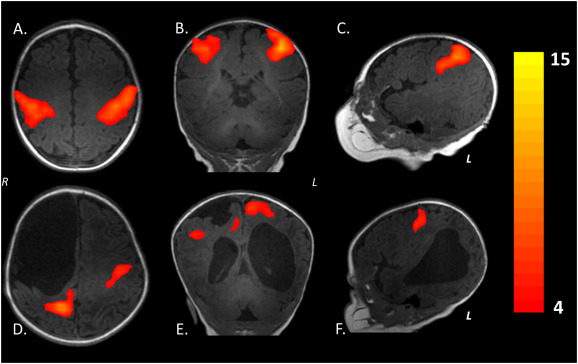
МРТ позволяет определить наличие очага поражения, а также провести сравнительный анализ полученных снимков со снимками здорового мозга. На них практически все очаги выглядят как светлые пятна различных размеров.
Помимо этого, магнитно-резонансная томография помогает точно установить количество очагов. Единичные изменения в головном мозге наблюдаются у всех пациентов в возрасте старше 50 лет. В подобных случаях необходимо следить за динамикой развития очага, а также принимать меры по ликвидации причин поражения ГМ.
Многочисленные поражения
Особого внимания заслуживают пациенты, у которых наблюдаются многочисленные поражения. Они являются признаком серьезной патологии и могут даже служить симптомом опухоли головного мозга. На ранних стадиях подобные болезни удается выявить только после МРТ.
При необходимости провести исследования кровеносных сосудов назначают МРТ с контрастом. В результате введения контрастного вещества кровь окрашивается в другой цвет, что отражается особыми оттенками на снимках МРТ. При их анализе врач видит, как течет кровь по сосудам, в каких направлениях и есть ли повреждения, тромбы, аневризмы.
Особенности очаговых поражений
Характерными чертами поражения головного мозга является наличие очагов, которые провоцируют нарушение кровотока. Причина, вызвавшая подобные нарушения, может приводить не только к единичным очагам, но и вызывать многочисленные поражения. При этом в патологические процессы вовлекаются соседние ткани, превращая их в аномальные зоны.
Типы поражений
Выделяют несколько видов очаговых недугов ГМ. Самыми опасными являются новообразования. На ранних стадиях симптомы опухоли головного мозга можно спутать с мигренью и другими болезнями. Но при разрастании происходит ухудшение работы нейронов, нарушается передача сигнала к головному мозгу. Если опухоль разрастается, то она начинает захватывать все новые и новые территории, начинается нарастание клинической картины.
Еще один тип очагового недуга – это киста (небольшая полость с жидким содержимым). На протяжении длительного времени полости не дают о себе знать, пока не начнут расти и увеличиваться в размерах. Несмотря на то, что они не склонны к росту и увеличению размеров, как новообразования, их так же считают инородным телом. Кисты могут провоцировать сдавливание сосудов, что осложняет поступление крови к головному мозгу.
Очаги поражения наблюдаются при некрозах. В результате каких-либо перенесенных инфекций или иных болезней отмирают участки клеток мозга, не получив необходимое им питание. Некроз опасен тем, что влечет за собой необратимые изменения.
Опасными очаговыми поражениями белого вещества головного мозга являются внутримозговые рубцы, кровоизлияния. Чаще всего они являются результатом травм, падений, ударов. Подобные виды очагов приводят к изменениям состава вещества.
Любые очаговые поражения головного мозга сосудистого генеза приводят к разрушению клеток ГМ и могут привести к коме.

Лечение очаговых недугов
Каждое конкретное заболевание имеет свои особенности лечения. Любое очаговое поражение коры головного мозга приводит к серьезным последствиям. Тем не менее терапия должна проводиться с учетом причины, которая привела к появлению недуга.
В комплексную схему лечения врач может включить витамины, обезболивающие препараты, седативные и другие средства. Важную роль играют успокаивающие ванны, физиотерапия, изменение образа жизни.
Заболевание может передаваться различными путями, чаще всего – гематогенным. Происходит разрушение нейронов самим вирусом и его токсинами. Поражается стенка кровеносных сосудов, что приводит к отеку и сосудистым нарушениям головного мозга.
Для всех энцефалитов характерно наличие продромального периода, общих мозговых симптомов, очаговых симптомов поражения центральной нервной системы. Продромальный период длится до нескольких дней и характеризуется симптомами инфекционного заболевания. К общим мозговым симптомам относятся головная боль, рвота, светобоязнь, расстройства сознания и психики. Очаговые симптомы зависят от локализации процесса.
Главным методом является исследование ликвора. Отмечается лимфоцитарный плеоцитоз (20—100 в 1 мкл), количество белка увеличено, ликворное давление повышено. В крови – повышение СОЭ, лейкоцитоз. Этиология устанавливается при бактериологическом и серологическом исследовании ликвора.
Клещевой энцефалит вызывается нейротропным вирусом, который проникает алиментарно или через укус клеща. Инкубационный период при алиментарном заражении, при укусе клеща составляет 8—20 дней.
Заболевание начинается остро: температура повышается до 40 °C, появляются головная боль, рвота, ломящие боли в пояснице и мышцах. Могут отмечаться диспепсические расстройства, гиперемия кожи. Интервал между первым и вторым подъемом температуры составляет 2–5 дней. Общемозговые симптомы появляются с первых дней заболевания, отмечаются психические расстройства.
Клещевой энцефалит делится на клинические формы: полиомиелитическую, менингиальную, энцефалитическую, стертую и полирадикулоневритическую. При полиомиелитической форме на третий-четвертый день заболевания появляются параличи или парезы проксимальных отделов рук, плечевого пояса и мышц шеи вялого характера.
Менингиальная форма проявляется симптомами острого серозного менингита. При энцефалитической форме наблюдаются общемозговые и очаговые симптомы. При стертой форме преобладают общие инфекционные симптомы. При последней форме отмечаются симптомы поражения корешков и нервов. Диагностика заболевания основывается на данных анамнеза. Характерным является выделение из ликвора и крови вируса клещевого энцефалита. На третьей-четвертой неделе болезни в крови появляются антитела.
Вакцинальный энцефалит развивается в результате аллергической реакции мозга на введение вакцины. Симптомы появляются через 1–2 недели. Характеризуется острым началом, температура повышается до 40 °C, появляются головная боль, рвота, нарушения сознания. Характерно появление центральных параличей. В ликворе повышено количество белка и сахара, лимфоцитарный цитоз.
Коревой энцефалит развивается через 3–5 дней после появления сыпи, характеризуется острым началом. Температура может не повышаться, нарушается сознание, могут появляться судороги. Характерны менингиальные симптомы. Энцефалит при ветряной оспе развивается спустя неделю после появления сыпи. Повышается температура тела, нарушается сознание, появляются судороги и менингиальные симптомы. В ликворе – плеоцитоз, количество белка повышено, ликворное давление увеличено.
Нейросифилис вызывается бледной спирохетой. Он делится на ранний и поздний. Ранний нейросифилис развивается в первые 5 лет после заражения. Характеризуется поражением мозговых оболочек и сосудов. Клинически может протекать латентно, без менингиальных симптомов. Появляются головная боль, головокружение, шум в ушах, болезненность при движении глаз, слабость и недомогание. В ликворе имеются характерные изменения: количество белка 0,5–1,5 г/л, лимфоцитарный цитоз, положительная реакция Вассермана.
Поздний нейросифилис развивается не раньше 8 лет после заражения. Соответствует третичному периоду сифилиса. Характеризуется общемозговыми симптомами, менингиальными симптомами, симптомами поражения черепных нервов.
Может развиваться васкулярный сифилис. Он характеризуется изменениями сосудистой стенки. Оболочки мозга не страдают. Нейросифилис протекает по типу инсультов, которые могут быть повторными. Очаговые симптомы зависят от локализации процесса. В ликворе увеличено количество белка до 0,5–1 г/л, моноцитоз (20–70 в 1 мкл), при специальных методах исследования определяются бледные трепонемы.
ЛЕКЦИЯ № 11. Демиелинизирующие заболевания нервной системы
1. Рассеянный склероз
Демиелинизирующее заболевание, которое характеризуется многоочаговым поражением нервной системы и волнообразным течением. Имеет инфекционную этиологию. Характеризуется длительным инкубационным периодом.
Патогенез заключается в том, что инфекционный агент проникает в центральную нервную систему, нарушает синтез нуклеиновых кислот, разрушает миелин. В результате вырабатываются антитела против основного белка миелина, поддерживающие демиелинизацию.
Также отмечаются воспалительные и пролиферативные процессы в мезенхимальной ткани. Все это приводит к образованию бляшек рассеянного склероза. Нарушается гормональная функция коры надпочечников, развивается стойкий иммунодефицит. Начало заболевания медленное, малосимптомное.
Первыми симптомами служат признаки поражения зрительного нерва. Они заключаются в снижении остроты зрения, четкости, появлении скотом. Могут появляться мозжечковые нарушения, нарушения чувствительности в конечностях. Могут снижаться или исчезать брюшные рефлексы.
Клинические формы рассеянного склероза: церебральная, цереброспинальная, спинальная, мозжечковая, оптическая, стволовая. Цереброспинальная форма встречается наиболее часто. Характеризуется многоочаговостью, появляются мозжечковые симптомы, симптомы поражения пирамидных образований, зрительной, глазодвигательной и других систем.
При спинальной форме появляются симптомы поражения спинного мозга. Мозжечковая форма характеризуется атаксией, дисметрией, нарушениями почерка, нистагмом и скандированной речью. Оптическая форма характеризуется снижением остроты зрения. При обследовании выявляются скотомы, диск зрительного нерва бледный, поля зрения сужены. Стволовая форма характеризуется быстрым прогрессированием.
В крови лейко-, лимфо-, нейтропения, агрегация тромбоцитов повышена, количество фибриногена увеличено. В ликворе повышено количество белка, плеоцитоз 15–20 в 1 мкл. В сыворотке и ликворе повышено количество IgG, M, A. Дополнительными методами исследования являются компьютерная и магниторезонансная томография.
В период обострения назначаются кортикостероиды: преднизолон в дозе 1–1,5 мг/кг в сутки. Через 10 дней доза снижается на 5 мг каждые 3 дня. Назначают средства десенсибилизации: супрастин, димедрол, тавегил. Если имеются общеинфекционные симптомы, то назначаются антибиотики. Для стимуляции иммунитета назначают интерферон. В стадии ремиссии проводят дробное переливание кровезаменителей, назначат иммуностимуляторы. Проводится также симптоматическое лечение.
2. Боковой амиотрофический склероз
Хроническое прогрессирующее заболевание нервной системы, которое характеризуется поражением двигательных нейронов головного и спинного мозга, дегенерацией корково-спинномозговых и корково-ядерных волокон.
Этиология и патогенез неизвестны. Клинически отмечаются симптомы поражения как центрального, так и периферического двигательных мотонейронов. Начало заболевания характеризуется атрофией дистальных мышц рук, фибриллярными и фасцикулярными подергиваниями. Поражение обычно симметричное. Поражаются обычно боковые канатики спинного мозга, что проявляется патологическими рефлексами, расширением рефлексогенных зон, сухожильных и периостальных рефлексов.
Мышечный тонус может быть повышенным или пониженным, что зависит от вида пареза. Прогрессирование заболевания приводит к парезу ног. Характерным является поражение ядер IX–XII пар черепных нервов, что проявляется нарушением глотания, артикуляции и фонации. Нарушается функция языка. Глоточный рефлекс отсутствует, движения головы ограничены. Если поражаются V и VII пары черепных нервов, то отмечается отвисание нижней челюсти и амимичное лицо. Дополнительными методами исследования являются миелография и томография.
Лечение симптоматическое. Назначаются витамины группы В, витамин Е, ноотропы, анаболические гормоны.
ЛЕКЦИЯ № 12. Заболевания периферической нервной системы. Полирадикулоневропатии, полиневропатии и невропатии отдельных нервов
1. Невралгия тройничного нерва
Невралгия тройничного нерва бывает двух форм: первичная и вторичная (симптоматическая). Первичная развивается самостоятельно, без какой-либо зависимости от уже существующего в организме патологического процесса или состояния. Вторичная является осложнением уже имеющегося заболевания. Невралгия тройничного нерва возможна при заболеваниях зубов, околоносовых пазух, общих инфекциях и интоксикациях, сужении нижнечелюстного или подглазничного канала и др.
Церебральные заболевания по степени распространения патологического процесса разделяют на диффузные, охватывающие весь головной мозг, и очаговые, затрагивающие отдельные его участки.
Очаговое поражение представляет собой локальное повреждение церебральных тканей, приводящее к расстройствам тех функций организма, за которые отвечает пораженный участок.
Общая и очаговая неврологическая симптоматика
При заболеваниях мозга, происходит поражение тканей органа, что вызывает общие клинические проявления:
![]()
повышенную утомляемость;- слабость;
- боли в области головы;
- тошноту;
- рвотные позывы;
- зрительные, слуховые, тактильные нарушения;
- помрачение сознания.
Скорость развития патологического процесса и степень выраженности симптомов может отличаться, в зависимости от причин возникновения и индивидуальных особенностей организма.
Учитывая то, что для локальных поражений головного мозга характерно прогрессирование заболевания в определенной зоне мозга, возникают симптомы, связанные с функциями, за которые отвечает пораженный участок. В результате нарушения местной гемодинамики, роста опухоли или кисты, механических повреждений и т.д., развивается соответствующий симптомокомплекс.
В случае наличия нескольких локаций патологического процесса, говорят о многоочаговом поражении. Дефекты могут увеличиваться в размерах, сливаться между собой, сдавливать здоровые ткани, провоцируя нарушение кровообращения, гибель клеток, и, как итог, прогрессирование болезни.
Клиническая картина может проявляться сразу, либо через определенное время. Например, опухолевый процесс в стволе мозга на ранних стадиях проявляется головными болями. По мере прогрессирования, симптоматика дополняется психическими нарушениями, ухудшением зрения, речи, бульбарным синдромом, двигательными расстройствами. Появление глухоты и (или) слуховых галлюцинаций, проблем с памятью, приступов эпилепсии, свидетельствует о нарушениях в височной доле.
Многоочаговая форма провоцирует разнообразные симптомы, от головокружения до параличей, поэтому для определения локализации дефекта целесообразно применять электроэнцефалографию, ангиографию и лучевые методы диагностики – рентген, МРТ, КТ.
Виды образований
Очаговые поражения мозга представлены в виде:
- злокачественных или доброкачественных новообразований;
- кисты;
- некрозов;
- рубцов;
- ишемических инсультов;
- участков демиелинизации;
- абсцессов;
- туберкулом;
- гематом.
Причины развития заболевания

Существует масса причин, прямо или косвенно приводящих к локальным церебральным дефектам. Наиболее часто изменения в мозговом веществе провоцируют следующие факторы:
- Нарушение кровообращения в тканях и связанные с этим дегенерационные процессы. Они возникают вследствие возрастных изменений, остеохондроза, ишемических инсультов, кровоизлияний, аневризмы и т.д.
- Рост доброкачественных или злокачественных опухолей в нервной ткани и глии. Новообразования провоцируют сдавливание окружающего мозгового вещества, нарушение его трофики и некрозы. Неоплазия может быть первичной, либо развиваться как метастаз из другого органа.
- Травмы головы. Механические повреждения становятся причиной кровоизлияний, размозжения тканей, воспалений, отеков и некрозов.
- Демиелинизация. Аутоиммунные патологии приводят к потере белка миелина, который выполняет функцию изоляционного материала для нейронов.
- Инфекции и паразиты. Проникновение инфекционных агентов или паразитарных организмов в центральную нервную систему способствует образованию абсцессов, очагов воспаления и некроза тканей.
- Гормональный дисбаланс. Изменения в соотношениях гормонов влияют на обменные процессы в белом и сером церебральном веществе.
- Воздействие токсических веществ. Некоторые ядовитые вещества разрушают нейроциты, что влечет за собой отмирание нервной ткани в ЦНС.
Отдельно выделяют очаговое поражение головного мозга, возникшее в перинатальный период у младенцев. Среди причин, вызывающих церебральные дефекты в период внутриутробного развития и в первые дни жизни малыша выделяют:
- патологии беременности и родов;
- внутриутробные инфекции;
- гипоксия плода;
- плацентарные нарушения;
- родовые травмы;
- наследственный фактор.
Симптомы очагового поражения мозга
Клинические проявления напрямую зависят от локализации патологического очага.
Дефекты лобной доли провоцируют нарушения моторных функций, что характеризуется:
- шаткостью походки;
- парезами или параличами отдельных групп мышц или конечностей (как правило, односторонними);
- ригидностью мускулов;
- нистагмом, косоглазием, зрительными расстройствами;
- эпилептическими пароксизмами;
- психоэмоциональными расстройствами.
Пациенты сохраняют полученные в течение жизни навыки, однако не способны применить их на практике.
Отклонения в работе лимбичекой системы проявляется симптоматикой:
- нарушения памяти;
- потеря способности к запоминанию;
- состояние апатии;
- неспособность различать запахи;
- когнитивная дисфункция.
При нарушениях в теменной доле больные жалуются на:
- изменение тактильной и температурной чувствительности;
- фантомные ощущения несуществующих конечностей, либо невозможность распознавания собственных частей тела;
- потерю навыков чтения, счета и письма.
Больные не в состоянии распознать на ощупь знакомые предметы, однако узнают их при зрительном контакте. Кроме того, они теряют ориентацию в пространстве и испытывают трудности с нахождением определенных мест.
Дефекты височной доли выражаются:
- потерей слуха при сохранении нормальной анатомии уха;
- слуховыми галлюцинациями;
- неспособностью воспринимать слова или музыку;
- потерей памяти, частыми повторениями ситуаций;
- эпилептическими пароксизмами, судорогами.
Наличие патологических очагов в затылочной доле становится причиной:
- зрительной дисфункции;
- корковой слепоты, при этом больной может отрицать неспособность видеть;
- неспособности узнавать предметы при визуальном контакте;
- визуальных иллюзий и зрительных галлюцинаций.
Мозжечковые расстройства представлены нарушением моторики и координации движений. У больных отмечается:
- неуверенность и шаткость движений при ходьбе и выполнении простых действий;
- тремор конечностей;
- затруднения при последовательном быстром сгибании и разгибании суставов;
- нистагм.
Основные методы выявления поражений
Диагностика очаговых поражений требует комплексного подхода. Невропатолог выслушивает жалобы пациента, проводит неврологический осмотр, после чего может предположить локализацию патологического процесса. Точный диагноз ставится на основании специальных методов исследования – электроэнцефалографии, КТ, МРТ.
Наиболее достоверные результаты дает МРТ. С помощью магнитных лучей врач может получить подробную визуализацию структур головного мозга и происходящих в них изменений.
Локальные мозговые дефекты выглядят на снимках в форме черных или белых пятен, единичных или множественных. При необходимости изучения состояния сосудов проводят МРТ с контрастом, позволяющую обнаружить дефекты сосудистых структур.
Для ранней диагностики мозговых поражений людям старше пятидесяти лет рекомендуется один-два раза в год проходить МРТ исследование церебральных тканей. Своевременное обнаружение и лечение патологий позволяет избежать негативных последствий.
Методы лечения
Лечение локальных церебральных изменений зависит от причин их возникновения, особенностей течения, возраста и физиологического состояния пациента.
При развитии инфекционного процесса применяют антибактериальные или противовирусные препараты, иммуноглобулины. Опухолевые процессы устраняют хирургическим путем, а при неоперабельном новообразовании назначают химиотерапию, радиоактивное облучение или иммунотерапию.
В случае механических повреждений важно устранить травмирующий фактор, не допустить развития осложнений (сильных кровопотерь, отека), восстановить функции органа.
Если повреждения вызваны аутоиммунными процессами проводят иммуномодулирующую терапию и назначают средства, укрепляющие нервную систему. Важно выявить фактор, провоцирующий аутоиммунный процесс (инфекция, аллергия) и устранить первопричину недуга.
Нарушения кровоснабжения корректируют путем введения препаратов, укрепляющих стенки сосудов и стимулирующих микроциркуляцию. Рекомендуется пересмотреть режим дня и питания. Больной должен полноценно отдыхать, выполнять умеренные физические нагрузки. В рационе питания важно избегать продуктов, повышающих уровень холестерола в крови.
Прогноз
Прогноз зависит от множества факторов – причины болезни, скорости ее прогрессирования, локализации и объема пораженной ткани, а также индивидуальных особенностей больного. При обнаружении заболевания на ранних стадиях удается устранить поражение.
Если болезнь не поддается полному излечению, современные методы позволяют остановить ее на определенном уровне, либо замедлить прогрессирование.



Нервная система делится на центральную – ЦНС, и периферическую – ПНС. Центральная нервная система управляет главными процессами в нашем организме и состоит из головного и спинного мозга. Эти части наиболее важны, поэтому и защищены костными и другими тканями достаточно хорошо.
Периферическая нервная система состоит из всех нервов и нервных сплетений, которые отходят от ЦНС. Они расположены по всему телу и слабо защищены от внешних воздействий. Функции нервов – переносить импульсы от головного и спинного мозга до различных участков организма. Заболевания ПНС обычно не так страшны, как, например, травма головного мозга, но тоже весьма ощутимы.
Нервная система также разделяется на две в зависимости от того, как воздействует на организм. Соматическая система отвечает за движения мышц, а вегетативная – контролирует функциональность всего тела в целом.
Какие бывают заболевания нервной системы
Инсульт – резкое нарушение кровообращения участка мозга, из-за чего некоторых нервные клетки отмирают. Часто пациенты не могут полностью восстановиться после инсульта.
Атеросклероз – уплотнение стенок сосудов, которые постепенно теряют эластичность. На их поверхности откладываются холестерин и могут образовываться тромбы, мешающие кровотоку.
Аневризма – стенка сосуда истончается, и в этом месте образуется уплотнение. В любой момент аневризма может разорваться, и такое обширное кровоизлияние обычно приводит к смерти.
Различные вируса, грибки и бактерии могут поразить головной или спинной мозг. Не смотря на то, что они тщательно защищены, все же иногда центральная неравная система инфицируется, а за ней и периферическая.
Энцефалит – воспаление головного мозга, вызываемое инфекцией. Без лечения приводит к повреждению органа и даже смерти.
Сифилис нервной системы – при заражении сифилисом в 10% случаев поражаются и все отделы нервной системы. Нейросифилис без лечения приводит к параличам и инвалидности, возможна смерть.
Менингит – воспаление, поражающее различные части ЦНС, как оболочки головного мозга, так и спинной. Вызвать менингит могут воспаление среднего уха, травма, вирусы и множество других причин.
Полиомиелит – вирусное заболевание, поражающее всю нервную систему. Чаще всего им болеют дети, часто последствия остаются на всю жизнь.
Многие патологии нервной системы возникают из-за генетических мутаций, травм при рождении или проблем при вынашивании. Часто заболевания проявляются еще в младенчестве: задержка развития, слабые рефлексы, зрение и слух. Некоторые врожденные патологии не дают о себе знать много лет.
Эпилепсия – хроническое наследственное заболевание. Проявляется припадками, судорогами.
Спинальная мышечная атрофия – тяжелое заболевание, при котором поражаются нейроны спинного мозга. Мышцы больных не развиваются и почти не работают, болезнь постепенно приводит к смерти.
Синдром Кэнэвэн – поражает головной мозг. При этом умственное развитие задерживается, нарушается способность глотать. Синдром не поддается лечению.
Хорея Хантингтона – отличается характерными тиками, постепенным развитием слабоумия. Несмотря на то, что болезнь генетическая, проявляется только в старшем возрасте.
Синдром Туретта – расстройство ЦНС, при котором возникают непроизвольные движения и выкрикивание слов. Проявляется в детстве, с возрастом обычно утихает.
Читайте также: