Осложнения после внутримышечных инъекций повреждение нервных стволов
Осложнения после внутримышечных инъекций

Медицинская сестра должна четко представлять, какие могут быть осложнения после внутримышечных инъекций и как их избежать. При возникновении же осложнений медсестра обязана знать алгоритм медицинской помощи пациенту.
Итак, осложнения после внутримышечных инъекций могут быть следующими.
Поломка иглы
Нечасто, но встречается. Причина — сильное сокращение мышц при боязни процедуры, неожиданном начале инъекции, неправильной психологической подготовке пациента.
Помощь: соблюдая спокойствие, успокоить пациента, заверить его, что все будет хорошо. !-м и 2-м пальцами левой руки придавить ткани по обе стороны сломавшейся иглы, выдавливая ее таким образом. Правой рукой взять пинцет, аккуратно захватить кончик обломка и извлечь его. Действие повторяется несколько раз. При неудачных попытках срочно вызвать врача через посредника, оставаясь с пациентом и успокаивая его. В дальнейшем выполнять все указания врача.
Повреждения надкостницы
Может произойти при постановке внутримышечной инъекции слишком длинной иглой худощавому пациенту. Помощь: направление к врачу-хирургу и выполнение его назначений. Профилактика: соотносить длину иглы с величиной подкожножирового слоя пациента в месте предполагаемой инъекции.
Травматизация нервных стволов
Такие осложнения после внутримышечных инъекций могут возникнуть при введении иглы не в верхне-наружный квадрант ягодицы, а, например, в нижне-наружный. Нервные стволы могут повредиться и при воздействии лекарственного препарата непосредственно на нервную ткань. Такое случается, если препарат вводится рядом с местом, где расположен нерв.
Помощь: направление к врачу и объяснение врачу всех обстоятельств постановки инъекции.
Инфильтраты
Причины: быстрое введение препарата, низкая температура вводимого лекарственного вещества, недостаточная длина иглы, инъекции в места, находящиеся рядом с недавно произведенной инъекцией либо со старым инфильтратом.
Помощь: наложение полуспиртового компресса либо такого же с добавлением 25%-ного раствора магния сульфата, информирование лечащего врача.
Абсцессы
Очень распространенные осложнения после внутримышечных инъекций.
Причины: несоблюдение правил асептики и антисептики, инъекции в инфильтраты, постановка внутримышечных инъекций с помощью короткой иглы.
Помощь: срочное направление к врачу-хирургу.
Гематомы
Причины: повреждения кровеносных сосудов иглой.
Помощь: направление к врачу и выполнение его назначений.
Эмболии
Масляные и суспензионные эмболии происходят при попадании иглы в просвет кровеносного сосуда с последующим введением лекарственного вещества. При недостаточном вытеснении воздуха из шприца имеется риск возникновения воздушной эмболии, если все содержимое шприца введено в кровеносный сосуд, куда попала игла.
Помощь: придание больному положения лежа на боку с приподнятым головным концом, немедленный вызов врача через посредника.
Тромбофлебиты и некрозы
Такие осложнения после внутримышечных инъекций редки, но имеют место быть. Возникают тромбофлебиты при повреждении кровеносных сосудов, чаще многократных с последующей некротизацией мягких тканей.
Помощь: при жалобах больного на сильные боли и наличии гематом немедленная консультация врача-хирурга.
Инфицирование ВИЧ, парентеральными гепатитами
Причины: грубое нарушение правил асептики и антисептики при постановке внутримышечных инъекций, включая обработку рук, предстеризационную очистку и стерилизацию инструментария.
Профилактика: строгое следование всем существующим предписаниям и санитарным нормам при проведении инвазивных манипуляций.
Аллергические реакции
При введение любого лекарственного препарата у пациента может произойти аллергическая реакция от крапивницы до анафилактического шока . Процедурный кабинет должен быть оснащен противошоковой аптечкой и инструментами для оказания помощи при остановке дыхания.
Зная возможные осложнения после в/м инъекций, медицинская сестра должна направить все возможные усилия, чтобы их предотвратить. А при возникновении любого осложнения — быть готовой предпринять необходимые действия со своей стороны.
Разновидности осложений инъекций, признаки, причины, профилактика, лечение.
Инфильтрат.
Признаки:
Уплотнение, болезненность в месте инъекции.
Причины:
- Нарушение техники инъекции,
- Введение неподогретых масляных растворов,
- Многократные инъекции в одни и те же места.
Профилактика:
Устраните причины, вызывающие осложнения.
Лечение:
Согревающий компресс, грелка, йодная сеточка на место инфильтрата.
Абсцесс
- гнойное воспаление мягких тканей с образованием полости, заполненной гноем, и отграниченной от окружающих тканей пиогенной мембраной.
Признаки:
Боль, уплотнение, гиперемия в области абсцесса, местное или общее повышение температуры.
Причины:
К причинам, вызывающим инфильтрат, присоединяется инфицирование мягких тканей в результате нарушения
правил асептики.
Профилактика:
Устраните причины, вызывающие инфильтраты и абсцессы.
Лечение:
Хирургическое.
Поломка иглы.
Признаки: нет.
Причины:
- Введение иглы до самой канюли,
- Использование старых, изношенных игл,
- Резкое сокращение мышц.
Профилактика:
- Вводите иглу на 2/3 ее длины,
- Не пользуйтесь старыми иглами,
- Инъекции делайте в положении больного лежа.
Лечение:
Извлеките обломок иглы пинцетом или хирургическим путем.
Масляная эмболия.
Признаки:
Масло, оказавшееся в вене – эмбол, с током крови попадает в легочные сосуды. Возникает приступ удушья, цианоз. Это осложнение часто заканчивается смертью больного.
Причины:
- Случайное попадание конца иглы в просвет сосуда при подкожном или внутримышечной инъекциях,
- Ошибочное введение масляных растворов внутривенно.
Профилактика:
Вводите масляные растворы двухмоментным способом.
Лечение:
По назначению врача.
Воздушная эмболия.
Признаки:
См. "масляная эмболия", но по времени проявляется очень быстро.
Причины:
Попадание воздуха в шприц и введение его через иглу по время инъекции в сосуд.
Профилактика:
Тщательно вытесните воздух из шприца перед инъекцией.
Лечение:
По назначению врача.
Ошибочное введение лекарственного препарата.
Признаки:
Могут быть различны: от болевой реакции до анафилактического шока.
Причины: -
Профилактика:
Перед инъекцией внимательно прочитайте издание препарата, дозировку, срок годности.
Лечение:
- Введете в место инъекции 0,9 % раствор натрия хлорида,
- Положите пузырь со льдом на место инъекции,
- Если инъекция сделана на конечности - выше наложите жгут,
- Дальнейшее лечение по назначению врача.
Повреждение нервных стволов.
Признаки:
Могут быть различны: от неврита до паралича.
Причины:
- Механическое повреждение иглой при неправильном выборе места инъекции,
- Химическое повреждение, когда близко с нервом создается депо лекарственного вещества.
Профилактика:
Правильно выберите место инъекции.
Лечение:
По назначению врача.
Тромбофлебит (воспаление вены с образованием в ней тромба).
Признаки:
Боль, гиперемия, инфильтрат по ходу вены, повышение температуры.
Причины:
- Частые венепункции одной и той же вены,
- Применение тупых игл.
Профилактика:
- Чередуйте вены при выполнении инъекций,
- Применяйте острые иглы.
Лечение:
по назначению врача.
Некроз (омертвение тканей).
Признаки:
Усиливающиеся боли в области инъекции, отек, гиперемия с цианозом, появление волдырей, язв и омертвение тканей.
Причины:
Ошибочное введение под кожу раздражающего вещества (например, 10 % раствор кальция хлорида).
Профилактика:
Соблюдайте технику инъекции.
Лечение:
- Прекратите введение раствора,
- Максимально отсосите шприцем введенное лекарство,
- Место инъекции обколите 0.5 % раствором новокаина,
- На место инъекции положите пузырь со льдом.
Гематома (кровоизлияние под кожу).
Признаки:
Появление под кожей кровоподтека в виде багрового пятна.
Причины:
- Неаккуратное проведение внутривенной инъекции (прокол стенки сосуда),
- Использование тупых игл.
Профилактика:
- Соблюдение техники внутривенных инъекций;
- Использование острых игл.
Лечение:
- Прекратите инъекцию;
- Приложите к вене вату со спиртом;
- На область гематомы наложите полуспиртовой компресс.
Липодистрофия.
Признаки:
Под кожей образуются ямки в местах введения инсулина из-за рассасывания жировой ткани.
Причины:
Регулярное введение инсулина в одно и то же место.
Профилактика:
Чередование места введения инсулина.
Лечение: -
Сепсис, СПИД, вирусный гепатит.
Признаки:
Отдаленные осложнения, проявляются как общее заболевание организма.
Причины:
Грубое нарушение правил асептики, предстерилизационной очистки и стерилизации инструментария.
Профилактика:
Исключение причины этих осложнений.
Лечение: -
Аллергические реакции.
Признаки:
Зуд, сыпь, острый насморк и др. Анафилактический шок.
Причины:
Индивидуальная непереносимость организма к препарату.
Профилактика:
- Перед первой инъекцией следует осведомиться у пациента о переносимости им данного препарата;
-На титульном листе истории могут быть данные о непереносимости каких-либо лекарственных веществ,
- Перед первой инъекцией антибиотиков проведите пробу на чувствительность к данному препарату.
Лечение:
- Прекратите введение лекарственного средства,
- Максимально отсосите шприцем введенное вещество,
- Место инъекции обколите 0,5 % раствором новокаина,
- Положите пузырь со льдом.

- Виды инъекций
- Роль медсестры в профилактике постинъекционных осложнений
- Несоблюдения правил асептики
- Неправильный выбор места для укола
- Неправильная техника выполнения укола
Виды инъекций
Постинъекционные осложнения (ПИО), как видно из названия, это осложнения возникающие после инъекции (укола). А что такое инъекция? Википедия нам говорит, что инъекция, это способ введения в организм различных растворов (к примеру, лекарственных средств) с помощью шприца и пустотелой иглы. В зависимости от того, куда именно нужно доставить этот самый раствор, существуют несколько видов инъекций:
- подкожная;
- внутримышечная;
- внитуривенная;
- внутрикостная;
- внутрикожная;
- внутриартериальная;
Роль медсестры в профилактике постинъекционных осложнений
Согласно недавно проведенному опросу, большая часть пациентов, особенно старшего поколения, предпочитают инъекции или капельницы, как один из способов введения лекарственных средств в организм. То есть, люди не знают или недооценивают риск возникновения постинъекционных осложнений.
Роль медицинской сестры состоит не только в том, что бы правильно выполнить саму инъекцию, с соблюдением всех правил асептики, но и дать необходимую консультацию по профилактике ПИО. Многие медсестры этим просто пренебрегают. По завершении процедуры, необходимо сделать соответствующую запись в журнале.
Осложнения, которые могут возникать после инъекций (уколов) делятся на 3 группы по фактору их возникновения:
Несоблюдения правил асептики
Асептика — недопущение попадания в открытую рану различных микроорганизмов.
Постинъекционный инфильтрат — возникает, как правило, после подкожных и внутримышечных уколов. Причиной развития может

неправильно поставленный укол может вызвать множество проблем
Также причиной возникновения постинъекционного инфильтрата может стать неправильное определение места для выполнения укола , введение лекарства в места предыдущих уколов или слишком быстрое введение лекарства.
Нарушение стерильности при проведении инъекции является причиной №1 для развития постинъекционного инфильтрата.
Абсцесс – образование внутри мягких тканей воспаленной полости с гнойным содержимым. Причина возникновения постинъекционного абсцесса та же, что и при инфильтратах, только с обязательным присоединением инфекции.

Возникновение и развитие абсцесса
Чаще всего инъекцию делают именно в ягодичные мышцы. Соответственно для уменьшения шанса появления абсцесса следует учитывать ряд факторов:
- Не колите дважды в одну и ту же точку, обязательно меняйте стороны. Каждая инъекция и так является своего рода микротравмой для мышцы. Многократные инъекции в одну точку могут вызвать постинъекционный абсцесс даже при полном соблюдении правил асептики.
- Количество препарата, рекомендованное для одной инъекции, при повторном уколе в ту же точку может привести к некрозу тканей.
- Слабый иммунитет больного и нарушения в кровоснабжении тканей тоже могут привести к абсцессу
Флегмона — острое разлитое гнойное воспаление клетчаточных пространств; в отличие от абсцесса, не имеет чётких границ. Существует несколько типов: подкожная, подфасциальная, межмышечная, забрюшинная, околопочечная (паранефрит), околопрямокишечная (парапроктит), клетчатки средостения, флегмоны стопы, кисти и др.
Причина возникновения — попадание в клетчатку болезнетворных бактерий через поврежденную кожу или из расположенных рядом очагов инфекции (фурункул, кариес зубов, нагноившиеся лимфоузлы и т. д.); иногда заносятся с током крови (гематогенно) из расположенных вдали очагов.
Гепатиты В и С, ВИЧ – самые неприятные и долго не проявляющиеся последствия, которые можно получить во время инъекции с нарушением правил асептики. К счастью, современные возможности использования одноразовых шприцев сводят к минимуму риск заражения через уколы.
Более подробную информацию о видах инфильтратов и способах их лечения можно прочитать в статье «Что такое инфильтрат. Виды и лечение«.
Неправильный выбор места для укола
Повреждение нервных окончаний – чаще возникает при внутримышечных инъекциях, если место укола выбрано выше допустимого, ближе к пояснице. Напомним, что для оптимального внутримышечного укола следует выбирать верхний наружный квадрант ягодицы. Раздражение нервного ствола иглой либо введенным лекарством может привести к сильным люмбалгиям (сильные боли в области поясницы) и ишиалгиям и даже к невритам и параличам.
Повреждение надкостницы – может встретиться, когда для внутримышечного укола в бедро выбирают слишком длинную иглу.
Повреждение сосудов иглой либо лекарством, которое раздражает стенки сосуда.
Неправильная техника выполнения укола
Поломка иглы – возникает из-за нарушения техники внутримышечного укола (выполнение укола стоя и/или без предупреждения), что приводит к резкому спазму ягодичных мышц. Некачественные иглы могут быть как сопутствующим, так и отдельным фактором. Отсутствие опыта выполнения внутримышечных инъекций тоже следует учитывать.
Масляная или воздушная эмболия – в обоих случаях возникает из-за попадания масляного лекарственного раствора или воздуха из шприца в вену. Профилактикой такого грозного осложнения является проверка на предмет попадания иглой в сосуд (слегка оттянуть поршень и убедится, что в шприце нет крови).
Образование тромбов – данное осложнение возникает при длительном использовании одной и той же вены для введения лекарственного средства.
Некроз тканей после укола. По сути, некроз, это процесс отмирания клеток. Согласитесь, очень неприятное явление. Образуется при различных повреждениях клеток организма, при несоблюдении осторожности во время пункции вены и введении раздражающих лекарственных средств помимо вен (подкожно, внутримышечно). Обязательно следует проверять наличие иглы в вене при введении хлористого (10% раствора хлорида кальция).
Гематома происходит из-за сквозного прокалывания вены, благодаря чему кровь поступает в окружающие ткани. Устранить гематому можно теплым компрессом.
Из-за слишком быстрого ввода лекарства может возникнуть головокружение и нарушения в ритме сердца.
Аллергические реакции (крапивница, отек Квинке вплоть до анафилактического шока) возникают в результате невыясненного аллергического анамнеза у пациента. Появляются, как правило, через 30 минут после ведения лекарственного средства, но могут быть и раньше и немедленно после укола. Основными правилами профилактики этого осложнения являются: выяснение аллергоанамнеза перед уколом, особенно перед первым и наблюдение за пациентом в течение первых 30 минут после инъекции, если препарат был введён впервые в жизни.
Кроме этих трех факторов, постинъекционные осложнения классифицируются по срокам их появления:
- немедленные – возникают в первые сутки после укола (аллергическая реакция);
- краткосрочные – срок появления от нескольких дней до недели (инфильтрат);
- отсроченные – могут появиться даже через несколько месяцев (гепатит, ВИЧ).
Как правило, уколы выполняют в мед. учреждениях, и в основном этим занимаются медсестры, соответственно, для профилактики постинъекционных осложнений, медсестра должна соблюдать ряд правил:
- Быть внимательной при подготовке лекарства для укола. Каждый пациент должен получать только то лекарство, которое прописал врач.
- Соблюдать правила асептики и антисептики.
- Соблюдать правила введения лекарств.
- Соблюдать технику выполнения инъекции.
- Легкий массаж области инъекции способствует лучшему рассасыванию лекарства
- Не допускать введения лекарства в одну и ту же точку.
Почти 80% случаев возникновения ПИО приходятся на инъекции, поставленные вне медицинских учреждений и неквалифицированными исполнителями. В частности, уколы на дому.
Внутримышечная инъекция представляет собой самый распространенный и самый простой способ введения лекарственных препаратов. Однако при неправильном выполнении могут возникнуть осложнения внутримышечных инъекций, избежать которые можно, если правильно выполнять манипуляцию.
Особенности процедуры
Перед инъекцией необходима тщательная подготовка. Она не только позволит грамотно сделать укол, но и снизит риск развития осложнений. Начать стоит с теоретических навыков, позволяющих поставить внутримышечные инъекции. Как правильно делать укол в ягодицу и в бедро? Для удобства всю манипуляцию условно делят на этапы.
Этап 1. Проводится подготовка оснащения для выполнения инъекции. Готовят шприц, лекарственные препараты, спирт и 4 ватных шарика или одноразовые спиртовые салфетки. Обязательно потребуется емкость, в которую будут помещены ватка и шприц перед уколом и после него.
Этап 2. Проводится обеззараживание ампулы и набор медикамента. Берется ампула с лекарством и внимательно читается надпись, проверяются объем, дозировка, срок годности. Затем берется спиртовая салфетка и ею протирается ампула в месте вскрытия. Далее набирается лекарство. Во время этого необходимо следить, чтобы игла не касалась стенок ампулы. После извлечения иглы из ампулы на нее надевается колпачок.
Этап 3. Берется спиртовая салфетка, и ею обрабатывается место инъекции, направление от центра к периферии. Затем берется другая салфетка, проводится еще одна обработка места инъекции, но меньшего диаметра. Это необходимо для того, чтобы не возникали осложнения внутримышечных инъекций в виде воспалений.
Этап 4. Берется шприц, поднимается иглой вверх и, не снимая колпачка, из него выпускают воздух. Затем колпачок убирают и резким движением, под прямым углом, выполняется инъекция. Препараты вводят не спеша, с одинаковой силой надавливания на поршень шприца.
Этап 5. После введения препарата иглу резко извлекают, на место инъекции накладывают спиртовую салфетку.
Куда колоть
Чтобы избежать осложнений, недостаточно знать, как именно проводятся внутримышечные инъекции, как правильно делать в бедро, ягодицу – это не менее важно.

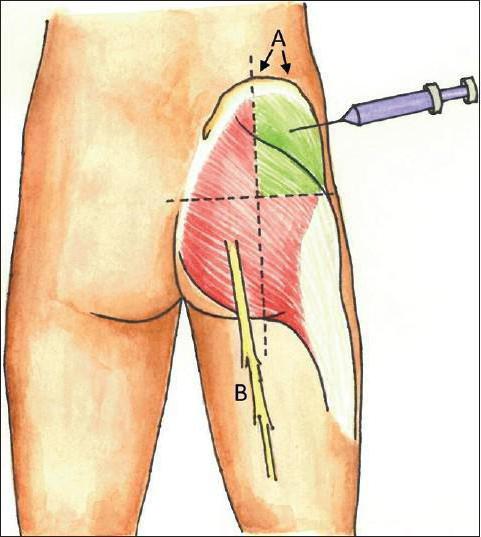
Для выполнения инъекции в ягодицу необходимо ее "разделить" на четыре квадрата. Укол выполняется в верхний внешний квадрат.
Для инъекции в бедро так же делят на четыре части переднюю его поверхность. Укол делается во внешний верхний угол.
При неправильно выполненной процедуре возникают различные осложнения внутримышечных инъекций.
Инфильтрат
Признаками патологии являются наличие уплотнения и выраженная болезненность места инъекции. Инфильтраты возникают из-за нарушения метода введения препаратов, при использовании недогретых масляных растворов, а также при многочисленных инъекциях в одно и то же место.
Чтобы не возникало инфильтрата, необходимо тщательно выбирать место для инъекции, чередовать ягодицы, а также следить за температурой вводимых препаратов и правильно выполнять манипуляцию.
Если возникли осложнения внутримышечных инъекций в виде инфильтрата, то следует приложить к больному месту грелку или сделать согревающий компресс. Ускорить рассасывание уплотнения помогает йодная сетка.
Абсцесс
При нарушении правил асептики появляется абсцесс. Это воспаление гнойного характера, имеющее четкую границу. Признаками патологии являются боль, покраснение кожи над абсцессом с четкой границей, а также повышение температуры тела.
Чтобы избежать появление абсцесса, необходимо соблюдать правила асептики. Однако в тех случаях, когда осложнение возникло, назначается оперативное лечение путем вскрытия и дренирования полости.
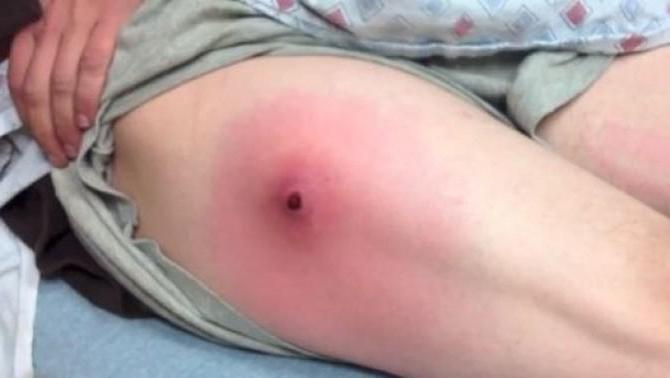
Поломка иглы
В редких случаях постинъекционные осложнения при внутримышечных инъекциях могут быть спровоцированы поломкой иглы. Это происходит из-за сильного мышечного спазма во время выполнения процедуры, из-за некачественной иглы, а также из-за введения иглы до самой канюли. Чтобы избежать поломки иглы, ее вводят в ткани на глубину не более 2/3 ее длины. Во время процедуры пациент должен лежать.
Если игла сломалась, то для ее извлечения используют пинцет. Бывают случаи, когда обломок заходит слишком глубоко в ткани и его не удается достать. В этом случае проводят хирургическое извлечение.
Эмболии
Еще возможные осложнения при внутримышечной инъекции – это воздушная и масляная эмболия. Признаки патологии схожи. Во время процедуры масло или воздух попадает в сосуд и с током крови доходит до легочных сосудов. В результате возникает удушье, приводящее к смерти пациента.
Масляная эмболия возникает из-за попадания раствора в сосуд при внутримышечной инъекции. Чтобы этого избежать, во время укола следует вводить раствор двухмоментным способом.
Предотвратить воздушную эмболию помогает соблюдение правил введения препаратов в/м, а именно - тщательно вытеснять воздух из шприца.
Повреждение нервов
При неверном выборе места инъекции или, когда игла проходит рядом с нервным стволом, может возникнуть неврит или паралич конечности. Чтобы этого не происходило, необходимо тщательно выбирать места для инъекции.
Гематома
Неаккуратное выполнение внутримышечной инъекции может спровоцировать появление гематомы. Профилактикой образования является использование для в/м инъекции острых игл и соблюдение техники манипуляции.
Лечение осложнений внутримышечных инъекций в виде гематом происходит методом прикладывания к месту укола спиртового компресса. Для ускорения рассасывания гематомы можно наносить различные мази, рекомендованные лечащим врачом.

При выполнении внутримышечной инъекции необходимо не только знать теорию самой манипуляции, но и уметь применять полученные знания на практике. Соблюдение всех норм позволит избежать осложнений.
Как можно повредить нерв
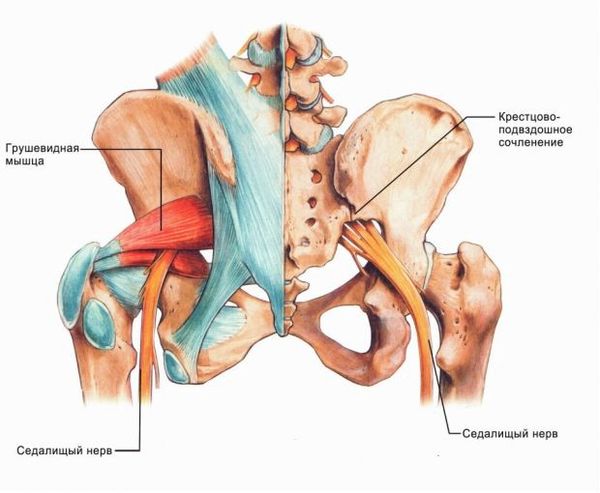
Повреждение седалищного нерва может возникать по нескольким причинам:
- Травматическое поражение. Нередко симптомы развиваются после получения травмы в области бедра. Например, после огнестрельного или ножевого ранения, описываются случаи повреждения бензопилой. Повредить седалищный нерв на бедре можно при открытом/закрытом переломе костей таза или бедренной кости, вывихе тазобедренного сустава.
- Компрессионное поражение. В некоторых случаях заболевание развивается при сдавлении нерва извне. Такое состояние наблюдается при наличии гематомы или опухоли в проекции нерва.
- Ущемление при поясничном радикулите. Повреждение нервного волокна может быть проявлением патологии позвоночника в поясничном и крестцовом отделе.
- Повреждение седалищного нерва при уколе. Если неправильно выполнять технику внутримышечных инъекций, то можно задеть иглой нерв.
В зависимости от степени повреждения нервного волокна различают его растяжение и разрыв.
Из этого видео вы узнаете эффективный способ по разблокировке седалищного нерва.
Симптомы повреждения
Клинические проявления зависят в первую очередь от причины, которая вызвала повреждение. К основным симптомам, которые возникают при любой этиологии, относят:
- Болевой синдром. Боль обычно очень интенсивная, имеет острый, жгучий, колющий характер. Нередко болевые ощущения напоминают резкий удар кинжалом. Боль локализуется в тазовом или бедренном участке, иногда в области ягодиц.
- Положительные симптомы натяжения. В этом случае болезненные ощущения появляются при попытке поднять прямую нижнюю конечность с положения лежа.
- Снижение мышечной силы. Ушиб седалищного нерва практически всегда сопровождается снижением функции иннервируемых мышц. Наблюдается парез задней группы мышц бедра, вследствие чего нарушается сгибание конечности.
- Нарушение чувствительности. Из-за поражения чувствительных ветвей нерва уменьшается болевая чувствительность в иннервируемой области. Поражается задний и боковой участок бедра.
Кроме того, может снижаться функция тазобедренного сустава, что сопровождается невозможностью или затруднением отведения бедра, ходьбы, длительного стояния. При физикальном обследовании врач может выявить не только симптомы натяжения, но и болезненность при пальпации в точках выхода нерва.
Остальные симптомы отличаются в зависимости от механизма возникновения повреждения. В тех случаях, если повреждение нерва вызвано длительным сжиманием или ущемлением, к вышеперечисленным признакам присоединяются симптомы трофических нарушений. Клинически это проявляется участками гиперкератоза, похолоданием стопы, шелушением кожи в области нижней конечности.
При травматическом поражении, кроме проявлений невропатии, будут наблюдаться признаки травмы мягких тканей или других структур опорно-двигательного аппарата. Симптомы невропатии имеют острое начало и интенсивный характер.
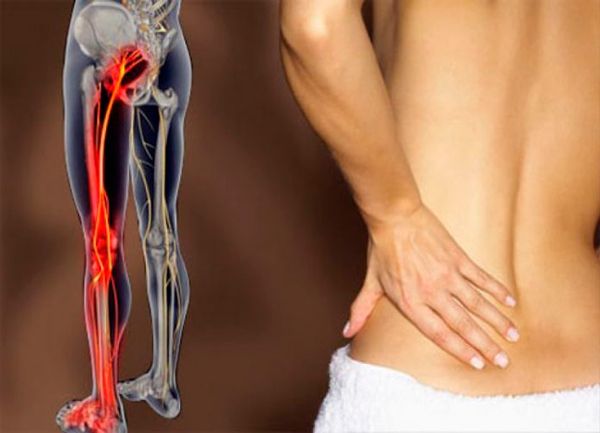
Если укол попал в нерв
Развитие невропатии может также наблюдаться в случае, если укол попал в седалищный нерв. Такое состояние чаще всего возникает при неправильном выполнении техники проведения внутримышечных уколов. Например, в тех случаях, когда инъекции делает неопытный человек. Для того чтобы не попасть в нерв, необходимо вводить иглу в верхне-наружный квадрант ягодицы.
Понять, что укол попал в седалищный нерв, несложно, поскольку это сопровождается характерными симптомами:
- Жгучая боль по ходу нервного ствола. Она возникает резко, и имеет специфический характер, поскольку распространяется от области ягодиц вниз по нижней конечности.
- Онемение конечности, появление парестезии или другие проявления нарушения чувствительности.
- Свисание стопы, нарушение мышечной силы в ноге.
Характерным является то, что все симптомы возникают остро. И нередко прослеживается связь между проведением инъекции и появлением боли.
Если сомнения по поводу диагноза остаются, то можно использовать дополнительные методы диагностики. Наиболее специфическим является проведение электронейрографии, которая позволит непосредственно выявить локализацию поражения.
Что делать
Лечение при ушибе нерва обычно носит консервативный характер. Терапия имеет несколько направлений:
После купирования острых признаков повреждения необходимо проводить реабилитационные процедуры, которые направлены на восстановление функции нерва. Реабилитация, прежде всего, включает назначение лечебной физкультуры (ЛФК). Упражнения проводятся для профилактики атрофии мышц, а также улучшения их кровоснабжения и иннервации. Кроме того, в период ремиссии может назначаться массаж.
Операция назначается при травматическом поражении нерва, и заключается в наложении швов при его полном разрыве. Кроме того, проводят хирургическое лечение переломов, убирают гематомы. В том случае, если необратимые изменения возникли по другой причине, может применяться пластика.
Последствия и прогноз при данной патологии во многом зависят от объема поражения. При неполном или частичном повреждении прогноз обычно благоприятный, функция полностью восстанавливается в течение реабилитационного периода. Если ушиб тяжелой степени, и сопровождается полным выпадением функции, то последствия более тяжелые. Иннервируемые мышцы и участки кожи могут полностью не восстановиться.
Читайте также:


