Основные принципы диагностики и лечения неврологических больных
Категория: Сестринское дело в неврологии/Основные принципы обследования и лечения неврологических больных
При лечении неврологических больных обычно используется несколько методов терапии, то есть проводится комбинированное лечение, которое включает: режим, диету, медикаментозное и физиотерапевтическое лечение.
Среди методов лечения различают три группы - естественные средства (витаминотерапия, физиотерапия, климато- и бальнеотерапия); медикаментозное лечение и оперативное лечение. С ними должна сочетаться психотерапия, предусматривающая благоприятное воздействие на психику пациента.
Принципы медикаментозной терапии наиболее распространённых нервных заболеваний представлены в нижеприведённых алгоритмах лечения болезней.
- нормализация липидного обмена (мевакор, липомал);
- нормализация артериального давления (атенолол);
- улучшение мозгового кровотока (стугерон, кавинтон);
- уменьшение агрегации тромбоцитов (курантил);
- улучшение метаболических процессов в мозгу - ноотропное антигипоксическое и противооксидатное действие (нооторопил, пирацетам);
- коррекция расстройств высшей нервной деятельности (транквилизаторы, антидепрессанты).
- нормализация артериального давления;
- улучшение микроциркуляции и церебральной гемодинамики (реополиглюкин, гемодез);
- понижение свёртывающих свойств крови (гепарин, фраксипарин);
- улучшение метаболических процессов в мозгу.
- устранение психомоторного возбуждения (радепур, элениум);
- нормализация артериального давления;
- устранение спазма церебральных сосудов (новодрин, лидокаин);
- увеличение свёртывающих свойств крови (аминокапроновая кислота, дицинон).
- торможение репликации вирусов в ЦНС (ацикловир, гелпин);
- стимуляция иммунитета (иммуноглобулин, берлопентин);
- уменьшение аллергического компонента (бронал, тавегил);
- улучшение метаболических процессов в мозгу;
- улучшение реологических свойств крови;
- стимуляция анаболических процессов (ретаболин);
- улучшение нервно-мышечной передачи (прозерин);
- устранение гипертермии (аспирин, анальгин);
- снижение внутричерепного давления (лазикс);
- уменьшение проявлений интоксикации (гемодез);
- профилактика вторичной микробной инфекции (антибиотики).
- нормализация системной гемодинамики (фетанол, мезатон);
- снижение внутричерепного давления и отёка мозга (фуросемид);
- улучшение метаболизма мозговой ткани (пирацетам);
- улучшение церебральной гемодинамики (винпоцетин);
- уменьшение головной боли;
- уменьшение головокружения (аэрон);
- предупреждение образования спаек в оболочках головного мозга (лидаза, биосед).
- уменьшение боли, подавление воспаления в области поражённого сегмента (диклофенак-натрий, индометацин);
- устранение местных мышечно-тонических расстройств (новокаиновые блокады);
- нормализация обменных процессов в тканях позвоночника (румалон);
- устранение отёка, ликвидация ангиоспазма в зоне поражённого корешка (репарил, анавенол);
- улучшение нервно-мышечной передачи (калимин, прозерин);
- улучшение репаративных процессов (витамины группы В, супрадин);
- уменьшение эмоционально-аффективной реакции на боль (элениум).
- устранение судорожного синдрома (реланиум, гексенал, тиопентал-натрий);
- устранение сосудистой недостаточности (мезатон, фетанол);
- устранение острой сердечной недостаточности (допамин);
- улучшение метаболизма мозга (пирацетам, церебролизин);
- снижение внутричерепного давления, ликвидация отёка мозга (натрия оксибутират, лазикс).
- Справочник медицинской сестры по уходу/Под ред. Н. Р. Палеева.- М.: Медицина, 1980.
- Бортникова С. М.,Зубахина Т. В. Нервные и психические болезни. Серия 'Медицина для вас'. Ростов н/Д: Феникс, 2000.
- Мартынов Ю. С. Неврология: Учеб. изд. 4-е, испр. и доп. - М.: РУДН, 2009.
План лекции:
1. Методика неврологического осмотра.
2.Исследование высших мозговых функций (речи, гнозиса, праксиса).
3.Исследование функций черепных нервов.
4.Исследование рефлекторно – двигательных функций.
6.Исследование функций вегетативной нервной системы.
6.Дополнительные методы исследования.
7.Особенности лечения больных с заболеваниями нервной системы.
Методика неврологического осмотра
Сбор жалоб и анамнеза
Опрос пациента начинается со сбора жалоб. Самые распространенные жалобы – на головную боль, головокружение , общую и мышечную слабость, нарушение сознания. Следует уточнить все периоды болезни от первых ее признаков до настоящего момента, а также выяснить какова эффективность проводимой раннее терапии, причину ухудшения состояния. У больных эпилепсией, например, недосыпание или употребление алкоголя провоцирует приступ. В истории жизни детей и лиц молодого возраста особое значение имеет течение беременности и родов, послеродового периода. Эти данные представляет мать пациента. Параллельно со сбором жалоб и анамнеза оцениваются уровень сохранности сознания, ориентация больного в пространстве и времени, состояние памяти и внимания, речевая функция. Следующий этап – общеклинический осмотр: определение пульса,ЧСС и дыхания, АД, температуры тела.
Неврологический осмотр
Обследование пациента начинают с оценки уровня сознания. Состояние сознания и высших корковых функций достаточно полно выявляется при расспросе больного. Далее проверяется наличие или отсутствие менингеальных симптомов: Кернига, Брудзинского, ригидность мышц шеи. Исследование высших мозговых функций
Высшие корковые функции проверяют во время беседы с больным.Выясняют сохранность импрессивной речи(адекватность понимания): дают несложные задания (закрыть глаза, высунуть язык, сжать руку в кулак).Проверяют в ходе беседы сохранность экспрессивность речи: просят больного повторить отдельные слова или предложения. Проверяют способность читать, считать и писать.Для проверки праксиса больному предлагают произвести отдельные действия (расстегнуть и застегнуть пуговицы и пр.), далее имитацию действия без предмета (например показать как размешивают сахар в стакане и пр.).Сохранность гнозиса проверяются по узнаванию изображений различных предметов.
Исследование функций черепных нервов
Функцию обонятельного нерва исследуют с помощью набора ароматических веществ, раздражающие только обонятельные рецепторы(розовое масло, деготь).О состоянии зрительного нерва судят по остроте зрения, сохранности полей зрения и цветоощущений. Важная процедура – осмотр глазного дна. Функции глазодвигательного, блокового и отводящего нервов исследуются совместно: внимание обращают на наличие птоза верхнего века, косоглазия, жалоб на двоение в глазах. При исследовании тройничного нерва обращают внимание на болезненность точек выхода его ветвей, сохранность чувствительности кожи лица, корнеального (роговичного),конъюнктивального и нижнечелюстного рефлексов.Оценивается функция жевательных мышц. Для оценки функции лицевого нерва проводится осмотр лица в покое,выявляются его асимметрии. Затем пациент напрягает мимические мышцы: надувает щеки, улыбается, оскаливает зубы. Проверяется слух – оценивается восприятия шипящих и жужжащих звуков, выясняется наличие слезотечения или сухости глаза, проверяется на вкус.О состоянии слухового нерва судят по восприятию речи шепотом с расстояния 6 метров,при нарушении проводят камертональные пробы.Вестибулярная порция нерва оценивается проверкой координации движения.Функции языкоглоточного и блуждающего нервов исследуются совместно: проверяют четкость речи (наличие охриплости,осиплости или гнусавости голоса); подвижность мягкого неба; симметричность положения язычка; сохранность рефлексов с задней стенки глотки и мягкого неба,а также глотания жидкой и твердой пищи.При проверке функции добавочного нерва исследуют сохранность поворотов головы в сторону подъема плеч. Проверяя функцию подъязычного нерва, пациента просят высунуть язык, при этом выявляют отклонения языка в сторону, наличие атрофии и фибрилляции (подергивание отдельных мышечных волокон.
Исследование рефлекторно–двигательных функций
Нормальный мышечный тонус –это отсутствие сопротивления пассивным движениям.
Гипотония –это резкое снижение мышечного тонуса (разболтанность и переразгибание в суставах).
Спастический тонус –напряжение растягиваемой мышцы в начале движения, затем отсутствие сопротивления.
Пластический тонус –постоянное сопротивление при выполнении движения.
Для выявления скрытого пареза мышц используют пробы Барре: верхнее – просят больного закрыть глаза и подержать вытянутые руки перед собой, на стороне пареза рука опускается.
Состояние мышечной трофики оценивается визуально и при помощи измерения окружности конечности на симметричных участках.
Важным аспектом оценки двигательной сферы является фиксация насильственных движений: тремора , хореи , атетоза, миоклоний и др.
Рефлекторная сфера
При проверке рефлекторной сферы исследуется сохранность поверхностных и глубоких рефлексов и наличие или отсутствие патологических рефлексов. Поверхностные рефлексы вызываются раздражением кожи или слизистых оболочек. Рефлексы со слизистых: корнеальный, конъюктивальный, глоточный, с мягкого неба. Кожные рефлексы: верхний, средний и нижний брюшные, кремастерный, подошвенный, анальный. Поверхностные рефлексы угасают при страдании как центрального, так и периферического нейронов двигательного пути. Глубокие рефлексы вызываются перкуссией неврологическим молоточком сухожилий мышц или надкостнецы.На верхней конечности проверяют карпорадиальный (сгибание предплечья при ударе по шиловидному отростку лучевой кости), бицепитальный (сгибание предплечья при ударе молоточком по сухожилию двуглавой мышцы), трицепиальный (разгибание предплечья при ударе молоточком по сухожилию трехглавой мышцы) рефлексы.
На нижней конечности проверяют коленный (разгибание голени при ударе молоточком по сухожилию четырехглавой мышцы) и ахиллов (разгибание стопы при ударе молоточком по ахиллову сухожилию) рефлексы.
Глубокие рефлексы оживляют при поражении центрального нейрона двигательного пути и снижают при страдании мотонейронов спинного мозга.
Патологические пирамидные знаки возникают при поражении центрального мотонейрона или пирамидного тракта на всем его протяжении до мотонейрона передних рогов спинного мозга. На верхней конечности проверяют симптом Якобсона –Ляска (хватательное движение пальцев кисти при перкуссии шиловидного отростка лучевой кости). На нижней конечности проверяют рефлексы разгибательной группы –симптом Бабинского (разгибание большого пальца и разведение остальных пальцев стопы при штриховом раздражении кожи подошвы стопы), сгибательной группы – симптом Россолимо (сгибание пальцев стопы при ударе по подошвенной поверхности концевых фаланг 2–5 пальцев стопы).
Координация движений
Для оценки сохранности координации движений и выявления признаков атаксии проводят координаторные пробы.
Проба Ромберга –пациент находится в вертикальной положении, ступни соединены, руки вытянуты вперед. Больного просят закрыть глаза. Проверяют устойчивость и отклонения корпуса тела в стороны.
Пальценосовая проба –с закрытыми глазами пациент попадает кончиком указательного пальца вытянутой руки в кончик носа. Проверяется точность исполнения и наличие интенционного тремора.
Коленопяточная проба –в положении лежа на спине,пациент с закрытыми глазами попадает пяткой выпрямленной вверх ноги в колено другой и приводит по голени и стопе до большого пальца. Проверяется точность исполнения и наличие интенционного тремора.
Проба на диадохокинез –пациент с закрытыми глазами совершает вращательные движения кистями вытянутых рук (пронация –супинация). Проверяется симметричность движений; ее нарушение (адиадохокинез) характерно для поражения мозжечка.
Асинергия Бабинского–пациент находится в лежачем положении на спине (без подушки) с руками, скрещенными на груди. Просят больного сесть без помощи рук. При поражении мозжечка больной не может сесть, поскольку ноги отрываются от поверхности постели.
Последнее изменение этой страницы: 2016-08-06; Нарушение авторского права страницы
9.1. Общие принципы консервативного лечения
9.2. Общие принципы хирургического лечения
Показаниями к операции на мозге могут быть различные заболевания: опухоли, аневризмы сосудов мозга, внутримозговые гематомы, травматические повреждения черепа и мозга, уродства, некоторые паразитарные и воспалительные заболевания и ряд других.
Операции на черепе и мозге различаются в зависимости от характера доступа и степени радикальности хирургического вмешательства. Кроме того, они могут быть диагностическими и лечебными.
Исключительная функциональная значимость всего мозга и отдельных его структур делает необходимым использование такой хирургической техники, которая позволила бы выполнять операции с минимальным риском для больного. Эта задача становится выполнимой при использовании микрохирургической техники.
Положение больного. Для выполнения операций на отдельных структурах мозга используются различные положения больного на операционном столе: на спине иногда с головой, повернутой в сторону, на боку, в отдельных случаях больного оперируют в положении на животе с опущенной и согнутой головой, при операциях на задней черепной ямке широко используется положение больного сидя.
В каждом отдельном случае хирург определяет оптимальное положение больного для обнажения тех или иных участков мозга. При выборе положения больного необходимо учитывать возможное изменение гемодинамики (в первую очередь венозного кровообращения). Если больной во время операции находится в сидячем положении, то давление в венозных синусах головы резко снижается и может быть отрицательным. Этим феноменом объясняется возможное развитие воздушной эмболии – попадания воздуха в поврежденные крупные венозные коллекторы и скопление его в камерах сердца, при этом возникает опасность прекращения сердечной деятельности. Об этом осложнении надо помнить, когда больного оперируют в положении сидя, и применять ряд профилактических мер. Наиболее простым методом, позволяющим распознать ранение крупных вен, является компрессия яремных вен на шее. Если во время операции голова больного опущена вниз или вследствие ее резкого сгибания сдавливаются вены щей, венозное давление может резко повыситься, что приводит к увеличению объема мозга, его выбуханию в рану, избыточной кровоточивости. Продолжение операции в этом случае чревато серьезными осложнениями, и положение больного должно быть изменено.
Микрохирургическая техника. Основными компонентами микрохирургии является применение специальных бинокулярных луп и операционных микроскопов. В настоящее время при нейрохирургических операциях применяются операционные микроскопы, которые имеют следующие конструктивные особенности: мобильность, позволяющую свободно переметать микроскоп в различных, необходимых хирургу направлениях; меняющееся в широких пределах увеличение, хорошую освещенность операционного поля, наличие дополнительных окуляров для ассистента. Миниатюрная телевизионная камера, которой может быть оснащен микроскоп, позволяет ассистенту, операционной сестре и другим лицам, принимающим участие в операции (анестезиолог, нейрофизиолог и др.), видеть операционное поле на экране. Телевизионные и фотоприставки необходимы для получения документации об операции.
Применение микроскопа делает возможным проведение операции в узкой глубокой ране при минимальном смещении мозга. Дополнительные возможности при осмотре глубоко расположенных отделов мозга появляются при перемещении операционного стола и придании голове больного различных положений. С этой целью используются специальные столы и подголовники для фиксации головы больного.
Для выполнения операции под увеличением используются разнообразные микрохирургические инструменты: пинцеты, ножницы, диссекторы, миниатюрные зажимы для пережатия сосудов, шовный материал.
Мозговые ретракторы. Операции на мозге, особенно на его глубинных структурах, требуют смещения мозга (приподнимания, отодвигания) нередко на длительный период времени. Для достижения этого используются специальные автоматические ретракторы, которые могут удерживать мозг в различных, нужных для хирурга положениях. Эти ретракторы прикрепляются либо к краю трепанационного отверстия, либо к специальным рамам, фиксирующимся к столу и голове больного. При пользовании шпателями хирург всегда должен помнить о том, что резкое смещение и сдавленно мозга приводит к так называемой ретракционной ишемии, повреждению мозговой ткани и ее сосудов (особенно вен) и опасности внутримозгового кровотечения в послеоперационном периоде. Тракция мозга должна быть минимальной, положение шпателей в течение операции надо постоянно менять.
Защита мозга от высыхания. С этой целью обнаженную поверхность мозга закрывают ватниками, смоченными изотоническим раствором хлорида натрия. При длительных операциях ватники необходимо менять и смачивать, чтобы они не присыхали к коре мозга.
Методы остановки кровотечения. Мозг, один из наиболее кровоснабжаемых органов, пронизан массой сосудов. Остановка кровотечения из ткани мозга отличается существенной спецификой, так как в узкой и глубокой ране перевязка сосудов, широко принятая в общей хирургии, практически невозможна. В ряде случаев для остановки кровотечения из крупных сосудов мозга применяются специальные миниатюрные зажимы-клипсы. Однако наиболее распространенным способом остановки кровотечения является коагуляция (моно– и биполярная). Особое значение имеет точечная биполярная коагуляция, при которой ток циркулирует только между кончиками пинцета и нет прогревания соседних структур, что крайне важно при операциях на мозге, особенно на его глубоко расположенных структурах.
Для остановки паренхиматозного кровотечения из ткани мозга широко применяется специальная кровоостанавливающая фибриновая губка, гемостатическая марля, биологический клей (тиссукол) и ряд других препаратов, вызывающих коагуляцию крови и формирование прочного кровяного сгустка. Наряду с этими средствами широко используются промывание раны изотоническим раствором хлорида натрия и тампоны, смоченные перекисью водорода.
Кровотечение из поврежденных крупных сосудов и венозных синусов может быть остановлено также путем тампонады кусочком размятой мышцы.
Методы интраоперационной диагностики. Для ориентировки в операционной ране и обнаружения образований, расположенных в глубине мозга, нередко возникает необходимость в использовании специальных приемов и дополнительных диагностических методов.
Пункция мозга. Наиболее часто применяемым методом, позволяющим хирургу обнаружить расположенное в глубине мозга патологическое образование (опухоль, абсцесс, гематома), является пункция. Для этого используются специальные мозговые канюли с тупым концом и боковым отверстием. По изменению сопротивления, которое испытывает хирург, погружая канюлю в мозг, он может определить край опухоли, стенку абсцесса, кисты. Поступление через канюлю кистозной жидкости, крови, гноя дает хирургу дополнительную информацию и позволяет определить дальнейший план операции.
Для обнаружения во время операции глубоко расположенных опухолей могут быть использованы специальные радиосцинтилляционные зонды, позволяющие определить области накопления радиоактивного изотопа. Для этой цели до операции больному внутривенно вводится препарат изотопа (радиоактивного фосфора, ртути), который избирательно накапливается в опухоли. О попадании зонда в опухолевую ткань свидетельствуют изменение показаний радиосцинтиляционного счетчика и соответствующая звуковая индикация.
Ультразвуковая локация мозга. В последнее время для обнаружения образований, расположенных в глубине мозга, используется ультразвуковая локация. После трепанации черепа на невскрытую твердую мозговую оболочку или обнаженную поверхность мозга устанавливается ультразвуковой датчик, изменяя положение которого можно получить на экране изображение глубоких структур (желудочки, серп большого мозга) и расположенного в толще мозга новообразования (опухоль, гематома, абсцесс).
Хирургические аспираторы. Одна из характерных особенностей операций на мозге состоит в том, что хирург постоянно должен удалять цереброспинальную жидкость, поступающую в большом количестве из желудочков мозга и субарахноидальных пространств. Применение специальных аспираторов существенно упрощает эту задачу. Отсосы, которыми пользуется нейрохирург, одновременно являются важным инструментом, с помощью которого может выполняться препаровка тканей. Чтобы не вызвать повреждения мозга, не ранить сосуды, необходимо, чтобы кончик отсоса был закругленным, без острых краев. В зависимости от ситуации используются отсосы разного диаметра и разной конфигурации.
Ультразвуковые отсосы. Важным изобретением последних лет являются ультразвуковые отсосы, с помощью которых одновременно можно разрушать патологическую ткань (опухоль) и аспирировать ее, а также удалять цереброспинальную жидкость.
Для рассечения мозговой ткани, остановки кровотечения, выпаривания патологической ткани при выполнении нейрохирургических операций используются лазерные установки, совмещенные с операционным микроскопом (аргоновые, неодимовые), и др.
Операции на спинном мозге, как правило, выполняются открытым способом, лишь в редких случаях производятся стереотаксические или пункционные вмешательства. Наиболее распространенной операцией является ламинэктомия, позволяющая обнажить заднюю поверхность спинного мозга. Она заключается в резекции дужек и остистых отростков соответственно расположению патологического процесса.
При необходимости обнажения спинного мозга на большом протяжении может применяться остеопластическая ламинотомия: выпиливание с помощью специальных остеотомов блока, состоящего из дужек, остистых отростков позвонков, включая их связочный аппарат. После завершения операции на спинном мозге восстанавливается целостность спинномозгового канала путем фиксации краев дужек позвонков проволочными швами.
Для проведения операций на вентральной поверхности спинного мозга на шейном уровне применяются передние доступы с резекцией тел позвонков При показаниях используются также латеральные доступы к позвонкам. Для закрытия дефектов в телах позвонков и их стабилизации применяются костные трансплантаты (с этой целью используются фрагменты подвздошной и большеберцовой костей, трупная кость).
При необходимости стабилизации позвоночника при ею повреждении используются различные фиксирующие металлические конструкции (пластины, фиксируемые винтами к телам позвонков, стяжки, проволока и т. д.).
Операции на периферических нервах осуществляются по принципам, принятым в общей хирургии. Важным является использование хирургического микроскопа, позволяющего сшивать поврежденные нервы.
В современной нейрохирургии широко используется протезирование функционально важных нервных стволов при их повреждении на значительном протяжении с помощью фрагментов нервов, не имеющих большого функционального значения (например, поверхностные кожные нервы конечностей).
Обезболивание. Нейрохирургические открытые операции в большинстве случаев проводятся под наркозом при управляемом дыхании. Стереотаксические и эндовазальные вмешательства чаще проводятся под местной анестезией, позволяющей оценивать физиологический эффект операции.
Важной особенностью проведения наркоза у нейрохирургических больных являются такие приемы и медикаментозные средства, которые существенно не влияют на внутричерепное давление. У многих больных, особенно с интракраниальными объемными процессами, повышение внутричерепного давления может оказаться критическим и привести к серьезным осложнениям. Об этом надо помнить при интубации больного, при которой возможно повышение интракраниального давления. При проведении наркоза следует избегать использования препаратов, которые могут вызывать интракраниальную гипертензию вследствие увеличения кровенаполнения мозга.
Важной задачей, стоящей перед анестезиологом, является предупреждение повышения артериального давления до критического уровня. В распоряжении анестезиологов должны быть средства, позволяющие оперировать в условиях контролируемой артериальной гипотензии. Такая необходимость обычно возникает при операциях по поводу разорвавшихся аневризм.
Важной проблемой является предупреждение и своевременное распознавание воздушной эмболии, которая особенно опасна при операциях в положении сидя. С этой целью подбирается режим вентиляции, при котором сохраняется положительное давление в венах головы и шеи. При необходимости производится компрессия шейных вен, позволяющая выявить повреждение крупных венозных коллекторов. Для регистрации начальных признаков воздушной эмболии в течение операции постоянно определяется уровень СО2 в крови (капнография).
В зависимости от характера и длительности операции используются различные виды комбинированного наркоза: ингаляционный наркоз с использованием фторотана, закиси азота и других газообразных анестетиков, нейролептанальгетиков, электронаркоз.
Череп новорожденного имеет ряд особенностей. Кости черепа тонкие, эластичные, череп имеет роднички, швы между костями свода черепа не сформированы. Формирование черепа завершается к 2 годам, когда закрываются черепные швы. Закрытие родничков завершается раньше. В раннем возрасте в отдельных случаях при операциях на головном мозге могут применяться доступы через незаращенные роднички, наличие незаращенных швов позволяет использовать их при трепанации. Тонкие кости ребенка могут рассекаться ножницами.
При планировании операций следует учитывать особенность топографических взаимоотношений в связи с незавершенностью формирования черепа, уплощенность его основания и слабую выраженность так называемых черепных ямок.
У маленьких детей до 2-летнего возраста из-за слабости шейных мышц и недостаточной развитости суставно-связочного аппарата в шейном отделе позвоночника невозможны операции в сидячем положении. Есть также существенные особенности в анестезиологическом обеспечении нейрохирургических операций.

Неврологические заболевания – это патологии органов центральной и периферической нервной системы. Часто являются причиной инвалидности и смерти. Неврология объединяет различные направления по изучению нормальных и патологических состояний нервной системы, она анализирует механизмы возникновения, причины, симптоматику, методы терапии, меры профилактики. Диагностикой и лечением пациентов с неврологическими заболеваниями занимается врач узкой специализации – невролог.
Общие сведения, классификация
Центральная нервная система включает головной и спинной мозг, периферическая – систему иннервации тканей, органов систем. Различают:
- Инфекционные неврологические заболевания – развиваются на фоне патогенного влияния вирусов, бактерий, грибков, глистных инвазий. Симптомы связаны с поражением ЦНС (головного и спинного мозга). Характерные примеры: энцефалит, менингит, малярия.
- Генные и хромосомные патологии – являются следствием повреждения генетического материала при мутациях отдельных генов (болезни аминокислотного, липидного обмена) или хромосомных аномалиях (синдромы Дауна, Эдвардса). Наследственная предрасположенность характерна для эпилепсии, болезни Альцгеймера, рассеянного склероза.
- Травматические неврологические нарушения связаны с повреждением центрального или периферического отделов. Характерные примеры: сотрясение головного мозга, травмы с повреждением спинного мозга, компрессия седалищного нерва (ишиалгия).
- Опухолевые заболевания ЦНС – являются частным случаем травматических патологий. Доброкачественные или злокачественные структуры при разрастании давят на нервные ткани, вызывая их повреждения.
- Сосудистые неврологические патологии связаны с нарушением кровоснабжения и питания нервных структур, преимущественно головного мозга. Со временем могут стать причиной инсультов и параличей.
На заметку! Согласно статистике, с неврологией сталкивается 10% населения страны. Из них наибольший процент приходится на неврозы, черепно-мозговые травмы и инсульты. Чуть реже встречаются эпилепсии, невралгии, дегенеративные и опухолевые процессы головного мозга. Неврологические патологии являются главной причиной инвалидизации населения как детском (19% случаев), так и во взрослом (25–27% случаев) возрасте.
Причины развития
Список факторов, провоцирующих развитие неврологических отклонений, обширен. Базовые причины:
- длительная гипоксия;
- опухолевый процесс;
- прием определенных лекарств;
- гормональные отклонения;
- отравления токсинами;
- генные и хромосомные мутации;
- инфекции;
- травмы (в том числе электротравмы);
- радиоактивное облучение;
- нарушение обмена веществ.
Также на состояние нервной системы влияет экология, качество питания, состояние иммунной системы, уровень стресса, степень физической и умственной активности.
Симптомы

Каждое заболевание имеет свой набор симптомов. Он определяется этиологией, локализацией неврологических патологий, общим состоянием пациента (наличие/отсутствие сопутствующих хронических болезней, возраст). Условно можно выделить отдельные типы синдромов – общий, двигательный, вегетативный, болевой.
Признаки общего синдрома выявляют наличие неспецифических неполадок в организме человека. Они характерны не только для списка заболеваний нервной системы, но и для ряда других проблем – сердечно-сосудистых, эндокринных, опорно-двигательных. Их наличие – сигнал для проведения полного чек-апа организма. Характерный набор признаков:
- хроническая усталость, низкая работоспособность;
- фобии, страхи;
- бессонница;
- расстройства речи (заикание, дислексия и т.п.);
- мышечная слабость, быстрая утомляемость;
- частые приступы головной боли, головокружения;
- изменения эмоционального фона, раздражительность.
Двигательный синдром связан с нарушением моторных функций организма. Различают:
- параличи (полная утрата моторной функции);
- парезы (частичная утрата моторной функции);
- судороги;
- тремор;
- тики;
- онемение отдельных участков.
Вегетативный синдром способен создать угрозу жизни за счет воздействия на жизненно важные функции и показатели организма:
Болевой синдром – неотъемлемое следствие воздействия на нервные отростки или болевые рецепторы тканей. Проявляется в виде:
- невралгий различной локализации;
- головной боли;
- миалгий (в том числе в области глаз – офтальмалгии);
- болезненных ощущений в области сердца.
Кроме того, при поражениях различных нервных структур головного мозга возникают специфические неврологические симптомы. Основные примеры при поражении головного отдела ЦНС:
- повреждения коры больших полушарий: нарушение слуха, речи, проблемы с памятью, постоянная или периодическая головная боль, спутанность сознания, частые обмороки;
- травмы подкорковых структур: сбои или полное отключение зрительной функции, нетерпимость к яркому свету, замедление скорости реакции;
- нарушение работы варолиева моста: сложности с концентрацией, невозможность сосредоточиться, проблемы с координацией движений;
- повреждения мозжечковых структур: проблемы с координацией, парезы, параличи;
- отклонения в структуре продолговатого мозга: нарушения дыхательной функции, гипоксия тканей, проблемы с координацией движений.
Спинной отдел ЦНС отвечает за проведение импульсов от головного мозга к органам и тканям, отвечая за моторную и сенсорную функцию организма. Поражение спинного мозга провоцирует симптомы:
- снижение подвижности конечности, вплоть до паралича;
- гипоксия (кислородное голодание) тканей вследствие нарушения работы дыхательной мускулатуры;
- общая мышечная слабость;
- онемение и потеря кожной чувствительности.
Поражение периферических участков нервной системы сопровождается функциональным сбоем в ниже расположенных нервных структурах. В зависимости от тяжести повреждений, возможны следующие явления:
- потеря чувствительности;
- мускульная атрофия;
- повреждение двигательной функции – парезы, параличи;
- тремор и тики;
- сбой вегетативных функций – повышение сухости кожных покровов конечностей вследствие нарушения работы сальных и потовых желез.
Окончательный диагноз может вынести только врач-невролог после тщательного обследования со сбором анамнеза и консультации смежных специалистов (при необходимости). Рассмотрим симптомы наиболее характерных неврологических заболеваний.
Развивается как следствие патологически ускоренной дегенерации нервных клеток головного мозга. Заболевание необратимое, прогрессирующее, с невыясненной этиологией. Возможные причины: нарушения структуры белковых молекул ЦНС, недостаток ацетилхолина и отложение бета-амилоида. Прогноз неблагоприятный: при условии своевременной диагностики и качественной терапии остаточная продолжительность жизни не превышает 14 лет. При этом качество жизни сильно снижают симптомы заболевания:
- скачки настроения;
- нарушение когнитивных функций;
- визуальные, слуховые, тактильные галлюцинации;
- снижение мышечной массы.
Со временем пациент полностью теряет способность к самообслуживанию и личностную самоидентификацию. Ему требуется специальный уход и постоянный контроль со стороны родственников или опекунов.
В основе лежит аномальная активность нервных клеток головного мозга. Проявляется в виде повторяющихся эпилептических припадков, часто имеет скрытое течение. Прогноз благоприятный: правильно подобранное медикаментозное лечение способно полностью избавить пациента от признаков заболевания. Однако в отсутствие терапии или в особо сложных случаях идиопатической формы с выраженными соматомоторными или соматосенсорными припадками может стать причиной нарушения умственного развития и даже смерти. Явный специфический симптом эпилепсии – судорожные припадки. В скрытом течении стоит обратить внимание на следующую совокупность признаков:
- повышенная раздражительность;
- беспричинные беспокойство, страх, тоска;
- нарушения координации движений;
- слуховые, обонятельные, зрительные галлюцинации различной степени выраженности.
Заболевание связано с повреждением миелиновой оболочки нервных отростков. Развивается вследствие инфекционной, аутоиммунной или генетической патологии. Проявляется нарастающим комплексом неврологических реакций:
- слабый мышечный тонус;
- нистагмы (непроизвольные движения) глаз;
- тремор конечностей;
- парезы, параличи;
- проблемы с памятью.
Заболевание имеет прогрессирующую неврологическую симптоматику. Благоприятный прогноз жизни сохраняется только при условии своевременного лечения – в 60% случаев возможно полное выздоровление с восстановлением всех функций. В противном случае сохраняются пожизненные симптомы в виде парезов, параличей, зрительных и слуховых отклонений различной степени тяжести.
Связана с поражением периферических нервов различной локализации. Проявляется внезапно, приступообразно по ходу расположения основного нервного ствола. Развивается вследствие сдавления или ущемления окружающими тканями. Основной симптом – выраженный болевой синдром. Дополнительно могут развиваться зуд и жжение, тики, судороги, покраснение кожных покровов.
Важно! Следует отличать невралгию от неврита. Последний представляет собой воспалительное заболевание периферических нервов с нарушением проводимости нерва и связанной с этим утратой двигательной и сенсорной функции (слабость мышц, парез, паралич, онемение). При невралгиях подвижность мускулатуры полностью сохраняется.
Диагностика
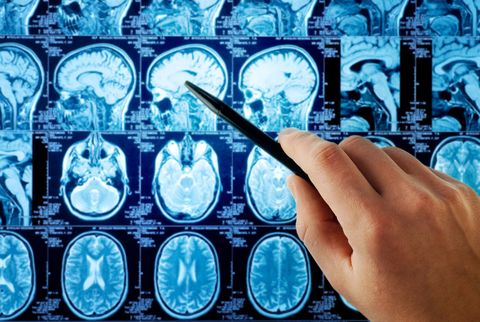
Обследование у невролога начинается тщательным внешним осмотром с проверкой психофизического состояния и сбором анамнеза. После вынесения предварительного диагноза назначают дополнительное инструментальные и лабораторные тесты. Для выявления структурных изменений нервной ткани используют:
- ангиографию;
- доплерографию сосудов;
- КТ и МРТ;
- ЭКГ;
- энцефалографию;
- нейросонографию;
- полисомнографию и др.
Для комплексной диагностики может потребоваться участие других узких специалистов – кардиолога, ангиолога, эндокринолога, онколога, офтальмолога, гастроэнтеролога, ортопеда, хирурга.
Лечение неврологических заболеваний
Успех лечения во многом зависит от своевременной диагностики и незамедлительно принятых мер. Упустив заболевание на начальной стадии, можно потерять шанс обратить патологические изменения вспять. В зависимости от тяжести повреждений, лечение проводят амбулаторно или в стационаре с применением медикаментозных, физиотерапевтических, хирургических мер.
- противовирусные, антибактериальные, антигрибковые препараты – для подавления активности патогенных микроорганизмов в нервных структурах;
- анестезирующие и обезболивающие препараты – купируют болевой синдром;
- противосудорожные препараты – ослабляют процессы возбуждения и усиливают процессы торможения в структурах ЦНС;
- антидепрессанты – повышают содержание моноаминов (серотонина, адреналина, дофамина) и тем самым улучшают настроение, снимают тревожность;
- ноотропы – для стимуляции мозговой активности, памяти, внимания, концентрации и когнитивных функций в целом;
- психостимуляторы – стимулируют высвобождение дофаминов, активизруют физическую и психическую работоспособность за счет внутренних резервов;
- аналептики – стимулируют работу дыхательного и сосудодвигательного центров продолговатого мозга;
- НПВС и кортикостероиды – для устранения воспалительного процесса;
- блокаторы холинорецепторов – для снижения АД;
- витаминные препараты, иммуностимуляторы – для общего укрепления организма.
Потребность в медикаментозном лечении возникает при выраженной неврологической симптоматике. Физиотерапевтическое лечение используют в качестве самостоятельной профилактической меры, а также в комплексе с лекарственными препаратами для усиления общего воздействия:
- электрофорез – при воспалительных процессах и для повышения доступности лекарственных средств;
- УВЧ-терапия – стимулирует кровообращение, питание тканей при дистрофических процессах;
- магнитотерапия – усиливает регенеративные функции организма при травмах;
- лазеротерапия – снимает воспаление, усиливает регенерацию и питание;
- рефлексотерапия – воздействует на организм через биологически активные точки;
- массаж – снимает мышечные зажимы, улучшает кровообращение, лимфоток, регенерацию тканей.
Хирургическое лечение является крайней мерой воздействия и применяется для устранения провоцирующей причины или коррекции исходного состояния. Основные показания:
- злокачественные и доброкачественные опухоли;
- последствия травм (осколки, инородные тела, кровоизлияния в мозг и т.п.);
- врожденные аномалии;
- сосудистые патологии (врожденные и приобретенные);
- тяжелые, не поддающиеся лечению формы эпилепсии, паркинсонизма;
- спинальные нарушения с высоким риском утраты двигательной активности.
Лечение неврологических болезней требует точной своевременной диагностики и последовательной терапии. Невыполнение медицинских рекомендаций, непоследовательность лечения и попытки самостоятельного решения проблемы могут закончиться неблагоприятным исходом и стать причиной тяжелой инвалидизации и даже смерти.
Читайте также:


