Парасимпатическая нервная система тахикардия
Синусовая тахикардия: причины и лечение
Синусовая тахикардия – это заболевание, при котором частота сердечных сокращений учащается до ста и больше ударов в минуту. Синусовый узел является источником нормальной и ускоренной импульсации. Все структуры сердца при этом функционируют нормально, также сохранена последовательность работы предсердий и желудочков. В большинстве случаев синусовая тахикардия, причины и лечение которой описаны ниже, протекает без каких-либо симптомов, а обнаруживается случайно при подсчете пульса или при регистрации ЭКГ.
Синусовая тахикардия: виды и симптомы
Фармакологическая синусовая тахикардия определяется влиянием на синусовый узел следующих веществ: адреналина, кофеина, алкоголя, норадреналина, изопротеренола, никотина.
Патологическая синусовая тахикардия бывает либо неадекватной, либо адекватной.
Синусовая тахикардия адекватная вызывается температурой тела, анемией, гипоксемией, артериальной гипотензией, тиреотоксикозией, феохромоцитомией.
При синусовой тахикардии неадекватной наблюдается стойкое симптоматическое повышение частоты синусового ритма – в состоянии бодрствования в покое больше 100 ударов в минуту.
Считается, что в основе заболевания лежит повышение автоматизма пейсмекерных клеток, принадлежащих синусовому узлу в результате его первичного повреждения, этому способствует увеличение тонуса симпатической области вегетативной нервной системы, а также уменьшение парасимпатической.
Синусовая тахикардия неадекватная – это достаточно редкое, к тому же мало изученное явление, встречается в основном у женщин, большей частью в молодом возрасте. Больные жалуются на частые головокружения, одышку, стойкое сердцебиение, постоянную слабость. Не смотря на стабильную тахикардию в покое, усиливающуюся при физической нагрузке несоразмерно степени ее выраженности.
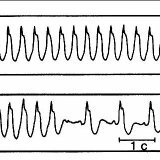
При этом недуге СА-узел систематически производит электрические импульсы, которые традиционным путем проводятся по желудочкам и предсердиям, при этом ЭКГ практически ничем не отличается от нормы, единственным, чем отличается, так это учащением сердечных сокращений. ЭКГ показывает правильное чередование комплекса QRS-Т и зубцов Р, которое характерно для синусового ритма.
Выраженная тахикардия может сопровождаться косовосходящей депрессией сегмента RS-Т не выше 1 мм, небольшим увеличением амплитуды зубцов Р и Т, наслоением зубца Р на Т предыдущего цикла.
Синусовая тахикардия: причины
Синусовая тахикардия чаще всего встречается у молодых людей. И причиной развития этого недуга может стать незрелость нервной системы. В регуляции ЧСС (частоты сердечных сокращений) участвуют парасимпатическая и симпатическая нервная системы.
Из-за высвобождения адреналина активируется симпатическая нервная система, в результате повышается пульс и артериальное давление. А вот активация парасимпатической нервной системы проявляет противоположный эффект.
Если эти две системы в норме, то они должны находиться в равновесии, но при необходимости допускаются сдвиги в определенную сторону. Во время сна, например, артериальное давление и парасиматика превалирует, и ЧСС понижается. А вот при физических нагрузках или стрессе наоборот.
Это равновесие у молодых людей плохо удерживается, две части нервной системы постоянно перетягивают друг друга, поэтому в большинстве случаев замечается неадекватная регуляция ЧСС, нередко в виде тахикардии. Подобному состоянию дали название – кардионевроз.
Стоит отметить, что существуют и другие причины развития тахикардии: стресс, физическая работа, заболевания щитовидной железы, повышение температуры тела, анемия, курение.
Синусовая тахикардия сама по себе не опасна, однако причина ее развития может навредить здоровью.
Синусовая тахикардия: лечение
Прежде, чем лечить синусовую тахикардию, врач должен выявить причину развития этого заболевания, а затем устранить ее: хронические очаги инфекций (например, хронический тонзилит) лечатся, прежде всего, восстановлением уровня гемоглобина, обследованием и коррекцией работы щитовидной железы. Кроме этого, советуется отказаться от приема некоторых лекарств, которые только ускоряют синусовый ритм.
Не важно, по какой причине началась тахикардия, потому что высокий пульс – это уже нехорошо, а если это еще и беспокоит больного, то он начинает принимать лекарства, которые замедляют частоту сердечных сокращений.
Нередко употребляют бета-адреноблокаторы. Реже используют ивабрадин, в основном, если тахикардия сопровождается пониженным артериальным давлением. Помимо этого, используют седативные медикаменты.
Специальное лечение не требуется, если синусовая тахикардия проходит без симптомов и с не сильно учащенным пульсом. Но это только если тахикардия не сопровождается симптомами нарушения гемодинамики (головокружениями, слабостью, обморочными и даже предобморочными состояниями) и не имеет приступообразный характер. Подобные приступы порой наблюдаются при аритмии и носят название симпатоадреналовые пароксизмы. При такой аритмии у молодых людей прогноз в целом благоприятный.
Синусовая тахикардия (Причина синусовой тахикардии)
Частой причиной синусовой тахикардии являются вегетативные влияния, связанные с повышением тонуса симпатической нервной системы или уменьшением тонуса блуждающего нерва. Это частый симптом нейроциркуляторной дистонии. Она бывает нередко лишь кратковременной, например при физическом или эмоциональном напряжении, при гневе или страхе, либо появляется при перемене положения тела. Для недостаточно тренированного сердца характерно неадекватное учащение ритма во время и после физической нагрузки. Синусовая тахикардия может наблюдаться также при поражении центральной нервной системы или при гиперкинетическом синдроме. Тиреотоксикоз часто приводит к синусовой тахикардии.
При лихорадке обычно частота ритма увеличивается на 8 – 10 ударов при повышении температуры на 1°С (за исключением некоторых инфекционных заболеваний). Сердечная недостаточность часто приводит к синусовой тахикардии. Синусовая тахикардия характерна для аортальной недостаточности, митрального стеноза, инфаркта миокарда, гипертонической болезни, констриктивных перикардитов.
Синусовую тахикардию иногда приходится дифференцировать от суправентрикулярной пароксизмальной тахикардии, трепетания предсердий, тахисистолической формы мерцательной аритмии с выраженной тахикардией, а также изредка от желудочковой формы пароксизмальной тахикардии. В отличие от пароксизмальной синусовая тахикардия обычно начинается и прекращается постепенно.
Причины синусовой тахикардии

Если частота сердечных сокращений увеличивается, постоянно находясь на уровне более ста ударов в минуту, то такое заболевание называется синусовая тахикардия. Причины такой учащенной пульсации кроются в повышенном автоматизме синусового узла. В то же время работа всех сердечных структур проходит в нормальном обычном режиме, соблюдается порядок функционирования желудочков и предсердий.
Такое явление у здорового человека может вызвать физическая нагрузка или эмоциональное напряжение. Синусовая тахикардия также может быть спровоцирована фармакологически, а способствовать учащению сокращений сердца могут такие средства, как алкоголь, никотин, кофеин, адреналин.
Ещё одной разновидностью патологической тахикардии является адекватная синусовая тахикардия, причиной возникновения которой может служить физический труд или стресс, курение или анемия, повышение температуры тела или гипертиреоз.
Неадекватную синусовую тахикардию можно и нужно лечить, но поскольку заболевание еще не сильно изучено, то лечение может оказаться довольно трудным. В любом случае не настолько опасна сама синусовая тахикардия, как могут оказаться причины ее вызывающие, и вот с ними уже нужно бороться.
А какой диагноз поставили бы Вы?

Так ли опасна тахикардия на базе дистонии?
Вегетативно-сосудистая дистония является проблемой, охватывающей одновременно несколько систем в организме. ВСД и экстрасистолия может сопровождаться следующими нарушениями сердечного ритма:
- Тахикардия;
- Кардиалгия;
- Брадикардия;
- Аритмия.
Симптоматика тахикардии на базе дистонии
Кардиодиния является наиболее частой проблемой, связанной с гипергидрозом. Если вы чувствуете острую боль в груди, которая никак не связана с фактической перегрузкой, это результат расстройства симпатической части нервной системы. Остеопатию назначают в качестве лечения в таких случаях, помогая справиться с расстройством.
При длительном внутреннем напряжении и стрессе возникают телесные проявления в виде тахикардии, депрессии, невроза, страхов. ЭТО и есть ВСД. Тахикардия при ВСД — это неосознанное волнение при неврозе при условии что врачи не находят патологий сердца
Тахикардия после сна также является самым распространенным признаком расстройства парасимпатической нервной системы.
Если у пациента имеется остеохондроз, заболевание обычно проявляется как ВСД и аритмия, которую можно легко спутать с миокардитом.
Брадикардия возникает, когда пульс понижается до 40-60 ударов в секунду, а человек находится в подсознательном состоянии. Другие признаки включают резкие колебания настроения и резко холодные руки и ноги.
Потливость рук и стоп не исключена при брадикардии. Но чрезмерная потливость подмышек без причины (переживания или физическая работа) уже говорит о наличии дистонии.
Слегка повышенная температура — 37,1 – 37,5, растущая по вечерам, является тревожным звоночком. Лучший выход в данном случае – полное медицинское обследование. Ваша цель – исключить более опасное заболевание.
Когда следует обратиться к врачу?
Следующие тревожные признаки — причины, чтобы записаться на прием к неврологу или психотерапевту:
- Необъяснимые всплески и паранойя;
- Головокружение и головные боли;
- Резкие перепады настроения и сонливость;
- Чрезмерное потение и слабость;
- Одышка и чувство тяжести в груди, кажущаяся нехватка воздуха;
- Подозрительность и беспокойство;
- Жужжание и звон в ушах;
- Необъяснимая паника
Скрытые признаки и острые состояния хронических заболеваний затрудняют диагностику. К сожалению, у врачей нет всех необходимых мер для полного определения вегетативно-сосудистой дистонии. Для этого пациент должен пройти тщательное обследование нижеперечисленных специалистов:
- Невролог;
- Офтальмолог;
- Психотерапевт;
- Отоларинголог;
- Эндокринологом.
Можно ли вылечить аритмию на нервной почве?
Почти невозможно полностью избавиться от вегетативно-сосудистой дистонии. Однако пациент может и должен принимать меры для ослабления его симптомов. Мерцательная аритмия часто возвращается в результате каждого интенсивного нервного срыва. Эффективная терапия в этом случае включает психотерапию и антидепрессанты.
Что в приоритете: народные методы или аптечные препараты?
Неплохо с симпатоадреналовым кризом справляются народные средства и травы. К примеру, можно заваривать семена укропа и выпивать их на ночь. Отвары ромашки, мяты и мелисы, боярышник снижают давление и успокаивают.
Опытные специалисты могут помочь пациентам справиться с проблемами и научить управлять временными неудачами, которые легко преодолеть!
Здоровый образ жизни, хороший сон, здоровые привычки в еде и упражнения могут помочь предотвратить негативные последствия экстрасистолы при ВСД даже с наследственным фоном.
Методы лечения учащенного сердцебиения при ВСД
Качество сна также влияет на перебои в сердце при ВСД.
Поддержание здорового питания будет работать в качестве межсетевого экрана против такого неприятного симптома как ВСД тахикардия. Таким образом, регулярное здоровое питание должно способствовать нормальному функционированию всех органов, в том числе сердца.
Вы должны придерживаться регулярного распорядка дня. Тахикардия при ВСД опасна лишь в том случае, когда человек часто нервничает. Ведь, чем чаще мы подвергаемся стрессу, тем больше рисков заработать себе инсульт, инфаркт и прочие неприятности, связанные с нервной системой. Хотя аритмия при ВСД – это скорее симптом, нежели заболевание, все же риски с реальными перебоями в работе сердечной мышцы существуют. При стабильности жизненного уклада человек меньше нервничает и, соответственно, уменьшает тревожные симптомы.
Наркотики и алкоголь могут разрушить жизнь любого человека. Более того, люди, которых беспокоит брадикардический синдром, рискуют заработать себе реальную брадикардию.

- Физиологические аспекты вегетососудистой дистонии
- Тахикардия — определение и классификация
- Причины учащения пульса при ВСД
- Признаки приступа
- Необходимые обследования
- Принципы лечения
- Видео по теме
Вегетососудистая дистония — это патологическое состояние, при котором нарушается работа вегетативной нервной системы. У пациентов с этим синдромом часто диагностируются изменения со стороны сердечно-сосудистой системы, что проявляется в том числе периодическими приступами тахикардии. У больного возрастает частота сердечных сокращений до 90 ударов в минуту и более, также возникают слабость и головокружение, ощущение страха и тревоги. Однако в большинстве случаев все симптомы проходят еще до приезда медиков, при этом они исчезают так же внезапно, как и начинаются. Лечение основано на поддержании здорового образа жизни, контроля за психологическим состоянием пациента, а также на периодическом приеме препаратов.
Физиологические аспекты вегетососудистой дистонии
Вегетососудистая дистония — это распространенный диагноз. В норме сердце работает как автономный механизм, постоянно обеспечивая ток крови по сосудам. Частота, сила и ритм сердечных сокращений регулируются проводящей системой миокарда, железами внутренней секреции и вегетативной нервной системой. В комплексе эти механизмы обеспечивают правильную работу сердечной мышцы как в состоянии покоя, так и в условиях физических нагрузок.
Вегетативная нервная система подразделяется на симпатический и парасимпатический отделы. При возбуждении первого частота пульса увеличивается, второго — уменьшается. Тахикардия при ВСД связана с чрезмерной активацией симпатической нервной системы и одновременно угнетением парасимпатической, в результате чего баланс нарушается.
Тахикардия — определение и классификация
Тахикардия — это увеличение частоты сердечных сокращений. В норме этот показатель составляет 60-90 ударов в минуту, но может варьировать в зависимости от многих факторов. Так, высокому человеку либо при наличии избыточного веса необходимо большее количество кислорода и питательных веществ, поэтому сердце будет биться чаще. Также пульс увеличивается после интенсивных нагрузок и в жаркое время года, в помещениях с недостаточной вентиляцией. Патологической тахикардией считается учащение пульса без видимой причины, которое сопровождается дополнительными признаками.
Существует несколько классификаций тахикардии при ВСД. Первая из них выделяет несколько разновидностей синдрома в зависимости от причины его возникновения:
- интракардиальная — развивается вследствие нарушений сердечной деятельности;
- экстракардиальная — учащенный пульс является симптомом патологий, не связанных непосредственно с работой сердца.
Также необходимо различать основные виды тахикардии в зависимости от локализации очага, в котором возникает импульс:
- пароксизмальная (эктопическая) — может быть желудочковой, если импульс берет начало в области желудочков, либо наджелудочковой, если он возникает в предсердиях;
- синусовая — импульс происходит непосредственно из синусового узла.
При вегетососудистой дистонии характерна экстракардиальная тахикардия, то есть ускорение пульса не свидетельствует о патологиях со стороны сердечно-сосудистой системы. Выделяют также несколько вариантов проявления этого синдрома:
- одиночные приступы, при которых частота пульса может достигать до 120-240 ударов в минуту, но показатели быстро нормализуются;
- постоянная тахикардия — в состоянии покоя частота сокращения сердца в минуту составляет 90-120 ударов, а симптомы могут оставаться незамеченными в течение длительного времени;
- синусовая — частое повышение показателей пульса до 120—130 ударов в минуту.
При отсутствии лечения тахикардия при ВСД опасна, несмотря на то, что органические повреждения сердца отсутствуют. Увеличение нагрузки на миокард со временем может приводить к прогрессирующей гипоксии (ишемическая болезнь сердца), а также становиться причиной инфаркта либо инсульта.
Причины учащения пульса при ВСД
Пациенты с вегетососудистой дистонией периодически страдают от нарушения пульса и давления. Эти приступы могут быть спонтанными, но в большинстве случаев их можно заранее предугадать. Так, тахикардия может быть спровоцирована следующими изменениями:
- резкими переменами погодных условий, в том числе в межсезонье;
- приемом большого количества пищи;
- интенсивными физическими нагрузками, а также резкими движениями и сменой положения тела;
- нарушением диеты (особенно опасны растворимый кофе, алкогольные и газированные напитки);
- любые стрессовые ситуации.
Здоровый образ жизни и стабильное психологическое состояние — это основные условия, как предотвратить очередной приступ. Однако повышенная забота о собственном здоровье может становиться причиной развития кардионевроза. При этом состоянии пациент постоянно прислушивается к ритму работы сердца, подсчитывает пульс и измеряет давление, что может активировать очередное обострение.
Признаки приступа
В норме человек не ощущает работу сердца. При проявлении первых симптомов тахикардии у больного учащается пульс, как после бега или при сильном волнении. Также появляется ощущение страха и тревожности, которое во многом спровоцировано наличием дополнительных симптомов. Несмотря на то, что тахикардия при ВСД не является угрожающим для жизни состоянием, она часто становится основанием для вызова медиков. Больного беспокоят следующие признаки:
- сильная слабость;
- частое и сильное сердцебиение;
- боль в области грудной клетки, что вызывает подозрения на инфаркт миокарда;
- тяжелое дыхание, одышка;
- головная боль и головокружение;
- приступы паники, которые еще больше усугубляют клиническую картину.
Наиболее частая разновидность синдрома — это синусовая тахикардия. Она характеризуется повышением возбудимости синусового узла, вследствие чего частота сердечных сокращений увеличивается до 120-130 ударов в минуту. Такая клиническая картина может развиваться в любом возрасте и не является поводом для беспокойства, если не сопровождается дополнительными признаками.
Необходимые обследования
Если приступ тахикардии возникает впервые, показана полная диагностика сердечно-сосудистой системы. Учащение пульса также вызывает дополнительные симптомы, которые необходимо принять во внимание. Состояния больного можно оценить по комплексу исследований:
- электрокардиография — один из основных методов диагностики работы миокарда;
- эхокардиография — обследование состояния сердца на УЗИ;
- по необходимости — тонометрия с использованием МРТ.
ВСД выделено в качестве самостоятельного заболевания. Его вынесли в отдельную категорию в классификации МКБ-10. Нарушения частоты сердечных сокращений, вызванные недостаточностью вегетативной нервной системы, не несут опасности для жизни пациента. Комплекс обследований, которые предлагаются после первого приступа, а также для мониторинга состояния сердца и сосудов, не показывают никаких серьезных отклонений.
Принципы лечения
Первое условие успешного лечения ВСД — это здоровый образ жизни. Важно поддерживать нормальное психологическое состояние, тратить на сон не менее 8 часов в день, питаться часто и небольшими порциями. Продукты, которые провоцируют тахикардию (крепкий кофе) следует исключить из рациона. Также необходимо дозировать физические нагрузки, но полностью отказываться от них вредно.
Тахикардия, вызванная ВСД, не требует регулярного приема медикаментов. Если постоянно употреблять средства, которые искусственно замедляют сердцебиение (Корвалол, Валокордин), организм скоро перестанет показывать положительную реакцию на их применение. Дело в том, что в составе этих таблеток содержится фенобарбитал, который накапливается в крови и вызывает привыкание. Гораздо полезнее помочь организму справиться с тахикардией натуральными успокоительными препаратами (Валериана, Пустырник). Они оказываются эффективными, поскольку учащение пульса является симптомом не сердечных патологий, а сбоев со стороны нервной системы.
Также можно воспользоваться советами народной медицины:
- чай каркаде — одно из лучших средств, которое одновременно тонизирует организм и успокаивает нервную систему;
- успокоительным действием также обладает хвоя — ее можно добавлять в ванны, а также приобрести в виде эфирных масел;
- ягоды можжевельника внутрь — отличный способ укрепить сердце, нормализовать давление и состояние нервной системы;
- мед с молоком — источник витаминов и микроэлементов.
Тахикардия, причиной которой становится вегетососудистая дистония, не представляет опасности. Это состояние, при котором пульс временно учащается вследствие нарушения нервной регуляции сердечной деятельности. Синдром не требует регулярного приема медикаментов, купируется простыми растительными препаратами и внеплановым отдыхом. Употребление препаратов без назначения врача может вызвать привыкание и усугубить ситуацию.
Пароксизмальная тахикардия (ПТ) - приступообразное изменение ритма сердца, при котором частота сокращений миокарда достигает 150-250 ударов в минуту.
Приступ пароксизмальной тахикардии начинается внезапно, хотя существуют триггеры, которые могут его спровоцировать - например, сильное волнение. Непредсказуема и длительность приступа - пароксизм тахикардии может длиться от 2-5 минут до нескольких часов и даже дней, в результате чего страдают другие системы органов.
Медицинский центр "АВС Клиник" в Москве проводит лечение заболеваний сердца с помощью безопасных и эффективных методик. Лечебные протоколы, которые используют врачи, основаны на базе доказательной медицины и признаны наиболее результативными в странах Европы и США.
Причины пароксизмальной тахикардии
Причины возникновения пароксизмальной тахикардии связаны с наличием эктопических очагов, стимулирующих сердечную деятельность. К их появлению приводит ряд факторов функциональной или органической природы.
К функциональным факторам относят:
- сильный стресс;
- ранение или контузия;
- психоэмоциональное напряжение;
- несбалансированный рацион;
- злоупотребление алкоголем, кофе, курение;
- психоневрологические заболевания: вегето-сосудистая дистония, невроз, неврастения.
К экстракардиальным факторам относятся:
- патологии ЖКТ;
- проблемы с мочевыводящим аппаратом;
- эндокринные заболевания (гипертиреоз).
К органическим (интракардинальным, "сердечным") факторам развития относят:
- дистрофические изменения миокарда;
- ишемическую болезнь сердца;
- атеросклероз и тромбоз коронарных сосудов сердца;
- склероз части миокарда в результате инфаркта;
- эссенциальная гипертензия;
- пороки сердца, ревматизм, структурные изменения сердечных клапанов;
- острая и хроническая сердечная недостаточность.
Инфаркт миокарда - основная причина пароксизмальной тахикардии. Он осложняется появлением пароксизмов в 80%, т.к. замещение очага некроза сердечной мышцы вызывает серьёзные изменения в структуре сердца. Это дает предпосылки для появления патологических "водителей ритма".
Виды пароксизмальной тахикардии
По местоположению эктопического очага возбуждения различают:
- пароксизмальную синусовую тахикардию - очаг ПТ расположен над предсердиями, и вызывает изменения ритма всех отделов сердца;
- атриовентрикулярную (узловую) ПТ - связан с изменением в работе АВ-узла и приводит к пароксизм тахикардии нижнего отдела сердца (желудочков);
- желудочковая ПТ - возникает, если патологические импульсы появляются на уровне ножек пучка Гиса; возможно одно- или двустороннее изменение ритма желудочков.
Тахикардия пароксизмальная желудочков в 85% случаев возникает при ИБС. Приступ пароксизмальной тахикардии в этом случае нуждаются в безотлагательном купировании, т.к. могут перейти в фибрилляции желудочков - неотложное состояние, требующее вызова реанимационной кардиобригады.
Клиническая классификация включает острую, хроническую и непрерывно-рецидивирующую (возвратную) формы ПТ.
По типу передачи патологических импульсов в миокарде различают такие виды ПТ:
- очаговые - возникает 1 патологический "водитель ритма";
- многофокусные - существует несколько очагов пароксизмальной активности;
- реципрокные - импульс возбуждения передается по кругу.
Симптомы пароксизмальной тахикардии
Симптомы пароксизмальной синусовой тахикардии могут быть невыраженными. Большинство пациентов жалуется на чувство сильного и частого биения сердца. Реже у пациентов возникают другие признаки пароксизмальной тахикардии, обычно - при продолжительных приступах:
- холодный пот (при синусовых изменениях ритма);
- раздражительность, тревожность и беспокойство;
- неприятные ощущения в зоне сердца;
- слабость;
- частое дыхание;
- бледность кожи лица;
- сильная пульсация сосудов шеи;
- шум и звон в ушах, головокружение;
- тошнота;
- диспепсия.
Симптомы и лечение пароксизмальной тахикардии зависят от причины этого состояния. Если оно вызвано высоким давлением или проблемами с ЖКТ, то тошнота или явления диспепсии будут проявляться ярче. При этом сама по себе ПТ возникает крайне редко, почти всегда являясь результатом психоневрологических, кардиологических или урологических проблем.
Диагностика
Выявление пароксизмов тахикардии во многом опирается на данные опроса и физикальных обследований пациента:
- жалобы на чувство "толчков" в грудной клетке, частого сердцебиения;
- сильный и очень частый пульс (до 150 ударов в минуту);
- бледность лица пациента;
- сердечный ритм ускорен;
- аускультация: тоны сердца четкие, "хлопающий" тон 1, слабо слышимый тон 2;
- измерение АД: снижение "верхнего" (систолического) давления (если явных изменений миокарда нет) или гипотония (после перенесенного ИМ, при ИБС и СН, и т.д.).
Основным исследованием, позволяющим установить точный диагноз, является ЭКГ. С его помощью врач определяет изменение ритма сердца и область миокарда, в которой возникают пароксизмы тахикардии:
- синусовые ПТ не вызывают изменений кривой ЭКГ, но заметно сильное сокращение интервалов T-P (диастолы) и укорочение продолжительности систолической фазы;
- реципрокные предсердные ПТ отличаются изменением, иногда - инверсией зубца Р, удлинением интервала P-R;
- очаговая пароксизма предсердий характеризуется непостоянными ЭКГ-признаками, изменением и иногда - слиянием зубца Р с Т;
- АВ-ПТ зачастую дает узкокомплексную тахикардию при отсутствии Р-зубца;
- при желудочковой ПТ комплекс QRS становится широким, пропадает зубец Р.
Определить степень поражения миокарда позволяют дополнительные методы исследования:
- УЗИ сердца. Позволяет обнаружить очаги кардиосклероза, поражения клапанов сердца, воспаление;
- коронарография. Информативна при атеросклерозе и стенотических изменениях коронарных сосудов сердца, нарушении их проходимости;
- МРТ. Наиболее точный и информативный вид диагностики органической патологии сердца. Позволяет узнать точный размер, структуру и местоположение патологического очага.
Лечение
Пациентам следует знать, как лечить пароксизмальную тахикардию без медикаментов. Для этого нужно провести вагусные пробы - упражнения или самомассаж, которые повысят тонус парасимпатической нервной системы и помогут снять приступ. Достаточно выпить холодной воды, несколько резких выдохов или простых упражнений (приседания, наклоны), чтобы преодолеть пароксизмальную тахикардию. Можно прибегнуть к массажу каротидного синуса.
В медикаментозном лечении применяют антагонисты кальция и АТФ-содержащие лекарства. Последние могут спровоцировать кратковременную головную боль и тошноту.
Для купирования ПТ желудочков делают внутривенные инъекции:
- лидокаина;
- препарата АТФ;
- новокаинамида;
- кордарона.
После стабилизации состояния пациент становится на диспансерный учет у кардиолога и получает противорецидивное лечение.
Если заболевание возникло на фоне других патологий, пациент проходит специфическое лечение:
- эндокринной системы (заместительная гормонотерапия и операция по поводу тиреотоксикоза);
- ЖКТ;
- мочеполовой сферы;
- нервной системы (психотерапия неврозов, лечение неврастении и т.д.).
Сильные структурные изменения миокарда и клапанов сердца при сердечной недостаточности, кардиодистрофии, инфаркте, ревматизме нуждаются в операции по исправлению органической патологии. Если основные изменения сердечной мышцы связаны с эктопическим узлом, он подлежит оперативному удалению.
Кардиологи "АВС Клиник" внимательны и деталям и ответственны. Наши сотрудники уважительно относятся к своим пациентам, поэтому они могут быть уверены в отсутствии лишних и бесполезных назначений: обследований, препаратов или анализов. При этом большой стаж в медицине позволяет врачам точно определять диагноз клиентов и подбирать для них эффективное лечение.
Читайте также:


