Патология нервной системы параличи

Учитывая количество расстройств нервной системы (МКБ-10 – G00-G99) и их проявлений, нельзя дать краткое резюме без риска неправильной интерпретации. Группа этих заболеваний относится к 2-м медицинским дисциплинам (неврология и психиатрия). Рассмотрим самые распространенные болезни, с которыми сталкивается неврология, т.к. спектр психических заболеваний и их причины очень обширны и разнообразны.
Поражения нервной системы
Эта группа включает в себя широкий ряд заболеваний, большинство из которых тяжелые. Наиболее распространенная болезнь – инсульт, возникающий в результате закупорки сосудов головного мозга или их разрыва.
Нервная система делится на центральную, периферическую и вегетативную (автономную):
- Центральная нервная система состоит из головного и спинного мозга.
- Периферическая нервная система состоит из самих нервов, выходящих из спинного мозга и ведущих к месту назначения. Эти нервы подразделяются на двигательные (влияющие на подвижность) и чувствительные (информирующие мозг о внутренних процессах в организме).
- Вегетативная нервная система состоит из симпатических и парасимпатических нервов.
Поражение нервной системы может затронуть либо ее часть, либо всю в общем.
Причин нарушений много. Они включают:
- дефекты развития (расщелина позвоночника и спинного мозга, гидроцефалия и т.д.);
- наследственные заболевания (напр., мышечная дистрофия);
- метаболические и аутоиммунные расстройства;
- сосудистые болезни;
- дегенеративные заболевания;
- инфекции;
- травмы.
Патогенез
Патофизиология болезней ЦНС неясна. Предполагается участие микрозакрытия самых маленьких сосудов головного мозга, обусловленное невоспалительной васкулопатией. Второй вариант – прямое взаимодействие между аутоантителом и нервной клеткой (происходит повреждение клетки).
Нарушение ЦНС у ребенка может вызвать инфекция матери при беременности (напр., ВИЧ, СПИД и др.).
Проявления поражений ЦНС

Симптомы заболеваний центральной нервной системы разнообразны, могут различаться по интенсивности (от легких поведенческих нарушений и умеренных расстройств, таких как депрессия, до тяжелых болезней).
Признаки делятся на первичные и вторичные.
- прямое следствие повреждения атоиммунными механизмами;
- включают закрытие сосудов, вызванное либо иммунокомплексами, либо антителами (напр., антифосфолипидами) и дисфункцией головного мозга.
- результат поражения других органов или осложнение лечения;
- инфекции;
- инсульты;
- эффекты лекарств (в частности, кортикостероидов, НПВП, сульфаматоксазола, гидроксихлорохина, азатиоприна);
- реактивная депрессия.
Другая классификация (в зависимости от типа и очага повреждения):
- диффузное нарушение нервной системы;
- локализованное поражение ЦНС.
Клинические проявления диффузного повреждения:
- органические мозговые синдромы;
- когнитивные нарушения (затрагивают память, мышление, концентрацию, ориентацию, речевые и гностические функции);
- психические изменения;
- аффективные нарушения, расстройства настроения (депрессии).
Клинические проявления очагового поражения:
- острый инсульт;
- нейропатии головного мозга (опущение век, офтальмоплегия, невралгия тройничного нерва, паралич лицевого нерва, невропатия зрительного нерва и др.).
Диагностика
Диагностика поражения ЦНС – это сложный процесс. Базовые методы включают:
- исследование спинномозговой жидкости;
- определение значений aCL в сыворотке;
- ЭЭГ;
- КТ;
- МРТ;
- эмиссионную позитронную томографию (ПЭТ).
Опухолевые заболевания
К сожалению, ЦНС, как и другие органы, поражается опухолями. Проблема новообразований в головном мозге заключается в том, что даже доброкачественные опухоли, возникающие здесь, могут иметь потенциально опасный для жизни характер в случае неблагоприятной локализации (сжатие жизненно важных структур).
При опухолевом заболевании ЦНС симптомы проявляются в соответствии с расположением патологического новообразования. Каждое место в мозге имеет свою специфическую функцию (центры импульса, чувствительности, речи, зрения, слуха и т.д.). Болезни проявляются нарушением этих функций.
Воспаления ЦНС
Воспаление – это относительно распространенное органическое неврологическое заболевание. По местонахождению очага можно распознать воспаление головного мозга (энцефалит), мозговых оболочек (менингит), спинного мозга (миелит). Поражение нервных корешков называется радикулитом, нервов – невритом.

Эти воспаления возникают в результате вирусных инфекций, в основном дыхательных или мочевыводящих путей. Наиболее распространенный – вирусный асептический менингит. Самая известная болезнь – клещевой менингоэнцефалит. После укуса вирус распространяется в пораженной ткани, проникает в ЦНС. Характерный симптом расстройства ЦНС – двухстадийное течение заболевания, типичное для нейроинфекции.
Первоначально развиваются признаки гриппа, включающие:
- головную боль;
- повышенную температуру;
- усталость;
- мышечные боли.
Через несколько дней симптомы исчезают, у некоторых пациентов больше ничего не происходит. В худшем случае развивается 2-я стадия заболевания, в зависимости от степени поражения нервной ткани, с типичной клинической картиной. Поражаются либо только мозговые оболочки, либо нервная ткань головного или спинного мозга. В этом случае течение сопровождается развитием слабости конечностей (парез), психических симптомов (неврастения, бессонница), тремора, мозжечковых расстройств и т.д.
Лечение симптоматическое. Необходимое условие – отдых больного, прием достаточного количества жидкости, витаминов.
Поражение ЦНС при других вирусных заболеваниях встречается редко. Чаще всего оно возникает у подростков (мононуклеоз, ЦМВ и др.).
Для перехода между вирусными и бактериальными инфекциями следует упомянуть боррелиевую инфекцию. Ее возбудитель относится к антропозоонозам. Поражается не только нервная система, но и суставы, кожа, сердце. Инфекция распространяется через укус клеща, других насекомых. Болезнь оставляет ряд последствий. Лечение очень сложное.

Начало заболевания обычно относительно быстрое, с серьезным изменением общего состояния пациента. Симптомы включают:
- высокую температуру;
- сильные головные боли при раздражении мозговых оболочек;
- тошноту;
- рвоту;
- нарушение сознания;
- иногда судороги, галлюцинации.
Быстрое прогрессирование болезни часто заканчивается смертельным исходом. Но путем своевременного лечения антибиотиками можно контролировать ход инфекции. Антибиотики дополняются противоотечными препаратами (против отека тканей головного мозга, представляющего угрозу для жизни пациента).
Ранее были распространены очень опасный и часто смертельный туберкулезный лептоменингит и поражение головного и спинного мозга при позднем сифилисе.
Менее частые заболевания включают инфекцию бешенства, имеющую 100% смертность. Единственный способ предотвратить ее – эффективная вакцинация и избегание укусов зараженным животным.
Болезнь Альцгеймера
Это заболевание встречается в пожилом возрасте, имеет нейродегенеративный характер. Его особенность – усиление слабоумия до полной беспомощности. Симптомы включают:
- расстройства памяти;
- когнитивные нарушения;
- расстройства эмоциональных и мотивационных аспектов личности.
Точные причины заболевания до сих пор недостаточно известны. Скорее всего, они кроются в молекулярных изменениях на уровне нейронов, вызванных генетическими хромосомными дефектами (21-я хромосома). В головном мозге пациентов с болезнью Альцгеймера обнаруживаются отложения белка, происхождение которого пока точно не объяснено, что приводит к постепенной потере нервных клеток.

Болезнь Альцгеймера неизлечима. Фармакотерапевтические подходы основаны на фактических данных и обширных двойных слепых рандомизированных плацебо-контролируемых клинических исследованиях. Существует 2 группы препаратов: ингибиторы ацетилхолинэстеразы и частичный ингибитор глутаматергических рецепторов NMDA-типа.
Болезнь Паркинсона
Это заболевание нервной системы, которое вызывает нарушения в части среднего мозга, ответственной за двигательные способности. Расстройство обусловлено отсутствием допаминового передатчика. Заболевание характеризуется такими признаками, как:
Возможности, как лечить ЦНС при болезни Паркинсона, включают применение допамина или других трансмиттеров, реабилитацию, особенно реабилитационную гимнастику.
Эпилепсия
Заболевание проявляется судорогами и потерей сознания, вызванными внезапным одновременным выделением клеток головного мозга. Пациент, страдающий от сильных приступов, теряет сознание, испытывает судорожное подергивание всех мышц, потерю контроля над мочеиспусканием и анальным сфинктером. Небольшие приступы обычно ограничиваются определенным типом мышц. Судороги отсутствуют, но сознание теряется на несколько секунд.
Болезнь чаще всего наследуется, но также может быть приобретенной (ЧМТ, кровотечение в мозге, менингит, опухоли, отравление).
В последние годы лечение эпилепсии претерпело значительные изменения, существенно улучшившие прогноз, увеличившие скорость выздоровления. Лечение центральной нервной системы при эпилепсии требует комплексного и рационального подхода к пациенту. Терапия всегда должна адаптироваться к его индивидуальным потребностям.

Основа лечения – фармакотерапия с применением противоэпилептических средств.
Болезнь Кройцфельдта-Якоба
Это редкое дегенеративное заболевание ЦНС, связанное с потерей нервной ткани и постепенной деменцией, психозом, непроизвольными движениями, дегенерацией мозга. Болезнь обусловлена генетически. Аналогичное расстройство – ГЭКРС (губчатая энцефалопатия крупного рогатого скота), вероятными возбудителями которого являются прионы.
Лечение болезни Кройцфельдта-Якоба не существует, человек умирает в течение нескольких месяцев. Более того, 100% определение ее присутствия может обеспечить только биопсия головного мозга.
Сотрясение мозга
Сотрясение мозга – это нарушение мозговой функции, вызванное травмой. Проявления включают кратковременную потерю сознания и памяти с повторной рвотой (не обязательно).
Наиболее важный терапевтический шаг – спокойный режим. Пациент не должен напрягать мозг, что исключает чтение или просмотр телевизора. Такой режим должен соблюдаться до 3-х дней. Также применяются обезболивающие препараты.
Неврит
Этот термин включает воспалительные изменения в периферических нервах, характеризующиеся болью и функциональными нарушениями в зависимости от типа и расположения пораженного нерва. Типичный пример – болезненное воспаление седалищного нерва (ишиас), ревматизм.
Лучшее лечение – обеспечение сбалансированного питания, дополненного витаминами. Упор следует делать на цельнозерновые продукты, коричневый рис, орехи, молоко. В рационе должно быть много фруктов и овощей.
Невралгия
Расстройство проявляется подобно невриту, но воспалительные изменения не всегда могут быть однозначно продемонстрированы. Признаки включают приступообразные, часто очень сильные нервные боли. Причиной может быть механическое (напр., ампутация ноги), токсическое или инфекционное повреждение (герпес).
Вылечивать невралгию можно путем применения анальгетиков, НПВП. При очень сильной боли временно вводятся опиаты.
Неврастения
Это ослабление нервной системы, часто обусловленное переутомлением и перегрузкой. Иногда трудно отличить неврастению от серьезных заболеваний, которые ее вызывают.

Основной метод лечения – длительное клиническое ведение с одновременным использованием различных психотерапевтических процедур или приемом антидепрессантов.
Паралич
Паралич – это невозможность свободного движения мышц, вызванная повреждением двигательного нерва. Особо сложный паралич, вызванный поперечными повреждениями спинного мозга, обычно возникающими при травмах позвоночника, опухолях, сильном кровотечении в позвоночный канал.
Все нервные волокна, в дополнение к 12 парам мозговых нервов, проходят от периферии к мозгу и от ЦНС к периферии спинного мозга. Следовательно, повреждение этой области всегда приводит к повреждению более крупных отделов нервной системы.
В зависимости от локализации травмы наблюдается полный паралич или онемение нижней части тела.
Паралич отступает после устранения причины. В зависимости от тяжести состояния назначаются кортикоиды.
Инсульт
Это состояние, вызванное внезапным недостаточным кровоснабжением определенной части мозга или нарушением сосудистой стенки, приводящим к кровотечению в мозговую ткань. Разрушение сосудов или уменьшение кровообращения при их сужении приводит к поражению определенных мозговых центров и нарушению их работы.
Последствия инсульта зависят от степени и локализации поврежденной ткани (напр., нарушения зрения, речи, потеря сознания, расстройство движения глаз, паралич рук, ног и т.д.). Поскольку нервные ведения на пути к мозгу пересекаются, паралич левой стороны обусловлен поражением правой стороны мозга и наоборот.
При появлении признаков инсульта важно немедленно обратиться в службу экстренной помощи. Если лечение начинается в течение 3-х (некоторые источники указывают до 4,5) часов, риск тяжелых осложнений значительно уменьшается.
В остром лечении для прочищения артерии, закупоренной сгустком крови, используется эффективный препарат – активатор тканевого плазминогена tPA.

Рассеянный склероз
Это заболевание характеризуется нарушением функции небольших отделов головного мозга, вызванным изменениями самой мозговой ткани. Происходит постепенное демиелинизирование (уменьшение миелиновых оболочек) нервных волокон во многих областях ЦНС. Разрушение миелина препятствует нормальной проводимости импульсов. Нервы поражаются в разных частях нервной системы, поэтому симптомы заболевания бывают разнообразные. Они включают расстройство речи, зрения, походки, чувствительности и т.д.
Для РС характерно чередование циклов ухудшения и улучшения симптомов.
Причина заболевания неизвестна, но, скорее всего, оно вызывается аутоиммунным повреждением или вирусной инфекцией.
Эффективная терапия остается предметом медицинских исследований, болезнь пока не излечима. Можно регулировать симптомы. Некоторые пациенты достигают некоторого улучшения, изменяя свои предпочтения в еде, например, обогащая рацион подсолнечным маслом. Сегодня в лечении применяются кортикоиды, иммунодепрессанты и другие препараты.
Диабетическая невропатия
Это частое осложнение у людей с сахарным диабетом. Его можно определить как невоспалительное повреждение функции периферических соматических или вегетативных нервов. Нервные расстройства проявляются главным образом в нервах рук и ног (периферическая невропатия) и в нервах, контролирующих внутренние органы (вегетативная невропатия).

Расстройство затрагивает приблизительно 40-50% диабетиков. Оно связано с длительно недостаточно леченным диабетом, т.е. с продолжительным (несколько лет) превышением уровня сахара в крови.
Лечение диабетической невропатии не простое, длительное. Оно основано на поддержании стабильного уровня сахара в крови (что может привести к остановке или замедлению развития заболевания до более тяжелых стадий). Инъекционно вводится инсулин, применяются противодиабетические средства. Для лечения боли используются антиэпилептики, антидепрессанты. Рекомендуются также мази, содержащие капсаицин (вещество, также применяемое в народной медицине, компонент перца чили).
При приеме опиоидов важна осторожность – они могут вызывать зависимость при длительном применении.
Легкая мозговая дисфункция (ЛМД)
Легкая дисфункция головного мозга – это небольшое отклонение психического развития ребенка из-за ослабления ЦНС. Нарушение может произойти как в перинатальном периоде, так и после рождения. У новорожденного проявления незаметны, у грудничка может регистрироваться гиперактивность.
Часто это расстройство диагностируется у детей с нормальными интеллектуальными способностями, но нарушениями обучения и поведения.
Лечение, как младенца, так и старшего ребенка, требует комплексного подхода. Облегчить симптомы можно путем установления правильного режима. Иногда рекомендуется фармакологическая терапия, но только после тщательной консультации с психиатром. Лекарства регулируют деятельность веществ в мозге, важных для поддержания внимания и концентрации.
Итоги
Поражения ЦНС включают ряд заболеваний, большинство из которых опасны. Одно из самых частых состояний – инсульт, обусловленный блокировкой мозговых сосудов или их разрывом. Болезнь ЦНС затрагивает либо ее часть, либо сразу всю систему.
Причин поражений много. Они включают дефекты развития, наследственные болезни, аутоиммунные, метаболические расстройства, сосудистые, дегенеративные заболевания. Не на последнем месте находятся травмы.
Вялый паралич - это опасное осложнение после инфекционных болезней. Патология характеризуется прогрессирующим отмиранием нейронов в периферической нервной системе. Это приводит к значительному ухудшению или полной невозможности движений на участке поражения. Чаще всего парализации подвергаются мышцы рук, ног и шеи. Как развивается такой вид паралича? И можно ли восстановить двигательную функцию? На эти вопросы можно найти ответы в статье.
Описание патологии
В периферических нервах расположены двигательные нейроны. Эти клетки снабжены длинными отростками (аксонами), которые передают сигнал из нервной системы в мускулатуру. Благодаря этим структурам человек имеет возможность совершать движения.
При остром вялом параличе поражаются и постепенно разрушаются двигательные нейроны и аксоны. Прекращается поступление сигналов из нервной системы в мышцы. В результате человек не может совершать движения пораженной частью тела. Со временем происходит атрофия мышц, утрачиваются сухожильные рефлексы, ухудшается тонус мускулатуры. Нарастает и прогрессирует слабость конечностей.
Если двигательная функция пораженного участка полностью утрачена, то врачи называют такую патологию параличом. Если же движения ослаблены и затруднены, то специалисты говорят о парезе мышц.
К вялым параличам и парезам не относятся следующие патологические состояния:
- нарушения движений после травм и повреждений (в том числе родовых травм);
- парезы и параличи мимической мускулатуры лица.
Очень важно также дифференцировать данную патологию от параличей, возникших вследствие поражения центральной нервной системы.
Этиология
Периферический вялый паралич не является самостоятельным заболеванием. Чаще всего он возникает как осложнение инфекционных патологий, вызванных энтеровирусами. В большинстве случаев такой вид двигательных нарушений развивается после перенесенного полиомиелита.
В прошлом это опасное вирусное заболевание было широко распространено. Оно нередко приводило к смерти и инвалидности больного. В наши дни благодаря массовой вакцинации отмечаются лишь единичные случаи патологии. Однако полностью исключать опасность инфицирования нельзя. Непривитый человек имеет высокий риск заражения. Периодически регистрируются случаи завозных инфекций. Получить опасный вирус можно и во время путешествий в неблагополучные по полиомиелиту регионы.
Вирус полиомиелита передается несколькими путями: воздушно-капельным, контактным, а также через посуду. Кроме этого, микроорганизм может несколько суток обитать в окружающей среде. Заражению особенно подвержены дети в возрасте до 15 лет.
Вирус попадает в двигательные нейроны и вызывает в них дистрофические изменения. Нервная клетка гибнет и замещается глиозной тканью. В дальнейшем на ее месте образуется рубец. Чем больше двигательных нейронов отмирает при полиомиелите, тем быстрее развивается острый вялый паралич.
Полиомиелит - самая распространенная, но не единственная причина данной патологии. Вялый паралич может развиться и вследствие других заболеваний:
- Воспалительного процесса в спинном мозге (миелита). В половине случаев это заболевание спровоцировано инфекцией. Его возбудителями могут стать энтеровирусы, микоплазмы, цитомегаловирусы, а также возбудитель герпеса. Иногда воспаление возникает после травмы. Но и в этом случае причиной патологии становятся микроорганизмы, проникшие в спинной мозг через рану. При миелите нарушается подача импульсов из ЦНС в периферические нервы, что и становится причиной параличей.
- Поли- и мононейропатии. Эти болезни тоже вызываются различными вирусами. При полинейропатии поражается одновременно большое количество периферических нервов. Мононейропатия характеризуется патологическими изменениями в нейронах на отдельном участке, чаще всего в одной из верхних конечностей.
- Синдрома Гийена-Барре. Заболевание возникает как аутоиммунное осложнение после вирусных патологий: мононуклеоза, микоплазмоза, цитомегалии, заражения гемофильной палочкой. Инфекционный процесс приводит к сбоям в работе иммунитета. Защитные антитела начинают атаковать клетки периферических нервов, что и приводит к вялым параличам.
- Инфицирования вирусом Коксаки. В большинстве случаев этот микроорганизм вызывает заболевание, протекающее с лихорадкой, сыпью и воспалением ротоглотки. Однако существует и другой штамм вируса, который становится причиной воспаления скелетных мышц. Последствием такой патологии может стать острый вялый паралич у детей. Взрослые инфицируются гораздо реже.
В настоящее время появился новый вид энтеровируса (штамм 70-го типа). Чаще всего он вызывает тяжелую форму конъюнктивита. Но существуют и атипичные формы заболевания, которые по симптоматике похожи на полиомиелит. Такая патология тоже может стать причиной поражения периферических нервов.
Отличие от параличей центрального генеза
Необходимо различать вялый и спастический паралич. Эти два патологических состояния сопровождаются нарушениями двигательной функции. Однако они отличаются по этиологии, патогенезу и симптоматике:
- Спастическая форма патологии возникает вследствие поражения ЦНС. Острый вялый паралич характеризуется поражением периферических нервов или корешков спинного мозга.
- При спастическом параличе отсутствует поражение двигательных нейронов.
- При периферической форме паралича отсутствуют сгибательные и разгибательные рефлексы, отмечается слабость мышц. При патологии центрального генеза мускулатура напряжена, отмечаются непроизвольные мышечные сокращения, сохранены рефлекторные движения.
- Центральный паралич может привести к нарушению движений во всем теле. При периферической форме отмечается ухудшение моторной функции на определенном участке.
Дифференцировать эти две формы параличей может только врач-невролог на основании комплексного обследования.
Симптоматика
Нарушения двигательной функции чаще всего появляются внезапно и стремительно нарастают. Можно выделить следующие симптомы вялого паралича:
- невозможность или затруднения движений;
- сильная слабость мускулатуры на пораженном участке;
- отсутствие реакции парализованных мышц на механическое воздействие;
- ассиметричность поражения;
- атрофия мышц (парализованная нога или рука становится тоньше, чем здоровая).
Если паралич развивается на фоне полиомиелита, то у пациента исчезают общие признаки инфекционной патологии. Обычно незадолго до появления двигательных нарушений снижается температура, стихают мышечные боли и спазмы.
Довольно частой формой патологии является нижний вялый паралич. Он характеризуется поражением корешков спинного мозга. В результате у пациента возникает паралич одной из нижних конечностей. Чаще всего нарушается иннервация мышц ступней. Человек не может совершать движения стопой, ему становится очень трудно ходить. Появлению паралича предшествует сильная боль в пояснице. В тяжелых случаях поражение переходит на шейный отдел, и у пациента парализует правую или левую руку.

Особенности патологии у ребенка
Вялый паралич у детей отмечается чаще, чем у взрослых людей. Ребенок гораздо больше подвержен заражению энтеровирусами. Полиомиелит довольно редко встречается в наши дни. Основную опасность для ребенка представляют другие виды энтеровирусов, поражающих периферические нервы.
Проявления вялого паралича у детей такие же, как и у взрослых людей. Однако у ребенка чаще отмечается поражение нейронов, отвечающих за работу дыхательной и глотательной мускулатуры. Больные дети дышат часто и неглубоко, что приводит к гипоксии. Вследствие этого возникают частые головные боли, вялость, трудности с засыпанием. Ребенку становится трудно глотать, он часто давится едой. Из-за недостатка питания дети часто теряют вес.
Осложнения
При отсутствии терапии вялый паралич вызывает тяжелые осложнения. Эта патология может привести к следующим опасным последствиям:
- Анкилозу. Отсутствие движений в парализованной конечности приводит к сращиванию костей в суставных сочленениях.
- Контрактурам мускулатуры. Со временем мышцы на пораженном участке укорачиваются и затвердевают.
- Стойкой слабости мышц. Периферический паралич сопровождается резким снижением тонуса мускулатуры шеи и конечностей. Без лечения атрофия мышечной ткани становится необратимой.
Если у пациента уже развились подобные осложнения, то восстановить двигательную функцию консервативными методами уже невозможно. В большинстве случаев приходится прибегать к хирургическим методам лечения.
Диагностика
Лечением и диагностикой данной патологии занимается врач-невролог. Так как паралич обычно бывает спровоцирован вирусными патологиями, то может потребоваться консультация инфекциониста.
Периферический паралич необходимо дифференцировать от других видов нарушений моторной функции. С целью уточнения диагноза проводят следующие виды обследований:
- Неврологический осмотр. Врач исследует силу мышц, сухожильные рефлексы и глотательную функцию пациента.
- Клинический и биохимический анализы крови. На наличие патологии указывает повышение СОЭ и увеличенная концентрация креатинкиназы.
- Вирусологическое исследование кала. Этот анализ проводится при подозрении на полиомиелит.
- Токсикологический тест крови. Помогает отличить периферический паралич от нарушений двигательной функции, спровоцированных химическими отравлениями.
- Электромиографию. Это исследование помогает оценить электропроводимость мышц.
- Пробу с прозерином. Тест позволяет отличить паралич от миастении.
Медикаментозная терапия
Лечение вялых параличей требует комплексного подхода. Главной задачей терапии является восстановление нормальной работы двигательных нейронов. Пациентам назначают ноотропные и антиоксидантные препараты в высоких дозах:
- "Пирацетам".
- "Актовегин".
- "Мексидол".
- "Трентал".
- "Церебролизин".
Эти лекарства помогают нормализовать обмен веществ в поврежденных нервах и защитить нейроны от вредного воздействия.
Показан курс инъекций препарата "Прозерин". Это средство улучшает передачу сигнала от нейронов к мышцам и способствует повышению тонуса мускулатуры.
Обязательно назначают курс витаминотерапии. Необходим прием высоких доз препаратов, чаще всего лекарства вводят внутримышечно. Для лечения используют витамины В1 и В12, которые положительно влияют на состояние нервной ткани.

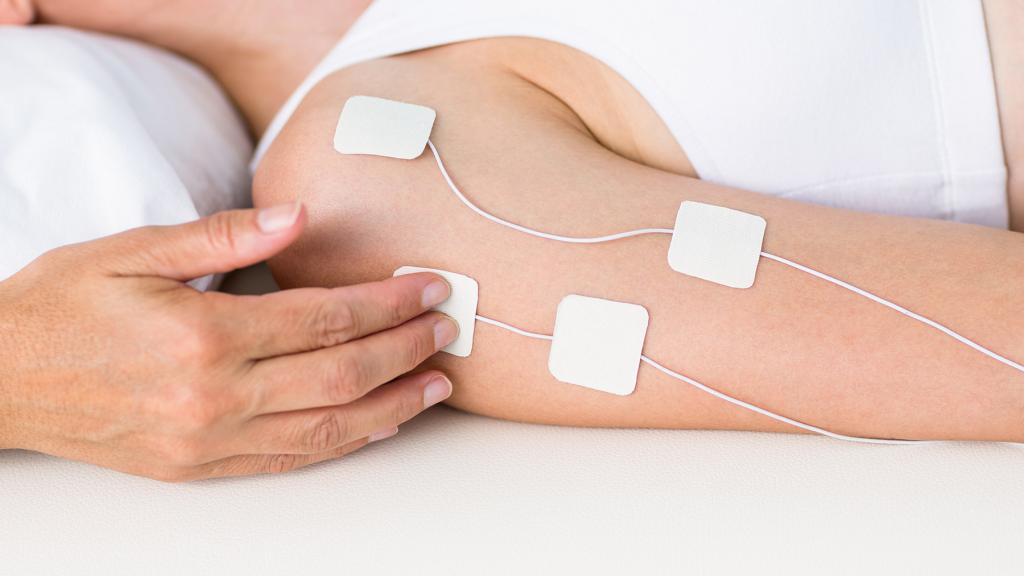
Физиопроцедуры и реабилитация
Восстановление движений невозможно без физиопроцедур. Это основная часть лечения периферических параличей. Избавиться от нарушений моторной функции невозможно только медикаментозными методами. Необходимо разрабатывать поврежденные группы мышц, чтобы избежать их полной атрофии.
Пациентам назначают сеансы гальванизации. На пораженные участки накладывают электроды и подают постоянный электрический ток малого напряжения. Это способствует улучшению метаболизма в тканях и восстановлению поврежденных нейронов, а также повышению мышечного тонуса. Показаны также ванны с минеральными водами. Это позволяет воздействовать на периферические нервы через рецепторы кожи.
Такие процедуры допускается проводить только после купирования острых симптомов инфекционного заболевания. Гальванизация и водные процедуры довольно эффективны, однако процесс восстановления движений занимает продолжительный период времени.
Массаж при вялых параличах помогает восстановить тонус мышц и не допустить их атрофии. Воздействие на пораженные участки должно быть достаточно интенсивным, используется разминание и растирание поврежденной мускулатуры. Но при этом очень важно не допускать травмирования мышечной ткани. Поэтому такую процедуру следует доверять только квалифицированному специалисту. Полезно сочетать классический и точечный массаж.

ЛФК при вялых параличах является обязательной частью лечения. Однако необходимо учитывать, что у пациентов ослаблены мышцы и суставы. Поэтому на начальном этапе показаны пассивные движения с использованием опоры. Например, пациент опирается пораженной стопой на специальный ящик и пытается согнуть ногу. Полезно также ползание на четвереньках. Сначала пациент перемещает больную конечность за счет мускулатуры туловища, опираясь на руки. По мере развития движений упражнения выполняются стоя на коленях.

Очень полезна гимнастика в воде. Упражнения для конечностей можно сочетать с лечеными ваннами.
При нарушении движений рук пациента необходимо обучать простым бытовым навыкам. Для этого в физиотерапевтических кабинетах используются столы со специальными стендами. Больной учится самостоятельно застегивать пуговицы, нажимать на кнопку выключателя, поворачивать ключ в замке. Восстановить мелкую моторику кистей помогают занятия лепкой из пластилина.
Во время реабилитации рекомендуется носить ортезы. Это поможет поддерживать поврежденную конечность в оптимальном положении.
Хирургические методы
В тяжелых случаях и при наличии осложнений показано хирургическое лечение. Чаще всего применяются следующие виды операций:
- пересадка здоровых мышц на атрофированный участок;
- устранение деформации сустава при анкилозе (остеотомия);
- пластические операции по утолщению голени (при тяжелой атрофии мышц).
После операций движения восстанавливаются гораздо быстрее, чем при консервативном лечении.
Прогноз
Прогноз заболевания зависит от степени поражения нейронов. Если диагностика и лечение были проведены своевременно, то восстановить движения вполне возможно. Однако это потребует длительной комплексной терапии и реабилитации. Обычно процесс восстановления моторной функции занимает около 2 лет. После хирургического лечения движения нормализуются примерно через 1 год.
В запущенных случаях восстановить движения уже невозможно даже хирургическим путем. Если у пациента погибло более 70 % нейронов, то такие изменения считаются необратимыми.
Профилактика
Как предотвратить гибель двигательных нейронов и возникновение параличей? Чаще всего к подобным осложнениям приводят энтеровирусные заболевания. Чтобы избежать инфицирования, необходимо соблюдать следующие рекомендации:
- вовремя делать прививку от полиомиелита;
- избегать контакта с больными энтеровирусными инфекциями;
- укреплять иммунную систему;
- своевременно и до конца излечивать инфекционные болезни;
- после перенесенного полиомиелита в течение 6-12 месяцев регулярно посещать невролога.
Эти меры помогут избежать опасных осложнений инфекционных патологий и сохранить двигательную функцию.
Читайте также:


