Подглазничный нерв проходит в глазницу через
Глазница (orbita) — парная полость, напоминающая четырехстороннюю пирамиду с закругленными гранями. Основание глазницы обращено вперед и образует вход в глазницу (aditus orbitae). Верхушка глазницы направлена назад и медиально к зрительному каналу (canalis opticus). В полости глазницы расположены глазное яблоко, его мышцы, слёзная железа и другие вспомогательные органы глаза. Полость глазницы имеет четыре стенки: верхнюю, медиальную, нижнюю и латеральную.
Через многочисленные отверстия в стенках глазницы в нее проникают сосуды и нервы.
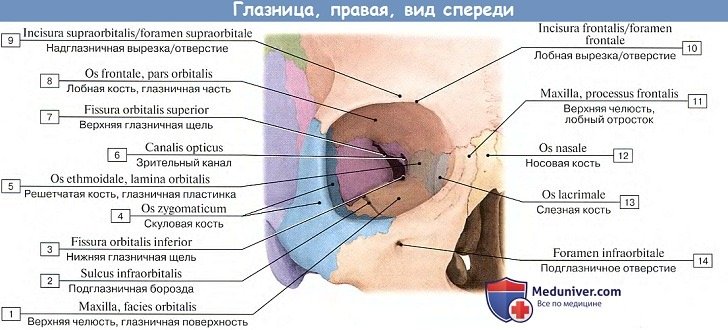
Верхняя стенка (paries superior) — крыша глазницы, гладкая, слегка вогнутая, лежит почти горизонтально. Она образована глазничной частью лобной кости (pars orbitalis ossis frontalis), сзади стенка дополняется малым крылом клиновидной кости (ala minor ossis sphenoidalis). На границе верхней стенки с латеральной стенкой глазницы имеется неглубокая ямка слезной железы (fossa glandulae lacrimalis). У медиального края верхней стенки, вблизи лобной вырезки, находится малозаметное углубление — блоковая ямка, рядом с которой иногда имеется выступ — блоковая ость.
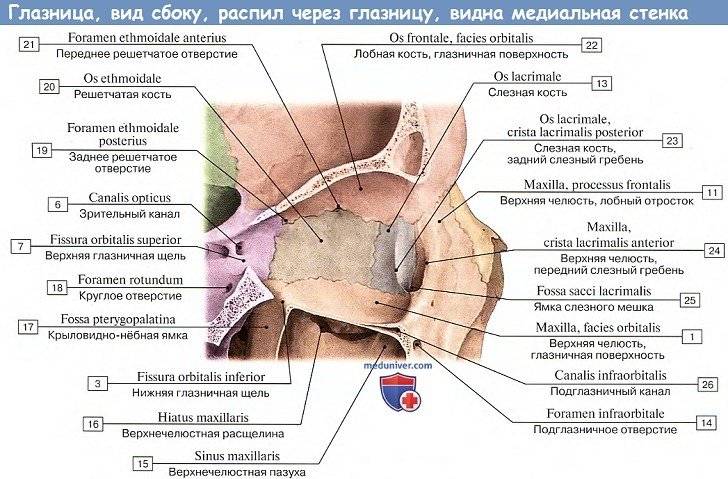
Медиальная стенка (paries medians) расположена сагиттально. Ее образуют глазничная пластинка решетчатой кости, лобный отросток верхней челюсти, слезная кость, тело клиновидной кости (сзади) и самый медиальный участок глазничной части лобной кости (вверху). Как вариант строения костей лица кпереди от слезной кости может располагаться добавочная слезная косточка, Руссо кость (Руссо Луи (Rousseau Louis Francois Emanuel, 1788—1868) — французский анатом и гистолог).
В переднем отделе медиальной стенки находится ямка слезного мешка (fossa saccilacrimalis), книзу переходящая в носослезный канал (canalis nasolacrimalis), который открывается в нижний носовой ход полости носа. Несколько кзади и кверху от ямки слезного мешка в верхней части медиальной стенки, в шве между лобной костью и глазничной пластинкой решетчатой кости, видны два отверстия: переднее решетчатое отверстие (foramen ethmoidale anterius) и заднее решетчатое отверстие (foramen ethmoidale posterius) для одноименных нервов и сосудов.
Нижняя стенка (paries inferior) — дно глазницы, образована глазничными поверхностями верхней челюсти и скуловой кости. Сзади стенку дополняет глазничный отросток нёбной кости (processus orbitalis ossis palatini). В нижней стенке глазницы расположена подглазничная борозда (sulcus infraorbitalis), которая кпереди переходит в одноименный канал, открывающийся на передней поверхности тела верхней челюсти подглазничным отверстием (foramen infraorbitale). В этой борозде и канале располагается подглазничный нерв.
Латеральная стенка (paries lateralis) образована глазничными поверхностями большого крыла клиновидной кости (facies orbitalis alae majoris ossis sphenoidalis) и лобного отростка скуловой кости (processus frontalis ossis zygomatici), а также участком скулового отростка лобной кости (processus zygomaticus ossis frontalis). На глазничной поверхности лобного отростка скуловой кости имеется Витнала бугорок (син.: краевой бугор, tuberculum marginale) (Витнал Самуил (Whithnall Samuel Ernst, 1876—1950) — английский анатом).
На латеральной стенке глазницы находится скулоглазничное отверстие (foramen zygomaticoorbitale) (для скулового нерва), ведущее в канал, который в глубине кости делится на два канальца. Один из них открывается на латеральной поверхности скуловой кости скулолицевым отверстием (foramen zygomaticofaciale), другой — на височной поверхности скуловисочным отверстием (foramen zygomaticotemporale).
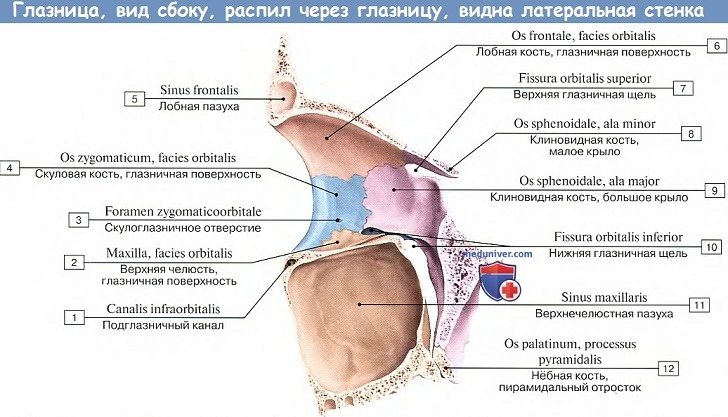
Междулатеральной и верхней стенками в глубине глазницы находится верхняя глазничная щель (fissura orbitalis superior), ведущая из глазницы в среднюю черепную ямку и ограниченная малым и большим крыльями клиновидной кости. Между латеральной и нижней стенками расположена нижняя глазничная щель (fissura orbitalis inferior), образованная задним краем глазничной поверхности тела верхней челюсти и глазничным отростком нёбной кости, с одной стороны, и нижним краем глазничной поверхности большого крыла клиновидной кости — с другой.
Через эту щель глазница сообщается с крыловидно-нёбной и подвисочной ямками (fossae pterygopalatina et infratemporalis). Через верхнюю и нижнюю глазничные щели проходят кровеносные сосуды, нервы. Глазница окружена многими структурами, имеющими важное клиническое значение.
В этой области выделяют два важных топографо-анатомических ориентира — Камперовская линия — линия, соединяющая переднюю носовую ость с верхним краем наружного слухового прохода; Кампера лицевой угол (син.: Топинарда угол, общий лицевой угол) — угол между глазнично-ушной горизонталью и линией, соединяющей верхненосовую точку, лежащую в медиально-сагиттальной плоскости на уровне примерно носолобного шва, и простион — самую переднюю точку альвеолярного края верхней челюсти по средней линии; это антропометрический показатель (Кампер Питер (Camper Peter, 1722—1789) — голландский врач, антрополог, палеонтолог и художник; Топинард Пауль (Topinard Paul, 1830—1912) — французский антрополог).
Нервная система человека очень сложна и до сих пор не изучена досконально. Она обеспечивает жизнедеятельность человека, его реакционные и чувствительные способности. Малейшее нарушение в деятельности нервной системы способно привести к тяжелым заболеваниям.
Анатомическое строение
Подглазничный (или нижнеглазничный) нерв – основная ветвь нервных волокон, отходящая от верхнечелюстного нерва, который следует из окончания тройничного нерва.
Последний представляет собой самую крупную пару (пятую по счету) черепных нервов. Ветвь тройничного нерва появляется из заднего отдела мозга сквозь круглое отверстие в клиновидной черепной кости.
В области виска нервные корешки объединяются в тройничный узел, который расходится на три ветви:
- глазная;
- нижнечелюстная;
- верхнечелюстная.
Глазной нерв распространяет нервные окончания к коже лба, скул, носа, отделам глазных яблок. Нижнечелюстная нервная ветвь идет к жевательным и другим мышцам ротовой полости, внутренней поверхности щек и губ.
Верхнечелюстная ветвь, пролегая через крыловидно-небную ямку (щелевидное пространство в боковой части черепа), разветвляется на три продолжения:
- скуловой нерв;
- узловые нервные ветви;
- подглазничный нерв.
Сквозь нижнеглазничную щель подглазничный нерв попадает в глазничную полость, продолжается вдоль подглазничной борозды и через подглазничный канал, а за ним – подглазничную щель попадает в клыковую ямку, расположенную в переднем лицевом отделе черепа.
Размер подглазничного нерва у разных людей отличается. При брахицефалии (малой высоте черепа относительно его ширины) ствол может достигать 27 мм. При долихоцефалии (соотношении, обратном брахицефалии) длина нервного ствола составляет до 32 мм.
По всей своей длине подглазничный нерв дает несколько ответвлений, которые расходятся по магистральному и рассыпному типам. Магистральный тип отхождений характеризуется наличием основного ствола и нескольких крупных нервов, отходящих от него. Отходящие по рассыпному типу нервы мелкие, их много, и они имеют множество связей.
Подглазничный нерв расходится на:
- Верхние альвеолярные ветви. Их подразделяют на передние, задние и средние. Эти ветви переплетаются с альвеолярными сосудами и пролегают вдоль верхней челюсти, объединяясь в верхнее зубное сплетение.
- Носовые ветви – внутренние и наружные.
- Верхние губные ветви.
- Нижние ветви век.
Подглазничный нерв и его ответвления тесно переплетаются с отростками лицевого нерва, образуя единую сеть нервных окончаний, определяющих подвижность и чувствительность лицевых мышц.
Функции подглазничного нерва
Строение и расположение сети нервных окончаний и ответвлений подглазничного нерва определяет выполняемые им функции.
Каждая маленькая веточка участвует в обеспечении нервными окончаниями отдельного участка лица человека.
Все зубы в верхней челюсти снабжаются (иннервируются) ответвлениями подглазничного ствола: большие коренные зубы – с помощью задних верхних альвеолярных ветвей, малые – с помощью средних ветвей, резцы и клыки – с помощью передних ветвей.
От верхних альвеолярных нервных стволов отходят верхние десневые и зубные ветви, которые и иннервируют зубы.
Передние верхние альвеолярные ветви частично участвуют в иннервации слизистой оболочки носа, а задние – слизистой гайморовой полости.
Остальные ответвления подглазничного нерва снабжают нервными окончаниями соответствующие отделы лица:
- Кожу носа – наружные носовые ветви.
- Слизистую носа – внутренние носовые ветви.
- Кожу нижнего века – нижние ветви век.
- Кожу и слизистую верхней губы – верхние губные ветви.
Подглазничный нерв, в отличие от тройничного, имеет только чувствительные корешки. Таким образом, иннервация зубов верхней челюсти, кожи и слизистой оболочки рта, носа позволяет человеку ощущать изменения температуры и влажности, прикосновения к этим поверхностям, частично – относительное взаимоположение отдельных частей лица.
Заболевания подглазничного нерва
Подглазничный нерв, как и любая другая ветвь нервно-сосудистой системы организма человека, подвержен повреждениям, вследствие которых развиваются различные болезни.
Среди причин поражений нервных окончаний выделяют:
- Атеросклероз сосудов головного мозга – уплотнение стенок сосудов и образование на их внутренней поверхности холестериновых бляшек, затрудняющих движение кровотока.
- Опухолевые заболевания.
- Специфическое расположение венозных и артериальных сосудов головного мозга, приводящее к сдавливанию нервных окончаний.
- Аневризма сосудов головного мозга – увеличение сосуда в связи с патологическими изменениями структуры его стенок.
- Рассеянный склероз – аутоимунное поражение нервных окончаний, при котором они теряют способность выполнять свои функции.
- Инфекционные заболевания.
- Различные травмы.
Основными заболеваниями подглазничного нерва являются неврит и невралгия. Неврит характеризуется наличием воспалительных процессов. Причиной заболевания может стать перенесенный сильный стресс, инфекционное или вирусное заражение, переохлаждение.
Невралгия характеризуется повышением чувствительности участков лица, иннервируемых пораженными нервными волокнами. Основными причинами невралгии считается сдавливание нервных окончаний и их недостаточное питание.
Неврит и невралгия имеют схожие симптомы и сопровождаются снижением чувствительности и болями в области нижних век, скул, верхней челюсти и ее зубов, наружных уголков глаз, нижних век или боковой поверхности лица.
Симптомы могут проявляться с одной стороны лица или иметь двусторонний характер в зависимости от вида и степени поражения нервных окончаний.
Диагностика заболеваний подглазничного нерва заключается в физикальном осмотре пациента и изучении чувствительности тех или иных участков лица. Также больному необходимо сдать анализы крови на выявление возможных возбудителей болезни.
В зависимости от поставленного диагноза врач назначает программу лечения. При установлении заболеваний, вызванных возбудителями, назначаются соответствующие противовирусные, противогрибковые или противомикробные препараты.
Для снятия болевого синдрома назначают анальгетические спазмолитические или противовоспалительные нестероидные препараты. Возможно назначение антиконвульсантов для прекращения судорожных сокращений мышц.
Подглазничный нерв отвечает за чувствительность достаточно большого количества мышц и тканей. Его заболевания чреваты не только дискомфортными ощущениями, но и различными неприятными последствиями, поэтому при появлении симптомов необходимо обращаться к специалисту.
С анатомией нервной системы вас ознакомит видеосюжет:
Заметили ошибку? Выделите ее и нажмите Ctrl+Enter, чтобы сообщить нам.


Содержание:
- 1 Чувствительные нервы
- 2 Иннервация слезной железы
- 3 Двигательные нервы
- 4 Хирургические подходы к различным отделам глазницы
В этом разделе мы изложим лишь данные о распределении чувствительных и двигательных нервов в глазнице без указания их хода вне ее.
Тройничный нерв (n. trigeminalis). Чувствительные ветви тройничного нерва первоначально проникают в глазницу, проходят через нее, а затем ее покидают. Иннервируют они содержимое глазницы, кожу 2/3 поверхности лица, а также подлежащие под кожей структуры.
Глазной нерв (n. ophthalmicus) является первой ветвью тройничного нерва (рис. 2.7.1).
В области пещеристой пазухи нерв разделяется на 3 ветви: лобную, носоресничную и слезную. Эти ветви проникают в глазницу раздельно через верхнюю глазничную щель. В пещеристой пазухе глазной нерв отдает ветви к глазодвигательному нерву (n. oculomotorius), блоковому (n. trochlearis) и отводящему (n. abducens). К глазному нерву присоединяются в пещеристой пазухе симпатические веточки, исходящие из сонного сплетения.
Слезный нерв (n. lacrimalis) проникает в глазницу через верхнюю глазничную щель сразу над цинновым кольцом. Объединяясь со слезной артерией, слезный нерв направляется кпереди, располагаясь сверху и темпорально от наружной прямой мышцы глаза, а затем проникает в слезную железу с задней ее поверхности. Здесь он формирует верхнюю и нижнюю ветви. Первая иннервирует слезную железу, конъюнктиву и наружную часть верхнего века. Перед проникновением в железу слезный нерв получает ветвь от скуло-височного нерва (n. zygomaticotemporalis), содержащего парасимпатические волокна.
Лобный нерв (n. frontalis) проникает в глазницу через верхнюю глазничную щель над цинновым кольцом и направляется кпереди вдоль надкостницы верхней стенки глазницы. Недалеко от переднего края глазницы он разделяется на надблочный и надглазничный нервы (рис. 2.7.1). Надглазничный нерв продолжается вперед и покидает глазницу вместе с надглазничной артерией через одноименное отверстие.
Лобный нерв обеспечивает чувствительную иннервацию верхнего века, кожи лба, скальпа и лобной пазухи.
Надблоковый нерв также направляется кпереди и покидает глазницу через надблоковую выемку, располагаясь несколько выше надглазничного нерва. Лобный нерв иннервирует кожу лба, конъюнктиву и верхнее веко.
Носоресничный нерв (n. nasociliaris) проникает в глазницу через верхнеглазничную щель, располагаясь в цинновом кольце (рис. 2.7.2).
Только эта ветвь тройничного нерва обеспечивает чувствительную иннервацию глазного яблока.
Сразу после вхождения в глазницу носоресничный нерв лежит выше зрительного нерва вместе с глазной артерией. При этом он располагается между верхней косой и внутренней прямой мышцами. В дальнейшем нерв идет вдоль глазной артерии с внутренней ее стороны.
От носоресничного нерва отделяется несколько ветвей. Первая ветвь является чувствительным (сенсорным) корешком ресничного ганглия (ganglion ciliare), который лежит в одном сантиметре кпереди от зрительного канала. В том месте, где носоресничный нерв располагается с вну тренней стороны зрительного нерва, его ветви образуют длинные ресничные нервы (nn. ciliares longi). Их обычно два. Длинные цилиарные (ресничные) нервы прободают склеру и направляются кпереди в субхороидальном пространстве, иннервируя радужку, ресничное тело и роговицу. Они также несут симпатические волокна дилятатору радужки.
Ветви заднего решетчатого нерва (n. ethmoidcdis posterior) отделяются от носоресничного нерва (n. nasocilliaris), проходят медиально и входят в задние решетчатые отверстия (foramen ethmoidcdis posterior) (рис. 2.7.2). Две конечные ветви носоресничного нерва являются не чем иным, как передним решетчатым нервом (n. ethmoidcdis anterior) и подблоковым нервом (n. infratrochlearis).
Передний решетчатый нерв проникает через передние решетчатые отверстия и иннервирует переднюю часть решетчатой кости. Дальше он проникает в переднюю черепную ямку, а затем в виде наружного носового нерва направляется вниз через крышу носа, иннервируя небольшой участок носа.
Подблоковый нерв направляется вперед, покидает глазницу и иннервирует внутреннюю часть конъюнктивы, кожу, слезный мешок и слезные канальцы.
Ресничный ганглий (Ganglion ciliary). Этот ганглий относится к вегетативной нервной системе (рис. 2.7.3).
Именно в нем прерываются парасимпатические волокна, идущие из ядра Якубовича—Эдингера—Вестфаля в составе глазодвигательного нерва к гладким мышцам глаза.
Ресничный ганглий различен по форме и размерам. Длина его порядка 1,5 мм Он находится снаружи зрительного нерва приблизительно в 1 см от зрительного отверстия и 1,5 см позади глазного яблока. Это место расположено как раз между наружной прямой мышцей глаза и зрительным нервом.
Ресничный ганглий имеет три задних корешка:
-
чувствительный корешок, идущий из носоресничного нерва,
двигательный корешок от ветвей глазодвигательного нерва
Двигательный корешок иннервирует нижнюю косую мышцу и, как указано выше, несет парасимпатические волокна. Эти параганглионарные волокна являются единственными волокнами, которые прерываются в ганглии. Другие волокна (чувствительные и симпатические) проходят через него без прерывания. Все ядра двигательных клеток в ресничном ганглии, таким образом, дают начало постганглионарным парасимпатическим волокнам.
Warwick выявил, что 3% постганглионарных парасимпатических волокон направляется к радужной оболочке, а 94% — к ресничному телу. Таким образом, большинство парасимпатических волокон контролируют аккомодацию и лишь 3% обеспечивают сужение зрачка.
Чувствительный корешок носоресничного нерва отдает афферентные волокна роговой и радужной оболочкам, а также к ресничному телу.
Симпатический корешок идет от сплетения, расположенного вокруг внутренней сонной артерии, и отдает симпатические волокна в направлении сосудов глаза.
Чувствительный корешок, идущий из носоресничного нерва, иногда бывает реальным анатомическим образованием.
Симпатическая иннервация может обеспечиваться как ответвлением нервного ствола, исходящего из носоресничного нерва, так и исходящего из симпатического сплетения глазной артерии.
От переднего конца ресничного ганглия берут свое начало 3—6 веточек коротких ресничных нервов, прободающих склеру вокруг зрительного нерва. По ходу этих нервов в глазное яблоко проникают парасимпатические волокна к мышцам, расширяющим и суживающим зрачок (дилятатор и сфинктер радужной оболочки) (рис. 2.7.3).
Верхнечелюстной нерв (n. maxillaris) является второй ветвью тройничного нерва. Две ветви этого нерва проникают в глазницу через нижнеглазничную щель. Конечной ветвью верхнечелюстного нерва является подглазничный нерв. Лежит он в подглазничном желобке, направляется в нижнеглазничный канал и покидает глазницу.
Подглазничный нерв обеспечивает чувствительными волокнами кожу щеки и поверхность носа.
Второй ветвью верхнечелюстного нерва является скуловой нерв (n. zygomctticus). После проникновения в глазницу он разделяется на скуло-лицевой нерв, который лежит на латеральной глазничной стенке, и скуло-височный нерв, направляющийся вверх вдоль глазничной стенки. Здесь скуло-височный нерв соединяется со слезным нервом и отдает парасимпатические волокна слезной железе.
Парасимпатическая иннервация. Об особенностях парасимпатической иннервации слезной железы можно у знать в разделе, посвященном лицевому нерву.
Симпатическая иннервация. Симпатическая иннервация слезной железы осуществляется нервными волокнами верхнего шейного ганглия. Постганглионарные волокна из верхнего шейного ганглия направляются к слезной железе вместе с скуло-височным и слезным нервами вдоль слезной артерии.
Глазодвигательный нерв (n. ocidomotorius) разделяется в области пещеристой пазухи в нескольких миллиметрах позади циннова кольца на верхнюю и нижнюю ветви. Обе эти ветви проникают в глазницу через верхнюю глазничную щель в пределах циннова кольца.
Верхняя ветвь глазодвигательного нерва располагается в мышечной воронке медиальней зрительного нерва (рис. 2.7.2, 2.7.3). Такое расположение отмечается лишь до места проникновения нерва в верхнюю прямую мышцу глаза (на расстоянии 15 мм от вершины глазницы). Затем она отдает две конечные ветви леватору верхнего века.
Нижняя ветвь глазодвигательного нерва разделяется на три ветви. Одна ветвь направляется вниз и вперед и проникает в нижнюю прямую мышцу. Вторая идет под зрительным нервом и проникает во внутреннюю прямую мышцу глаза.
Наиболее длинная третья ветвь, распространяясь вдоль глазницы, проникает в нижнюю косую мышцу. Эта ветвь отдает вертикальные парасимпатические волокна расположенному несколько выше ресничному ганглию. Точное расположение парасимпатических волокон в нерве неизвестно, но предполагают, что они лежат поверхностно с верхне-внутренней стороны нерва.
Отводящий нерв (n. abducens (VI). Шестой черепномозговой нерв проникает в глазницу через верхнеглазничную щель, располагаясь внутри циннова кольца. При этом он лежит между зрительным нервом и наружной прямой мышцей (рис. 2.7.3). Отводящий нерв включается во внутреннюю поверхность наружной прямой мышцы на границе перехода задней трети мышцы в передние две трети.
Блоковый нерв (n. trochlearis (IV). Четвертый черепномозговой нерв проникает в глазницу через верхнеглазничную щель и располагается несколько кнаружи циннова кольца и кнутри лобного нерва (рис. 2.7.3). Он направляется вперед и медиально под крышей глазницы и проникает в верхнюю косую мышцу. Ход нерва можно наблюдать лишь при иссечении надкостницы верхней стенки глазницы.
Изложив основные сведения относительно строения костных образований глазницы, ее мягких тканей, строения век. нам представляется необходимым напомнить читателю об основных хирургических подходах к содержимому глазницы.
Выше было показано, что в различных отделах глазницы (субпериостальное хирургическое пространство, пространство глазницы вне мышечной воронки, пространство, расположенное внутри мышечной воронки, эписклеральное хирургическое пространство, расположенное между теноновой капсулой и глазным яблоком) преобладает тот или иной тип патологического процесса. Наиболее часто это опухоли различного происхождения и степени злокачественности. В зависимости от локализации новообразования разработаны различные оперативные подходы к той или иной части глазницы (рис. 2.7.5).
При этом хирургу приходится во время оперативного вмешательства рассекать различные мягкие образования глазницы и манипулировать с ними, что предопределяет необходимость знания топографии тканей глазницы. Мы перечислим основные подходы к структурам глазницы.
-
Медиальный подход (медиальная орбитотомия) применяется в тех случаях, когда патологический процесс локализуется с назальной стороны глазницы. Этот подход наиболее хороший для визуализации зрительного отверстия. При нем может быть обнажена внутренняя стенка глазницы, что позволяет диагностировать патологию решетчатой пазухи (этмоидит, мукоцеле, опухоли и др.) и произвести необходимые манипуляции.
Разрез в области брови. Рубца после проведения разреза в области брови не видно. Наиболее часто он производится при развитии опухолей в области слезной железы или артериовенозных аневризм.
Латеральный трансконъюнктивальный подход. После рассечения наружной прямой мышцы глаза и выведении глазного яблока этот подход позволяет свободно подойти к мышечной воронке. По этой причине он наиболее предпочтителен при проведении манипуляций в заднем отделе глазницы.
Медиальный трансконъюнктивальный подход. Этот подход предполагает резекцию сухожилия внутренней прямой мышцы и выведение глазного яблока. Таким образом достигается подход к мышечной воронке. Недостатком латерального и медиального трансконъюнктивальных подходов является небольшое пространство, образующееся в результате операции между глазным яблоком и стенкой глазницы. По данным Reeh, Wobig, Wirtschafter, расстояние, образующееся между глазным яблоком и наружной стенкой глазницы, равняется 4,5 мм, а между медиальной стенкой глазницы и глазным яблоком — 6,2 мм.
Латеральная орбитотомия по Кронлайну. Эта операция сводится к удалению латеральной глазничной стенки, что дает наиболее широкий подход к тканям глазницы. Используется подобное оперативное вмешательство при наличии в глазнице обширных опухолевых масс. Он был предложен и для декомпрессии глазницы при тиреоидном экзофтальме. Предложено большое число модификаций операции в зависимости от особенностей локализации и типа патологии.
Экстрапериостальный подход. Этот под ход характеризуется разрезом по нижнему краю глазницы, что позволяет отслоить от нижней стенки глазницы надкостницу и подойти к костным образованиям глазницы и нижней части мягких тканей.
Транссептальный подход. Разрез при этом подходе производится по линии расположения глазничной перегородки.
Глазной нерв ( п. ophtalmicus ) является первой, наиболее тонкой ветвью тройничного нерва. Он чувствительный и иннервирует кожу лба и переднего отдела височной и теменной областей, верхнего века, спинки носа, а также частично слизистую оболочку носовой полости, оболочки глазного яблока и слезную железу (рис. 1).
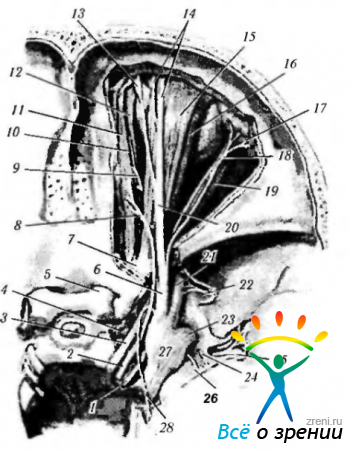
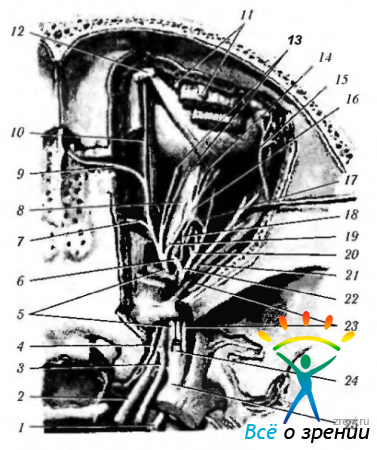
Рис. 1 . Нервы глазницы, вид сверху. (Частично удалены мышца, поднимающая верхнее веко, и верхняя прямая и верхняя косая мышцы глаза):
1 — длинные ресничные нервы; 2 — короткие ресничные нервы; 3, 11 — слезный нерв; 4 — ресничный узел; 5 — глазодвигательный корешок ресничного узла; 6 — дополнительный глазодвигательный корешок ресничного узла; 7 — носоресничный корешок ресничного узла; 8 — ветви глазодвигательного нерва к нижней прямой мышце глаза; 9, 14 — отводящий нерв; 10 — нижняя ветвь глазодвигательного нерва; 12 — лобный нерв; 13 — глазной нерв; 15 — глазодвигательный нерв; 16 — блоковый нерв; 17 — ветвь пещеристого симпатического сплетения; 18 — носоресничный нерв; 19 — верхняя ветвь глазодвигательного нерва; 20 — задний решётчатый нерв; 21 — зрительный нерв; 22 — передний решётчатый нерв; 23 — подблоковый нерв; 24 — надглазничный нерв; 25 — надблоковый нерв
Нерв имеет в толщину 2—3 мм, состоит из 30—70 сравнительно мелких пучков и содержит от 20 000 до 54 000 миелиновых нервных волокон, преимущественно небольшого диаметра (до 5 мкм). По отхождении от тройничного узла нерв проходит в наружной стенке пещеристого синуса, где отдает возвратную оболочечную (тенториальную) ветвь (r. meningeus recurrens (tentorius) к намету мозжечка. Вблизи верхней глазничной щели глазной нерв делится на 3 ветви: слезный , лобный и теоретичный нервы .
1. Слезный нерв ( п. lacrimalis ) располагается вблизи наружной стенки глазницы, где принимает соединительную ветвь со скуловым нервом (r. communicant cum nervo zygomatico) . Обеспечивает чувствительную иннервацию слезной железы, а также кожу верхнего века и латерального угла глазной щели.
2. Лобный нерв ( п. frontalis ) — самая толстая ветвь глазного нерва. Проходит под верхней стенкой глазницы и делится на две ветви: надглазничный нерв (п. supraorbitalis) , идущий через надглазничную вырезку к коже лба, и надблоковый нерв (п. supratrochlearis) , выходящий из глазницы у ее внутренней стенки и иннервирующий кожу верхнего века и медиального угла глаза.
3. Носоресничный нерв ( п. nasociliaris ) лежит в глазнице у медиальной ее стенки и под блоком верхней косой мышцы выходит из глазницы в виде конечной ветви — подблокового нерва (п. infratrochlearis) , который иннервирует слезный мешок, конъюнктиву и медиальный угол глаза. На своем протяжении носоресничный нерв отдает следующие ветви:
1) длинные ресничные нервы (пп. ciliares longi) к глазному яблоку;
2) задний решётчатый нерв (п. ethmoidalis posterior) к слизистой оболочке клиновидной пазухи и задних ячеек решётчатого лабиринта;
3) передний решётчатый нерв (п. ethmoidalis anterior) к слизистой оболочке лобной пазухи и носовой полости ( rr. nasales interni laterales et mediates ) и к коже кончика и крыла носа.
Кроме того, от носоресничного нерва отходит соединительная ветвь к ресничному узлу.
Ресничный узел ( ganglion ciliare ) (рис. 2), длиной до 4 мм лежит на латеральной поверхности зрительного нерва, приблизительно на границе между задней и средней третями длины глазницы. В ресничном узле, как и в других парасимпатических узлах тройничного нерва, находятся парасимпатические многоотростчатые (мультиполярные) нервные клетки, на которых преганглионарные волокна, образуя синапсы, переключаются на постганглионарные. Через узел транзитно проходят чувствительные волокна.
Рис. 2. Ресничный узел (препарат А.Г. Цыбулькина). Импрегнация нитратом серебра, просветление в глицерине. Ув. х12.
1 — ресничный узел; 2 — ветвь глазодвигательного нерва к нижней косой мышце глаза; 3 — короткие ресничные нервы; 4 — глазная артерия; 5 — носоресничный корешок ресничного узла; 6 — добавочные глазодвигательные корешки ресничного узла; 7 — глазодвигательный корешок ресничного узла
К узлу подходят соединительные ветви в виде его корешков:
1) парасимпатический (radix parasympathica (oculomotoria) gangliiciliaris) — из глазодвигательного нерва;
2) чувствительный (radix sensorial (nasociliaris) ganglii ciliaris) — из носоресничного нерва.
От ресничного узла отходит от 4 до 40 коротких ресничных нервов (пп. ciliares breves) , идущих внутрь глазного яблока. Они содержат постганглионарные парасимпатические волокна, иннервирующие ресничную мышцу, сфинктер и в меньшей степени дилататор зрачка, а также чувствительные волокна к оболочкам глазного яблока. (Симпатические волокна к мышце, расширяющей зрачок, описаны ниже).
Верхнечелюстной нерв ( п. maxillaries ) - вторая ветвь тройничного нерва, чувствительный. Имеет толщину 2,5—4,5 мм и состоит из 25—70 небольших пучков, содержащих от 30 000 до 80 000 миелиновых нервных волокон, преимущественно небольшого диаметра (до 5 мкм).
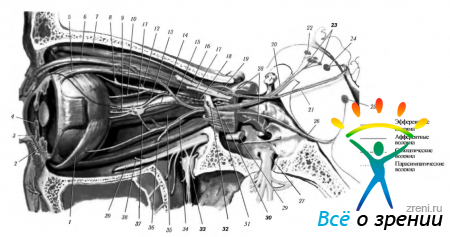
Верхнечелюстной нерв иннервирует твердую оболочку головного мозга, кожу нижнего века, латерального угла глаза, передней части височной области, верхней части щеки, крыльев носа, кожу и слизистую оболочку верхней губы, слизистую оболочку задней и нижней частей носовой полости, слизистую оболочку клиновидной пазухи, нёба, зубы верхней челюсти. По выходе из черепа через круглое отверстие нерв попадает в крыловидно-нёбную ямку, проходит сзади наперед и изнутри кнаружи (рис. 3). Длина отрезка и его положение в ямке зависят от формы черепа. При брахицефалическом черепе длина отрезка нерва в ямке составляет 15—22 мм, он расположен в ямке глубоко — до 5 см от середины скуловой дуги. Иногда нерв в крыловидно-нёбной ямке закрыт костным гребнем. При долихоцефалическом черепе длина рассматриваемого участка нерва 10—15 мм, он располагается более поверхностно — до 4 см от середины скуловой дуги.
Рис. 3. Верхнечелюстной нерв, вид с латеральной стороны. (Стенка и содержимое глазницы удалены):
1 — слезная железа; 2 — скуловисочный нерв; 3 — скулолицевой нерв; 4 — наружные носовые ветви переднего решётчатого нерва; 5 — носовая ветвь; 6 — подглазничный нерв; 7 — передние верхние альвеолярные нервы; 8 — слизистая оболочка верхнечелюстной пазухи; 9 — средний верхний альвеолярный нерв; 10— зубные и десневые ветви; 11 — верхнее зубное сплетение; 12— подглазничный нерв в одноименном канале; 13 — задние верхние альвеолярные нервы: 14 — узловые ветви к крылонёбному узлу; 15 — большой и малый нёбные нервы: 16 — крылонёбный узел; 17 — нерв крыловидного канала; 18 — скуловой нерв; 19 — верхнечелюстной нерв; 20 — нижнечелюстной нерв; 21 — овальное отверстие; 22 — круглое отверстие; 23 — менингеальная ветвь; 24 — тройничный нерв; 25 — тройничный узел; 26 — глазной нерв; 27 — лобный нерв; 28 — носоресничный нерв; 29 — слезный нерв; 30 — ресничный узел
В пределах крыловидно-нёбной ямки верхнечелюстной нерв отдает менингеалъную ветвь (г. meningeus) к твердой мозговой оболочке и разделяется на 3 ветви:
1) узловые ветви к крылонёбному узлу;
2) скуловой нерв;
3) подглазничный нерв, являющийся непосредственным продолжением верхнечелюстного нерва.
1. Узловые ветви к крылонёбному узлу ( rr. ganglionares ad ganglio pterygopalatinum ) (числом 1—7) отходят от верхнечелюстного нерва на расстоянии 1,0—2,5 мм от круглого отверстия и идут к крылонёбному узлу, отдавая нервам, начинающимся от узла, чувствительные волокна. Некоторые узловые ветви минуют узел и присоединяются к его ветвям.
Крылонёбный узел ( ganglion pterygopalatinum ) — образование парасимпатической части автономной нервной системы. Узел треугольной формы, длиной 3—5 мм, содержит мультиполярные клетки и имеет 3 корешка:
1) чувствительный — узловые ветви ;
2) парасимпатический — большой каменистый нерв (п. petrosus major) (ветвь промежуточного нерва), содержит волокна к железам носовой полости, нёба, слезной железе;
3) симпатический — глубокий каменистый нерв (п. petrosus profundus) отходит от внутреннего сонного сплетения, содержит пост-ганглионарные симпатические нервные волокна из шейных узлов. Как правило, большой и глубокие каменистые нервы соединяются в нерв крыловидного канала, проходящий через одноименный канал в основании крыловидного отростка клиновидной кости.
От узла отходят ветви, в составе которых есть секреторные и сосудистые (парасимпатические и симпатические) и чувствительные волокна (рис. 4):
Рис. 4. Крылонёбный узел (схема):
1 — верхнее слюноотделительное ядро; 2— лицевой нерв; 3— коленце лицевого нерва; 4 — большой каменистый нерв; 5— глубокий каменистый нерв; 6— нерв крыловидного канала; 7 — верхнечелюстной нерв; 8— крылонёбный узел; 9 — задние верхние носовые ветви; 10— подглазничный нерв; 11 — носо-нёбный нерв; 12 — постганглионарные автономные волокна к слизистой оболочке носовой полости; 13 — верхнечелюстная пазуха; 14 — задние верхние альвеолярные нервы; 15— большой и малый нёбные нервы; 16— барабанная полость; 17— внутренний сонный нерв; 18— внутренняя сонная артерия; 19— верхний шейный узел симпатического ствола; 20 — автономные ядра спинного мозга; 21 — симпатический ствол; 22 — спинной мозг; 23 — продолговатый мозг
1) глазничные ветви (rr. orbitales) , 2—3 тонких ствола, проникают через нижнюю глазничную щель и далее вместе с задним решетчатым нервом идут через мелкие отверстия клиновидно-решётчатого шва к слизистой оболочке задних ячеек решётчатого лабиринта и клиновидной пазухи;
2) задние верхние носовые ветви (rr. nasales posteriores superiors) (числом 8—14) выходят из крыловидно-нёбной ямки через клиновидно-нёбное отверстие в носовую полость и делятся на две группы: латеральную и медиальную (рис. 5). Латеральные ветви (rr. nasales posteriores superiores laterales) (6—10), идут к слизистой оболочке задних отделов верхней и средней носовых раковин и носовых ходов, задних ячеек решётчатой кости, верхней поверхности хоан и глоточного отверстия слуховой трубы. Медиальные ветви (rr. nasales posteriores superiores mediates) (2-3), разветвляются в слизистой оболочке верхнего отдела перегородки носа.
Рис. 5. Носовые ветви крылонёбного узла, вид со стороны полости носа: 1 — обонятельные нити; 2, 9 — носонёбный нерв в резцовом канале; 3 — задние верхние медиальные носовые ветви крылонёбного узла; 4 — задние верхние латеральные носовые ветви; 5 — крылонёбный узел; 6 — задние нижние носовые ветви; 7 — малый нёбный нерв; 8 — большой нёбный нерв; 10 — носовые ветви переднего решётчатого нерва
Одна из медиальных ветвей — носонёбный нерв (п. nasopalatinus) — проходит между надкостницей и слизистой оболочкой перегородки вместе с задней артерией перегородки носа вперед, к носовому отверстию резцового канала, через который достигает слизистой оболочки передней части нёба (рис. 6). Образует соединение с носовой ветвью верхнего альвеолярного нерва.
Рис. 6. Источники иннервации нёба, вид снизу (мягкие ткани удалены):
1 — носонёбный нерв; 2 — большой нёбный нерв; 3 — малый нёбный нерв; 4 — мягкое нёбо
3) нёбные нервы (пп. palatine) распространяются от узла через большой нёбный канал, образуя 3 группы нервов:
1) большой нёбный нерв (п. palatinus major) — самая толстая ветвь, выходит через большое нёбное отверстие на нёбо, где распадается на 3—4 ветви, иннервирующие большую часть слизистой оболочки нёба и ее железы на участке от клыков до мягкого нёба;
2) малые нёбные нервы (пп. palatini minores) вступают в полость рта через малые нёбные отверстия и ветвятся в слизистой оболочке мягкого нёба и области нёбной миндалины;
3) нижние задние носовые ветви (rr. nasales posteriores inferiors) входят в большой нёбный канал, покидают его через мелкие отверстия и на уровне нижней носовой раковины вступают в носовую полость, иннервируя слизистую оболочку нижней раковины, среднего и нижнего носовых ходов и верхнечелюстной пазухи.
2. Скуловой нерв ( п. zygomaticus ) ответвляется от верхнечелюстного нерва в пределах крыловидно-нёбной ямки и проникает через нижнюю глазничную щель в глазницу, где идет по наружной стенке, отдает соединительную ветвь к слезному нерву, содержащую секреторные парасимпатические волокна к слезной железе, входит в скулоглазничное отверстие и внутри скуловой кости делится на две ветви:
1) скулолицевую ветвь (г. zygomaticofacialis) , которая выходит через скулолицевое отверстие на переднюю поверхность скуловой кости; в коже верхней части щеки отдает ветвь к области наружного угла глазной щели и соединительную ветвь — к лицевому нерву;
2) скуловисочная ветвь (г. zygomaticotemporalis) , которая выходит из глазницы через одноименное отверстие скуловой кости, прободает височную мышцу и ее фасцию и иннервирует кожу передней части височной и задней части лобной областей.
3. Подглазничный нерв ( п. infraorbitalis ) является продолжением верхнечелюстного нерва и получает свое название после отхождения от него указанных выше ветвей. Подглазничный нерв покидает крыловидно-нёбную ямку через нижнюю глазничную щель, проходит по нижней стенке глазницы вместе с одноименными сосудами в подглазничной борозде (в 15% случаев вместо борозды имеется костный канал) и выходит через подглазничное отверстие под мышцу, поднимающую верхнюю губу, разделяясь на конечные ветви. Длина подглазничного нерва различна: при брахицефалии ствол нерва составляет 20—27 мм, а при долихоцефалии — 27—32 мм. Положение нерва в глазнице соответствует парасагиттальной плоскости, проведенной через подглазничное отверстие.
Отхождение ветвей может быть также различным: рассыпным, при котором от ствола отходят многочисленные тонкие нервы с множеством связей, или магистральным с небольшим числом крупных нервов. На своем пути подглазничный нерв отдает следующие ветви:
1) верхние альвеолярные нервы (пп. alveolares superiors) иннервируют зубы и верхнюю челюсть (см. рис. 4). Различают 3 группы ветвей верхних альвеолярных нервов:
1) задние верхние альвеолярные ветви (rr. alveolares superiores posteriors) ответвляются от подглазничного нерва, как правило, в крыловидно-нёбной ямке числом 4—8 и располагаются вместе с одноименными сосудами по поверхности бугра верхней челюсти. Часть самых задних нервов идет по наружной поверхности бугра вниз, к альвеолярному отростку, остальные входят через задние верхние альвеолярные отверстия в альвеолярные каналы. Ветвясь вместе с другими верхними альвеолярными ветвями, они формируют нервное верхнее зубное сплетение (plexus dentalis superior) , которое залегает в альвеолярном отростке верхней челюсти над верхушками корней. Сплетение густое, широкопетлистое, растянуто по всей длине альвеолярного отростка. От сплетения отходят верхние десневые ветви (rr. gingivales superiors) к периодонту и пародонту на участке верхних моляров и верхние зубные ветви (rr. dentales superiors) — к верхушкам корней больших коренных зубов, в пульпарной полости которых они разветвляются. Кроме того, задние верхние альвеолярные ветви посылают тонкие нервы к слизистой оболочке верхнечелюстной пазухи;
2) средняя верхняя альвеолярная ветвь (r. alveolaris superior) в виде одного или (реже) двух стволиков ответвляется от подглазничного нерва, чаще в крыловидно-нёбной ямке и (реже) в пределах глазницы, проходит в одном из альвеолярных каналов и ветвится в костных канальцах верхней челюсти в составе верхнего зубного сплетения. Имеет соединительные ветви с задними и передними верхними альвеолярными ветвями. Иннервирует посредством верхних десневых ветвей пародонт и периодонт на участке верхних премоляров и посредством верхних зубных ветвей — верхние премоляры;
3) передние верхние альвеолярные ветви (rr. alveolares superiores апteriores) возникают от подглазничного нерва в передней части глазницы, которую покидают через альвеолярные каналы, проникая в переднюю стенку верхнечелюстной пазухи, где входят в состав верхнего зубного сплетения. Верхние десневые ветви иннервируют слизистую оболочку альвеолярного отростка и стенки альвеол на участке верхних клыков и резцов, верхние зубные ветви — верхние клыки и резцы. Передние верхние альвеолярные ветви посылают тонкую носовую ветвь к слизистой оболочке переднего отдела дна носовой полости;
2) нижние ветви век (rr. palpebrales inferiors) ответвляются от подглазничного нерва по выходе из подглазничного отверстия, проникают через мышцу, поднимающую верхнюю губу, и, разветвляясь, иннервируют кожу нижнего века;
3) наружные носовые ветви (rr. nasales superiors) иннервируют кожу в области крыла носа;
4) внутренние носовые ветви (rr. nasales interni) подходят к слизистой оболочке преддверия полости носа;
5) верхние губные ветви (rr. labiates superiors) (числом 3—4) идут между верхней челюстью и мышцей, поднимающей верхнюю губу, вниз; иннервируют кожу и слизистую оболочку верхней губы до угла рта.
Все перечисленные наружные ветви подглазничного нерва образуют связи с ветвями лицевого нерва.
Анатомия человека С.С. Михайлов, А.В. Чукбар, А.Г. Цыбулькин
Читайте также:


