После полиомиелита ребенок чихает
Детские инфекции: симптомы, лечение, прививки
Коклюш и полиомиелит — детские инфекции, которые встречаются сегодня довольно редко. Их симптомы поначалу напоминают простуду или грипп — у ребенка поднимается температура, появляется кашель или насморк. Однако в дальнейшем коклюшная инфекция и вирус полиомиелита действуют на нервную систему и требуют тщательного наблюдения и лечения. Что надо знать родителям об этих заболеваниях?

Коклюш
Вспышки заболеваний коклюшем происходят каждые 2–3 года, но даже в спокойные периоды болезнь оживляется в холода. Многие родители считают, что коклюшем болеют только малыши. На самом деле он встречается в любом возрасте, но труднее всего переносится детьми до года.
Как только вашему малышу исполнится 3 месяца, ему сделают первую прививку от коклюша. Затем с интервалом в полтора месяца ребенку введут еще 2 инъекции препарата, состоящего из "убитых" коклюшных микробов (АКДС, Тетракок, Инфанрикс). В 1,5–2 года нужно будет сделать ревакцинацию. Благодаря этой программе две трети привитых детей остаются здоровы, даже если случайно пообщаются с больным коклюшем. А остальным вакцинация поможет справиться с болезнью быстрее и без осложнений.
Коклюш — коварная инфекция: в первые дни его легко спутать с обычной простудой. У ребенка поднимается температура, появляется насморк, сухой кашель. Скоро малышу становится лучше, но кашель не только не проходит, а усиливается. Приступы начинаются серией коротких толчков и чередуются со свистящим вдохом, похожим на петушиный крик. По этому характерному звуку обычно и опознают болезнь; из‑за него она получила свое название ("кок" по‑французски — "петух").
Часто приступ заканчивается рвотой с густой вязкой слизью, у малыша может пойти кровь из носа. Обычно кашель усиливается ночью, а у совсем маленьких детей может даже привести к остановке дыхания. Вот почему малышей до трех месяцев врачи стараются поскорее отправить в больницу. Так же поступают и с детьми постарше, особенно если приступы кашля случаются чаще 20 раз в сутки или коклюш приводит к каким‑то серьезным осложнениям.
Когда больной коклюшем говорит, чихает и особенно кашляет, вместе с капельками слизи в воздух попадают сотни тысяч бактерий-возбудителей. К счастью, действуют они только на близком расстоянии (1–3 метра). Поэтому чаще всего коклюшем заражаются те, кто находится рядом с больным.
Если врачи подозревают у ребенка коклюш, они берут мазок из зева и исследуют на наличие коклюшной палочки. Лучше, если медики успеют сделать анализы в первые две недели болезни, тогда есть шанс остановить инфекцию в самом начале. Обычно с момента заражения до появления кашля проходит от недели до трех, а всего болезнь длится 1,5–2 месяца.

Если малыш заболел
Главное правило — тишина и покой. На время лечения коклюша малышу лучше отказаться от шумных игр, ведь любые раздражители, в том числе и громкие звуки, могут вызвать приступы кашля. Если ребенок спит, его лучше не будить, чтобы не спровоцировать новые приступы. Даже если малыш проспит обед или ужин, ничего страшного. Заболевшего малыша не стоит перекармливать; пусть он ест чаще, но небольшими порциями.
Самое неприятное проявление коклюша — нехватка кислорода, от которой страдают все органы, и прежде всего головной мозг. Чтобы восполнить этот дефицит, врачи советуют гулять с малышом не меньше 2 часов в день. Не стоит отменять прогулку из‑за холодов: температуру до —10 °С хорошо переносят даже груднички.
Не забывайте почаще проветривать детскую и каждый день мыть полы. Чтобы ребенку легче дышалось, воздух в комнате должен быть сухим, а его температура — не выше 20–22 °С.
Если дефицит кислорода слишком сильный, врачи применяют особый метод — оксигенотерапию. Во время этой процедуры кислород подается в нос через катетер или малыша помещают в специальную палатку.
Полиомиелит у детей
Полиомиелит справедливо считается грозным заболеванием. Возбудители вируса полиомиелита попадают в организм человека через рот, размножаются в желудочно-кишечном тракте, откуда с потоком крови проникают в центральную нервную систему. Излюбленное место их обитания — двигательные клетки спинного мозга, поэтому болезнь сопровождается параличом разной степени тяжести.
Существует три типа вирусов полиомиелита. Они довольно живучи, но при дезинфекции и кипячении гибнут быстро. Восприимчивость к полиомиелиту у большинства людей, особенно взрослых, невелика. В группе повышенного риска находятся дети в возрасте от одного года до семи лет.
Чаще всего источником инфекции становится больной полиомиелитом, особенно опасный в первые 2–3 дня после заражения, когда первые симптомы только начинают появляться. Хотя подхватить вирус можно и от носителя.
Большинство малышей, столкнувшихся с опасным вирусом, становятся его носителями или переносят инфекцию в легкой форме, которая напоминает грипп и проявляется общим недомоганием, подъемом температуры, болью в горле, кишечными расстройствами. Выявить полиомиелит у ребенка в этом случае можно только после специального серологического исследования крови на антитела.
С момента заражения до появления первых признаков полиомиелита может пройти от 5 до 35 дней, но чаще вирус активируется в течение 7–14 дней. Сначала он дает о себе знать симптомами гриппа, потом на несколько дней лихорадка пропадает, но вскоре температура поднимается снова. У детей постарше может болеть голова и повышаться чувствительность кожи. Одновременно вирус способен поразить центральную нервную систему, и после этих симптомов начинается паралич мышц.
Обычно страдают руки или ноги. В таком случае восстановительный период продолжается не менее двух лет. За это время медленно и постепенно отлаживаются нарушенные двигательные функции. Но полное выздоровление случается редко. Обычно паралич вызывает атрофию мышц, изменения в структуре костей и суставов, что приводит к деформации (искривлению или укорачиванию) пораженной конечности. К счастью, поражение центральной нервной системы встречаются лишь у 1% заразившихся полиомиелитом детей.
До 2−3 месяцев дети хорошо защищены от этой инфекции благодаря особым антителам, которые они получили от мамы при рождении. Когда этот срок истекает, малышам нужна дополнительная защита — вакцинация. Ее проводят в три этапа. Первую серию прививок с интервалом в полтора месяца делают обычно в 3, 4,5 и 6 месяцев. Второй этап вакцинации приходится на 18 и 20 месяцев, третий — на 14 лет.
Статья предоставлена издательством "Клевер"
Что такое полиомиелит?
Полиомиелит – это острое инфекционное заболевание, вызываемое полиовирусом, относящимся к семейству пикорновирусов, роду энтеровирусов. Манифестная форма полиомиелита сопровождается поражением нервной системы: появлением парезов и параличей в результате нарушения функций мотонейронов передних рогов спинного мозга.
Полиовирус распространен повсеместно, но наиболее часто он проявляет себя в странах Африки и Азии, где наблюдается круглогодичная циркуляция его штаммов. В 1988 г. ВОЗ поставила перед собой задачу в ближайшие 12 лет полностью ликвидировать данную патологию. Единственным путём решения должна была стать вакцинация детской прослойки населения в объёме свыше 85%. Добиться поставленных целей полностью не удалось, хотя не отметить огромного снижения уровня заболеваемости полиомиелитом не возможно.
В настоящее время периодически регистрируются отдельные случаи возникновения заболевания. Они связаны с несоблюдением регламентируемых сроков вакцинации, а также с отказами некоторых родителей от иммунизации их детей против полиомиелита, в связи с чем возникает неполный охват населения профпрививками, недостаточный процент иммунной прослойки. Все это в целом способствует сохранению и циркуляции в природе "диких" штаммов вируса.
Симптомы полиомиелита
Длительность инкубационного периода составляет от 5 до 35 дней (обычно 1-2 недели). Типичная форма - спинальная.
Для неё характерны следующие периоды:
препаралитический (3-6 дней). Характерно двукратное повышение температуры тела с интервалом в 2-3 дня. Появляются симптомы поражения верхних дыхательных путей: насморк, заложенность носа, боль в горле, сухой кашель. Возможны диспепсические явления: тошнота, одно-, двукратная рвота, боль в животе. В дальнейшем появляется мигрень, миалгии, повышение кожной чувствительности.
паралитический период (длится от нескольких дней до 2-х недель). Для него характерно появление вялых, ассиметричных параличей и парезов. Температурных подъемов больше не отмечается, уменьшаются явления интоксикации. В редких случаях страдает функциональное состояние тазовых органов. В зависимости от уровня поражения структур спинного мозга варьирует локализация парезов и параличей. При изменении шейного и грудного его отделов отмечаются двигательные нарушения в руках, мышцах шеи. Если патологический очаг расположен ниже, то происходит парализация нижних конечностей (этот вариант встречается чаще всего). При одностороннем парезе мышц живота формируется его ассиметричное выпячивание, при двухстороннем - "лягушачий" живот. Уже с 10-14 дня у больных отмечаются признаки мышечной атрофии. Появление параличей всегда наступает неожиданно. Часто они появляются с утра, когда больной только проснулся. Параличи могут носить преходящий характер и проходить совершенно без последствий или быть стойкими. В последнем случае максимальной выраженности неврологическая симптоматика в основном достигает ко вторым суткам.
восстановительный период (может продолжаться несколько лет). Наиболее быстрыми темпами восстановление осуществляется в первые полгода, далее его темп заметно замедляется. При глубоком поражении ткани мышц, т.е. при гибели отвечающих за нее двигательных нейронов спинного мозга, процесс репарации становится невозможным.
резидуальный период или период остаточных явлений. Для него характерны стойкие вялые параличи, мышечные атрофии, контрактуры, деформации костей, остеопороз. Даже спустя многие годы лица, перенесшие полиомиелит, могут страдать быстрой мышечной утомляемостью, фасцикуляциями, атрофиями отдельных мышечных групп.
Паралитическая форма встречается в одном из двухсот случаев заболевания, но тем не менее именно она, являясь самой сложной, практически всегда подлежит корректной диагностике.
Кроме того, существуют иные формы данного заболевания:
Инаппарантная . Выражается в здоровом вирусоносительстве. Клинически патология себя совершенно не проявляет и практически никогда не диагностируется. Выявить её возможно лишь при вирусологическом обследовании.
Абортивная форма. Для неё характерны признаки общего инфекционного заболевания без проявления неврологической симптоматики. Отмечается повышение температуры тела, чихание, боль в горле, кашель, головная боль, тошнота, рвота, боли в животе. Больной полностью выздоравливает через 3-7 дней.
Менингиальная форма. Проявляется симптомами острого серозного менингита. Кроме признаков общего инфекционного заболевания появляются боли в спине, ногах, что патогенетически связывают с вовлечением в патологический процесс корешков спинного мозга. Полного выздоровления удаётся достичь лишь через 3-4 недели с момента возникновения заболевания.
Заразен ли полиомиелит? Патогенез (развитие) его симптомов

Полиомиели? контагиозное (заразное) инфекционное заболевание, наибольшую восприимчивость к которому имеют дети дошкольного возраста.
Источник инфекции? больной человек или вирусоноситель, выделяющий патогенный вирус с каловыми массами или со слизью носоглотки.
Фекально-оральный. Причиной заражения в основном становятся обсемененные микроорганизмами продукты. Большую роль в разносе инфекции играют мухи, возможно, поэтому в странах с умеренным климатом отмечается летне-осенняя сезонность.
Воздушно-капельный. Больные выделяют вирус при чихании, кашле.
Особенно опасными в инфекционном плане являются лица, переносящие заболевания бессимптомно (в инаппаратной форме) или с неспецифическими проявлениями (небольшой лихорадкой, общей слабостью, повышенной утомляемостью, головной болью, тошнотой, рвотой) без признаков поражения ЦНС. Такие люди могут заразить большое количество контактирующих с ними, т.к. диагноз заболевшим поставить очень сложно, а, следовательно, изоляции эти лица практически не подвергаются.
Полиовирус проникает в человеческий организм через носоглотку, проходит размножение в эпителиальной выстилке глотки и кишечника, после чего проникает в шейные и брюшинные лимфоузлы. Далее полиовирус гематогенным (через кровь) и лимфогенным (посредством лимфатических сосудов) путём попадает в печень, селезенку, костный мозг и накапливается там. Когда он второй раз попадает в кровь, вызывая повторную волну лихорадки, полиовирус просачивается через гемато-энцефалический барьер и наносит поражение центральной нервной системе.
Вирус полиомиелита поражает в основном мотонейроны спинного мозга и ядра нервов ствола мозга. Патологические очаги могут возникать на различном уровне ЦНС, поэтому в каждом индивидуальном случае клиника полиомиелита может быть различной.
Последствия полиомиелита
В зависимости от того, какую форму заболевания перенес человек, могут отличаться и последствия полиомиелита. Так абортивная форма проходит в среднем через 7 дней, не оставляя совершенно никаких последствий. Полное выздоровление наступает и после перенесенной менингиальной формы заболевания, но спустя значительно больший промежуток времени.
Даже самая сложная, паралитическая форма может пройти абсолютно бесследно и все функции пораженной полиовирусом ЦНС будут восстановлены. Однако если параличи и парезы носили глубокий, стойкий характер, то добиться абсолютно полного восстановления пораженных отделов нервной системы будет невозможно. После тяжёлой паралитической формы остаются мышечные атрофии, остеопороз, деформации конечностей. В ряде случаев остаются суставные контрактуры с ограничением объёма активных и пассивных движений в них, привычные вывихи, паралитическое искривление позвоночного столба, деформации стоп, косолапость. Дети после перенесенного полиомиелита обычно сильно отстают в физическом развитии, часто у них наблюдается укорочение пораженной конечности.
При возникновении у больного центральных и периферических изменений дыхания, нарушений сердечно-сосудистой системы, при парализации гладкой мускулатуры желудочно-кишечного тракта в большинстве случаев заболевание заканчивается смертельным исходом.
Профилактика полиомиелита
Первичная профилактика, меры которой нацелены на предотвращение появления заболевания, подразделяется на неспецифическую и специфическую.
Неспецифическая направлена на общее укрепление организма, увеличение его устойчивости к различным инфекционным агентам (закаливание, правильное питание, своевременная санация хронических очагов инфекции, регулярные физические нагрузки, оптимизация цикла сон-бодровствание и др.), борьба с насекомыми, которые являются разносчиками патогенных микроорганизмов (различные виды дезинсекции), соблюдение правил личной гигиены (в первую очередь это мытье рук после улицы и после посещения туалета), тщательная обработка овощей, фруктов и других продуктов перед употреблением их в пищу.
Специфическая профилактика заключается в проведении вакцинации против полиомиелита. Для того, чтобы полиомиелит как заболевание был полностью побежден, необходим охват профилактическими прививками 95% всего населения земного шара.
В настоящее время прививка против полиомиелита введена в национальный график обязательной иммунизации и проводится детям, начиная с трехмесячного возраста. Вакцинируют детей трижды с интервалом в 45 дней. Укорочение сроков между прививками недопустимо, исключение составляют лишь экстренные случаи. Затем каждый ребёнок проходит ревакцинацию противомиелитными вакцинами в 18 мес., 20 мес., 7 и 14 лет.
Первые два этапа вакцинации осуществляются инъекционным путём инактивированными препаратами. Самой распространенной моновакциной является "Имовакс-полио", но могут быть применены и комплексные вакцины, например, "Инфанрикс". Далее ребёнка вакцинируют и ревакцинируют пероральным путем аттенуированной (ослабленной) живой вакциной.
Если в семье на момент иммунизации ребёнка живой вакциной имеются другие, непривитые против полиомиелита дети, то в целях предотвращения возникновения вакциноассоциированного заболевания контакт между лицами должен быть прерван на двухмесячный срок. Тоже касается непривитых детей, организованных в детские образовательные учреждения.
Все вакцины против полиомиелита являются малореактогенными и обычно легко переносятся детьми. Редко отмечается нарушение общего самочувствия (температура, жидкий стул, упадок сил), а также местные изменения (появление инфильтрации и покраснения в месте инъекции). Лечения такие состояния не требуют, проходят самостоятельно в течение трех дней.
В случае установлении контакта с больным полиомиелитом проводится экстренная вакцинация живой аттенуированной вакциной без учёта раннее сделанных прививок. Также возможно применение иммунного гамма-глобулина человека.
После госпитализации больного (в целях профилактики заражения других лиц) в помещении, где он находился, должна быть проведена тщательная дезинфекция. Необходима генеральная уборка с применением дезинфицирующих средств, все игрушки должны быть вымыты с мылом, бельё и посуда подвержены кипячению.
Важно провести своевременную дезинсекцию. Врачебное наблюдение за лицами, находящимися в контакте с больным полиомиелитом проводится в течение 3-х недель. Посещение образовательных учреждений на все время наложенного карантина строго запрещено.
Общие сведения
Полиомиелит — что это за болезнь? Полиомиелит — это остро протекающее антропонозное инфекционное заболевание вирусной этиологии с высокой контагиозностью, проявляющееся различными клиническими формами — от бессимптомного течения до тяжелых необратимых параличей.
В России заболеваемость полиомиелитом носит спорадический характер. Эпидемиологическая статистика в России свидетельствует, что усредненный показатель заболеваемости полиомиелитом за последние 10 лет составляет в среднем 1,7 случаев на 100 тысяч детей в возрасте до 15 лет. При этом, в 69% случаях ВАПП регистрировали у детей в возрасте до 6 месяцев, в 15% в возрасте 6-12 месяцев и в 14,5% — в возрасте 1-2 лет. То есть, анализ данных показывает, что 84% всех случаев ВАПП у реципиентов приходится на детей до 1 года.

Статистическая информация о количестве зарегистрированных случаев вакциноассоциированного полиомиелита в РФ за период 1998-2017 гг.
Встречается заболевание во всех возрастных группах, однако наиболее восприимчивы к полиомиелиту (60-80%) дети до 4-х лет. Дети 1-го года жизни полиомиелитом практически не болеют, что обусловлено наличием у подавляющего большинства из них врожденного иммунитета. Согласно данным исследований около 62% новорожденных имеют антитела к вирусу полиомиелита всех трех типов. При этом, уровень антител у ребенка и матери одинаков. По мере роста (к 6–9 месяцу) уровень антител существенно снижается, то есть, восприимчивость к полиовирусу возрастает. Поэтому вакцинация начинается в первом полугодии жизни ребенка, с 3-х месячного возраста. У всех лиц после перенесенного заболевания вырабатывается стойкий типоспецифический пожизненный иммунитет, то есть, возможность развития заболевания сохраняется при заражении человека другим типом полиовируса, однако на практике такие случаи встречаются достаточно редко.
Спецификой полиомиелита, как и других управляемых инфекций является отсутствие препаратов, воздействующие на полиовирусы и неэффективность лечения больных и в тоже время заболевание относится к управляемым средствами иммунопрофилактики.
Патогенез
Проникнув через носоглотку и пищеварительный тракт, вирус начинается первичное размножение/накопление в эпителиальных клетках тонкого кишечника и глотки. Далее вирус продолжает размножение в региональных лимфоузлах и по лимфатическим путям попадает в кровь, что способствует диссеминации и размножению вируса в различных органах и тканях: селезенке, печени, лимфатических узлах, сердечной мышце, легких , мышечной ткани и особенно, в коричневом жире, представляющим депо накопления вируса. В этот период признаки специфического поражения органов отсутствуют. Затем наступает следующий этап — проникновение вируса через эндотелий капилляров/по периферическим нервам в ЦНС и возникает воспаление мозговой ткани и оболочек мозга. К специфике острого полиомиелита относится поражение мотонейронов (крупных двигательных клеток), расположенных чаще в сером веществе передних рогов спинного мозга и в стволе головного мозга (в ядрах двигательных черепно-мозговых нервов).
При полной гибели мотонейронов развиваются вялые параличи мышц конечностей, лица и туловища. Частичное повреждение мотонейронов приводит к развитию вялых парезов этих мышц. Воспалительный процесс в оболочках мозга развивается по типу серозного менингита. Морфологические изменения и титр вируса в тканях мозга нарастают очень быстро (1–2 дня), затем титр вируса быстро падает и вскоре полностью исчезает из ЦНС. Именно этим объясняется редкое выделение вируса из ткани мозга и ликвора пациентов. При этом, клинические проявления в виде вялых параличей/парезов нарастают очень быстро.
Спинной мозг на вскрытии отечный со смазанной границей между белым и серым веществом, а в тяжелых случаях — отмечается западение серого вещества мозга. Двигательные клетки набухшие, полностью распавшиеся или значительно изменены. Изменения в пораженных клетках начинаются с распада тифоидного вещества, далее исчезают внутриклеточные фибриллы, появляется кариоцитолиз в ядре и в последнюю очередь распадается ядро клетки, что служит показателем необратимости изменений. Погибшие нервные клетки заменяются на нейронофагические узелки, а в последующем на их месте разрастается глиозная ткань.
Однако, наряду с разрушенными клетками могут присутствовать и полностью сохраненные нейроны. Такая мозаичность поражения клеток клинически выражается в беспорядочном и асимметричном распределении парезов/параличей отдельных мышц или их группы и является характерным признаком острого полиомиелита. Некробиотические и дистрофические изменения в оболочках/веществе мозга протекают сочетанно с явлениями воспаления в виде периваскулярных инфильтратов.
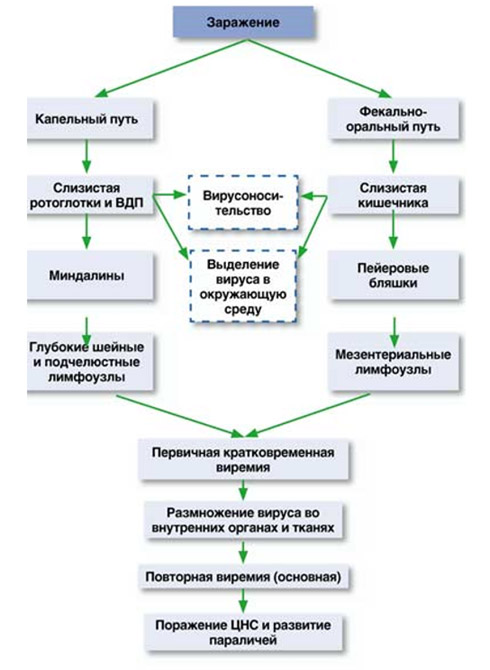
Схема патогенеза полиомиелита
Классификация
В основу классификации полиомиелита положены такие признаки как клиническое течение заболевания, уровень поражения, течение, специфика осложнений. В соответствии с ними выделяют:
- Полиомиелит без поражения ЦНС (непаралитический полиомиелит) — вирусоносительство; инаппарантная форма (латентная, бессимптомная форма); абортивная (висцеральная) форма; менингеальная форма (синдром серозного менингита).
- Полиомиелит с поражением ЦНС (паралитический полиомиелит) — спинальная форма с учетом уровня поражения – шейный, поясничный, грудной отделы; бульбарная форма (поражение ядер краниальных нервов 9—12 пар); понтинная форма (поражение ядер 7 пары); церебральная форма (синдром полиоэнцефалита); сочетанные формы (бульбоспинальная, бульбопонтоспинальная, понтоспинальная).
По течению: острое; затяжное; постполиомиелитный синдром (хроническое).
Причины
Возбудитель полиомиелита (фото ниже) — РНК-содержащий вирус, принадлежащий к пикорнавирусам рода Enterovirus, который представлен 3 серотипами: (штамм Брунгильд-1 тип, штамм Лансинг-2 тип и штамм Леон-3 тип). Принято считать, что I тип является эпидемически наиболее значимым и способен вызывать параличи. Довольно распространенным является и II тип. Реже встречается III тип. Вирусы полиомиелита паразитируют исключительно в организме человека.
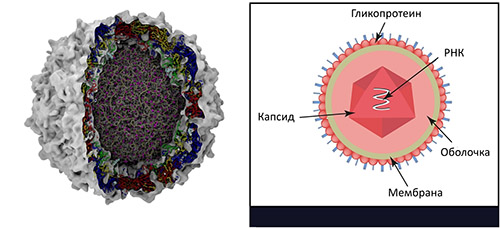
Диаметр вируса 27-30 нм. Устойчив во внешней среде: вне организма человека остается жизнеспособным при температуре 0-8 С несколько месяцев, а в замороженных фекалиях 20-40 С на протяжении нескольких лет. Даже при неоднократном замораживании и оттаивании вирус сохраняет свои вирулентные/патогенные свойства. Может длительно сохраняться в воде, молоке, масле, на белье, в сточных водах. Напротив, высокая температура губительно действует на него: вирус погибает при 60 С в течение 10 минут, а при кипячении – мгновенно. Также вирус чувствителен к хлорсодержащим дезинфицирующим средствам, высушиванию и УФО. Как и другие энтеровирусы, вирус полиомиелита чрезвычайно устойчив к антибактериальным препаратам.
При остром полиомиелите источником инфекции и резервуаром диких (невакцинных) штаммов является человек (больной/вирусоноситель). Как передается полиомиелит? Передача вируса реализуется фекально-оральным, и значительно реже – воздушно-капельным механизмом через пищевой, контактный и водные пути передачи. Поскольку вирус выделяется с кишечным/носоглоточным содержимым, это и определяет пути распространения инфекции. Выделение вируса с содержимым кишечника (фекалиями) может продолжаться длительно (на протяжении несколько недель, реже — 2-3 месяцев). В носоглоточном содержимом вирус присутствует не более 10-12 дней. Наиболее заразен больной человек на протяжении 4–7 дней после начала болезни.
Как можно заразиться? Заразиться можно при:
- фекально-оральном механизме передачи через грязные руки, общую посуду, вещи, продукты питания, воду, средства личной гигиены при несоблюдении правил личной гигиены;
- воздушно-капельном механизме — при кашле и чихании.
Распространению полиомиелита способствует пребывание большого количества людей в небольшом помещении, несоблюдение санитарно-гигиенических норм и требований, снижение иммунитета. В зоне наибольшего риска находятся детские коллективы. Инкубационный период в среднем составляет 7-14 дней, однако может варьировать в пределах 4—35 суток.
Симптомы полиомиелита
Симптомы полиомиелита у взрослых и признаки полиомиелита у детей идентичны, однако полиомиелит у взрослых независимо от клинической формы протекает более тяжело. Развитие клинической формы и признаки заболевания обусловлены непосредственно этапами развития инфекционного процесса и уровнем иммунного статуса инфицированного. В целом, по данным анализа на полиомиелит в 90-95% случаев развивается инаппарантная форма, в 4-6% — абортивная и в 1-2% — паралитическая. Продромальный период не характерен, тем не менее может быть и проявляться невыраженными катаральными явлениями со стороны верхних дыхательных путей (умеренная гиперемия зева, першение/легкая боль в горле), повышением температуры до субфебрильных цифр, которые либо через 1-3 дня проходят или на их фоне развиваются симптоматика периода разгара.
По сути, представляет собой вирусоносительство. Возбудитель локализуется в пределах кишечника/глоточного кольца и за пределы этих органов не выходит, клинических проявлений заболевания отсутствуют. Диагноз ставится на данных лабораторного обследования. Поскольку больные этой формой являются основным источником инфекции, она имеет важное эпидемиологическое значение. У больных после перенесенного инаппарантного полиомиелита вырабатывается стойкий иммунитет.
Протекает по типу острой кратковременной инфекции, длительность которой варьирует в пределах 5-10 дней. Начало заболевания чаще внезапное с симптомами гриппоподобного симптомокомплекса с умеренно выраженной интоксикацией и повышением температуры тела. Больных беспокоит недомогание, снижение аппетита, общая слабость, головная боль. У некоторых больных развивается катаральное воспаление ВДП, проявляющееся гиперемией слизистой оболочки ротоглотки и болью в горле, гипергидрозом, бледностью, адинамией. Реже появляются тошнота, рвота и признаки дисфункции кишечника.
Неврологическая симптоматика отсутствует. Эта клиническая форма имеет благоприятное течение. Форма протекает благоприятно, однако, как и пациенты с инаппарантной формой больные с абортивной формой и являются для окружающих источником инфекции, поскольку они выделяют вирус полиомиелита.
Характерно острое начало с одно/двухволновым течением. При одноволновом течении отмечается резким повышением температуры тела на 1-2-й день появляются рвота, выраженная головная боль и менингеальные знаки — ригидность затылочных мышц, симптомы Брудзинского/Кернига. В ряде случаев могут возникать признаки менингорадикулярного синдрома (гиперестезия кожи, спонтанные боли в конечностях/спине, симптомы натяжения корешков, боли по ходу нервных стволов).
Включает несколько стадий: предпаралитическую, паралитическую, восстановительную и стадию последствий (резидуальную).
Ее продолжительность 1-6 дней. В течении этого времени вирус присутствует в организме и его можно выявить в фекалиях до начала манифестации заболевания. Характерно острое начало, повышение температуры до 38-40 С, появление недомогания и общей слабости. Нередко начинается с диспептических и катаральных явлений. Затем заболевание прогрессирует, часто возникает рвота, усиливается головная боль, появляются боли в конечностях/спине. Неврологическая симптоматика развивается часто во время второй волны повышения температуры. Характерна сонливость пациента, мышечные подергивания. Симптомы поражения НС соответствуют менингорадикулярному синдрому. При объективном обследовании — вегетативные расстройства (на коже пятнистая эритема, потливость), менингеальные знаки умеренно выражены.
Зачастую параличи у больных развиваются без четко выраженного предпаралитического периода, часто в конце лихорадочного периода после снижения температуры. Предвестниками их появления может быть выраженная слабость в течение нескольких часов/дней. В зависимости от места поражения нервной системы выделяют несколько форм:
Клиника ВАПП является типичной для полиомиелита, однако преобладает спинальная клиническая форма. Характерно развитие асимметричных, в основном проксимальных вялых парезов/параличей без выраженных нарушения чувствительности с появлением ранних атрофий и стойкими остаточными явлениями. Течение ВАПП по мнению специалистов является более тяжелым, а выделение вакцинного штамма вируса продолжается на протяжении полугода.
Анализы и диагностика
В настоящее время диагностика полиомиелита из-за редкой встречаемости представляет некоторые трудности, что обусловлено частыми стертыми формами или протекающим с легкой клинической симптоматикой и отсутствием эпидемиологической настороженности. Поэтому используется двухэтапная схема постановки диагноза: предварительная диагностика, базирующаяся на результатах эпидемиологического анализа и клинических проявлениях и окончательный диагноз по результатам вирусологического (выделение вируса из слюны, кала, носоглоточной слизи, крови), серологического (анализ на антитела к полиомиелиту) — РСК, ИФА, реакция преципитации РП/реакция нейтрализации (РН) и инструментального метода (электронейромиография, МРТ спинного мозга, УЗИ головного мозга). Дифференциация типов вируса полиомиелита осуществляется методом ПЦР.
Дифференциальная диагностика полиомиелита проводится с целым рядом заболеваний в зависимости от клинической формы полиомиелита, например:
- Менингеальная форма дифференцируется с серозными менингитами другой этиологии: паротитным, энтеровирусным (ECHO/Коксаки), туберкулезным.
- Спинальная форма с полиомиелитоподобными заболеваниями, костно-суставной патологией, миелитом, полирадикулоневритом.
- Бульбарная форма с полирадикулоневритом и бульварным синдромом.
Лечение
До настоящего времени препараты, воздействующие на полиовирусы, отсутствуют. Поскольку этиотропное лечение полиомиелита не разработано, проводится патогенетическая/симптоматическая терапия. Объем терапевтических мероприятий определяется клинической формой и выраженностью синдромов заболевания, тяжестью течения и наличием осложнений. Лечение больных, независимо от формы полиомиелита проводится в стационарных условиях (в боксе инфекционного отделения).
В остром периоде — строгий постельный режим в течении 14 дней, поскольку физическая активность увеличивает риск развития осложнений. Хороший эффект оказывает применение Интерферона альфа–2b с витамином С/Е (суппозитории) и Интерферон альфа-2α в/м, обладающие противовирусным и иммуномодулирующим действием.
При выраженной головной боли, температуре, рвоте проводится дегидрирующая терапия (Лазикс, Диакарб) в сочетании с анальгетиками (Анальгин, Парацетамол). При менингорадикуляторном синдроме показаны витамины группы В (особенно В12); со 2 недели болезни — тепловые процедуры и физиотерапия.
При появлении симптомов отека мозга назначается дегидратационная терапия различной интенсивности (Диакарб, Маннитол, Фуросемид, концентрированная плазма, Лазикс), которая проводится включительно до начала восстановительного периода, т.е. на протяжении первых 2-3 недель болезни. По показаниям — сосудистые препараты (Трентал, Цитофлавин, Актовегин).
На протяжении всего паралитического периода — абсолютный покой, поскольку физическое/психическое напряжение может иметь негативные последствия. Лечение зависит от стадии болезни и носит последовательный и непрерывный характер.
К препаратам специфической терапии в какой-то степени относится Иммуноглобулин (в течение 2–3 дней по 0,5–1 мл/кг массы тела). Также показаны энергокорректоры (Элькар). С целью улучшения микроциркуляции и дезинтоксикации используются комбинации (Альбумин с Пентоксифиллином (Тренталом) или Дипиридамолом (Курантилом). Дегидратационная терапия. При болевом синдроме и гиперестезии — болеутоляющие и успокаивающие лекарственные средства (Баралгин, Кетанов).
В случаях острого отека мозга, выраженного длительно сохраняющегося болевого синдрома могут назначаться кортикостероидные гормоны (Преднизолон, Дексаметазон, Метилпреднизолон) на протяжении 20–30 дней по 1 мг/кг в сутки). При дыхательных расстройствах показано назначение ИВЛ.
Лечение при появлении первых признаков восстановления пораженных мышц направлено на восстановление двигательных функций и нормализацию проведения нервно-мышечного импульса. С этой целью за 15–20 минут до массажа/занятий ЛФК назначаются Прозерин, Дибазол, Галантамин последовательными курсами продолжительностью 20–30 суток (одновременное их назначение нецелесообразно.)
Широко используются в восстановительном периоде анаболические стероиды (Метандростенолон, Неробол, Ретаболил и др. курсами по 20 дней с интервалами 40-50 дней; ноотропные препараты (Церебролизин, Пирацетам, Кортексин); витамины группы В в комплексе (Нейрорубин) или по отдельности. Применение медикаментозных препаратов сочетают с ЛФК, физиотерапевтическими процедурам, массажем. В восстановительный период важно контролировать правильное положение туловища и пораженных конечностей, что достигается путем сна на твердой поверхности, бинтованием, наложения лонгет на конечности. Сформировавшиеся контрактуры необходимо исправлять гипсованием. При выраженных костных деформациях, стойких параличах/парезах, когда восстановление прекращается проводят протезирование.
Читайте также:


