После защемления нерва болят мышцы икры
Помочь может простейшая растяжка.
Что такое защемление седалищного нерва
Седалищный нерв — самый длинный What is Sciatica нерв в человеческом теле. Он начинается в нижней части спины, в районе поясницы, и, расщепляясь на две части, тянется через ягодицы, бёдра, икры к ступням. Именно этот нерв обеспечивает подвижность ног, связывая расположенные в них мускулы с ЦНС.
Но всё хорошо лишь до тех пор, пока однажды седалищный нерв не оказывается раздражён или защемлён. Чаще всего причиной этого становится межпозвоночная грыжа.
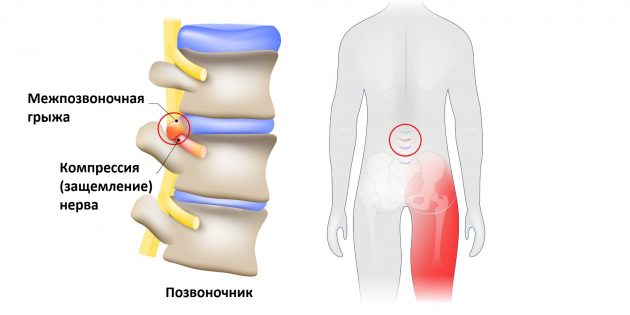
Фото: Designua / Shutterstock
Выпятившаяся часть межпозвоночного диска давит на седалищный нерв. Это приводит к болезненным ощущениям в пояснице или по всей длине ноги. Такую ситуацию называют защемлением седалищного нерва, или ишиасом What You Need To Know About Sciatica .
Впрочем, ишиас можно заработать и другими способами. Травма, костная шпора (чрезмерный рост кости) на позвонках, диабет (это заболевание повреждает нервы) или, положим, опухоль — всё это тоже может спровоцировать защемление.
Как понять, что у вас защемление седалищного нерва
Предположить ишиас можно по следующим симптомам Sciatica Symptoms :
- Болезненные ощущения затрагивают только одну ногу (сторону тела).
- Кажется, что боль распространяется от поясницы в ягодицу и далее вниз по ноге. Если говорить о ногах, то неприятные ощущения чаще всего проявляются в задней части бедра и голени.
- Боль носит разный характер — от слабой ноющей до жжения или внезапного простреливания. Иногда она бывает похожа Sciatica: Symptoms and Causes на удар током.
- Кроме боли, а в некоторых случаях вместо неё могут присутствовать онемение, покалывание или мышечная слабость в пострадавшей ноге.
- Ваше состояние зависит от позы или движений. Так, боль обостряется, когда вы кашляете или чихаете. А после некоторого времени, проведённого сидя, дела у поясницы или ноги явно становятся хуже.
Когда надо обратиться к врачу
Как правило, приступы ишиаса длятся недолго, а их болезненность постепенно уменьшается и в течение нескольких недель исчезает вовсе. Этот процесс ускоряется, если выполнять упражнения на растяжку нижней части спины и бёдер (о них чуть дальше). Но так бывает не всегда.
Обязательно обратитесь к терапевту, если:
- болезненные ощущения длятся дольше недели, не уменьшаясь и не реагируя на домашний уход;
- боль так сильна, что ощутимо снижает качество жизни и вы вынуждены ежедневно принимать обезболивающие;
- с каждым днём приступы ишиаса становятся чаще, а боль — сильнее.
Защемление лечит не терапевт, но он, выслушав жалобы и проведя осмотр, направит вас к нужному узкому специалисту: неврологу, хирургу, ортопеду или, положим, эндокринологу. А уже эти медики поставят основной диагноз и помогут справиться с заболеванием и физическим дискомфортом.
Вызывайте скорую или обращайтесь в отделение неотложной помощи, если:
- у вас появилась внезапная и очень сильная боль в пояснице или ноге, при этом вы ощущаете отчётливое онемение и мышечную слабость;
- боль возникла сразу после серьёзной травмы, например ДТП или падения с высоты;
- помимо боли, появились проблемы с контролем над мочевым пузырём или кишечником.
Как лечить защемление седалищного нерва
Лечение требуется лишь в том случае, если у вас присутствуют опасные симптомы, которые перечислены выше. В зависимости от поставленного диагноза врач назначит Sciatica: Diagnosis and Treatment вам лекарственные препараты (это могут быть противовоспалительные или противосудорожные средства, мышечные релаксанты, инъекции кортикостероидов), отправит на физиотерапию или порекомендует подумать о хирургической операции.
Но чаще всего от неприятных ощущений при ишиасе вполне можно избавиться домашними методами. Вот что рекомендуют эксперты американской исследовательской организации Mayo Clinic.
Содержание:

Защемление нерва в икре – это не самостоятельное заболевание, а симптом, который указывает на поражение седалищного нерва. Он является самым крупным в теле человека, отходит от поясничного отдела позвоночника, и заканчивается в районе пальцев.
Именно поэтому его ущемление в районе спины, например, в результате остеохондроза либо грыжи диска, даёт самые разные симптомы. Основной из них – боль, которая может затронуть и спину, и ягодицы, и бёдра, и протянуться до кончиков пальцев.
Сама же икроножная мышца не может стать причиной ущемления нервного волокна. Поэтому для устранения патологии требуется обратиться к невропатологу.
Причины
Основная причина ущемления нерва – заболевания позвоночника. Это может быть не только остеохондроз, хотя это самый частый случай. Это может быть и опухоль, которая сдавливает нервный корешок, а также другие заболевания:
- Грыжа диска.
- Протрузия.
- Спондилёз.
- Спондилолистез.
- Спондилоартроз.
- Артрит суставов позвонков.
- Артроз.
- Болезнь Бехтерева.
- Воспалительные заболевания мышечной ткани.
- Инфекции.
Важно помнить, что самостоятельно определить причину развития этого симптома нельзя. Для этого следует обратиться к врачу и провести все необходимые анализы и диагностические процедуры.
Многие из перечисленных заболеваний имеют хронический характер и являются дистрофическими. Обычно они встречаются у пожилых людей, и редко у молодых.
Симптомы
Защемление нерва в икроножной мышце имеет яркие симптомы, которые позволяют врачу быстро поставить точный диагноз и начать лечение. Ишиас, а именно так называется это состояние, проявляется сильной болью, которая появляется как в покое, так и при попытке пошевелить ногой.
Боль носит самый разный характер. В тяжёлых случаях она острая, жгучая, невыносимая. Некоторые пациенты говорят, что она не снимается даже приёмом обезболивающих препаратов.
Болевой синдром начинается в районе поясницы и протягивается до самых кончиков пальцев. Пациент не может сидеть, ходить, и даже лежать получается только в определённой позе. Боль может длиться несколько недель подряд.
К другим симптомам можно отнести появление отёка, нарушение кожной чувствительности, нарушение питания мышц, что приводит к их атрофии. При отсутствии лечения постоянное ущемление нерва на протяжении длительного времени может вызвать полную неподвижность ноги и инвалидность.
Нередко защемление наблюдается во время беременности. Такое происходит из-за того, что матка начинает сдавливать все близлежащие органы, в том числе и крупные нервные стволы, к которым и относится седалищный нерв.
Диагностика
Диагностика ишиаса не представляет никаких сложностей. После опроса и осмотра невропатолог проводит определённые тесты. Затем пациент получает направление на КТ или МРТ.
Рентгенография при данной патологии не проводится, так как она позволяет определить только патологию костной ткани и не показывает, в каком состоянии находятся нервные корешки, стволы и окончания.
Ещё один хороший метод диагностики сдавливания нерва – УЗИ. После постановки точного диагноза назначается лечение. Иногда пациент настолько сильно страдает от боли, что вся диагностика проводится в стационаре, под контролем специалиста.
Как избавиться

Назначается строгий постельный режим. Пациенту рекомендуется найти ту позу, в которых болевые ощущения испытывались бы с меньшей силой.
Из лекарственных препаратов используются те, что относятся к группе НПВС. Это Ортофен, Диклофенак, Вольтарен, Индометацин и некоторые другие. Первоначально они назначаются в форме раствора для инъекций, а затем пациента переводят на таблетки либо на мази.
Важно помнить, что назначить эти лекарства может только врач, так как у них немало противопоказаний и побочных явлений.
Обязательными в лечении ишиаса являются витамины группы В. Среди препаратов – Мильгама и Комбилипен.
Могут назначаться лекарства для снятия мышечного напряжения – это Папаверин, Баралгин, Спазган, Но-шпа и миорелаксанты. Все препараты подбираются в строгой дозировке. Для обезболивания можно применять Анальгин или Кеторол.
После окончания лечения пациент должен пройти курс массажа, физиотерапии, иглоукалывание и лечебной физкультурой. Для профилактики повторных обострений следует начать вести активный образ жизни, правильно питаться и отказаться от вредных привычек.
Прогноз при правильном и своевременном лечении при условии устранения причины боли благоприятный.

Краткое содержание: Боль в икрах ног является очень частым симптомом, который может быть вызван, как обычным перенапряжением мышц, так и очень серьезными причинами. Если боль не проходит в течение 24 часов- лучше обратиться к врачу.
боль в икрах, боль в ногах -->
Икру составляют две мышцы — икроножная и камбаловидная. Икроножная и камбаловидная мышцы пересекаются у ахиллова сухожилия, которое присоединяется непосредственно к пятке. Эти мышцы используются при любом движении ноги и стопы.
Симптомы
Выраженность и характер боли и икрах ног различается у разных людей, но, как правило, она ощущается как ноющая, тупая или острая боль по задней поверхности ноги, иногда сочетающаяся со скованностью. Симптомы, которые могут указывать на более серьезное заболевание, включают:
- опухание;
- непривычно холодную или бледную кожу в этой области;
- покалывание или онемение в икре и ноге;
- слабость в ноге;
- задержку жидкости;
- покраснение, излишнюю теплоту кожи или болезненность в икре.
Если у Вас имеется хотя бы один из вышеперечисленных симптомов, Вам необходимо обратиться к врачу.
Причины
8 причин боли в икрах ног
Боль в икре может быть следствием ряда причин, включая перенапряжение мышц, спазмы и проблемы со стопой. Хотя, в большинстве случаев, боль в икрах ног можно лечить дома, некоторые ситуации могут, наоборот, потребовать немедленного медицинского вмешательства.
Спазмы мышц — это резкие, болезненные сокращения мышц. Спазм может пройти быстро или длиться несколько минут. Спазмы — распространенное явление, они обычно вызваны слишком упорными упражнениями или включением новых упражнений в программу тренировок. Спазмы также могут быть следствием обезвоживания, травмы мышц или нехватки минеральных веществ в организме. Более тяжелые причины спазмов мышц включают:
- почечную недостаточность;
- гипотиреоз;
- алкоголизм;
- диабет;
- выраженное заболевание периферических сосудов.
В некоторых тяжелых случаях ограничение притока крови к частям тела и другие серьезные состояния и заболевания могут также вызывать спазмы мышц.
Растяжение мышц обычно является результатом усталости мышц, а также излишней или неправильной нагрузки на мышцы. Например, начало новой программы тренировок или включение в программу упражнений, при которых серьезно задействованы мышцы ног, таких как бег, плавание, катание на велосипеде или пауэрлифтинг, могут привести к растяжению мышц икры. Как правило, человек сразу понимает, что растянул мышцу из-за резкой боли и ограничения подвижности. Легкие и умеренные растяжения можно успешно лечить дома при помощи терапии холодом и теплом и приема противовоспалительных препаратов. Сильное растяжение и разрыв мышц требуют обращения за квалифицированной помощью.
Воспаление ахиллова сухожилия может быть результатом излишней нагрузки на сухожилие, его растяжения или перенапряжения. Распространенные симптомы включают воспаление сухожилия, боль по задней части ноги, опухание и ограничение подвижности при сгибании стопы. Обычно при воспалении ахиллова сухожилия помогают простые методы типа терапии холодом и теплом, наложения эластичного бинта, постельного режима и приема безрецептурных обезболивающих и противовоспалительных препаратов. Тем не менее, если лечение в домашних условиях не приносит результатов или боль становится сильнее, важно быстро обратиться к врачу.
Ишиас — это комплекс симптомов, которые являются следствием проблем с седалищным нервом — нервом, контролирующим мышцы ноги и стопы. Ишиас может вызывать боль, онемение и покалывание в пояснице, которые могут распространяться на бедро, ягодицу и спускаться вниз по задней поверхности ноги, затрагивая также икру, лодыжку и стопу. Иногда при серьезных повреждениях седалищного нерва может наблюдаться слабость мышц ноги и стопы. В тяжелых случаях ишиаса проводится оперативное вмешательство.
Ишиас может быть вызван рядом состояний и заболеваний, которые связаны с позвоночником и могут затрагивать спинномозговые нервы. Кроме того, ишиас может быть вызван травмой, например, вследствие падения, а также опухолью в позвоночнике. Самые распространенные проблемы с позвоночником, которые могут вызвать ишиас:
Стеноз позвоночного канала — это аномальное сужение позвоночного канала (полой вертикальной трубки в центре позвоночника, где располагаются спинной мозг и отходящие от него корешки спинномозговых нервов). Из-за сужения позвоночного канала происходит сдавление спинного мозга и корешков седалищного нерва.
Спондилолистез — это одно из состояний, ассоциирующихся с дегенерацией межпозвонковых дисков. Когда один из позвонков смещается вперед по отношению к соседнему нижнему, первый может сдавить корешок седалищного нерва.
Синдром грушевидной мышцы — это редкое нейромышечное расстройство, при котором грушевидная мышца непреднамеренно сокращается или сжимается, что вызывает ишиас. Грушевидная мышца — это мышца, соединяющая нижнюю часть позвоночника и бедренные кости. Когда мышца сжимается и уплотняется, она может оказывать давление на седалищный нерв, приводя к ишиасу. Синдром грушевидной мышцы может усугубляться, если человек долгое время находится в сидячем положении, после падения или автомобильной аварии. Однако, данный синдром существует лишь в теории и скорее всего связан с недостаточно проведенной диагностикой пациента. За всю нашу практику (более 20 лет работы) боль в грушевидной мышце всегда была связана с межпозвонковой грыжей поясничного отдела позвоночника и полностью исчезала на фоне лечения грыжи диска.
В редких случаях межпозвонковая грыжа может так сдавить нервы, что это вызовет у человека потерю контроля за мочевым пузырем и/или кишечником. Такое состояние называют синдромом конского хвоста. Синдром конского хвоста также может вызывать онемение и покалывание в паховой области, снижение чувствительности в эрогенных зонах и даже паралич, если оставить этот синдром без лечения.
Синдром конского хвоста обычно развивается постепенно. Важно немедленно обратиться за медицинской помощью при следующих симптомах:
- потеря контроля над мочеиспусканием и/или дефекацией, что может привести к недержанию или, наоборот, задержке мочи и запорам;
- боль в одной или обеих ногах;
- онемение в одной или обеих ногах;
- слабость в одной или обеих ногах, из-за чего бывает сложно встать из положения сидя;
- частые спотыкания, когда человек пытается встать;
- заметно прогрессирующая или резкая и выраженная потеря чувствительности в нижней части тела, что включает область между ног, ягодицы, внутреннюю поверхность бедер, пятки и всю стопу.
Диагностика причины ишиаса начинается с медицинского осмотра. В дальнейшем врач направляет пациента на обследование. Наиболее распространенными вариантами такого обследования являются радиографические методы, такие как МРТ и КТ.
Ренгенография не может показать повреждение седалищного нерва. МРТ использует мощные магниты и радиоволны для создания детальных изображений позвоночных структур и является основным методом диагностики ишиаса. КТ используется в тех ситуациях, когда проведение МРТ затруднено или невозможно. Скорее всего, в таком случае пациенту назначат КТ-миелограмму, что подразумевает введение в позвоночник специального красителя, чтобы получить более четкие снимки спинного мозга и нервов.
Лечение ишиаса напрямую связано с причинами этого состояния. Если ишиас вызван опухолью в просвете позвоночного канала, то требуется немедленная консультация нейрохирурга и онколога при необходимости. Если ишиас вызван осложнениями остеохондроза- грыжей межпозвонковго диска, спондилезом, спондилоартрозом, спондилолистезом или вторичным спинальным стенозом, то требуется комплексное консервативное лечение, которое включяет методы вытяжения позвоночника (мы рекомендуем безнагрузочное вытяжение, как наиболее эффективный и безопасный вид вытяжения позвоночника),противовоспалительное лечение (мы рекомендуем гирудотерапию), различные методы массажа, лечебную физкультуру, кинезиотейпирование и так далее.
Хирургическое вмешательство может потребоваться при сильной боли или в ситуациях, когда происходит потеря контроля за мочеиспусканием и/или дефекацией. Также операция необходима, если у пациента развилась слабость в определенных группах мышц ноги. Двумя самыми популярными вариантами операций являются дискэктомия, при которой удаляется часть межпозвонкового диска, оказывающая давление на нерв, и микродискэктомия, во время которой часть межпозвонкового диска удаляется через маленький надрез, а хирург при этом использует микроскоп. Хирургическое лечение не приводит к выздоровлению, оно позволяет лишь избежать осложнений грыжи диска, при этом может вызвать еще более грозные осложнения.
Ушиб является результатом травмы, такой как падение или удар. В результате травмы капилляры под кожей лопаются, что вызывает изменение цвета кожи (синяк). Ушибы, как правило, проходят сами собой. Тем не менее, необходимо показаться врачу, если у Вас появляются синяки просто так, без травмы, или если синяки появляются повторно в том же самом месте, опять же, без каких-либо внешних воздействий.
Диабетическая нейропатия периферических нервов — это повреждение нервов, затрагивающее ноги, стопы, руки и кисти. Это состояние является распространенным осложнением диабета и вызвано повышенным содержанием сахара в крови, генетическими факторами и воспалением нервов. Другие симптомы нейропатии включают:
- острую боль;
- мышечные спазмы;
- слабость мышц;
- потерю координации;
- онемение;
- снижение восприимчивости к боли и изменениям температуры.
Тромбоз глубоких вен является следствием формирования кровяного сгустка в глубоких венах руки или ноги, включая икру. Существует ряд факторов и состояний, которые могут вызывать тромбоз глубоких вен, включая длительное пребывание в положении сидя, побочные эффекты от приема некоторых препаратов и курение. Симптомы тромбоза глубоких вен включают:
- визуально заметные вены в пораженной области;
- опухание;
- болезненность в ногах;
- изменение цвета кожи;
- повышенную теплоту кожи икры.
Если у Вас развиваются симптомы тромбоза глубоких вен, необходимо сразу обратиться к врачу.
Компартмент-синдром — это серьезное состояние, которое возникает при повышении давления внутри миофасциального пространства. Миофасциальное пространство — это группа мышечных тканей, кровеносных сосудов и нервов в руках и ногах, окруженная очень плотной мембраной — фасцией. Фасция не растягивается, поэтому воспаление и опухание в миофасциальном пространстве может привести к значительному повышению давления, что приводит к повреждению мышц, кровеносных сосудов и нервов, располагающихся в миофасциальном пространстве.
Повышение давления также может привести к блокировке притока крови к миофасциальному пространству. Это приводит к кислородному голоданию тканей и клеток впоследствии к их отмиранию. Если компартмент-синдром не лечить, результатом может стать ампутация.

Почему болят икры ног
Основной объем икрам придает трехглавая мышца голени. Она объединяет две головки (латеральную, медиальную) икроножной мышцы и залегающую под ними камбаловидную мышцу. На нижнем участке голени анатомические структуры воссоединяются, формируя ахиллово сухожилие. Кровоснабжение икрам обеспечивают задние большеберцовые артерии и одноименные вены, иннервацию – ветви большеберцового нерва.
Неполадки с любым биологическим элементом отзовутся болью в икрах ног. Характер болевого синдрома и сопутствующая симптоматика предположительно обозначат виновника нетипичных ощущений.
Истончение и увеличение венозной стенки нарушает работу клапанов, которые обеспечивают движение крови вверх – к сердцу. Под влиянием мышечных сокращений кровоток направляется вниз, повышая давление в поверхностных сосудах. На начальных этапах болезнь проявляется сосудистыми сеточками, тяжестью в ногах. Постепенно формируются узловатые расширения, заметные на глаз. Часто ощущается боль в икроножных мышцах, сводимых судорогой.

Деформация венозных стенок, изменение тока крови и ее реологических свойств приводит к образованию тромбов – скоплению кровяных сгустков, перекрывающих просвет сосудов. В области пораженной вены, при ходьбе и пальпации, возникает резкая боль. Конечность сильно отекает. Меняются цвет и температура кожного покрова. Икры ног могут краснеть, гореть, либо становиться бледными и холодными на ощупь.
Воспаление мышечных тканей в результате:
-
внедрения вирусных, бактериальных, грибковых, паразитарных инфекций; воздействия токсических веществ; длительного пребывания в неудобном положении; повышенных нагрузок на трехглавую мышцу голени.
Типичные симптомы – ноющая боль в икрах ног, обостряющаяся при надавливании, ограничение объема движений в коленном суставе, слабость мышц.
Целая ассоциация заболеваний периферических нервов. Самый известный представитель – метаболическая полинейропатия, развивающаяся на фоне сахарного диабета или предиабета. Патология сопровождается комплексом двигательных и чувствительных нарушений. Выпадают рефлексы ахиллова сухожилия, теряется восприимчивость к температурным перепадам, легким прикосновениям, вибрациям. Иногда внезапно настигает сильная распирающая боль.
Полинейропатия развивается при дефиците витаминов группы В, питающих нервные волокна. В таком состоянии кожа на икрах немеет, ощущается покалывание, подергивание мышц, слабость. Ухудшается общее самочувствие, отмечаются проблемы с памятью, перепады настроения.

Большеберцовый нерв начинает путь с подколенной ямки, опоясывая своими ветвями трехглавую мышцу голени. Его поражение, защемление, воспаление сказывается на функциональных способностях и чувствительности нижней части ноги.
Способствуют болезненному отклонению:
-
переломы; вывихи; растяжение сухожилий и связок; патологические изменения в голеностопном или коленном суставе, вызванные подагрой, артритом, артрозом, васкулитом, тендовагинитом; костные разрастания; злокачественные образования.
Травматическая невропатия отличается повышенной чувствительностью, когда малейшие прикосновения вызывают неприятные ощущения. Икры ног ломит, крутит, голень отекает. При повреждении нерва в подколенной ямке икроножные мышцы утрачивают тактильную и болевую восприимчивость.
Дегенерация и дистрофия межпозвоночных дисков, элементы которых, выходят за пределы тел позвонков, сдавливают седалищный нерв. Искажается передача информации от рецепторных окончаний большеберцового нерва в спинной мозг. Манифестируя заболевание проявляется в виде резких болевых прострелов в поясничной области , иррадиирующих по поверхности бедра в голень. Так называемый корешковый синдром носит односторонний характер, поэтому болит икра левой или правой ноги.
При изменении конфигурации сводов стопы развивается плоскостопие. Патология прогрессирует медленно. Вначале ноги быстро устают и ноют после долгой ходьбы. На подошвах появляются натоптыши, часто образуются мозоли, меняется походка. Чем больше уплощается стопа, тем ярче выраженность симптомов: икры наливаются свинцовой тяжестью, интенсивность болевого синдрома возрастает, голень и стопы отекают. Со временем формируется варусная или вальгусная деформация .

Другие причины
Свои поправки в жизнедеятельность и самочувствие человека вносят:
-
малоподвижный образ жизни; частые стрессы; употребление генномодифицированных продуктов; ожирение.
Наследственная предрасположенность была и остается вредоносным провокатором патологических изменений. Если близких родственников донимает боль в икрах, не исключено, что они поделились проблемой на генетическом уровне.
У слабой половины человечества риск-фактор возрастает за счет:

Часто болят икры ног у женщин в период вынашивания плода. Содействуют тому несколько обстоятельств. Начиная с самых первых недель беременности женский организм повышает выработку прогестерона. Половой гормон размягчает связочно-мышечный аппарат, подготавливая родовые пути к продвижению ребенка. Матка, увеличиваясь в объеме, ущемляет нервные волокна. Растущий животик смещает центр тяжести, перераспределяя нагрузки. Все поступающие и накопленные биологической системой питательные вещества уходят на строительство жизненно важных клеток у плода. На поздних сроках снижается двигательная активность. В организме возрастает количество циркулирующей жидкости. Отсюда боли, судороги, ломота, тяжесть в ногах, отеки.
Причиной болезненных аномалий у мужчин может стать облитерирующий эндартериит. Заболевание преимущественно поражает мелкие артерии ног. Среди 100 пациентов, с подтвержденным диагнозом, 99 составляют лица мужского пола. Болевые пароксизмы сосредотачиваются в икроножной мышце голени, в подошве и пальцах.
Признаки развивающейся патологии:
-
быстрая утомляемость и зябкость ног; спазмирование мышечных тканей; перемежающаяся хромота; парестезии; сухость кожного покрова.

Что делать
Медики рекомендуют в первую очередь пройти адекватную профессиональную диагностику:
-
реовазографию нижних конечностей; дуплексное ангиосканирование; УЗДГ вен; электромиографию; электронейрографию; рентгенографию голени; КТ коленного и голеностопного сустава; общий и биохимический анализ крови на содержание витаминов и минералов, наличие тяжелых металлов, сахара, холестерина, гликированного гемоглобина, на определение ревматоидного фактора и антител.
По показаниям проводят тест на онкомаркеры, осуществляют забор клеток или тканей для биопсии.
Стандартного обследования при болях в икрах ног не разработано. Опытный специалист назначает диагностические процедуры, основываясь на жалобах пациента и семейном анамнезе.
Лечение
Чем лечить диагностированную патологию и в каком режиме определяет врач с учетом тяжести произошедших в организме изменений, возраста пациента, риска возникновения побочных реакций. Основная тактика лечебных мероприятий – устранение первопричины заболевания. Боли уйдут, если нейтрализовать вредоносный источник.
В качестве симптоматической терапии применяют:
-
нестероидные противовоспалительные препараты; анальгетики; наружные венотонизирующие средства; разогревающие мази; лечебный массаж; физиопроцедуры; расслабляющие ванночки для ног.

При варикозе специалисты прописывают ношение компрессионного трикотажа.
Заключение
-
максимально снизить потребление соленой, острой, жирной пищи; разнообразить рацион продуктами, богатыми клетчаткой, витаминами, микроэлементами; заменить 2- 3 разовое обжорство в день дробным (5 – 6 раз) питанием; не забывать о ежедневных дозированных нагрузках.
Ежедневный контроль за собой не будет тяжким обременением, когда войдет в привычку.
Если хочется отдохнуть, лучше лечь, расположив ноги на любом удобном возвышении, чем посидеть. При сидячей работе правильнее будет походить, чем просто постоять.
Свобода движения ценится всеми людьми. Особенно, когда ее утрачивают, к примеру, из-за защемления нерва в ноге. Причин расстройства множество – от прямого удара по конечности, до воспалительного процесса в тканях. Поэтому и тактика борьбы с патологией различна – комплексную терапию должен подбирать врач. Он будет ориентироваться на информацию от диагностических процедур. Тогда как самолечение в большинстве случаев приносит лишь временное облегчение в ноге, но чаще приводит к осложнениям.
Причины и провоцирующие факторы
Анатомически правильное соотношение структур позвоночника и костей таза с нижними конечностями и мышечно-связочными элементами скелета человека исключает появление в них дискомфорта и ограниченности движений. Под состоянием, когда защемило нервы на ноге, понимают деформации в перечисленных объектах – травматического, опухолевого либо воспалительного характера.

В прямой зависимости от локализации патологического очага – уровень, на котором зажало мышцу в ноге, врачи традиционно выделяют корешковый синдром, поражение грушевидной мышцы, воспаление седалищного либо большого берцового нерва.
Чаще всего люди обращаются за медицинской помощью по причине травмы – прямого удара по корпусу и ногам, автоаварии, падения с высоты. Итогом подобной ситуации станут переломы костей, растяжения/разрывы связочного либо сухожильного аппарата. Одновременно негативное воздействие оказывается непосредственно на нервное волокно в ноге, или же его сдавливает внутренняя гематома.
Не менее часто специалисты сталкиваются с болевыми ощущениями у людей в районе ноги из-за защемления нерва воспалительным очагом – в костных структурах, в мягких тканях, либо органах малого таза. Различные инфекции и деструктивные процессы с течением времени и при отсутствии лечения могут закончиться именно нарушением движений в ноге. Реже подобный результат появляется из-за опухолей – доброкачественных либо злокачественных.
Провоцирующими факторами выступают:
- ожирение;
- авитаминоз;
- чрезмерная физическая активность;
- тяжелые виды спорта;
- неправильная осанка;
- узкая одежда, обувь.
Соотнести симптоматику ущемления нерва в ноге с возможными причинами под силу только врачу. Он же назначается адекватное лечение.
Симптоматика
На начальном этапе своего появления защемление нерва на ноге по симптомам напоминает люмбаго – ограниченность движений и болевые ощущения. Однако, признаки патологического расстройства имеют ряд отличий:
- пассивные движения позволяют поднимать ногу полностью вверх – без рефлекторного сопротивления мышечных групп в спине;
- в ночные часы дискомфорт не уменьшается – у человека постоянно присутствует желание поменять положение ног в пространстве, устроить их поудобнее;
- присутствует мышечная слабость, и даже уменьшение объема мышц – при стойком хроническом течении болезни;
- появляются судороги в икроножных мышцах, в стопе;
- болевой синдром не зависит от физической нагрузки, от положения тела в пространстве;
- через несколько дней воспаление нерва у людей ведет к мурашкам в ногах, похолоданию одного участка покровных тканей;
- в зоне ближайшего к поражению сустава нарушается не только чувствительная, но и двигательная функция – сгибание, разгибание, отведение, к примеру, если защемило нерв в колене.
При тяжелом течении защемления нерва в коленном суставе симптомы будут настолько выражены, что человек может стать инвалидом. Он нуждается в постоянной посторонней помощи и уходе.
Диагностика
Несомненно, опытному специалисту для выявления защемления нервного волокна в ноге достаточно внимательно выслушать больного и провести его неврологический осмотр. Тем не менее, необходимо, чтобы инструментальная диагностика подтвердила данное предположение.
Дегенеративные изменения в структурах позвоночника можно выявить с помощью стандартной рентгенографии. Метод доступен к проведению в любой поликлинике. При малейших сомнениях в точности диагноза специалист рекомендует компьютерную либо магнитно-резонансную томографию ноги. Информации больше – на множестве снимков в разных проекциях четче видны плотные и мягкие ткани, сосудистые сплетения и мельчайшие дефекты нервов.

Воспалительный процесс в ноге способны спровоцировать специфические, а также неспецифические инфекции. Возбудитель будет диагностирован лабораторным исследованием ликвора. Жидкость лаборант берет при люмбальной пункции тонкой иглой – прокол выполняют непосредственно между позвонками в поясничном отделе позвоночника.
Патологические поражения нервно-мышечного проведения можно проследить с помощью электронейромиографии. Графическое изображение позволит врачу определить уровень, на котором произошло защемление в ногах. Радиоизотопное сканирование укажет на присутствие новообразования в области нервно-сосудистого пучка малого таза.
Тактика лечения
Безусловно, решать, что делать, если защемило нервы в конечности, должен специалист. Как правило, это невропатолог. Он анализирует информацию от диагностических процедур и подбирает в индивидуальном порядке оптимальную схему терапии.
В арсенале врачей, благодаря бурным темпам развития фармакологической промышленности, имеется широкий ассортимент лекарств, которые в состоянии облегчить самочувствие людей, если ущемило нерв в ноге. Они в аптечной сети представлены в разных формах – капсулы и таблетки, мазь от защемления либо гели, растворы для инъекций и аэрозоли.
В большинстве диагностированных случаев, в схеме борьбы с неприятными ощущениями, если защемило нерв в ноге, присутствуют препараты из следующих подгрупп:
- нестероидные противовоспалительные средства – способны быстро устранить болевой синдром и уменьшить площадь воспалительного очага;
- миорелаксанты – разрывают замкнутый круг мышечный блок-боль-спазм в мышцах, что ускоряет выздоровление;
- витамины, особенно подгруппы В – улучшают проводимость импульсов по нервным волокнам, купирует проявления воспаления в зоне ущемления в ноге;
- хондропротекторы – при дегенеративных процессах в структурах позвоночника.
Грамотно подобранные комбинации из перечисленных подгрупп помогают человеку справиться с неврологическим расстройством и восстановить трудоспособность, а также двигательную активность в ноге.
Как убедительно доказывает практика специалистов, методы медикаментозной терапии успешнее справляются с защемлением нерва в ноге лечением физиотерапевтическими процедурами. Ощутимое облегчение наступает от курсов:
- магнитотерапии;
- фонофореза;
- аппликаций с парафином;
- электрофореза с лекарственными растворами;
- УВФ-терапия.
Подобные комплексы дополнительного воздействия на очаг защемления в ноге способны улучшить локальное кровообращение, уменьшить выраженность болевого синдрома, прогреть проблемный участок и снять с его отек.

Если позволяет состояние здоровье человека, специалисты дополнительно порекомендуют сеансы лечебной физкультуры, акупунктуры, массаж после острой фазы расстройства, йогу. В индивидуальном порядке можно рассматривать вопрос об санаторно-курортном лечении – грязевые аппликации, хлороводородные и серные ванны, гидротерапия при ущемлении в ступне позволяют быстрее избавиться от неприятных ощущений.
Многие люди, столкнувшись с симптоматикой ущемленного нервного волокна, не доверяют аптечным медикаментам и предпочитают прибегать к помощи целебных сил природы. Конечно, риск формирования нежелательных последствий ниже, но с подобным методом воздействия всегда нужно помнить, что безопасный не значит эффективный.
Помочь могут различные растирки, припарки, компрессы с экстрактами растений, которым присущи противовоспалительные и болеутоляющие эффекты. Так, отлично зарекомендовал себя жгучий перец – его необходимо тщательно измельчить и скомбинировать с жировой основой, к примеру, свиным салом. Растереть покровные ткани над проблемным участком и удалить через 20–30 минут. Процедуру повторять дважды в сутки.
Не менее действенным является сырой картофель. Его натирают на мелкой терке и смешивают с керосином до получения кашицы. Ее распределяют по коже, которую предварительно протирают маслом. Оставить в качестве согревающего компресса на 30–40 минут.
Издавна славились свойства огородного хрена для борьбы с проблемами опорно-двигательного аппарата, в том числе и с ущемлениями в ногах. Достаточно измельчить корневище, перемешать с жидким медом и применить в качестве наружного средства. Однако, следует помнить, что рецепты народной медицины – это дополнительные методы терапии. Они не должны подменять собой рекомендации врача.
Профилактика
Уже несколько сотен лет назад специалисты высказывали свое мнение – профилактика болезней суставов является лучшим направлением в их лечении. Актуальность в наши дни несколько не меньше. Чтобы не произошло ущемление нервного волокна в ноге, достаточно придерживать простых правил:
- избегать физических нагрузок;
- если необходимо перенести тяжелую вещь, правильно располагать корпус и конечности;
- приобретать комфортную, а не модную обувь;
- держать ноги в тепле, особенно в осенне-зимний период;
- своевременно проводить лечение всех хронических заболеваний и инфекций;
- обращаться за медицинской помощью при первых же признаках возможного ущемления нерва в ногах.
Ранее выявление и комплексное лечение неврологических патологий – залог быстрого избавления от них. Достижения медицины позволяют бороться с ущемлением на любой стадии его течения. Однако, на раннем этапе и осложнений меньше, и выбор методов воздействия больше.
Читайте также:


