Последствия кори и полиомиелита
ЖЕНЕВА, 22 мая. /ТАСС/. Глобальный альянс по вакцинам и иммунизации (GAVI) опасается новых вспышек заболевания корью и полиомиелитом из-за нарушений в программах вакцинации детей, вызванных ограничениями из-за пандемии коронавируса нового типа. Об этом заявил исполнительный директор GAVI Сет Беркли в распространенном в пятницу Всемирной организацией здравоохранения и ЮНИСЕФ сообщении.
По его словам, в настоящее время больше, чем когда-либо в истории, детей во многих странах защищены от болезней, которые можно предотвратить с помощью вакцин. "В настоящее время из-за COVID-19 (вызываемое коронавирусом нового типа заболевание - прим. ТАСС) этот огромный прогресс находится под угрозой, что создает риск возрождения таких болезней, как корь и полиомиелит", - сказал он.
"Поддержание программ по вакцинации не только предотвратит новые вспышки, но также обеспечит наличие инфраструктуры, необходимой для развертывания возможной вакцинации против COVID-19 в глобальном масштабе", - добавил Беркли.
"Мы не можем допустить, чтобы наша борьба с одной болезнью происходила за счет долгосрочного прогресса в нашей борьбе с другими болезнями", - отметила со своей стороны исполнительный директор ЮНИСЕФ Генриетта Фор. "У нас есть эффективные вакцины против кори, полиомиелита и холеры. Хотя обстоятельства могут потребовать от нас временной приостановки некоторых мероприятий по иммунизации, эти прививки должны возобновиться как можно скорее, иначе мы рискуем обменять одну смертельную вспышку на другую", - добавила она.
Сообщается, что на следующей неделе ВОЗ выпустит новые рекомендации для стран по поддержанию основных услуг во время пандемии, включая рекомендации о том, как обеспечить безопасную вакцинацию.
Из-за пандемии многие страны временно приостановили профилактические кампании массовой вакцинации против таких болезней, как холера, корь, менингит, полиомиелит, столбняк, брюшной тиф и желтая лихорадка.
Риск болезней
ВОЗ, ЮНИСЕФ и GAVI предупредили об опасности нарушения в период пандемии нового коронавируса программы вакцинации, из-за чего 80 млн детей в возрасте до одного года подвергаются риску серьезных болезней.
Согласно им, предоставление услуг по регулярной вакцинации существенно затруднено по меньшей мере в 68 странах и может затронуть приблизительно 80 миллионов детей в возрасте до года, проживающих в этих странах.
"По меньшей мере 80 миллионов детей в возрасте до одного года подвержены риску таких заболеваний, как дифтерия, корь и полиомиелит, поскольку COVID-19 нарушает рутинные усилия по вакцинации", - указано в сообщении организаций. В преддверии Глобального саммита по вакцинам 4 июня, на котором мировые лидеры соберутся, чтобы поддержать программы иммунизации и смягчить воздействие пандемии, они призывают к совместным усилиям по безопасному проведению вакцинации против смертельных заболеваний, предупреждаемых с помощью вакцин.
"Вакцинация является одним из самых мощных и фундаментальных инструментов профилактики болезней в истории общественного здравоохранения, - сказал генеральный директор ВОЗ Тедрос Аданом Гебрейесус. - Срыв программ вакцинации из-за пандемии COVID-19 угрожает разрушить десятилетия прогресса в борьбе с болезнями, предупреждаемыми с помощью вакцин, такими как корь".
Причины прерывания вакцинации различны. Некоторые родители не хотят выходить из дома из-за ограничений на передвижение, отсутствия информации или из-за боязни заражения коронавирусом, многие работники здравоохранения недоступны из-за ограничений или отсутствия средств защиты, есть также задержки с транспортировкой вакцин. Поэтому ЮНИСЕФ обращается к правительствам, частному сектору, авиационной отрасли и другим организациям с призывом освободить грузовое пространство по доступной цене для этих жизненно важных препаратов.

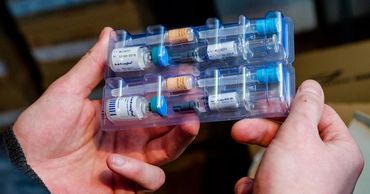
Иммунологи предупредили об опасности вспышек кори и полиомиелита из-за пандемии.
Глобальный альянс по вакцинам и иммунизации (GAVI) опасается новых вспышек заболевания корью и полиомиелитом из-за нарушений в программах вакцинации детей, вызванных ограничениями из-за пандемии коронавируса нового типа.
Об этом заявил исполнительный директор GAVI Сет Беркли в распространенном в пятницу Всемирной организацией здравоохранения и ЮНИСЕФ сообщении, передает tass.ru
Сообщается, что на следующей неделе ВОЗ выпустит новые рекомендации для стран по поддержанию основных услуг во время пандемии, включая рекомендации о том, как обеспечить безопасную вакцинацию.
Из-за пандемии многие страны временно приостановили профилактические кампании массовой вакцинации против таких болезней, как холера, корь, менингит, полиомиелит, столбняк, брюшной тиф и желтая лихорадка.
Риск болезней
ВОЗ, ЮНИСЕФ и GAVI предупредили об опасности нарушения в период пандемии нового коронавируса программы вакцинации, из-за чего 80 млн детей в возрасте до одного года подвергаются риску серьезных болезней.
Согласно им, предоставление услуг по регулярной вакцинации существенно затруднено по меньшей мере в 68 странах и может затронуть приблизительно 80 миллионов детей в возрасте до года, проживающих в этих странах.
Причины прерывания вакцинации различны. Некоторые родители не хотят выходить из дома из-за ограничений на передвижение, отсутствия информации или из-за боязни заражения коронавирусом, многие работники здравоохранения недоступны из-за ограничений или отсутствия средств защиты, есть также задержки с транспортировкой вакцин. Поэтому ЮНИСЕФ обращается к правительствам, частному сектору, авиационной отрасли и другим организациям с призывом освободить грузовое пространство по доступной цене для этих жизненно важных препаратов.
Как антипрививочники спровоцировали эпидемии давно побежденных болезней
федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека (роспотребнадзор)
вспышка полиомиелита в таджикистане
россия, анна попова, федеральная служба по надзору в сфере защиты прав потребителей и благополучия человека (роспотребнадзор), воз, пакистан, украина, вспышка полиомиелита в таджикистане
08:00 29.06.2019 (обновлено: 14:48 03.03.2020)
МОСКВА, 29 июн — РИА Новости, Альфия Еникеева. Большая часть населения планеты доверяет ученым и врачам, 84 процента считают вакцины эффективными, 79 — безопасными. Больше всего прививки ценят в Руанде и Бангладеш, где не так давно случилось несколько эпидемий. В богатых странах, таких как Франция и Япония, доверие к вакцинации падает. Лидером же антипрививочных настроений стала Украина, где 61 процент населения считает прививки вредными. Неудивительно, что там второй год подряд свирепствует корь. РИА Новости вспомнило еще несколько случаев из недавней истории, когда отказ от вакцинации приводил к эпидемиям.
В 1974 году в Японии умерла маленькая девочка, вероятно, от осложнений, связанных с прививкой от коклюша. Эта вакцина содержала убитую бактерию и действительно приводила к неприятным последствиям. Спустя год от этой же прививки погиб второй ребенок, и правительство полностью приостановило вакцинацию от коклюша на три месяца.
Затем прививки все-таки стали делать, но не в трехмесячном возрасте, как ранее, а с двух лет. При этом огромное число родителей отказывались вакцинировать своих детей. По данным японских инфекционистов, в 1976 году только один ребенок из десяти получал защиту от коклюша.
Эта ситуация почти не менялась до 1981 года, когда в Японии наконец не появилась более безопасная вакцина. И уже к концу 1982 года число привитых детей достигло 80 процентов. В 1988 году первую вакцину от коклюша снова стали ставить в трехмесячном возрасте.
За семь лет практически полного отказа от вакцинирования уровень заболеваемости опасной инфекцией в Японии вырос почти в десять раз. Причем страдали дети. Так, в 1980-м году из почти 14 тысяч случаев коклюша 13 тысяч приходились на пациентов в возрасте до девяти лет. После возврата к прививкам ситуация постепенно стабилизировалась, и уже к концу 1980-х коклюшем в стране ежегодно заболевало не больше пятисот человек.
На излете советской власти нечто подобное случилось и в нашей стране. Речь идет о дифтерии — инфекционном заболевании, которое чаще всего затрагивает гортань, бронхи и кожу. Антибиотики против нее малоэффективны.
К 1975 году Россия была практически свободна от этой болезни: регистрировалось около полусотни случаев дифтерии в год. Однако в середине 1980-х ситуация стала резко меняться, и к 1986 году охват вакцинацией упал до семидесяти процентов. Люди массово отказывались прививать детей и прививаться сами — большинство взрослых нуждается в ревакцинации от дифтерии каждые десять лет. Некоторые исследователи связывают это со ставшими тогда популярными антипрививочными настроениями.
В результате в первой половине 1990-х заболеваемость дифтерией в России росла на двести процентов ежегодно. Резко подскочила смертность от нее. Пик эпидемии пришелся на 1994 год, когда заболело около сорока тысяч человек, больше тысячи из них умерли.
Совместно со Всемирной организацией здравоохранения правительству удалось взять эту ситуацию под контроль. По всей стране проводились национальные дни прививок, людей массово прививали бесплатными безопасными вакцинами, и заболеваемость стала медленно снижаться. Достичь показателей середины 1970-х годов удалось только к началу 2000-х.
Сейчас от дифтерии привито около 97 процентов россиян, а число заболевших — не больше десяти в год.
В мае 2010 года главной мировой новостью стала вспышка полиомиелита в Таджикистане. Только лабораторно подтвержденных случаев было свыше семисот, 21 человек умер. Главным образом, пострадали маленькие дети в возрасте до пяти лет. Большинство из них навсегда потеряли возможность нормально передвигаться, ведь возбудитель болезни — полиовирус —поражает нервную систему и за считаные часы приводит к параличу. К сожалению, вылечиться от полиомиелита нельзя, но можно предотвратить заражение, если вовремя привиться.
Как раз с массовой вакцинацией в Таджикистане в то время были проблемы. За восемь лет до вспышки полиомиелита европейский регион, куда входит и Таджикистан, объявили свободным от этой инфекции. В результате в стране прививка от полиомиелита стала необязательной, и потому защиту от болезни могли получить не все дети. В 2010 году в Таджикистан из Индии завезли дикий вариант полиовируса, и инфекция стремительно распространилась среди непривитых детей.
К июлю с помощью международного сообщества удалось справиться с начинающейся эпидемией. В Таджикистан поступило около девяти миллионов вакцин от полиомиелита, благодаря чему привили около трех миллионов детей в возрасте до 15 лет.
Сегодня случаи полиомиелита продолжают регистрировать в четырех странах мира: Нигерии, Индии, Афганистане и Пакистане. Причем на две последних приходится больше половины заболевших. Специалисты связывают такое положение дел с антипрививочными настроениями исламистов, которые укрепились в регионе. Впрочем, некоторые из них уже поняли, что справиться с болезнью без вакцинации не получится, и объявили, что прекращают войну против прививок.
По данным ВОЗ, с начала 2019 года уровень заболеваемости этой инфекцией мире вырос на 300 процентов по сравнению с аналогичным периодом прошлого года — более подробные данные по странам появятся только в июле.
Специалисты отмечают, что широкое распространение болезни — результат отказа от прививок. Например, на Украине в эффективность и безопасность вакцин не верит 61 процент взрослого населения. Как результат — в прошлом году корь там диагностировали у более пятидесяти тысяч человек.
В России в этом году выявили несколько сотен случаев кори, главным образом завезенной из-за рубежа. У нас доля привитого населения остается стабильно высокой. По словам главы Роспотребнадзора Анны Поповой, более 97 процентов населения охвачено прививками, включенными в национальный календарь. Это выше показателя, рекомендуемого ВОЗ, — 95 процентов.
Благодаря массовой вакцинации людей от кори спасает коллективный иммунитет. Главное — не позволить антипрививочникам уничтожить его. Согласно опросу, проведенному благотворительным фондом Wellcome Trust в 140 странах, около половины россиян не доверяет прививкам. Если данные корректны, есть повод для тревоги.
ЖЕНЕВА, 22 мая. /ТАСС/. Глобальный альянс по вакцинам и иммунизации (GAVI) опасается новых вспышек заболевания корью и полиомиелитом из-за нарушений в программах вакцинации детей, вызванных ограничениями из-за пандемии коронавируса нового типа. Об этом заявил исполнительный директор GAVI Сет Беркли в распространенном в пятницу Всемирной организацией здравоохранения и ЮНИСЕФ сообщении.
Сообщается, что на следующей неделе ВОЗ выпустит новые рекомендации для стран по поддержанию основных услуг во время пандемии, включая рекомендации о том, как обеспечить безопасную вакцинацию.
Из-за пандемии многие страны временно приостановили профилактические кампании массовой вакцинации против таких болезней, как холера, корь, менингит, полиомиелит, столбняк, брюшной тиф и желтая лихорадка.
Риск болезней
ВОЗ, ЮНИСЕФ и GAVI предупредили об опасности нарушения в период пандемии нового коронавируса программы вакцинации, из-за чего 80 млн детей в возрасте до одного года подвергаются риску серьезных болезней.
Согласно им, предоставление услуг по регулярной вакцинации существенно затруднено по меньшей мере в 68 странах и может затронуть приблизительно 80 миллионов детей в возрасте до года, проживающих в этих странах.
Причины прерывания вакцинации различны. Некоторые родители не хотят выходить из дома из-за ограничений на передвижение, отсутствия информации или из-за боязни заражения коронавирусом, многие работники здравоохранения недоступны из-за ограничений или отсутствия средств защиты, есть также задержки с транспортировкой вакцин. Поэтому ЮНИСЕФ обращается к правительствам, частному сектору, авиационной отрасли и другим организациям с призывом освободить грузовое пространство по доступной цене для этих жизненно важных препаратов.

Прививка – дело добровольное.
Фото Алексея Калужских (НГ-фото)
Что же прививки? Да очень просто – от них родители отказывались или покупали справки о том, что их сделали. Это здоровье не купишь, а любую справку запросто. По оценке эксперта Всемирной организации здравоохранения, главного научного сотрудника Центра здоровья детей РАМН Владимира Таточенко, обязательные прививки против полиомиелита не получили около 1% жителей РФ, тем самым под угрозой заражения оказались около полутора миллиона человек.
В Таджикистане число больных полиомиелитом продолжает нарастать. Детский фонд ООН уже доставил туда 6,35 млн. доз вакцины от полиовируса. Будут привиты 3 млн. таджикских детей.
В Москве, через которую и в которую приезжают миллионы людей, срочно проводится дополнительная вакцинация от полиомиелита. По данным главного государственного санитарного врача РФ Геннадия Онищенко, в дополнительных прививках нуждаются больше 5,5 тыс. московских детей и подростков в возрасте от года до 15 лет, большинство из которых не были своевременно привиты из-за отказа родителей.
А вот в Великобритании, наоборот, стали отказываться от прививок, потому что поверили опубликованной доктором Уэйкфилдом статье о возможной связи между использованием комбинированных вакцин против кори, краснухи и свинки и развитием одной из форм аутизма. Ряд последовавших за этим крупномасштабных исследований опроверг выводы Уэйкфилда, однако широкий общественный резонанс привел к массовым отказам от прививок. Это, в свою очередь, вызвало рост заболеваемости и смертности детей от соответствующих инфекций. Уайтфилд признал, что ошибся. Но Генеральный медицинский совет Великобритании счел, что это признание не искупает принесенного Уайтфилдом вреда, и очень строго наказал его – лишил права заниматься медицинской деятельностью.
Конечно, прививки надо проводить, когда ребенок практически здоров, соблюдая все правила. Осложнения даже в таких условиях возможны, но они не идут ни в какое сравнение с осложнениями болезней, от которых вакцинируют.
Родители мечтают, чтобы их дети росли здоровыми. Конечно, уберечь от всех напастей вряд ли удастся, но избежать встречи с наиболее опасными заболеваниями можно.
Речь пойдет о старых, но далеко не добрых болезнях, про которые слышали многие – мамы, папы, бабушки и дедушки.
Иногда кажется, что типично “детская” болезнь будет протекать легко, однако это большое заблуждение. Коварство многих недугов заключается в том, что они дают серьезные осложнения, способные привести к инвалидности или летальному исходу.
Елена Тихоновская, главный врач московской поликлиники №36, рассказывает об инфекциях, которые гораздо страшнее и опаснее, чем кажутся.
Полиомиелит
Инфекция чаще всего попадает в организм детей в возрасте до пяти лет и передается воздушно-капельным или фекально-оральным путем. Вирус размножается в кишечнике, всасывается и попадает в нервную систему, поражая ее.
Порядка 30-40% детей, которые переносят полиомиелит, обретают инвалидность.
Естественная восприимчивость человека к вирусу полиомиелита не очень высокая: из 200 человек, контактирующих с вирусом, заболеет один. Но – заболеет.
Температура тела поднимается – до 38 градусов, головная боль, рвота, выраженная слабость во всем теле, особенно – слабость и напряженность мышц шеи и спины и затрудненное глотание. После того, как ребенок 2-3 недели переболеет, все симптомы проходят.
Очень важно! В момент заражения и болезни человек является основным источником этого вируса – он выделяет его во внешнюю среду.
До изобретения вакцины полиомиелит был настоящим бичом многих стран. Американский президент Франклин Рузвельт переболел полиомиелитом и передвигался на инвалидной коляске. По статистике, с 1950 по 1955 от этой болезни пострадало 50 (!) тысяч человек, и это очень высокий показатель заражения.
В настоящее время, по данным ВОЗ, от 10 до 20 миллионов жителей земли страдают от последствий полиомиелита.
Хотя на данный момент эта инфекция считается побежденной – при условии выполнения всего плана вакцинации. Грудничков прививают в первую очередь инактивированной вакциной (с умершим вирусом) – делают укол. Затем – живой (капли в рот). Когда делается прививка живой вакциной, человек является переносчиком вируса полиомиелита. То есть, если один ребенок в семье не привит, а второму сделали прививку против полиомиелита, шанс заразить непривитого человека очень высок.
Осложнения:
1. Вялый паралич, признаком которого является слабость в конечностях. Ребенок перестает бегать, прыгать и самостоятельно двигаться. Это своего рода “красный флажок” и важный клинический симптом для любого врача или фельдшера.
Чем раньше происходит лечение, тем выше шансы сохранить неповрежденные нейроны центральной нервной системы ребенка. Это однозначно тот самый случай, когда нельзя сидеть и ждать, что проблема сама собой пройдет.
2. Паралич дыхательной мускулатуры. Не секрет, что наше дыхание связано с тем, что сигналы из головного мозга идут в спинной. Этот импульс проходит по нейрону в мышцы, благодаря которым грудная клетка расширяется, и человек делает вдох. Когда поражаются нервные волокна, и из-за паралича нет импульса, ребенок перестает дышать. И эта ситуация, к сожалению, не является временной: если лечение не начато своевременно, ребенок до конца жизни будет находиться на респираторной поддержке – то есть дышать с помощью дыхательного аппарата.
Данное осложнение встречается в 5-10%, а это значит, что на 100 заболевших детей 10 могут иметь столь тяжелые последствия.
Корь
Еще один опасный возбудитель детских болезней, статистика заболеваемости тут неутешительная: из 100 детей, не имеющих против кори иммунитета, заболеют все – восприимчивость к вирусу 100%.
Корь передается воздушно-капельным путем: вирус довольно легкий и летучий, поэтому быстро переносится с потоками воздуха на большие расстояния.
Инфекция попадает через верхние дыхательные пути и также затрагивает центральную нервную систему. Так называемый продромальный период длится от 8 до 10 дней (время с момента заражения и до проявления активных симптомов), и в этот момент человек является источником распространения вируса.
Вначале корь очень напоминает ОРВИ: болезнь начинается с высокой температуры, головной боли и кашля. Очень типично – повреждение глаз, слезотечение, может развиться конъюнктивит. Но затем появляется сыпь. Розовые пятнышки покрывают тело заболевшего сверху вниз, начиная с головы.
Какой бы “забавной” корь ни казалась, эта болезнь является смертельно опасной.
До изобретения вакцины, смертность была довольно высокой – до 3%. Вакцинация проводится очень ослабленным вирусом, и дарит ребенку иммунитет против данного заболевание. Риск повторного заражение очень невелик – до 1%.
Вирус кори очень сильно снижает иммунитет, и разрушаются в организме витамины группы А и С – надежные защитники нашего здоровья. И на фоне этой инфекции довольно часто присоединяется бактериальная. И вместе – вирусная и бактериальная инфекции – дают клиническую картину, которую очень трудно лечить у ребенка.
Коклюш
Крайне распространенная детская инфекция, которая передается воздушно-капельным путем. Самое страшное – заболеть может даже новорожденный.
Возбудителем данного заболевания является коклюшная палочка, и этот микроб довольно легко проникает в организм при общении с больным. При этом на расстояние более трех метров микроб не распространяется.
Основным симптомом коклюша является приступообразный кашель.
Он трудно поддается терапии, его трудно корректировать, поэтому коклюш страшен именно своими проявлениями. И даже после успешного подавления микробов, у человека может сохраняться рефлекторный кашель.
Помимо нарастающего кашля выделяют такие симптомы, как небольшой насморк и температуру – болезнь маскируется под обычное ОРВИ. При такой симптоматике дети могут оставаться довольно подвижными и, контактируя с окружающими, заражают их инфекцией.
Первое, что нужно сделать, когда ребенок заболел – ограничить контакты с другими людьми и провести антибактериальную терапию – строго по назначению врача.
Детям обязательно дают противокашлевые средства, чтобы приступы не доходили до того, о чем мы рассказали выше. Аллергены, пыль, резкие запахи, холодный воздух и физические нагрузки – все то, что может спровоцировать кашель, необходимо исключить. Чем суше воздух – тем гуще мокрота, а она должна вспениваться и выходить, то есть воздух должен быть увлажненным. Не стоит также забывать о том, что к этой болезни может присоединиться еще какая-то инфекция.
Предотвратить развитие коклюша можно, если провести плановую вакцинацию, благодаря чему у ребенка появится иммунитет к данному заболеванию.
Самое страшное – это спазмастический кашель, когда ребенок буквально задыхается. У этого кашля есть множество вариаций: может проходить со свистом, со рвотой и т.д.
Коклюш может вызывать спазм гортани – голосовых связок. Во время приступа кашля лицо может посинеть или, наоборот, стать багровым. Характерно, что кашель доходит до рвоты.
В последней сводке Роспотребнадзор сообщает, что корь добралась до 47 из 53 стран европейского региона. Заразились 82 596 человек, 72 умерли (это последние данные, известные на сегодня - за период с января по декабрь 2018 г.). Тяжелее всего ситуация на Украине , в Грузии , а также в Сербии , Черногории , Греции , Румынии . Крупные вспышки зарегистрированы и в таких благополучных по части здравоохранения странах, как Франция , Италия , Германия , Израиль .
В России в последнее время увеличилось число завозов кори из-за границы, говорят эпидемиологи. Пока, по официальным данным, показатели заболеваемости ниже, чем в большинстве других стран европейского региона. Однако практикующие врачи-инфекционисты советуют не расслабляться тем, у кого снижена защита от кори.
1. Чем опасна корь?
Вирус начинает с поражения дыхательных путей (легких), потом дает осложнения - примерно в 40 - 50% случаев.
Чаще всего осложнения развиваются у маленьких детей, а среди взрослых - у курильщиков, больных сердечно-сосудистыми и неврологическими заболеваниями.

Начало кори похоже на тяжелую простуду Фото: Юлия ПЫХАЛОВА
2. Насколько велик риск заразиться для россиян?
Чаще инфекцию подхватывают:
- люди старшего возраста (60+),
- больные сахарным диабетом, сердечно-сосудистыми и другими хроническими заболеваниями,
- люди, которые регулярно недосыпают (спят меньше 7 - 8 часов в сутки),
- сладкоежки - избыток сахара в организме вредит иммунным клеткам (напомним, Всемирная организация здравоохранения рекомендует съедать максимум 25 граммов, или 6 чайных ложек сахара в сутки, включая сахар во всех блюдах и продуктах).

Избыток сахара в организме вредит иммунным клеткам Фото: Евгения ГУСЕВА
3. Как уберечься?
Единственный способ защиты от кори - прививка, в один голос говорят врачи. Среди тех, кто заболел, более 90% не были привиты, сообщает Роспотребнадзор.
Детям согласно Национальному календарю профилактических прививок в нашей стране прививку от кори положено делать в первый год жизни и в 6 лет (ревакцинация).
- Исходя из Приказа Минздрава РФ от 21.03.2014 № 125н, взрослым гражданам вакцинация против кори проводится в возрасте от 18 до 35 лет в случае, если человек до этого возраста не прививался, прививался лишь однократно либо не имеет сведений о прививках и при этом не болел ранее корью. При таких условиях прививка будет бесплатной. Причем, даже не требуется полис ОМС (поскольку вакцинацию государство оплачивает из средств федерального бюджета, а не через систему ОМС). Достаточно обратиться в поликлинику по месту жительства к своему лечащему врачу (участковому терапевту). Он выдаст направление на прививку в процедурный кабинет.
В возрасте от 36 до 55 лет бесплатная вакцинация полагается в таких случаях: а) был контакт с больным корью; б) лицо входит в группу риска в силу своей профессии: работники медицинских и образовательных организаций, организаций торговли, транспорта, коммунальной, социальной сферы. Вакцинация требуется и гарантируется, если эти лица ранее не болели корью, не привиты, привиты лишь однократно или не имеют сведений о прививках против кори.
В остальных случаях те, кому больше 35-ти, могут пройти вакцинацию по собственному желанию, оплатив её за счет личных средств.
4. Сдавать ли анализы перед прививкой?
В Интернете можно встретить совет: взрослым перед принятием решения - делать ли прививку - нужно сдать анализ на состояние (напряженность) иммунитета против кори: наличие антител IgG к вирусу кори. За свой счет это обойдется от 700 до 1000 рублей. Нельзя ли сдать кровь в районной поликлинике бесплатно?
- Перед направлением на вакцинацию лечащий врач обязан провести осмотр и опрос пациента, в том числе для выявления показаний и противопоказаний, - поясняет эксперт ВСС Алексей Данилов. - Предварительное определение уровня антител в обязательный список не входит.

К сожалению, лекарств с доказанным эффектом против вируса кори сегодня нет Фото: Евгения ГУСЕВА
НА ЗАМЕТКУ
5. Как распознают и лечат корь?
Начало кори похоже на тяжелую простуду (ОРВИ). Температура часто подскакивает до 38 - 40 градусов. Появляется кашель, закладывает нос, слезятся глаза. На 4 - 5 день появляется сыпь.
- К сожалению, лекарств с доказанным эффектом против вируса кори сегодня нет, - говорит врач Евгений Тимаков. - Применяются симптоматические средства: чтобы снизить жар, уменьшить боль, отек слизистых. Взрослым, как правило, назначают антибиотики для борьбы с опасными осложнениями. В целом рекомендуется постельный режим и побольше пить.
Корь – одно из наиболее заразных инфекционных вирусных заболеваний, которое имеет значительное влияние на уровень смертности среди детей во всем мире, несмотря на то, что существует вакцина. В 2016 году во всем мире было зафиксировано 89 780 смертей, обусловленных корью.

На протяжении 2000 - 2016 годов прививки против кори предотвратили, по данным Всемирной организации здравоохранения (ВОЗ), 20,4 млн смертей. Вакцинация против кори – это один из лучших методов в здравоохранении общества для предотвращения роста заболеваемости. Во всем мире благодаря применению вакцины против кори, смертность от этого заболевания сократилась на 84% с примерно 550 100 в 2000 году до 89 780 в 2016 году.
Особенностью этого заболевания является то, что раньше оно считалось типичной детской инфекцией, а теперь все чаще регистрируется у взрослых.
До введения вакцины против кори в 1963 году и применения широкомасштабной вакцинации основные эпидемии происходили примерно каждые 2-3 года, а корь вызывала, по статистическим данным, около 2,6 миллиона смертей в год. По данным ВОЗ на 1 декабря 2017 года, вакцинация против кори и, как следствие, заболеваемость и смертность находятся на разном уровне. Поэтому были предложены следующие категории для классификации стран, исходя из их уровня заболеваемости, контроля и вероятности достижения и поддержки устранения кори и краснухи:
- эндемические страны (непрерывная передача вируса кори/краснухи, который сохраняется в течение более 12 месяцев в любой географической зоне);
- страны, где исключена или прервана передача вируса, но не проверена (отсутствие эндемической передачи вируса в течении более 12, но меньше 36 месяцев);
- устранена и проверена (нет эндемической передачи в течение более 36 месяцев при наличии высокого качества системы наблюдения);
- восстановленные эндемические передачи (непрерывные цепи передачи за более чем 12 месяцев после предыдущей проверки исключения).
Существует прямая зависимость между уровнем вакцинации и прогнозом по устранению заболевания на определенной территории, при этом, чем выше охват вакцинацией, тем меньшая вероятность эндемической передачи вируса и большая вероятность устранения кори.

Корь – это острое инфекционное заболевание, которое вызывается вирусом и характеризуется воздушно-капельным механизмом передачи.
Возбудитель кори – РНК-содержащий вирус Polinosa morbillarium. Он неустойчив в окружающей среде, чувствителен к ультрафиолетовым лучам, солнечному свету, высыханию.
Вне организма человека вирус погибает в течении 30 минут. Поэтому нет необходимости в заключительной дезинфекции при кори.
Корь – болезнь человека и, как известно, не встречается у животных.
Источником инфекции при кори бывает исключительно больной человек, который заразен в последние 24-48 часов инкубационного периода (время от заражения до появления клинических проявлений). Далее вирус выделяется на протяжении всего катарального периода (время кашля, насморка, конъюнктивита) и пять дней с начала высыпаний.

Механизм передачи кори воздушно-капельный. Вирус в большом количестве попадает в окружающую среду во время разговора, чихания, кашля. Корь является высококонтагиозным заболеванием ( вероятность заражения при контакте 95-98 % ), вирус содержится в каплях слизи и с воздухом может переноситься на большие расстояния, например, из комнаты в комнату, на разные этажи одного здания и даже из одного помещения в другое. Через бытовые предметы, пищевые продукты и третьи лица вирус не передается.
Восприятие к инфекции не зависит от возраста. Защищенными от инфекции являются те, кому была проведена вакцинация и дети до 3 месяцев, которые рождены от матерей, которые имеют противокоревой иммунитет. Со временем, врожденный иммунитет снижается и к 6-9 месяцам дети становятся восприимчивыми к инфекции. Но если мать не имела противокоревого иммунитета, то ребенок с первого же дня жизни будет чувствителен к коревой инфекции.
На состояние противокоревого иммунитета влияет и состояние окружающей среды. Было установлено, что у детей, которые живут в регионах с высокой концентрацией промышленных загрязнений в воздухе и воде, уровень заболеваемости выше, чем у детей из экологически чистых районов.Также было установлено, что даже небольшие дозы ионизующего излучения неблагоприятно влияют на состояние как общего, так и специфического противокоревого иммунитета.
Пути проникновения вируса кори
Попадает вирус на слизистые верхних дыхательных путей и конъюнктиву глаза. Далее он проникает в подслизистую и регионарные лимфатические узлы. Там и происходит его фиксация и размножение вируса. Где-то с третьего дня возбудитель проникает в кровь (виремия). Если в это время использовать иммуноглобулин, то вирус можно нейтрализовать, потому что в крови имеется еще небольшое количество вируса. С кровью возбудитель попадает в селезенку, печень, костный мозг, лимфатические узлы, инфицирует клетки крови (мононуклеары и лимфоциты). С седьмого дня возникает повторная виремия, которая приводит к фиксации вируса в эпителиальных клетках кожи (в следствии чего возникает сыпь), дыхательных путей, кишечника, конъюнктивы глаза.
После перенесенного заболевания формируется пожизненный противокоревой стерильный (без наличия возбудителя в организме человека) иммунитет.
Клиника кори
Клиника кори состоит из четырех следующих периодов: инкубационный (от заражения до появления клинических симптомов), катаральный (продромальный), высыпаний и восстановления.
- Инкубационный период длится от 8 до17 дней. Он может затягиваться до 21 дня, если проводилась постконтактная профилактика иммуноглобулином.
- Продромальный период начинается с повышения температуры, общеинтоксикационных симптомов и типичной коревой триады: кашель, насморк, конъюнктивит. Обычно этот период длиться 2-3 дня, но иногда достигает 8 дней. Симптом, который дает возможность поставить диагноз до возникновения сыпи, - появления пятен Филатова-Коплика. Это бело-серые элементы, размером 1-3 мм, которые окружены гиперемированной окантовкой, и расположены на слизистой ротовой полости напротив коренных зубов. При попытке их убрать – не снимаются, потому что являются участком некроза эпителия.
- Период высыпаний. Здесь наблюдают новую волну повышения температуры, общее состояние ухудшается, усиливается насморк, кашель, возникает светобоязнь, слезотечение. Реже в этом периоде бывает умеренная диарея. Первые высыпания обычно появляются за ушами, потом на лице и верхней части шеи, в тот же день они распространяются на волосистую часть головы и всю шею. На второй день сыпь возникает на туловище, плечах и бедрах, на третий день - на предплечьях, голенях и стопах, а на лице начинает бледнеть. Нисходящая этапность появления элементов сыпи является отличительной особенностью кори от других заболеваний, характеризующихся экзантемой. Элементы сыпи являют собой пятна и папулы, размер которых составляет до 10 мм. Они склонны к слиянию, но даже при густых высыпаниях можно найти участки полностью нормальной кожи. При тяжелых вариантах течения могут появиться кровоизлияния (петехии). Обычно элементы сыпи не локализуются на ладонях и подошвах. Сыпь начинает исчезать в том же порядке, в котором она появлялась. В среднем высыпания начинаются через 14 дней после контакта с вирусом (в пределах от 8 до 17 дней). До пятого дня от появления сыпи все её элементы исчезают, остается лишь пигментация и затем отрубевидное шелушение. Пигментация сохраняется до 1,5 недели.
- Период восстановления. В этом периоде характерными симптомами являются выраженная общая слабость, повышенная утомляемость, сонливость, раздражительность, снижение иммунитета. Кашель сохраняется до 2 недель.
Корь у взрослого человека
У взрослых корь обычно протекает более тяжело, чем у детей. Высыпания появляются позже, но более густые. Катаральные симптомы (кашель, насморк, конъюнктивит) выражены меньше, чаще возникают боли в животе, диарейный синдром, а также развиваются микробные суперинфекции и пневмония.
Таким образом, заподозрить о заболевании корью можно, если вы зафиксировали следующее:
- острое внезапное начало,
- пятнистая энантема и пятна Бельского-Филатова-Коплика на слизистой рта с начала заболевания,
- блефарит, конъюнктивит,
- катаральный синдром с первых дней (ринит, трахеит, возможно ларингит),
- типичная лихорадка: подъем температуры, снижение перед появлением сыпи, резкое снижение по окончанию периода высыпаний,
- этапность высыпаний,
- после высыпаний мелкопластинчатое шелушение и пигментация,
- в общем анализе крови – выраженное снижение лейкоцитов.
Существует понятие о митигированной (ослабленной) форме кори. Она развивается после введения иммуноглобулина или после введения из-за других причин препаратов крови, а также очень редко после введения вакцины. Этот вариант отличается от классического легким течением, более длительым инкубационным периодом, слабо выраженным или отсутствующим интоксикационным синдромом и коротким катаральным периодом. Может отсутствовать этапность высыпаний.
Стоит помнить, что несмотря на легкое течение, больные с митигированной корью остаются источником инфекции и этим опасны для окружающих.
Также существуют субклинические варианты кори, когда диагноз можно поставить только на основании результатов лабораторных обследований.
Осложнения
Наиболее серьёзным осложнением является коревой энцефалит. Чаще всего возникает на 5-10 день заболевания. Острый энцефалит при кори, в отличии от других инфекций (грипп, ветряная оспа, краснуха), характеризуется большей распространенностью процесса, часто с вовлечением спинного мозга, корешков и нервных стволов, с развитием энцефаломиелита или энцефаломиелополирадикулоневрита.

Начало энцефалита острое, часто внезапное, с повышения температуры тела и нарастания мозговой симптоматики (головная боль, рвота, нарушение сознания, появление клонико-тонических судорог). У части больных может возникнуть очаговая симптоматика (парезы, поражения зрительного или слухового нервов и др.). Также при кори возможно развитие серозного менингита.
По мнению некоторых исследователей при кори может возникнуть хроническая персистирующая инфекция центральной нервной системы – подострый склерозирующий панэнцефалит, который чаще всего развивается у подростков и людей молодого возраста. Для него характерны расстройства в виде эпилептического синдрома, нарушения походки, парезы, слепота, снижение интеллекта. Течение болезни 1-3 года, последствия неблагоприятные.
Нужно отметить, что с вирусом кори сейчас связывают возникновение рассеяного склероза, красной волчанки, аутоиммунного гепатита, болезни Крона, отосклероза, гломерулонефрита.
Диагностика кори
Специфическая диагностика проводится путём выявление специфических антител Ig M к вирусу кори (серологический метод). Из-за того, что в первые дни болезни антитела в крови выявить невозможно, исследование нужно проводить с 3-го дня в течении 1 месяца. Для более поздней диагностики используют метод парных сывороток, которое при положительном результате дает повышение Ig G в 4 и более раза. Антитела этого класса стоит определять не раньше, чем к концу первой недели заболевания.
Пациенты с подострым склерозивным панэнцефалитом имеют очень высокие титры антител к вирусу кори в сыворотке крови и спинномозговой жидкости.

Вирус кори можно выделить из мазков из носоглотки.
У пациентов со сниженным иммунитетом из-за нарушений в системе антителообразования серологический метод является нецелесообразным для применения. Поэтому диагноз подтверждается с помощью выделения вируса из инфицированных клеток в реакции иммунофлюоресценции. Также возможно выделение вирусной рибонуклеиновой кислоты (РНК) методом полимеразной цепной реакции (ПЦР).
Лечение кори
Лечение включает постельный режим при выраженной интоксикации, а также диету при развитии диареи. Этиотропное (противовирусное) лечение не разработано. Проводят уход за конъюнктивами, слизистыми рта. При выраженной интоксикации применяют большое количество жидкости.
В первые дни целесообразно внутривенное введение солевых и глюкозных растворов. Также необходимы антигистаминные, откашливающие средства. При высокой лихорадке – нестероидные противовоспалительные препараты.
В ранний период заболевания имеет смысл назначить препараты интерферона. Антибактериальная терапия проводится только после присоединения вторичной бактериальной микрофлоры и возникновении неспецифических осложнений.
Профилактика кори
Для общей профилактики контактным устанавливают карантин с 9 по 21 день от начала контакта.
Наиболее эффективным методом специфической плановой профилактики является вакцинация.

Если же ребенок по каким-либо причинам не был вакцинирован до 2-х лет, ему проводят экстренную профилактику живой ослабленой вакциной не позже 3-4 дня после контакта с больным человеком. Убитая вакцина во всем мире не используется из-за побочных эффектов и частого атипичного течения кори после использования .

Для устранения кори в Соединенных Штатах страна сосредоточена на обеспечении высокого охвата вакцинацией детей дошкольного и школьного возраста. В 1990-х годах страны Южной и Центральной Америки начали проводить кампании, вакцинируя всех молодых людей в возрасте от 9 месяцев до 15 лет, чтобы быстро прервать распространение вируса кори. Этот подход был важным фактором в деле ликвидации кори в Западном полушарии (2002 год) и ликвидации коренной краснухи в 2016 году.
Вакцинация — самое эффективное медицинское вмешательство, когда либо изобретённое человеком
Читайте также:


