С замиранием сердца и нервною

Общие сведения
Кардионевроз — это функциональное расстройство нервной регуляции работы сердечно-сосудистой системы, которое не связано со структурным нарушением или патологией сердца. Заболеванию подвержены в основном лица женского пола в возрасте от 14 до 50 лет.
Невроз сердца не представляет серьёзной опасности для здоровья пациента, но требует тщательной диагностики для выявления и исключения более опасных состояний.
Кардионевроз является скорее диагнозом-исключением, т. к. выставляется при неподтверждении других заболеваний. Симптомы патологии сильно влияют на качество жизни пациента и его общее самочувствие, проявляясь в неожиданных приступах загрудинных болей. Заболевание легко поддаётся медикаментозной коррекции при дополнительном проведении сеансов психотерапии. Диагностикой заболевания занимаются не только кардиологи, но и неврологи, психотерапевты.
Патогенез
Работа всех органов и систем регулируется нервной системой. При неврозе нарушается нормальное функционирование определённых органов из-за изменений в работе нервной системы.
Для кардионевроза характерно нарушение нервной регуляции сердечной деятельности. При этом структура миокарда, состояние коронарных сосудов и клапанного аппарата сердца не меняется. В органе не происходит никаких патологических перестроек. Сердце продолжает в нормальном ритме перекачивать кровь для всего организма, однако его сократительная активность сопровождается периодически возникающими болевыми ощущениями в области грудной клетки. Могут отмечаться перебои в работе сердца, головокружения и выраженная слабость. Перечисленная симптоматика связана исключительно с психоэмоциональными переживаниями и нестабильностью нервной системы (депрессия, паника, страх, стресс).
Кардионевроз возникает из-за искажённого восприятия нервной системой импульсов, исходящих из сердца. Именно поэтому возникают неприятные и даже болевые ощущения, а в головном мозге формируются неправильные команды, которые могут лишь незначительно повлиять на нормальную работу сердечно-сосудистой системы. Кардионевроз может имитировать практически любую патологию сердца, будь то ИБС, миокардит или аритмия. Главное отличие заключается в отсутствии функциональных нарушений и структурных перестроек в миокарде.
Причины
Для сердца характерен автоматизм — оно сокращается само по себе. Однако эта автономность является лишь частичной. Посредством осознанных сигналов из коры головного мозга и вегетативных центров нервная система может вмешиваться в работу сердца и регулировать сердечную деятельность. При нарушении этих регулирующих взаимоотношений между сердцем и нервной системой, у человека возникает ощущение, что с сердцем что-то не так, проявляется болевой синдром или нарушения ритма.
Основные причины невроза сердца:
- индивидуальные особенности психотипа человека, врождённая неустойчивость психики (уныние, вспыльчивость, раздражительность, депрессивность) и психоэмоциональная лабильность;
- последствия нервно-психических потрясений и сильных стрессовых ситуаций;
- переутомление нервной системы в результате длительного умственного труда, учёбы;
- заболевания эндокринной системы, которые сопровождаются гормональными нарушениями;
- периоды гормональных перестроек (половое созревание, климакс);
- наличие длительных, хронически протекающих заболеваний, которые приводят к истощению нервной системы и ослаблению организма в целом;
- неправильный образ жизни: переизбыток физической активности, либо наоборот её недостаток, злоупотребление алкогольсодержащими напитками, табакокурение.
Симптомы невроза сердца
Кардионевроз может протекать по-разному — от лёгких кратковременно возникающих и периодических приступов (1 раз в несколько недель и месяцев) до ежедневных постоянных надсадных приступов с усилением симптоматики. В каждом из случаев приступ возникает на фоне перенапряжения нервной системы (тяжёлый умственный труд, бессонница, стресс, переживания и др.).
Классическая клиническая картина кардионевроза и его симптомы:
- Болевые ощущения за грудиной, в области сердца либо в левой половине грудной клетки. Болевой синдром может сопровождаться тяжестью, лёгким дискомфортом и носить колющий, жгучий или сдавливающий характер.
- Чувство замирания сердца, ощущение дрожи в груди. Пациенты описывают свои ощущения как остановку сердца, замирание.
- Выраженное бессилие, слабость во всём теле.
- Нестабильность уровня кровяного давления.
- Головокружения, головная боль.
- Одышка, нехватка воздуха.
- Онемение верхних и нижних конечностей.
- Нарушения ритма (экстрасистолия, замедление или ускорение синусового ритма).
- Чувство тревоги, страха.
- Покраснение кожи лица, бледность кожных покровов.
- Бессонница, чувство беспокойства перед отходом ко сну.
Сам по себе невроз является переходным состоянием между патологией и нормой и редко нарушает общее состояние пациента.
Анализы и диагностика
- ЭКГ;
- ЭхоКГ;
- рентгенографии органов грудной клетки;
- суточном холтеровском мониторировании ЭКГ.
Вышеперечисленный диагностический минимум должен быть выполнен для каждого пациента с симптомами кардионевроза. Диагноз устанавливается при выявлении следующих факторов:
- по результатам диагностического поиска не было выявлено никаких патологических изменений либо они были представлены в виде минимальных нарушений ритма (одиночная экстрасистолия, тахикардия, брадикардия);
- не выявлено никаких причин для болевого синдрома в области сердца (заболевания пищевода, межрёберная невралгия, патология дыхательной системы);
- появлению симптомов предшествовало чрезмерное нервное перенапряжение.
Лечение невроза сердца
Лечебная программа включает следующие обязательные мероприятия:
- Достаточная размеренная физическая активность (прогулки на свежем воздухе, спортивные игры, лечебная физкультура). Не допускается как гиподинамия, так и чрезмерное физическое перенапряжение.
- Правильное, сбалансированное питание, обогащённое витаминами и минералами. Не допускается употребление алкогольсодержащих напитков, крепкого кофе. Необходимо отказаться от раздражающей и острой пищи.
- Нормализация образа жизни. Устранение причинных факторов, провоцирующих неврозы, отказ от вредных привычек, исключение умственного и нервно-психического перенапряжения.
- Проведение физиотерапевтических процедур (бассейн и водные занятия в условиях санатория, массаж).
- Сеансы иглоукалывания.
- Медикаментозная терапия.
Лечение должно проводиться комплексно и учитывать клиническую симптоматику конкретного пациента.



Проводится успокаивающая и седативная терапия препаратами:
Для отвлекающего эффекта и с антиангинальной целью назначают:
При регистрации нарушений ритма назначают бета-адреноблокаторы под контролем кровяного давления и пульса:
С укрепляющей целью назначают поливитаминные комплексы:
Различные физиотерапевтические манипуляции положительно влияют на общие показатели состояния нервной и сердечно-сосудистой системы. Физиотерапевтические процедуры при неврозе сердца:
- Электросон. Заключается в воздействии на определённые отделы головного мозга электрических разрядов.
- Душ Шарко. Улучшает кровообращение и тонизирует организм в целом.
- Лечебные ванны. Хвойные и жемчужные наполнители оказывает успокаивающее воздействие на нервную систему.
- Циркулярный душ. Обладает отвлекающим и стимулирующим эффектом.
- Иглорефлексотерапия. Грамотное воздействие на определённые точки нормализует работу сердца.
- Лечебная гимнастика.
Сердечный невроз хорошо поддаётся терапии в условиях санаторно-курортного лечения. При смене привычной обстановки, диетическом питании и соблюдении режима сна и отдыха отмечается выраженная положительная динамика. Нахождение в санатории благоприятно сказывается на психоэмоциональном состоянии пациента, т.к. организм максимально расслабляется вдали от привычных проблем.
Лечение кардионевроза народными средствами
Методы народной медицины помогают уменьшить выраженность невроза сердца и облегчить состояние пациента. Чаще всего применяются сборы из трав с седативным действием. Такие травяные сборы практически не имеют противопоказаний, кроме индивидуальной аллергической реакции или непереносимости, однако следует придерживаться определённых правил, чтобы соблюдать рекомендуемые дозировки. При неправильном приготовлении настоек эффект может получиться слишком выраженным либо слишком слабым и безрезультатным. Традиционно для приготовления раствора за основу берётся 500 мл спирта или вода и 1-2 столовые ложки травяного набора. Приготовленную смесь нужно тщательно перемешать и дать настояться.
Самые эффективные рецепты при кардионеврозе:
- Отвар из корней валерианы и мяты. Раствор обладает выраженным седативным эффектом. Принимать нужно дважды в день вместо чая.
- Набор из плодов боярышника, изюма, рябины и кураги. Такое сочетание позволяет насытить организм полезными микроэлементами и обеспечить нормальную работу сердца и нервной системы. Готовится отвар традиционно. Принимать нужно 2-3 раза в день вместо чая.
- Тёплое молоко с мёдом. Успокаивает нервную систему и нормализует сон.
- Сбор из корней валерианы, мяты, вахты трёхлистной, шишек хмеля, мелиссы. Отвар можно принимать по 100 мл трижды в день. Курс рассчитан на 1 месяц.
Первая помощь при неврозе сердца
Предугадать наступление приступа практически невозможно, особенно, если ранее пациент никогда не сталкивался с подобным состоянием.
Как оказываться первую помощь при кардионеврозе:
- уложите пациента на горизонтальную поверхность, обеспечьте приток свежего воздуха, освободите ворот;
- дайте больному Валокардин либо любой лёгкий медикамент с успокаивающим, седативным эффектом, подойдут спиртовые настойки на мелиссе, валериане, пустырнике;
- по возможности посчитайте пульс и измерьте уровень кровяного давления; нормальные показатели будут свидетельствовать об отсутствии органической патологии и тяжёлых функциональных нарушений;
- постарайтесь успокоить пациента, т. к. излишняя суета может усугубить положение.
После нормализации состояния рекомендуется обратиться к терапевту для прохождения полного обследования и исключения серьёзных причин болевого синдрома за грудиной.
Прогноз
Определить прогноз кардионевроза сложно, даже при соблюдении всех рекомендаций врача.
Дальнейшее состояние пациента зависит сразу от нескольких факторов:
- возраст;
- причины и длительность заболевания;
- особенности психического статуса пациента, состояние нервной системы.
При минимальных психоневрологических расстройствах выздоровление регистрируется у 80-90% людей в возрасте 15-40 лет при подборе грамотной и адекватной терапии.
У лиц старше 35 лет с психотравмой в анамнезе и неустойчивой психикой выздоровление наблюдается в 20-30% случаев. У 95% пациентов заболевание проходит самостоятельно, либо наблюдается уменьшение выраженности симптоматики в виде снижения частоты и интенсивности приступов. У 5% пациентов лечение проходит без должного эффекта и сердечный невроз переходит в более выраженные, тяжёлые расстройства.
Список источников

Опыт работы: С 2011 по 2014 год работала терапевтом и кардиологом в МБУЗ Поликлиника №33 г. Уфа. С 2014 года работала кардиологом и врачом функциональной диагностики в МБУЗ Поликлиника №33 г. Уфа. С 2016 года работает кардиологом в ГБУЗ Поликлиника №50 г. Уфа. Является членом Российского кардиологического общества.
К ардиальные патологии находятся на первых местах в условных рейтингах летальности болезнетворных процессов, чуть обгоняя рак или уступая ему (в зависимости от страны и конкретного региона).
Многие состояния не проявляют себя выраженными симптомами, что усложняет раннюю диагностику и не дает человеку вовремя сориентироваться в ситуации.
Перечень проявлений кардиального характера широк. Так, одно из распространенных — это замирание сердца. Подобным образом больные описывают нарушение ритмичных сокращений. Причины тому разные.
Возможно развитие экстрасистолии, фибрилляции, пароксизма, коронарной недостаточности, аортальных, митральных проблем и прочих. Вариантов масса, тем более, что проявление весьма универсально, если можно так сказать.
Выявление основной причины лежит на плечах кардиологов. Исследования ЭКГ и ЭХО являются профильными.
Лечение проводится в стационарных условиях на первом этапе, если процесс потенциально фатален или на амбулаторных началах. Прогнозы вариативны и зависят от первоисточника проблемы.
Причины замирания сердца
Факторы становления почти всегда патологические. Насколько опасные — трудно судить, не видя пациента и не зная истории болезни.
Даже врач не скажет подобного с ходу, требуется диагностика. Факторы в 90% случаев кардиальные, то есть, сопряжены с нарушением работе самого мышечного органа.
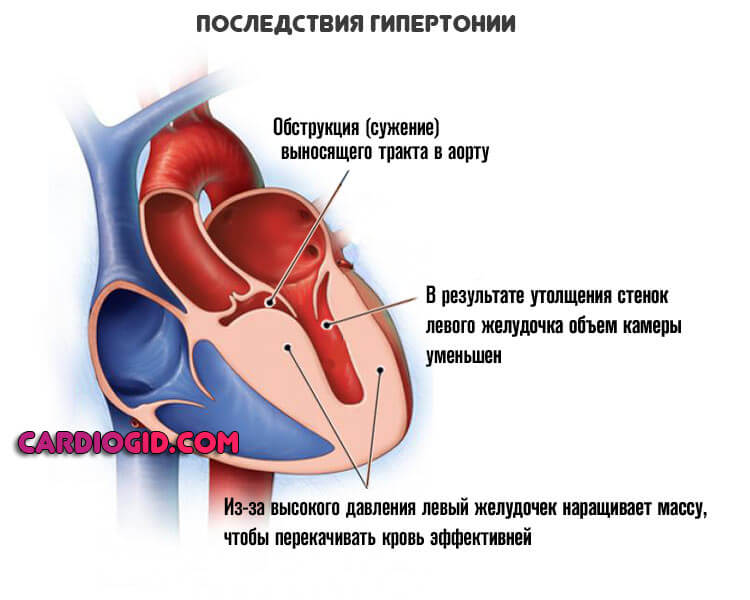
Длительно текущая артериальная гипертензия или симптоматическое проявление того же рода.
Суть процесса заключается в стабильном росте давления, отсюда органические изменения в кардиальных структурах. Чем дальше, тем сложнее.
На 2 — 3 стадии гипертонической болезни показатели тонометра не восстанавливаются самостоятельно. Болезнь прогрессирует быстрыми темпами, что чревато развитием осложнений в любой момент времени.
Среди опасных — инсульт геморрагического плана или инфаркт, реже кардиогенный шок как итог переизбытка активности со стороны сердца. Ощущение замирания — результат аритмии, которая возникает на фоне анатомических дефектов органа. Гипертрофия левого желудочка как классический вариант.
Существует в двух клинических формах.
- Стенокардия. Провоцирует сильные боли в груди, нарушение тона и ритма. Субъективно это ощущается как замирания сердца. Действительно же возможно как замедление работы, так и ускорение. Часто одно и другое чередуется в короткий временной промежуток. Подробнее о стенокардии читайте в этой статье .
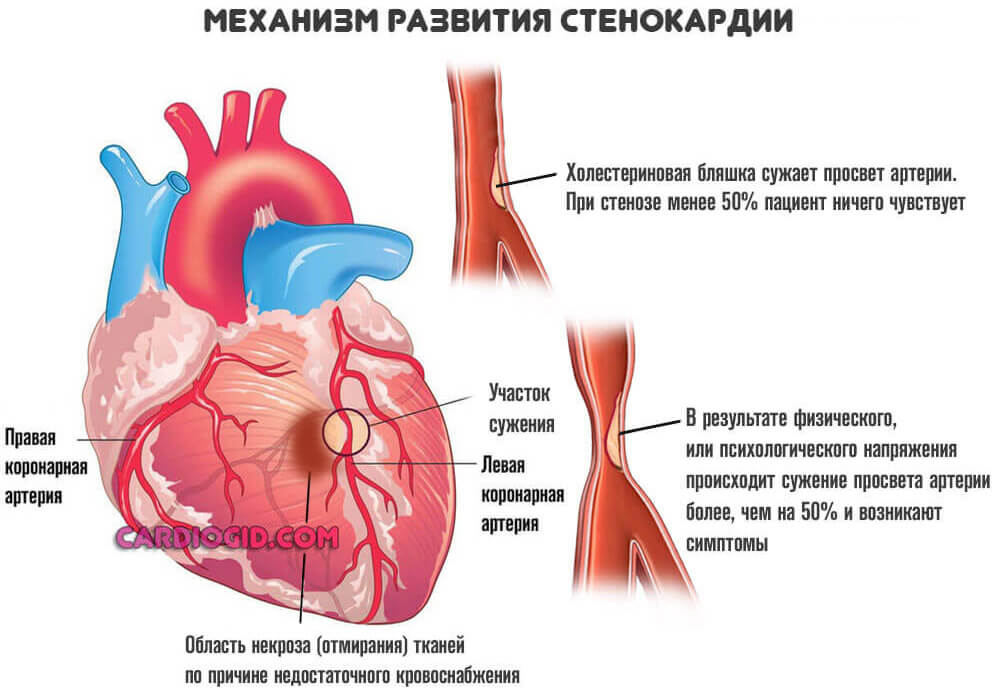
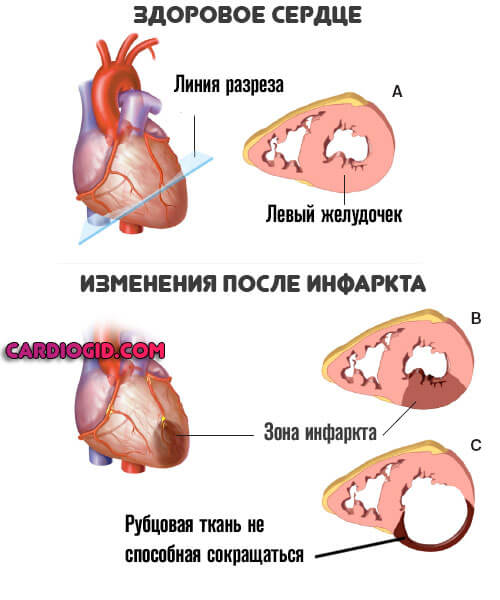
- Инфаркт или острое нарушение питания миокарда. В результате здоровые миоциты отмирают, замещаются грубой рубцовой тканью. Она не сокращается, эластичностью не обладает и призвана нарастить массу.
Чем больше площадь, тем существеннее вероятность аритмии. За счет ускорения деятельности орган старается адаптироваться к новым условиям. Это путь в никуда.
Подробнее о симптомах прединфаркта читайте здесь .
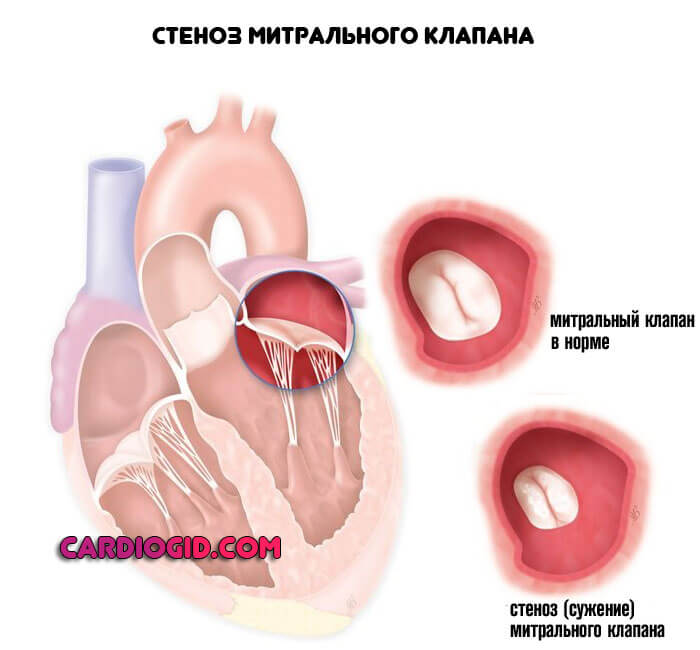
Стеноз или же пролапс . Первая ситуация сопряжена с уменьшением просвета естественного анатомического окна между предсердиями и желудочками. Возможно полное заращение с течением времени.
Это абсолютно летальное состояние, поскольку кровь в большой круг не выбрасывается, отсюда гипоксия, стремительные органические отклонения и смерть.
Пролапс же сопровождается западением стенок клапанов внутрь кардиальных структур.
Это состояние в большей мере определяется возвращением крови обратно, объем функционально задействованной жидкой соединительной ткани снижается до критических отметок. Это явление называется регургитацией.
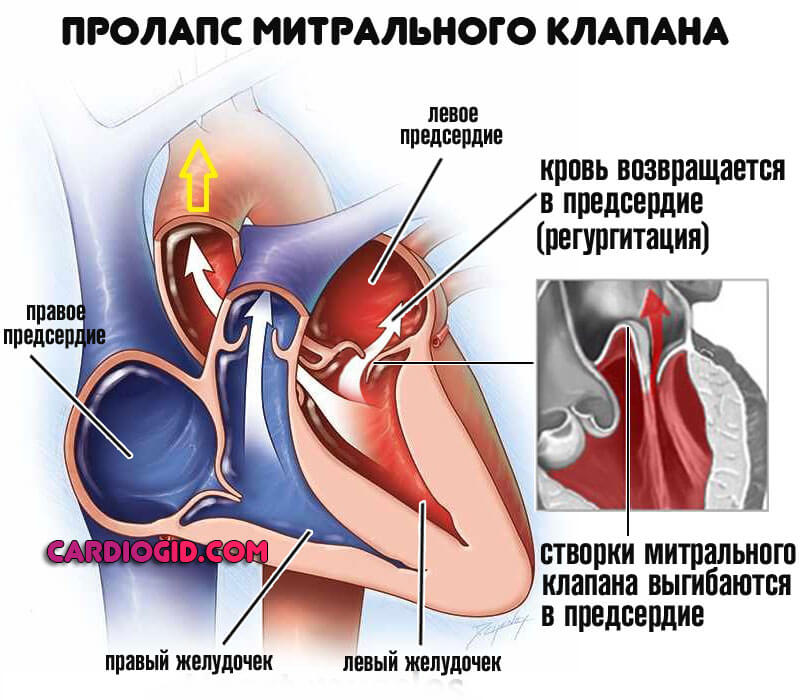
Оба случая лечатся хирургическими методами. Восстановление возможно только на ранних стадиях.
Возникновение аритмии говорит о сравнительно развитом этапе патологического процесса. Терапия нужна незамедлительно, в плановом или срочном порядке.
Факторы становления самих пороков сердца — воспаления, аутоиммунные процессы, аномалии внутриутробного развития, отравления и интоксикации.
Встречаются как осложнения болезней верхних (например ангина), реже нижних дыхательных путей или запущенного кариеса, либо гингивита. Лечение незамедлительное.
Восстановление возможно, но при неэффективной терапии или недостаточной квалификации врачей встречаются осложнения в виде нестабильной аритмии опасного типа, разрушения предсердий с последующей необходимостью протезирования. Это сложная операция.
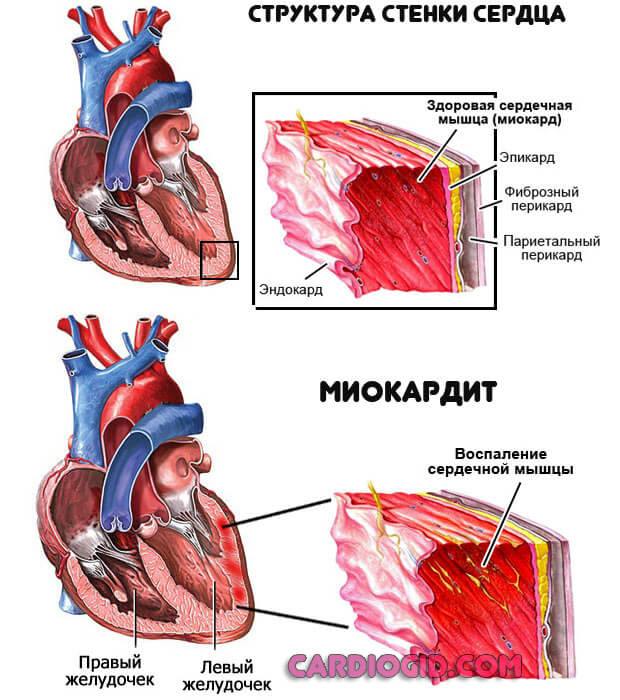
Сугубо сердечной патологией не считается. Это комплексное психосоматическое состояние с превалирующим неврогенным компонентом.
Симптомы обширны, зависят от стадии и характера процесса. Опасность низкая, но качество жизни падает существенно, ввиду выраженной клинической картины и субъективно невыносимого сочетания проявлений.
Лечение под контролем группы специалистов. Классическая жалоба — замирает сердце и перехватывает дыхание: это типичные вегетативные признаки со стороны всего организма.
В результате отклонений внутриутробного развития, генетических синдромов, прочих факторов. Симптомы вроде замирания в груди встречаются не всегда, что не позволяет вовремя среагировать. Требуется регулярный профилактический осмотр у кардиолога.
Помимо — электрокардиография и ЭХО-КГ для закрепления результата. Даже это не гарантия ранней диагностики патологий подобного рода. Некоторые хорошо маскируются, другие проявляют себя объективно сильнее.
Состояния аутоиммунного типа встречаются часто. Развития аритмического процесса сопровождается выраженными изменениями со стороны самой сердечной мышцы.
Патогенез отклонения не выявлен до конца, механизм спорный. Проявления ревматизма не ограничиваются толчком в груди и замиранием сердца, возникают боли, тошнота, слабость.
Патология течет приступообразно. Каждый эпизод длится от нескольких недель до пары месяцев. Весь этот период пациент в большой опасности. Без лечения особенно. Помощь стационарная, для восстановления приемлемой сердечной деятельности.
Вроде системной красной волчанки. Провоцируют генерализованные нарушения гемодинамики и восстановления соединительных, мышечных тканей (из последней состоит сердце).
Спонтанная дегенерация органов приводит к недостаточности и дисфункции всего тела. Чем это может закончиться со стороны кардиальных структур — сначала ИБС , затем инфарктом или остановкой сердца.
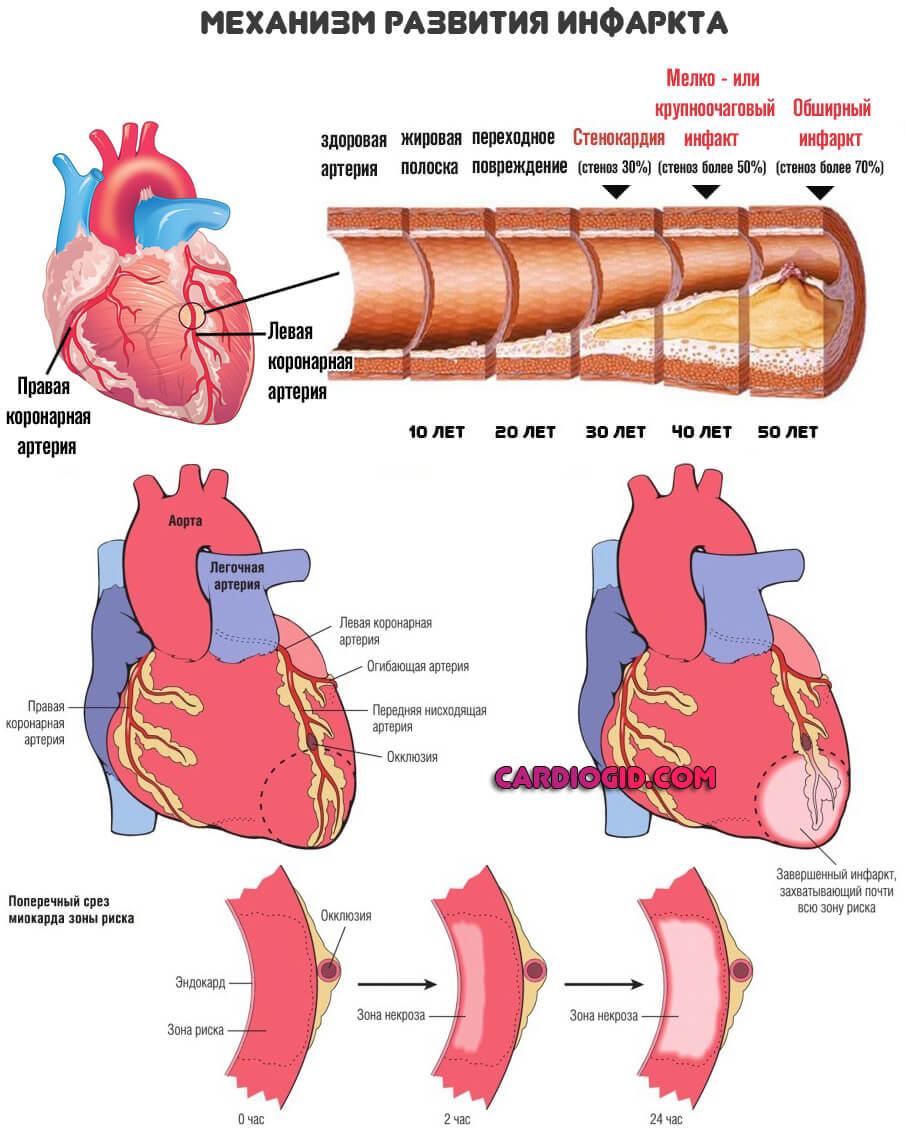
Терапия сложна, многие патологии не купируются вовсе, можно только поддерживать некоторый минимальный уровень жизни, замедлив прогрессирование болезни. Используются кортикостероиды, противовоспалительные, кардиопротекторы.
Представлены двумя видами состояний:
- Первые не несут угрозы жизни или здоровью. В основном это патологии, сопряженные с нарушением работы синусового узла, вроде тахикардии, либо брадикардии .
- Экстрасистолия , пароксизмальное ускорение ритма , фибрилляция. Это другая сторона. Они уже опасны. Возможна спонтанная внезапная остановка сердца без перспектив восстановления жизнедеятельности.
Использование препаратов вне понимания механизма развития и происхождения процесса смысла не имеет.
Редкие причины
- Сахарный диабет. Крайне редко способен обусловить аритмии с такими признаками. Лечится под контролем эндокринолога. Радикальное восстановление невозможно. Суть терапии — приостановка прогрессирования и избежание осложнений.
- Блокада пучков Гиса. Полная или частичная непроводимость электрического импульса от синусового узла дальше.
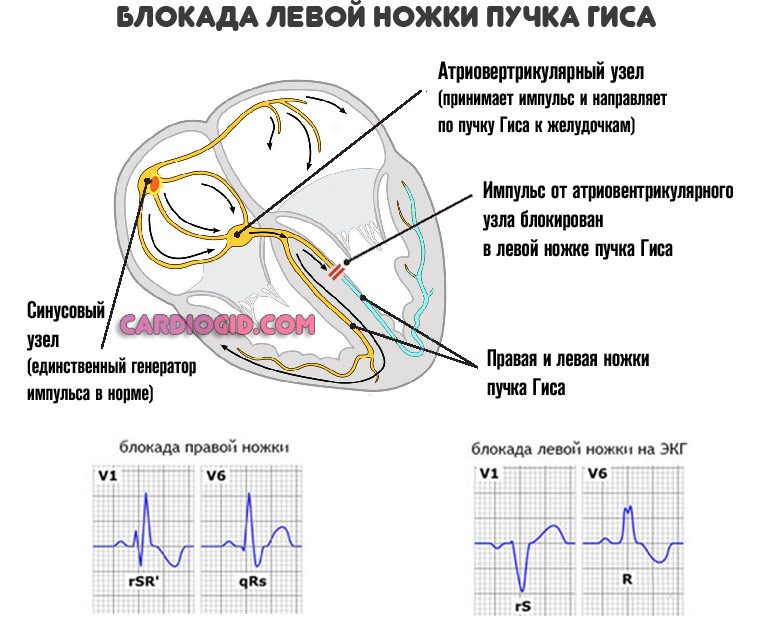
- Метаболические нарушения, связанные с отклонениями обмена калия, магния, натрия.
Причины, почему замирает сердце, патологические, чаще кардиальные. Крайне редко внесердечные, со стороны щитовидной железы на фоне гипертиреоза, избыточного синтеза кортизола.
В любом случае, все сводится к проблемам с самим мышечным органом, прямым или косвенным путем. Описанные выше заболевания разнородны, потому и принципов исследования, терапии масса.
Симптом, требующие обращения к врачу
Проявления многообразны, как и возможные патологии. Примерная систематизация выглядит так:
- Боль в груди. Классическое проявление любого процесса. Не всегда имеет кардиальное происхождение. Неспецифично и не типично для какого-либо одного заболевания.
- Одышка. Обычно на фоне пороков сердца. Сначала минимальная незаметна. Затем усугубляется, приводит к невозможности заниматься спортом, повседневной активности. Терминальные фазы опасных состояний заканчиваются тем, что пациент не способен встать с постели, начинаются проблемы с дыханием.
- Тяжесть в груди. Необъяснимого характера, но это не боль, а иное ощущение. Не всегда люди могут его объяснять понятными словами. Чаще говорят просто дискомфорт.
- Кашель непродуктивного характера (сухой) . На поздних стадиях патологического процесса с незначительным количеством крови, без мокроты в любом случае. Требуется дифференциальная диагностика и раком легких или туберкулезом. Как правило, вопрос решается быстро, на рентгене, а также по ходу сбора анамнеза и оценки жалоб на здоровье.
- Слабость, сонливость, снижение работоспособности. Говорит о нарушении кровообращения в головном мозге.
- Цефалгия. Обычно малой степени интенсивности, но очень навязчивая, регулярная. Может быть ложно принята за мигрень. Вопрос решается под контролем кардиолога, по мере надобности прочих специалистов.
- Вертиго. Или головокружение. Ввиду дистрофии мозжечка, постепенного нарушения питания тканей церебральных структур. Вплоть до полного отсутствия ориентации в пространстве. Пациенты не могут ходить, стоять. Это уже основание для госпитализации.
- Слабость кардиальной деятельности. Собственно типичный признак патологий аритмического плана. Ощущается как пропускание ударов.
- Сердце замирает, потом сильный толчок — это классический признак начала пароксизма тахикардии . Какого рода это ускорение сокращений — желудочкового или предсердного нужно выяснять. Первая разновидность в разы опаснее.
- Нарушения когнитивных способностей, особенно памяти. Проявляется только при длительном течении гемодинамических отклонений.
Эти признаки требуют немедленного обращения к врачу.
Диагностика
Обследование больных с аритмическим процессом проводится в основном профильным специалистом по кардиологии.
По мере необходимости, если есть сторонние признаки, также в случае смешанного происхождения процесса, показано обследование доктора-невролога.
Перечень мероприятий довольно широк:
- Опрос на предмет жалоб, также сбор анамнестических данных. Играет наибольшую роль на раннем этапе. Когда этиология еще не ясна.
- Измерение артериального давления. ЧСС. Уже на этой стадии есть возможность примерно определить природу отклонения.
- Суточное холтеровское мониторирование. Постоянная регистрация показателей автоматического тонометра. В домашних условиях эффективнее.
- Электрокардиография. Основная методика. Направлена на оценку типа аритмии, даже незначительные отклонения будут видны. При этом требуется высокая квалификация для расшифровки результатов.
- Эхокардиография. УЗИ-исследование по своей сути. Подходит для выявления органических процессов и анатомических дефектов.
- МРТ или КТ.
- Общий анализ крови.
В силу необходимости — нагрузочные тесты и коронография.
Лечение
Зависит от конкретной патологии. Применяются медикаменты или хирургическое вмешательство как крайняя мера, также показано изменение образа жизни.
- Антигипертензивные для устранения повышенного артериального давления. Ингибиторы АПФ, бета-блокаторы, антагонисты кальция. В меньшей мере успокоительные. Конкретные наименования подбираются врачом.
- Сердечные гликозиды, антиаритмические. Для устранения последствий органических патологий.
- Седативные средства на фоне кардиосклероза.
- Препараты калия и магния для поддержания кардиальной деятельности.
Хирургические методики показаны для устранения анатомических дефектов, протезирования, имплантации дефибриллятора или кардиостимулятора, иссечения измененных тканей.
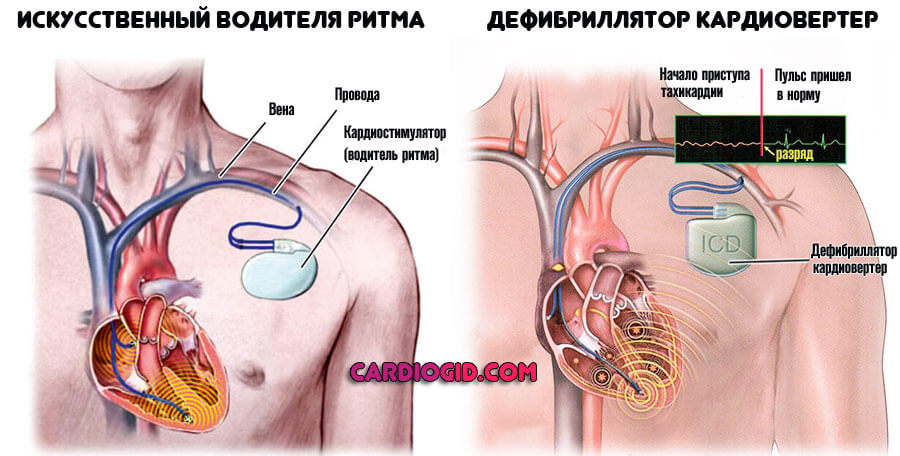
Вариантов множество. Это крайняя мера, направлена на сохранение пациента. Трансплантация сердца — исключительный случай.
Изменение образа жизни:
- Отказ от курения, спиртного, наркотиков.
- Физическая активность адекватного характера (прогулки, велоспорт, плавание или ЛФК).
- Коррекция рациона (конкретных требований нет, нужно соблюдать принцип разумности, в качестве ориентира — лечебные столы №3 и №10).
- Сон 8 часов за ночь.
- Соль не более 7 граммов.
- Избегание стрессов и физических перегрузок.
Народные средства используются только при кардиосклерозе: чай из ромашки, перечной мяты, валерианы, пустырника, аира, зверобоя, шалфея в разных сочетаниях.
Это относительно безопасные растения, применять их пациент способен произвольно. Но нужно помнить о возможной аллергической реакции.
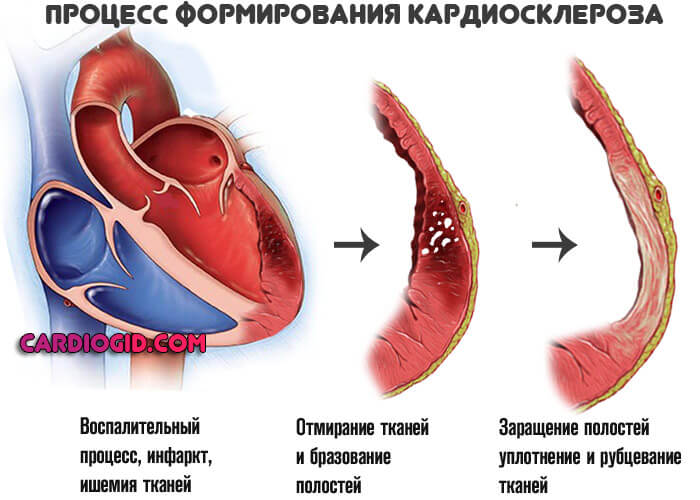
Прогноз и возможные осложнения
Последствия патологического процесса зависят от степени анатомических отклонений.
- Остановка сердца.
- Кардиогенный шок.
- Инфаркт.
- Инсульт.
- Снижение когнитивных способностей вплоть до сосудистой деменции.
- Гипертонический криз .
- Кома.
- Травмы в результате обмороков.
Замирание сердца опасно смертью человека. Прогнозы зависят от типа патологии:
- На фоне доброкачественной аритмии, благоприятны.
- Фибрилляция предсердий, запущенная пароксизмальная тахикардия, групповая экстрасистолия отличаются вероятностью плохого исхода, особенно без лечения.
Выживаемость при условии ранней терапии максимальна. Молодой возраст, отсутствие вредных привычек, отягощенной наследственности, ассоциированы с лучшим исходом.
Если сердце замирает, это значит что присутствуют неполадки со стороны узлов, пучков Гиса, метаболических процессов обмане калия и магния.
Возможны неврогенные факторы. Восстановление под контролем группы специалистов, основной — кардиолог. Перспективы излечения зависят от типа болезни.
Причины
Врачи согласно научным исследованиям делят все причины замирания на два вида: функциональные и органические. Первые появляются из-за влияния внешних источников и никоим образом не связаны с проблемами сердечной деятельности. Причинами такого недуга служат:
- алкоголь и курение ;
- крепкий чай и кофе ;
- пребывание в постоянном стрессе и депрессивных состояниях;
- сбой гормонального фона;
- авитаминоз или гиповитаминоз глюкозы и калия.

Второй вид причин основывается на развитии патологии сердца и сосудов. Чаще всего встречаются:
- ишемия;
- кардиосклероз;
- инфаркт миокарда ;
- гипертония ;
- воспалительные заболевания сердечной мышцы (эндокардит, миокардит, перикардит);
- сердечные пороки.
Образование всех этих патологий связано с формированием дополнительного импульса сердца, что приводит к нарушению функционирования сердца и последующему развитию экстрасистолии. Изначально пациент ощущает сильный толчок, а потом возникает непродолжительное чувство замирания сердца.
Симптомы
Чаще всего с такой проблемой сталкиваются молодые люди, которые страдают вегетососудистой дистонией. В остальных случаях проблема с замиранием сердца практически не имеет никаких симптомов и может быть выявлена только после ЭКГ.
Если говорить о ВСД, то основной симптом – это резкий эмоциональный всплеск, который сопровождается неожиданным скачком ритма и временным замиранием. Нередко пациент сталкивается с загрудинной болью , которая идет в комплексе с сильным испугом и чувством сжимания в грудной клетке. В результате учащается пульс и дыхание, а затем пациент приходит в нормальное состояние. Некоторые пациенты во время приступа отмечают нехватку воздуха.
Интересно то, что все эти симптомы чаще всего возникают ночью и длятся всего лишь несколько секунд, поэтому многие пациенты не принимают их во внимание и не обращают внимания на них.
Диагностика
Если замирает сердце и ощущения возникают все чаще и чаще, то для выявления первопричины заболевания, потребуется электрокардиография. Этот метод направлен на выявление импульсов, которые свидетельствуют о не нормальном ритме работы органа. Еще один способ проверки нормального – это мониторинг ЭКГ, подразумевающий прикрепление специального монитора к телу человека на сутки. Человек должен в эти сутки жить своим привычным ритмом, чтобы прибор мог отследить врем приступов и причину их возникновения. Плюс такой процедуры – постоянное фиксирование импульсов, как во время сна, так и при активном движении.
Лечение
Если после ряда исследований установлено, что сердце больного функционирует с перебоями и часто замирает, врач назначит лечение, согласно выявленным факторам и причинам развития патологии.

Терапия будет направлена на купирование приступов и устранение их первопричины. Нередко для их устранения могут быть назначены общеукрепляющие и оздоровительные процедуры, которые включают в себя следующие мероприятия:
- здоровый ночной сон, не менее 8 часов;
- качественное проветривание помещения;
- прогулки на свежем воздухе;
- присутствие в рационе питания жиров, белков, углеводов, минералов и витаминов, которые нужны для правильной работы мышцы сердца;
- полный отказ от курения и ограниченное употребление алкоголя;
- общеукрепляющие процедуры и закаливание организма;
- эмоциональное спокойствие.
Эти простые способы позволяют не только укрепить организм, но и способствуют восстановлению работы всех тканей и органов.
Когда причина кроется в органических патологиях миокарда, лечение должно строиться строго под контролем лечащего врача. Здесь главный метод – это назначение антиаритмитческих препаратов, которые направлена на контроль сердечного ритма и его восстановление. Наряду с этим специалист назначает средства, которые не дают возникать осложнениям и направлены на лечение заболевания.
При ухудшении состояния пациента, врачи могут назначить хирургическое лечение, которое предназначено для воздействия на очаг патологии, формирующий дополнительный импульс при помощи низких температур или лазера. Такой способ используется для купирования факторов, формирующих неправильный ритм работы, и восстановление былой функции сердечной мышцы.
Возможны ли осложнения
Чувство замирания сердца может сопровождаться серьезными осложнениями только при органической причине развития патологии. Когда речь идет о функциональной проблеме, то она, как правило, временная и не несет риска возникновения опасности.

Когда развивается замирание на фоне болезней ишемии или инфаркта, пациент может столкнуться с фибрилляцией предсердий или частым сердцебиением.
Если лечения не будет, то наджелудочковая форма патологии может привести к развитию аритмии и даже к преждевременной смерти.
Народные средства
Как бы там не считалось, но народные средства в любом случае имеют повышенную степень эффективности. Они направлены на улучшение работы сердца, повышение защитной функции иммунитета и благоприятное влияние на действие органов.
При борьбе с замиранием специалисты рекомендуют использовать облепиху, лимон, фиалку, кислицу и спаржу. В народной терапии также актуально использование меда.
Стоит понимать, что народная медицина должна использоваться в комплексе с медикаментозным лечением, для повышения его эффективности. Но обратите внимание, некоторые лекарства и народные средства несовместимы, поэтому следует перед применением проконсультироваться со специалистами.
Читайте также:


