Сердцебиение при защемлении нерва

Клиническая картина остеохондроза любого из отделов позвоночного столба имеет ряд общих признаков, среди которых:
Имеют место и специфические признаки, появление которых напрямую зависит от того, какой из отделов поражен остеохондрозом, в том числе к подобной симптоматике принято относить:
- головокружение;
- шум и/или звон в ушах;
- частое сердцебиение;
- приступы паники и дезориентации;
- дискомфорт в грудной клетке;
- онемение конечностей и т.д.
Специфические признаки заболевания зависят от локализации патологического процесса и степени его запущенности. При шейном хондрозе, например, нередкими считаются шум и/или гул в ушах, панические атаки, эпизоды учащенного сердцебиения, боли и дискомфорт, вызванные защемлением нервных окончаний.
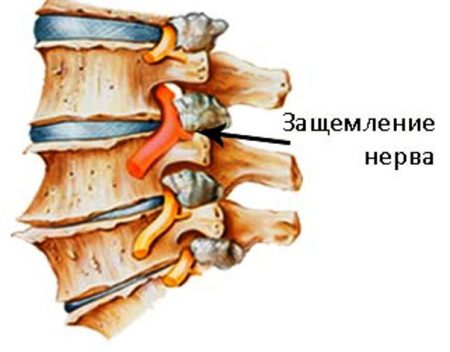
Защемление нерва при остеохондрозе
При хондрозе позвоночного столба отмечаются патологические изменения межпозвоночных дисков, включающие в себя сближение и проседание их сегментов. В результате изменения пространственного расположения костных элементов происходит ущемление нервно-сосудистых пучков.
Клиническая симптоматика защемления зависит не только от места его локализации, но и от типа самого нервного корешка: двигательный, вегетативный, чувствительный. Наиболее часто ущемляются нервы в шейном и пояснично-крестцовом сплетениях.
Подтвердить наличие защемления нерва поможет не только клиническая картина, но и такие методы исследования, как: магнитно-резонансная томография и рентгенография позвоночника.
Панические атаки при остеохондрозе
Панические атаки представляют собой необоснованный внезапно возникающий страх, сопровождающийся психосоматическими признаками, длящийся не более 30 минут. При остеохондрозе данное состояние наблюдается в результате сдавления измененными элементами позвонков позвоночных артерий, которые питают головной мозг. Усугубляется состояние при сочетании хондроза с протрузией и/или грыжей.
Характерными особенностями панических атак при остеохондрозе являются:
- чувство сильного сердцебиения и тахикардия;
- ощущение удушья и невозможности дыхания;
- тремор, ощущение внутренней дрожи;
- предобморочные и псевдообморочные состояния;
- необоснованный страх, в том числе страх смерти;
- боль, стеснение в груди и т.д.
Наиболее часто панические атаки отмечаются при локализации остеохондроза в шейном отделе, а степень их выраженности и частота приступов зависит от активности и запущенности дегенеративно-дистрофических изменений, а также сдавления сосудистого пучка.

Тахикардия при остеохондрозе
Тахикардия при остеохондрозе часто наблюдается, когда патологический процесс локализуется в грудном или шейном отделах. Причиной учащенного сердцебиения является сдавление сосудистых пучков. Тахикардия при этой патологии как при минимальных физических нагрузках на позвоночник, так и при минимальном изменении положения тела в пространстве с участием позвоночного столба и даже в покое. Характерной особенностью слишком частого пульса в данном случае в отличие от такового при патологиях сердечно-сосудистой системы является сохранение правильного синусового ритма, отсутствие перебоев и пароксизмов.
Бороться с такой тахикардией следует не только с помощью лекарственных препаратов, урежающих пульс, но и путем лечения основного заболевания.
Закладывает уши при остеохондрозе
Заложенность ушей при шейном остеохондрозе может возникать периодически при:
- повороте головы;
- выполнении обычных упражнений вращательного или наклонного типа;
- прикладывании ладони к шее.
В основе развития этого явления лежит колебание давления внутри сосудов, связанное с чрезмерным сдавливанием позвонками и их элементами вертебральных артерий. Нередко заложенность ушей сопровождается звоном, вертиго, гиперчувствительностью к определенным звукам.
В некоторых случаях заложенность ушей может быть спровоцирована гипертонусом шейных мышц. Избавиться от данного симптома поможет не только лекарственное воздействие, но также физиолечение и специализированный комплекс лечебной гимнастики.
Шум в ухе при остеохондрозе
Быстрое изнашивание измененных остеохондрозом межпозвоночных дисков в шейном отделе приводит к появлению такого неприятного симптома, как шум в ушах. Это связано с тем, что деформированные межпозвоночные диски оказывают чрезмерное давление на сосудисто-нервный пучок (артерию, вену, нерв), который питает и иннервирует вестибулярный аппарат и само внутреннее ухо.
Вследствие патологического сужения сосудов происходит нарушение кровообращения и венозный застой. Клеточные структуры головного мозга не получают полноценного питания. Это усугубляется тем, что по нервным путям не доходят все импульсы и сигналы. Поэтому нейроны генерируют асинхронные импульсы самостоятельно и непрерывно (так называемые, фантомные звуки). Это и лежит в основе биомеханизма возникновения шума в ушах.
Лечение остеохондроза должно быть направлено не только на устранение симптомов, но и на непосредственное устранение причины и самого патологического процесса. При возникновении того или иного симптома даже минимальной степени выраженности не стоит запускать заболевание или пытаться заниматься самолечением.
Рекомендуется как можно раньше обратиться за консультацией к квалифицированному специалисту, который назначит индивидуальное комплексное лечение. Чем раньше будет применена рациональная терапия, тем медленнее будет прогрессировать заболевание, а качество жизни больного будет находиться на высоком уровне длительное время.
Неожиданно почувствовали сильную боль в области сердца и в голову полезли мысли об инфаркте? Не спешите готовиться к самому худшему. Это вполне может оказаться всего лишь межреберная невралгия. И хотя приятного в ней мало, но она неопасна и требует только лечения, направленного на снятие боли.
Слово “невралгия” произошло от складывания греческих слов neuron — “нерв” и algos — “боль”. Ноющие или приступообразные боли распространяются по ходу ствола нерва или его ветвей, сопровождаясь и другими неприятными ощущениями, например, жжением, покалыванием, онемением. Кстати, поэтому межреберная невралгия может отзываться болью не только в сердце, но и под лопаткой, в спине, пояснице, пишет Newsme.com.ua.
Причины межреберной невралгии
При межреберной невралгии происходит сдавливание нервных корешков межреберных нервов в области их выхода из позвоночного столба. Иногда боль в грудной клетке может быть вызвана не только сдавливанием или раздражением межреберных нервов, но и избыточным тонусом одной или нескольких мышц. Обычно это мышцы-разгибатели спины или мышцы плеча и лопатки. Причины невралгии и межреберной невралгии в частности очень разнообразны: травмы, воздействие тяжелых металлов, бактериальных токсинов, некоторых медикаментов, ряд заболеваний нервной системы, например рассеянный склероз, полирадикулоневрит, инфекции (грипп, опоясывающий лишай, туберкулез), снижение иммунитета, аллергия, врожденные аномалии или патология позвоночника (добавочные ребра, остеохондроз, грыжи дисков и другие).
К появлению межреберной невралгии приводят также сердечно-сосудистые заболевания (артериальная гипертония, атеросклероз, малокровие) вследствие недостаточного притока кислорода к нервам. Невралгия может возникнуть и при изменениях в позвоночнике, обусловленных гормональными нарушениями у женщин в менопаузе. Посильный “вклад” в развитие болезни вносят злоупотребление алкоголем, сахарный диабет, нарушения обмена витаминов группы В (чаще всего наблюдается при язвенной болезни желудка и двенадцатиперстной кишки, гастритах, гепатитах, колитах, поскольку при этих заболеваниях страдает обмен веществ в нервной ткани).
Межреберной невралгией болеют в основном люди старшего возраста, когда все перечисленные причины действуют на фоне возрастных изменений в сосудах. У детей этот недуг практически не встречается. Будьте внимательны! Нервные окончания есть повсюду, поэтому межреберная невралгия может имитировать, к примеру, почечную колику, заболевания легких, боли, возникающие при опоясывающем лишае, и очень часто — сердечные патологии. И наоборот, другие недуги нередко принимаются невнимательными докторами за невралгию. Лечение болезни или как утишить боль Лечение межреберной невралгии должно быть комплексным. Прежде всего необходимо устранить или скорректировать причины заболевания. В остром периоде болезни рекомендуют постельный режим в течение 1–3 дней. Больной должен лежать на твердой, ровной поверхности, лучше всего подложить под матрац щит.
Во время приступов помогает легкое, сухое тепло. Можно перевязать грудную клетку шерстяным платком, поставить горчичники на околопозвоночную область, нащупав соответствующие болевые точки. Неплохо также помассировать эти места противовоспалительной обезболивающей мазью. При сильных болях не обойтись без анальгетиков (анальгин, седалгин, спазган). Проблема в том, что действие лекарств со временем не дает нужного обезболивающего эффекта, поэтому пользоваться ими нужно осторожно, только по назначению врача. И не надейтесь только на одни лекарства. Хороший эффект при межреберной невралгии дают физиотерапия, иглоукалывание, лазеротерапия. Желательно также принимать витамины группы В (В1, В6, В12). Чтобы межреберная невралгия не перешла в хроническую форму с частыми приступами, постарайтесь уменьшить физические нагрузки, не злоупотребляйте алкоголем, избегайте по возможности стрессовых ситуаций.
Как отличить болезнь сердца от межреберной невралгии? При межреберной невралгии боль в груди часто не отпускает человека ни днем, ни ночью. Она усиливается при прощупывании межреберных промежутков, от перемены положения тела (при поворотах), резких сгибательных или вращательных движениях, а также при ходьбе, глубоком вдохе или выдохе, кашле, чихании и даже из-за волнения.
При стенокардии (приступах внезапной боли в груди вследствие острого недостатка кровоснабжения миокарда) боль быстро возникает и быстро проходит (через 3–5 минут), как правило, снимается нитроглицерином. Сердечная боль не изменяется при глубоком вдохе или выдохе, от перемены положения или при движении, может сопровождаться нарушением ритмичности пульса, падением или повышением артериального давления. Если болит под лопаткой с левой стороны, обязательно сделайте кардиограмму. Для уточнения причины болей в груди может понадобиться магнитно-резонансная томография и рентгенография.
Порой резкое движение, тяжелая сумка или неудобная поза могут спровоцировать возникновение болевых ощущений в области груди, рук, под лопатками. Они могут быстро исчезнуть или остаться надолго, изводя человека внезапными приступами, создавая дискомфорт. Часто такие ощущения свидетельствуют о защемлении нерва в грудном отделе.

Описание
Защемление нерва в грудном отделе во многом связано с особенностями анатомического строения этой части позвоночника.
Грудной отдел состоит из 12 отдельных позвонков – по количеству ребер. Это самая малоподвижная часть спины, она несет небольшую нагрузку, но при этом выполняет важную функцию – служит опорой для грудной клетки и всех органов, которые в ней расположены. Между позвонками расположены межпозвоночные диски. Их толщина меньше, чем в других отделах позвоночника. Каждый диск имеет внутреннее ядро и удерживающее его внешнее кольцо. Нервные корешки проходят через отверстия между позвонками.
Из грудного отдела выходят три типа нервов:
- чувствительные;
- двигательные;
- вегетативные.
Нарушение положения позвонков по отношению друг к другу, травмы, лишний вес, пожилой возраст провоцируют возникновение и развитие различных заболеваний, которые в свою очередь ведут к защемлению нервов грудного отдела. Под защемлением понимается возникающий зажим нервных корешков.
Интенсивность, характер болей, появляющихся при зажимах, а также другие симптомы зависят от того, какие нервы оказались в зоне поражения.
Причины
Защемление нервов обусловлено следующими патологиями:
- Остеохондроз. Вероятно, это самый часто встречающийся фактор. При заболевании происходит постепенное разрушение межпозвонковых дисков. Сближающиеся позвонки защемляют волокно.
- Межпозвоночная грыжа образуется в основном между 6-м и 7-м позвонками вследствие выпячивания внутреннего ядра диска и разрыва внешнего кольца. Начальным этапом развития грыжи является протрузия. Оба нарушения приводят к ущемлению нервной ткани позвоночными дисками.
- Различного рода травмы позвоночника – трещины, переломы, в том числе компрессионные.
- Искривления позвоночного столба – кифоз, лордоз, сколиоз.
- Доброкачественные и злокачественные образования.
- Болезни сердечно-сосудистой системы. Нарушение кровообращения приводит к уменьшению поставки питательных веществ к позвоночнику, ускорению дегенеративных процессов.
- Вегетососудистая дистония.
- Инфекционные заболевания, включая опоясывающий лишай.
- Психические расстройства.

Среди других причин – физическое напряжение и малоподвижный образ жизни. Повышенная нагрузка при слабом мышечном корсете может вызывать неожиданное изменение позвонков. Неоправданно большая нагрузка даже на развитую мускулатуру приводит к гипертонусу и спазму. Напряженные мышцы сдавливают нервные волокна.
Дополнительным фактором, способствующим возникновения защемления, является пожилой возраст. У пожилых людей ослабляется мышечный корсет, происходят естественные процессы старения и разрушения костной ткани.
Симптомы
Защемление нервов грудного отдела характеризуется острой внезапной или ноющей болью. Появляется она в основном между лопатками вдоль позвоночника, в грудной клетке, вдоль ребер. Может распространяться в руку или плечо. Длится от нескольких минут до нескольких дней.
Особенности клинической картины:
- Распространение боли слева может свидетельствовать о том, что зажим возник в результате сердечно-сосудистой патологии. В таком случае отмечают давящую, сжимающую боль.
- Если нервные волокна защемляются из-за патологии позвоночного столба, боль усиливается при кашле, смехе, глубоком дыхании, перемене положения тела.
- Болевые ощущения, вызванные психическими расстройствами, не имеют четкой локализации.
- В зависимости от того, в районе каких позвонков защемило нерв, возможно появление чувства онемения, жжения, покалывания рук, ребер, под лопатками. Может появиться скованность, слабость мышц, временный паралич. К другой группе симптомов относят скачки давления, аритмию, тахикардию. Больному может быть тяжело дышать.
- При психических расстройствах повышается артериальное давление. Напротив, при сердечно-сосудистых патологиях оно уменьшается.
- Обострение заболевания желудочно-кишечного тракта, приводящее к защемлению, вызывает диарею, отрыжку, изжогу.
- Если ущемление вызвано опоясывающим лишаем, по ходу нерва появляется сыпь в виде красных пузырьков.
Диагностика
Защемление нервов грудного отдела может иметь сходную симптоматику с другими заболеваниями, поэтому определение правильного диагноза является важным фактором лечения. При обнаружении первых проявлений следует обратиться к неврологу. Врач проверит рефлексы, чувствительность пораженных участков. Обычно для уточнения диагноза назначают следующие исследования:
- Рентгенография грудного отдела, в том числе миелография. Она позволит обнаружить признаки дегенерации межпозвоночных дисков, переломы, опухоли, деформации костей.
- Магнитно-резонансная терапия. В ходе этого исследования врач увидит состояние дисков, нервных корешков и спинного мозга.
- Компьютерная томография предоставит поперечное сечение позвонков и дисков.

Эти три метода позволяют определить место, степень и причину защемления, а также уточнить необходимость хирургического вмешательства.
Для исключения сердечно-сосудистых заболеваний назначается электрокардиограмма. Убрать подозрение на патологию желудочно-кишечного тракта позволяют исследования желчного пузыря и печени.
Методы лечения
Первое, что необходимо сделать при появлении боли, — освободить и восстановить функции зажатого нерва. Для этого снимают воспалительный процесс, отеки, боли, обеспечивают восстановление пораженных хрящевых, костных тканей. Обязательно назначается терапия, направленная на излечение от основного заболевания. Лечиться можно в домашних условиях, при сильной боли показана госпитализация. В любом случае требуется соблюдать щадящий режим.
К основным методам лечения относят лекарственную терапию, хирургическое вмешательство, физиопроцедуры, массаж, лечебную гимнастику.
Лечить нарушение самостоятельно нельзя, это может только ухудшить состояние. Любые действия согласовываются с врачом.
Боль часто возникает неожиданно. Она поражает человека, препятствует его свободным движениям и обычной деятельности. До того, как приедет врач или появится возможность его посетить, нужно облегчить состояние больного. Для этого его кладут на твердую поверхность. Больной выберет наиболее подходящее и удобное для себя положение самостоятельно. Важно убедиться, что он как можно меньше двигается.
В область спины и болевых точек наносят мазь, обладающую обезболивающим эффектом, например, Кетанов. Иногда готовят компресс с кубиками льда и кладут его на 5 минут на область шеи. При необходимости процедуру повторяют через 20 минут.
Для уменьшения боли дают обезболивающие и противовоспалительные средства – Ибупрофен, Мовалис. При возникновении болевых ощущений в области живота можно принять Но-шпу. Седативные препараты, Новопассит, Персен, стоит дать при беспокойстве, волнении больного. Если ему трудно вздохнуть, грудную клетку освобождают от сдавливающей одежды, открывают форточку для обеспечения притока воздуха.
Параллельно проводят измерение артериального давления, проверяют температуру.
Применение медикаментов обусловлено их воздействием:
- для снятия воспаления и болевого синдромов используют нестероидные противовоспалительные анальзегирующие препараты — Ревоксикам и Диклофенак;
- расслабить мышцы и снять их напряжением помогает Мидокалм;
- восстановлению структуры костей и хрящей способствует Хондроитин и Терафлекс;
- нормализация обмена веществ в нервных тканях и их регенерация стимулируется терапией, включающей витамины группы В.

В особенно тяжелых случаях назначают глюкокортикоидные препараты – они снимают отек и воспаление. В пораженный участок также вводят обезболивающие растворы, обеспечивая блокаду.
Регулярная гимнастика позволяет восстановить подвижность позвоночника, формирует мышечный корсет. Комплекс подбирается врачом для каждого человека индивидуально. При появлении боли выполнение упражнений прекращают. Простые упражнения можно повторять несколько раз в день. Сначала гимнастику делают под контролем физиотерапевта, потом продолжают ее дома. Такой подход обусловлен необходимостью убедиться, что человек выполняет все упражнения правильно.
Несколько упражнений, которые помогут предотвратить защемление в будущем:
- Сидя на стуле выпрямить спину, положить руки на затылок, прогнуться. Стараться прижать позвоночник к верхней части стула, на вдохе прогнуться назад, на выдохе наклониться вперед. Повторить 4 раза.
- Стоя на четвереньках и держа голову прямо плавно выгибать и прогибать спину. Делать упражнение 5-8 раз.
- Лежа на животе руки поставить вертикально, опереться на них и поднять верхнюю часть тела, растянуть грудной отдел. Выполнить 5-8 раз.
- Лежа на спине одновременно поднимать ноги, голову, шею и верхнюю часть туловища. Повторить 8-10 раз.
- Лежа на спине согнуть ноги в коленях, приподнять таз, обхватить руками колени и начать плавно перекатываться справа налево. Выполнять в течение 1-2 минут, отдохнуть и повторить.
- Стоя прямо согнуть руки в локтях, напрячь мышцы тела, сделать 10 поворотов влево и вправо. Передохнуть и повторить упражнение.
После снятия острых симптомов назначается массаж. Он эффективно снижает мышечные зажимы, улучшает кровообращение, освобождает защемленный нерв. Назначается 2 раза в год по 10-15 сеансов.

Незаменимым способом в терапии зажимов являются различные виды физиотерапии: ультразвук, электростимуляция, лазеротерапия. Активно используют грязелечение. Показано иглоукалывание.
Данные методы направлены на уменьшение воспалительных процессов, улучшение кровообращения, нормализацию обмена веществ, восстановление нервной ткани.
Часто назначают водное или сухое вытяжение позвоночника. Оно помогает восстановить положение позвонков и устранить зажим нервов.
В основном, с симптомами защемления можно справиться лекарственными методами, физиотерапией и гимнастикой. Если боль распространяется на другие отделы позвоночника, наблюдается атрофия мышц, серьезная патология межпозвоночных дисков, а консервативная терапия не помогает, назначают хирургическое лечение:
- Дискэктомия. Данный вид хирургического вмешательства предполагает полное или частичное удаление межпозвоночного диска. Чаще всего во избежание рецидива появления грыжи, его убирают полностью.
- Ламинэктомия предусматривает удаление дужки позвонка или ее части.
- Спондилодез – операция по сращиванию позвонков для обеспечения их неподвижности. Удаляется межпозвоночный диск, устанавливается трансплантант, пластины, металлические винты.
- Удаление новообразований.
Средства народной медицины используются в основном для уменьшения болевых ощущений. Применять их можно после консультации с врачом:
- Расслаблению мышц, снятию их напряжения помогают ванны, приготовленные со специальными отварами. Для приготовления травяной ванны в течение 20 минут на медленном огне кипятят 2 литра воды со 100 г сухого сбора листьев шалфея, крапивы и коры дуба. Отвар процеживают и добавляют в теплую воду. Принимают ванну 20 минут.
- По другому рецепту берут полтора килограмма плодов конского каштана, кипятят в 5 литрах воды, сцеживают и выливают ванну.
- Из сбора, составленного из равного количества можжевельника, пижмы, крапивы, пырея, сосновых почек, хмеля, хвоща, фиалки, душицы, лопуха, черной бузины, чабреца, готовят лечебную ванну. Берут 8 столовых ложек, добавляют в 2 л кипящей воды. Варят 10 минут, процеживают, выливают в теплую воду.
- Для снятия болевых симптомов, напряжения, улучшения кровообращения используют настойку из цветов коровяка. Литром водки заливают 50 г цветков, оставляют на 2 недели и потом втирают в больное место.
- Пораженный участок можно растереть настоем из полыни цитварной. Соцветия растения (1 столовая ложка) заливают 350 мл кипятка и настаивают 2 часа.
- Снять боль и ослабить напряжение мускулатуры можно, приготовив мазь из 1 части хвои можжевельника и 6 частей лаврового листа. Растения измельчают до порошкообразного состояния, смешивают с растопленным сливочным маслом и наносят на болевой участок.
Последствия
В большинстве случаев при правильно подобранной терапии защемление нерва в грудном отделе проходит без каких-либо последствий. Уходит боль, восстанавливается подвижность, расслабляются мышцы.
Отсутствие лечения или неправильно подобранные методы, особенно при хронической форме и частых рецидивах, приводит к ослаблению и атрофии мышц, постоянным болям в спине. Возможно появление межреберной невралгии, нарушение мелкой моторики кистей, снижение чувствительности в конечностях, обездвиживание, уменьшение работоспособности.
Профилактика
Появившись однажды, защемление грудного нерва может возникнуть снова. Для того чтобы этого не произошло, нужно соблюдать следующие рекомендации:
- Правильно питаться. Употреблять продукты, обеспечивающие поступление витаминов и полезных минеральных веществ в нужном количестве.
- Не переедать. Лишний вес увеличивает нагрузку на позвоночник, ускоряя его дегенеративные изменения.
- Выполняя работу, требующую длительного нахождения в фиксированной позе, устраивать перерывы. Во время передышки можно сделать легкую гимнастику, походить.
- Обязательно делать лечебную гимнастику на регулярной основе.
- Ходить в бассейн, при этом стараться плавать на спине брассом или кролем.
- При возможности отдыхать в санаториях или местах курортного лечения, использовать любую возможность проведения массажей, физиотерапии, грязелечения.
- Периодически консультироваться с неврологом, физиотерапевтом и проходить курсы массажа или мануальной терапии.
- Постараться не поднимать тяжести. Тяжелые сумки носить, меняя плечо, правильно их поднимать.
- Не допускать переохлаждения.
- Контролировать осанку.
- Для сна использовать жесткие ортопедические матрасы.
Защемление нерва в грудном отделе позвоночника сопровождается сильными болями. При любых симптомах патологии следует обратиться к врачу. Нарушение имеет благоприятный прогноз, если квалифицированная помощь будет оказана вовремя. Немаловажную роль в избавлении от боли и профилактике ее вторичного появления играет соблюдение здорового образа жизни и регулярная гимнастика.
Патология позвоночника является довольно частым состоянием у людей различного возраста. Ежедневные нагрузки, стрессы и низкая физическая активность способствуют расстройствам в костно-суставной системе. Быстрый темп жизни зачастую не позволяет уделить достаточно внимания состоянию своего позвоночника, а поэтому заболевания постепенно прогрессируют, все чаще напоминая о себе. И однажды так случится, что человек не сможет выполнять повседневную работу из-за боли в спине или шее.
Такая ситуация часто наблюдается при ущемлении нервных корешков. Это в основном происходит в пояснице, однако патология шейного и грудного отдела позвоночника также не является редкостью. Все зависит от индивидуальных особенностей и характера профессиональной деятельности человека. Чтобы установить причину защемления нерва, нужно знать все факторы, которые воздействуют на пациента в течение жизни. Следует помнить, что только врач может установить правильный диагноз, а тем более назначить адекватное лечение.
Не стоит думать, что невралгия при защемлении корешков не представляет серьезной опасности для здоровья. Если не обращаться к специалисту, то заболевание будет иметь неблагоприятные последствия.
Причины
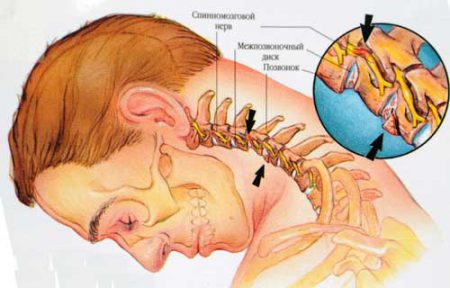
Когда болит спина или шея, многие думают о защемлении нерва. И зачастую это именно так. Но нельзя забывать и о других причинах, когда за невралгией скрываются другие заболевания. Как правило, нервные корешки в шейном или грудном отделе позвоночника ущемляются из-за таких состояний:
- Остеохондроз.
- Деформации: сколиоз, кифоз, лордоз.
- Межпозвоночные грыжи.
- Спондилоартрит.
- Опухолевые процессы.
- Травмы.
- Повышенные физические нагрузки.
- Психоэмоциональные стрессы.
В повреждении нервных корешков играет роль в основном механический фактор: сдавление позвонками, спазмированными мышцами или объемными образованиями. Здесь речь не идет о воспалительном процессе, хотя в какой-то степени он тоже присутствует.
Чтобы разобраться в происхождении невралгии, нужно установить наиболее важные факторы ее развития у конкретного человека.
Симптомы

Защемление нерва приводит к формированию так называемой радикулопатии – корешкового поражения невоспалительного характера. Симптомы заболевания довольно разнообразны и определяются повреждением различных по своей функции нервных волокон: двигательных, чувствительных и вегетативных. Все они идут в составе одного корешка, отходящего от спинного мозга. Локализация патологических изменений будет зависеть от того, в каком отделе находится ущемленный корешок: в шейном или грудном.
Наиболее распространенными жалобами на приеме врача становятся:
Кашель и одышка.
На ранних этапах заболевание протекает с симптомами раздражения нервных волокон, когда чувствительность и рефлекторные процессы повышаются. По мере прогрессирования патологии наблюдается выпадение сенсорных и двигательных функций вплоть до парезов и параличей.
Когда поражается шейный отдел позвоночника, то симптомы будут распространяться и на голову, а при защемлении грудного корешка можно заметить нарушение функции сердца, бронхов или диафрагмы. Поэтому заболевание нужно дифференцировать и с патологией этих органов.
Клиническая картина защемления нерва в грудном или шейном отделе позвоночника имеет ярко выраженные симптомы. Их выявление даст возможность поставить предварительный диагноз.
Диагностика
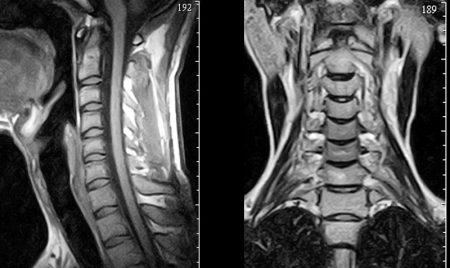
Для уточнения диагноза невралгии необходимо пройти дополнительное обследование и проконсультироваться у смежных специалистов. Врачу общей практики в этом помогут невропатолог и травматолог. А в комплекс инструментальных методов входят:
- Рентгенография.
- Компьютерная томография.
- Магнитно-резонансная томография.
- Электромиография.
- ЭКГ.
Необходимость тех или иных средств определяется клинической ситуацией. Некоторые из них нужны для исключения других заболеваний, имеющих схожие признаки.
Лечение
Чтобы вылечить ущемление нерва в грудном отделе, нужно прежде всего устранить причину заболевания. Это удастся при комплексном подходе к терапии. Лечение невралгии должно определяться степенью ее развития, особенностями организма пациента и сопутствующими заболеваниями. При этом используются консервативные и оперативные методики.
Центральным звеном консервативного лечения является применение медикаментозных средств. Они позволяют снять острые проявления болезни и воздействовать на этиологические факторы патологии. Чаще всего в комплексное лечение включает такие группы препаратов:
- Обезболивающие и противовоспалительные.
- Миорелаксанты.
- Витамины группы B.
- Улучшающие микроциркуляцию.
- Хондропротекторы.
После стихания острых явлений можно использовать препараты в виде мази, геля или пластыря. Они оказывают местное действие, не имея системных побочных эффектов.
Лечение невралгии медикаментами должно проводиться согласно рекомендациям врача.

Улучшить состояние нерва, его кровоснабжение, устранить мышечный спазм и уменьшить симптомы позволяют физиопроцедуры. Они оказывают хороший эффект в сочетании с лекарственными препаратами. Как правило, рекомендуют следующие методики:
- Электрофорез препаратов.
- Магнитотерапия.
- Лазерное лечение.
- УВЧ-терапия.
- Бальнеотерапия.
Опытный физиотерапевт подскажет, какие процедуры лучше использовать конкретному пациенту.
Чтобы укрепить позвоночник, улучшить его функцию, убрать мышечное напряжение и повысить общую тренированность организма, нужно уделять внимание лечебной гимнастике. Движение – это основа терапии большинства скелетной патологии, и этот случай не является исключением. Используются различные упражнения, направленные на укрепление мышечного корсета и снижения сдавления позвонков.
Комплекс гимнастики подбирается врачом индивидуально. Сначала упражнения выполняются под контролем инструктора, а по мере обучения можно заниматься и дома. Нельзя допускать появления болевого синдрома – он говорит о неверном выполнении гимнастики.
Движения совершаются плавно, без рывков. Осваивать упражнения нужно постепенно и регулярно. Только так можно достичь хорошего эффекта.
Когда консервативное лечение не приносит ожидаемого результата или присутствуют такие причины, которые нельзя устранить другими методами, применяют хирургическое воздействие. Наиболее часто это необходимо при травмах, опухолях, межпозвонковых грыжах, выраженном остеохондрозе или стойких деформациях позвоночника. В зависимости от ситуации могут использовать такие методики:
- Дискэктомия – удаление выпирающего участка межпозвонкового диска.
- Ламинэктомия – удаление дуги позвонка.
- Спондилодез – стабилизация позвонков.
- Резекция опухоли.
Необходимо ответственно подходить к ущемлению нервных корешков. Чтобы избавиться от симптомов, недостаточно их подавить, нужно ликвидировать причину сдавления.
Читайте также:


