Спинной мозг при полиомиелите
Полиомиелит. Наиболее постоянно поражаются двигательные клетки передних рогов спинного мозга. Размножение агента происходит, в основном, в нервных клетках. Они набухают, происходит растворение тигроидныхглыбок и пикноз ядер. После гибели таких клеток в этих местах формируются нейроно-фагические узелки, проходящие в своем развитии ряд стадий. В первые два дня вокруг пораженных клеток появляются скопления нейтрофильных лейкоцитов. Затем происходит то очаговая, то более диффузная реакция микро-, олигодендро- и астроцитарной глии. Клетки глии, выполняющие функции макрофагов, фагоцитируют продукты распада.
Помимо изменений нервных клеток, в острой фазе болезни отмечаются нарушение проницаемости стенок кровеносных сосудов, плазморрагии и диапедезные кровоизлияния. Достаточно закономерно возникают изменения и в оболочках ЦНС. Здесь развивается острое воспаление с умеренными отеком и полнокровием мозговых оболочек и увеличением в церебро-спинальной жидкости количества белка. Отмечается также небольшая и кратковременная инфильтрация нейтрофильными лейкоцитами, а позднее более выраженная — лимфоидными элементами.
| 1. По типу · Типичные (с поражением ЦНС) · Непаралитические (менингеальная, абортивная) · Паралитические (спинальная, бульбарная) · Атипичные · Стертая · Бессимптомная | 2. По тяжести · Легкая форма · Среднетяжелая форма · Тяжелая форма · Критерии тяжести: · Выраженность синдрома интоксикации · Выраженность двигательных нарушений | 3. По течению (характеру) · Гладкое · Негладкое · С осложнениями · С наслоением вторичной инфекции · С обострением хронических заболеваний |
Абортивная форма протекает с общими неспецифическими симптомами (катаральные явления,желудочно-кишечные расстройства, общая слабость, повышение температуры тела и т. п.); эти случаи наиболее опасны в эпидемиологическом отношении.
Менингеальная форма проявляется в виде серозного менингита.
При наиболее частой из паралитических форм полиомиелита — спинальной — после общеинфекционных симптомов появляются параличи мышечных групп, иннервируемых двигательными клетками спинного мозга; на ногах чаще всего поражаются: четырёхглавая мышца,приводящие мышцы, сгибатели и разгибатели стопы; на руках: дельтовидная, трёхглавая и супинаторы предплечья. Особенно опасен паралич диафрагмы, приводящий к тяжёлому нарушению дыхания.
Бульбарная форма обусловлена поражением различных отделов продолговатого мозга, а понтинная — поражением ядра лицевого нерва.
При непаралитических формах заболевание обычно заканчивается полным выздоровлением, при паралитических формах в некоторых случаях функции пораженных мышц восстанавливаются не полностью, дефект сохраняется длительно, иногда пожизненно. Наиболее тяжёлые случаи, особенно с поражением дыхательных центров продолговатого мозга, могут привести к летальному исходу. Диагноз полиомиелит ставят на основании клинических, эпидемиологических и лабораторных данных.
Входными воротами инфекции является слизистая оболочка полости рта или кишечника, что зависит от механизма передачи. Первичная репродукция вируса осуществляется в слизистой оболочке ротовой полости, глотки или тонкой кишки, а также в лимфатических узлах ипейеровых бляшках. Из лимфатических узлов вирус полиомиелита проникает в кровь и гематогенным путём - в ЦНС, далее распространяется по аксонам периферических нервов и двигательным волокнам в передние рога спинного мозга, либо в ядра черепно-мозговых нервов, деструкция которых ведёт к развитию параличей. Кроме поражения ЦНС в некоторых случаях развивается миокардит. Проникновение вируса в нервную систему происходит не более, чем в 1% случаев — во всех остальных случаях развиваются непаралитические формы болезни, либо формируется вирусоносительство.
84. Фибринозное воспаление гортани при дифтерии: частично отслоившаяся фибринозная пленка, гиперемия подлежащей ткани, лейкоцитарная инфильтрация.
Дифтерия — инфекционное заболевание, вызываемое бактерией Corynebacteriumdiphtheriae. Инфекция передаётся воздушно-капельным путём; в тропиках, где распространены кожные формы дифтерии, распространен контактный путь передачи. Характеризуется воспалением чаще всего слизистых оболочек рото- и носоглотки, а также явлениями общей интоксикации, поражением сердечно-сосудистой, нервной и выделительной систем. Также встречаются и доброкачественные формы, например дифтерия носа, которая протекает без выраженной интоксикации, с поражением носа.
При легком течении болезни наблюдается катаральное воспаление. Чаще под воздействием токсина возникает повреждение слизистой оболочки в виде некроза поверхностных ее слоев. Одновременно происходит местное паралитическое расширение кровеносных сосудов, сопровождающееся замедлением тока крови и резким повышением проницаемости сосудов. В этом случае к экссудату примешивается большое количество грубодисперсных белков и воспаление становится фибринозным. Помимо фибрина в экссудате имеется немного лейкоцитов, макрофагов и эритроцитов. При гипертоксической форме дифтерии процесс иногда принимает геморрагический характер.
· Различают формы и варианты течения:
1. Дифтерия ротоглотки:
- локализованная - с катаральным, островчатым и пленочным воспалением;
- распространенная - с налетами за пределами ротоглотки;
- субтоксическая, токсическая (I, II и III степени), гипертоксическая.
2. Дифтерийный круп:
- распространенный -дифтерия гортани и трахеи;
- нисходящий -дифтерия гортани, трахеи, бронхов.
3. Другие локализации:
- дифтерия носа, глаз, кожи, половых органов.
4. Комбинированные формы дифтерии с одновременным поражением нескольких органов.
85. Некротическая ангина при скарлатине(окр. По Граму-Вейгерту):некроз слизистой, колонии стрептококков, гиперплазия лимфоидных фолликулов.
Скарлатина — инфекционная болезнь, вызванная обычно бета-гемолитическим стрептококком группы А (Streptococcuspyogenes). Проявляется мелкоточечной сыпью, лихорадкой, общей интоксикацией, ангиной. Заражение происходит от больных воздушно-капельным путём (при кашле, чихании, разговоре), а также через предметы обихода (посуда, игрушки, белье). Особенно опасны больные как источники инфекции в первые дни болезни.
· Скарлатиновая сыпь — мелкая, при умеренном нажатии стеклянным шпателем пятнышки видны четче. При более сильном нажатии сыпь уступает место золотисто-желтоватому оттенку кожи. Выступает на 1-3 день болезни и локализуется главным образом на щеках, в паху, по бокам туловища. Кожа носогубного треугольника остается бледной и свободной от сыпи. Сыпь обычно держится 3—7 дней, затем угасает, не оставляя пигментации.
· Скарлатиновый язык — на 2-4 день болезни язык больного становится выражено зернистым, ярко-красного цвета.
· Ангина — постоянный симптом скарлатины. Может протекать тяжелее обычной ангины.[1]
· Шелушение кожи — возникает после исчезновения сыпи (через 14 дней от начала заболевания): в области ладоней и стоп оно крупнопластинчатое, начинается с кончиков пальцев; на туловище, шее, ушных раковинах шелушение отрубевидное.
Стрептококки после инфицирования человека чаще всего поселяются на слизистой оболочке носоглотки, преимущественно на миндалинах, где они начинают размножаться в глубине одной или нескольких крипт. Под влиянием их токсинов происходит некроз эпителия крипт, а затем и лимфоидной ткани органа. Вокруг очага некроза отмечаются полнокровие, отек, а затем и лейкоцитарная реакция с образованием зоны демаркационного воспаления. На поверхности миндалины нередко выпадает фибрин. В случае распространения инфекционного процесса на окружающие ткани возникает заглоточный абсцесс
87. Гнойный артериит пупочного канатика: нейтрофилы в стенке сосуда, тромб.
В этом случае заболевание называется пупочным сепсисом. В инфекционный процесс вовлекаются кровеносные сосуды: пупочная вена, идущая к воротам печени, и пупочные артерии, соединяющиеся с дистальной частью аорты (после рождения ребенка проксимальные отделы пупочных артерий называются внутренними подвздошными артериями). В этих сосудах развивается воспалительный процесс, который в наиболее тяжелых острых случаях имеет характер гнойного, а при вялом и длительном течении болезни — продуктивного.
В пупочных артериях кровоток после рождения прекращается, что создает благоприятные условия для размножения попавших туда бактерий и последующего развития тромбартериита. В результате тех же особенностей кровотока диссеминация возбудителя происходит редко, наиболее реально распространение воспалительного процесса по протяжению.
Омфалит чаще развивает у недоношенных.
89.Трубная беременность: кровоизлияние в стенке трубы, децидуоподобное превращение слизистой, ворсины хориона.
По месту расположения внематочной беременности различают трубную, яичниковую, брюшную беременности и беременность в рудиментарном роге матки. Кроме того, выделяют гетеротопическую беременность, при которой имеются два плодных яйца, одно из которых расположено в матке, а другое вне ее.
При внематочной беременности зигота не достигает полости матки и прививается в трубе, или выталкивается из трубы в обратном направлении и прикрепляется в яичнике или на окружающей брюшине. Поскольку вне матки нет нормальных условий для развития эмбриона, ворсины хориона внедряются в ткань органа и повреждают ее, вызывая кровотечение в брюшную полость.
При трубной беременности в слизистой оболочке трубы возникает децидуальная реакция, аналогичная той, которая обычно происходит в матке. Развивается также хорион, причем его ворсины проникают в мышечный слой трубы и разрушают его. Разрыхленная стенка трубы не может противостоять развивающемуся зародышу. В результате этого, как правило, происходит разрыв трубы, чаще на 2—3-ем месяце беременности. Это сопровождается кровотечением в полость трубы, а после разрыва ее стенки — в брюшную полость. Последнее может быть массивным и быть причиной гибели женщины. При разрыве трубы зародыш, как правило, погибает, при этом он может оказаться в брюшной полости, где он рассасывается или мумифицируется и петрифицируется, превращаясь в литопедион.
Аспирация околоплодных вод.
Асфиксия сопровождается атонией стенок сосудов, особенно микроцир-куляторного русла, что приводит к полнокровию органов. При микроскопическом исследовании, кроме того, выявляются стазы и петехиальные кровоизлияния, а также периваскулярный и перицеллюлярный отек, выраженный в наибольшей степени в головном мозге. В паренхиматозных органах наряду с этим определяются дистрофические изменения. В легких весьма характерным проявлением асфиксии является аспирация элементов околоплодных вод (клеток слущенного плоского эпителия кожи плода, мекония и т. д.)
Последнее изменение этой страницы: 2016-08-01; Нарушение авторского права страницы
Полиомиелит – опасная вирусная инфекция, поражающая мотонейроны передних рогов спинного мозга. В результате это приводит к развитию у больного параличей и парезов. Патология также известна под другими названиями – болезнь Гейне-Медина и детский спинальный паралич. Наиболее восприимчивы к ней маленькие дети в возрасте до 5 лет (60-80% от всех зарегистрированных клинических случаев). Профильные специалисты, занимающиеся диагностикой и лечением заболевания – инфекционист, невролог и педиатр (так как чаще болеют дети).
Тяжесть протекания полиомиелита зависит, в первую очередь, от клинической формы заболевания. У пациента могут наблюдаться лишь незначительные клинические признаки (катаральные проявления, диспепсия и лихорадка), а могут возникнуть тяжелые менингеальные симптомы, периферические параличи, деформация рук и ног и прочее.
Сейчас полиомиелит не является распространенным заболеванием, так как во многих странах проводится активная профилактическая вакцинация. Это лучший способ защититься от инфекции и не допустить развития осложнений. Страны Западной Европы, Северной Америки и Россия официально признаны территориями, на которых полиомиелит практически не встречается (исключение составляют только единичные, спорадические случаи). Но все же некоторые страны до сих пор остаются эндемичными по полиомиелиту. Больше всего клинических случаев зарегистрировано в Афганистане, Индии, Пакистане, Сирии.
Основа диагностики полиомиелита – выявление возбудителя заболевания в биологических жидкостях больного человека. Кроме этого для постановки окончательного диагноза врачи прибегают к ИФА и РСК диагностике. Лечение патологии комплексное. Чтобы добиться хороших результатов, необходимо проводить симптоматическую терапию, физиотерапию, заниматься ЛФК и делать массаж. Для стимуляции работы иммунной системы назначают витаминотерапию.
Полиомиелит: почему он развивается?
Развитие заболевания начинается после того, как в организм человека проникнет один из трех антигенных типов полиовируса (I, II, III). Возбудитель относится к роду энтеровирусов. Чаще всего развитие заболевания происходит после внедрения в организм вируса полиомиелита I типа. Медицинская статистика такова, что практически 85% зарегистрированных клинических случаев паралитической формы болезни спровоцировал именно этот тип.
Полиовирус очень опасен, так как может длительное время пребывать вне человеческого организма. В воде он сохраняется более 3 месяцев, в испражнениях – до 6 месяцев. Устойчив к низкой температуре.
Возбудитель полиомиелита погибает:
- при кипячении. Вирус не переносит высокую температуру;
- при ультрафиолетовой обработке;
- при обработке различными дезинфицирующими веществами. Лучше всего с ним справляется хлорамин, формалин и хлорная известь.
Источник инфекции – зараженный человек или же вирусоноситель. Выделять вирус он может как с испражнениями, так и через носоглоточную слизь (при кашле, чихании).
Пути передачи вируса:
- фекально-оральный;
- бытовой или контактный;
- воздушно-капельный.
Отдельно стоит выделить вакцино-ассоциированный полиомиелит. Данное заболевание развивается у лиц с иммунодефицитом, которые получили живую вакцину.
Вирус проникает в тело человека через лимфоэпителиальную ткань, которой выслана носоглотка, ротовая полость, кишечник. Именно здесь происходит его первичная репликация, после чего он проникает в кровеносное русло. У здоровых и привитых людей с активной иммунной системой первичная вирусемия заканчивается полнейшим выздоровлением. Но если не были приняты меры по профилактике заболевания, организм пациента ослаблен или у него диагностирован врожденный или приобретенный иммунодефицит – развивается вторичная вирусемия. В результате вирус поражает ствол головного мозга и мотонейроны передних рогов спинного мозга. Проявляется характерная клиническая картина заболевания.
Факторы риска заражения полиомиелитом:
- отсутствие специфической профилактики;
- большое скопление людей;
- плохая канализационная система;
- употребление в пищу немытых фруктов, овощей;
- несоблюдение предписанных правил личной гигиены;
- употребление зараженной воды;
- купание в загрязненных водоемах, преимущественно со стоячей водой;
- обилие насекомых (особенно мух).
Классификация полиомиелита
Полиомиелит является очень опасной патологией, имеющей несколько различных форм и видов. В медицине заболевание классифицируют по типу, степени тяжести и характеру протекания.
Любая форма патологии проходит несколько стадий своего развития:
- Препаралитическая. Продолжительность – до 6 дней. Лихорадка возникает каждые два дня. Дополнительные симптомы: диспепсия, заложенность носа, кашель (сухой), боль в горле, мигрень.
- Паралитическая. Продолжительность – до 14 дней. Лихорадка отсутствует, симптомы интоксикации организма также становятся менее выраженными. Клиническая картина дополняется парезами и параличами.
- Восстановительная. Продолжительность – несколько лет. Если мышечные волокна поражены довольно глубоко, то это свидетельствует о гибели нейронов спинного мозга, которые отвечали за их двигательную активность. Восстановить их не представляется возможным.
- Резидуальная. Отмечаются остаточные явления заболевания. У больного человека может быть мышечная атрофия, остеопороз, вялые параличи, контрактуры. У 30% из общего количества заболевших отмечается инвалидность. После перенесенной патологии вырабатывается иммунитет к возбудителю.
Классификация по типу
Без поражения нервной системы:
- Инаппарантная форма (вирусоносительство). Больной человек не знает, что он заражен, так как характерные симптомы заболевания отсутствуют. Выявить его наличие можно только после проведения вирусологического обследования. Другие методы диагностики не информативны.
- Абортивная форма. Характеризуется полным отсутствием неврологической симптоматики. Больного беспокоят симптомы, характерные для инфекционного заболевания – рвота, боль в животе, чихание, недомогание, головная боль, кашель и прочее. Состояние человека стабилизируется через 7 дней.
С поражением нервной системы:
- Непаралитический тип. Клиническая картина напоминает ОРЗ. Также развивается менингорадикулит или серозный менингит;
- Паралитический тип. У больного появляется атрофия мышц, парезы и параличи. В зависимости от того, на каком уровне была поражена нервная система, разделяется на 5 видов.
Варианты проявления паралитической формы полиомиелита:
- спинальный. Для него характерны параличи верхних и нижних конечностей, шеи, туловища;
- понтинный. Нарушается иннервация мышцы лица. Отсутствует мимика, опускается один угол рта (одностороннее поражение);
- бульбарный. Нарушена сердечная деятельность и дыхательная функция. Человек утрачивает возможность нормально говорить. Наблюдается дизартрия или дисфония;
- энцефалопатический. Характерны очаговые и общемозговые симптомы;
- смешанный.
Симптоматика полиомиелита
Симптомы будут отличаться в зависимости от того, какая именно форма или вид заболевания развился у пациента. Стоит отметить, что порядка 95% пациентов переносят патологию бессимптомно. В таком случае говорят о развитии у них абортивного или несостоявшегося полиомиелита. Легкое течение заболевания обусловлено сильным иммунным ответом. У остальных 5% пациентов разворачивается клиническая картина, в которой на первый план выходят симптомы, указывающие на поражение нервной системы.
Симптомы непаралитической формы:
- слабость;
- повышение температуры до критических показателей (40°);
- снижение аппетита;
- тошнота и рвота;
- боль в мышцах;
- боль в горле;
- мигрень.
Симптомы абортивной формы:
- кашель;
- насморк;
- повышение температуры до 38°;
- вялость и отсутствие аппетита;
- слабо выраженная головная боль;
- рвота и боль в животе.
Симптомы менингеальной формы:
- двухволновая лихорадка;
- головная боль различной степени интенсивности;
- менингеальные симптомы выражены умеренно (ригидность затылочных мышц, симптом Кернига, симптом Брудзинского).
Паралитическая форма заболевания протекает очень тяжело и исход ее тяжелый. Препаралитический период характеризуется проявлением симптомов характерных для любого инфекционного заболевания – насморк, повышение температуры, диспепсия и другие. Когда наступает вторая волна лихорадки появляются и другие признаки:
- миалгия;
- менингеальные проявления;
- болезненность в позвоночнике, верхних и нижних конечностях;
- гиперстезия;
- гипергидроз;
- судороги;
- нарушение сознания.
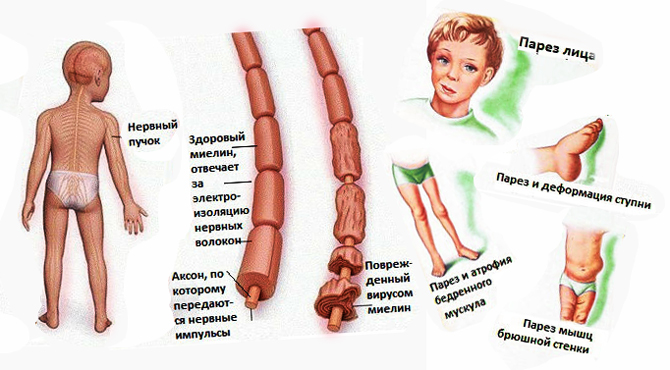
Через несколько дней наступает паралитическая фаза. Для нее характерно появление парезов и параличей. Отличаются они асимметричностью и неравномерностью. Нижние конечности поражаются чаще, чем верхние. Первые признаки, указывающие на атрофию мышечных волокон, наблюдаются через 2 недели.
В особо тяжелых клинических ситуациях, когда поражены жизненно важные отделы в продолговатом мозге, наступает паралич диафрагмы и дыхательной мускулатуры. Больной может погибнуть.
Восстановительный период длиться до 1 года. В это время восстанавливается двигательная способность в некоторых мышечных группах, а также сухожильные рефлексы.
Признаки резидуального периода полиомиелита:
- вальгусная деформация стоп;
- паралитическая косолапость;
- стойкие вялые параличи;
- деформация конечностей;
- кифосколиоз;
- контрактуры.
Полиомиелит: как выявить патологию?
Заподозрить наличие у ребенка полиомиелита может невролог или педиатр на основании первичного осмотра, анамнеза, эпидемиологических данных. Но для постановки окончательного диагноза необходимо прибегнуть к лабораторным анализам и инструментальной диагностике. Выявить вирус можно в биологических жидкостях человека (каловые массы, слизь из носоглотки, цереброспинальная жидкость). Их обязательно берут на исследование. Кроме этого применяют следующие методы:
- полимеразная цепная реакция (ПЦР);
- исследование с применением методик РСК и ИФА;
- электромиография.
Когда диагноз подтвержден, ребенка помещают в стационар для дальнейшего лечения.

Как лечить полиомиелит?
Эффективного лекарства от полиомиелита на сегодняшний день не существует. Консервативная терапия направлена на купирование проявляющейся симптоматики (симптоматическое лечение). Больного изолируют, назначают постельный режим и высококалорийную диету. Очень важно следить за тем, чтобы конечности пациента постоянно находились в правильном физиологическом положении.
Медикаментозная терапия предполагает использование следующих препаратов:
- НПВС и жаропонижающие;
- при выраженном болевом синдроме показаны анальгетики;
- транквилизаторы и антидепрессанты;
- мочегонные назначают при выраженных менингеальных признаках;
- витамины группы В и витамин С;
- дыхательные аналептики.
В восстановительном периоде огромную роль играет ЛФК и физиотерапия. Также не менее важно проводить ортопедический массаж для улучшения функционирования конечностей. Можно отправить больного на санаторно-курортное лечение. Терапия полиомиелита должна проводится с участием ортопеда. Чтобы снизить вероятность возникновения контрактур может потребоваться наложение ортопедических шин, лангет и повязок.
В некоторых случаях консервативного лечения бывает недостаточно. Для коррекции остаточных явлений заболевания могут быть использованы хирургические методики. Чаще всего проводят артродез и артрориз суставов, сухожильно-мышечную пластику, остеотомию костей, тенодез.
Как избежать развития полиомиелита?
Все профилактические мероприятия можно разделить на неспецифические и специфические. К первым относят:
- здоровый образ жизни;
- закаливание;
- правильное питание;
- отказ от употребления алкогольных напитков и наркотических веществ;
- соблюдение правил личной гигиены.
Также рекомендовано отказаться от посещения стран, в которых полиомиелит все еще распространен.
Специфическая профилактика полиомиелита – вакцинация и ревакцинация согласно календарю прививок. Это самый надежный способ защититься от инфекции. Прививка способствует выработке иммунитета к болезни. Даже в том случае, если человек заболеет (единичные случаи), полиомиелит пройдет в легкой степени и никаких осложнений не будет.
Общие сведения
Полиомиелит — что это за болезнь? Полиомиелит — это остро протекающее антропонозное инфекционное заболевание вирусной этиологии с высокой контагиозностью, проявляющееся различными клиническими формами — от бессимптомного течения до тяжелых необратимых параличей.
В России заболеваемость полиомиелитом носит спорадический характер. Эпидемиологическая статистика в России свидетельствует, что усредненный показатель заболеваемости полиомиелитом за последние 10 лет составляет в среднем 1,7 случаев на 100 тысяч детей в возрасте до 15 лет. При этом, в 69% случаях ВАПП регистрировали у детей в возрасте до 6 месяцев, в 15% в возрасте 6-12 месяцев и в 14,5% — в возрасте 1-2 лет. То есть, анализ данных показывает, что 84% всех случаев ВАПП у реципиентов приходится на детей до 1 года.

Статистическая информация о количестве зарегистрированных случаев вакциноассоциированного полиомиелита в РФ за период 1998-2017 гг.
Встречается заболевание во всех возрастных группах, однако наиболее восприимчивы к полиомиелиту (60-80%) дети до 4-х лет. Дети 1-го года жизни полиомиелитом практически не болеют, что обусловлено наличием у подавляющего большинства из них врожденного иммунитета. Согласно данным исследований около 62% новорожденных имеют антитела к вирусу полиомиелита всех трех типов. При этом, уровень антител у ребенка и матери одинаков. По мере роста (к 6–9 месяцу) уровень антител существенно снижается, то есть, восприимчивость к полиовирусу возрастает. Поэтому вакцинация начинается в первом полугодии жизни ребенка, с 3-х месячного возраста. У всех лиц после перенесенного заболевания вырабатывается стойкий типоспецифический пожизненный иммунитет, то есть, возможность развития заболевания сохраняется при заражении человека другим типом полиовируса, однако на практике такие случаи встречаются достаточно редко.
Спецификой полиомиелита, как и других управляемых инфекций является отсутствие препаратов, воздействующие на полиовирусы и неэффективность лечения больных и в тоже время заболевание относится к управляемым средствами иммунопрофилактики.
Патогенез
Проникнув через носоглотку и пищеварительный тракт, вирус начинается первичное размножение/накопление в эпителиальных клетках тонкого кишечника и глотки. Далее вирус продолжает размножение в региональных лимфоузлах и по лимфатическим путям попадает в кровь, что способствует диссеминации и размножению вируса в различных органах и тканях: селезенке, печени, лимфатических узлах, сердечной мышце, легких , мышечной ткани и особенно, в коричневом жире, представляющим депо накопления вируса. В этот период признаки специфического поражения органов отсутствуют. Затем наступает следующий этап — проникновение вируса через эндотелий капилляров/по периферическим нервам в ЦНС и возникает воспаление мозговой ткани и оболочек мозга. К специфике острого полиомиелита относится поражение мотонейронов (крупных двигательных клеток), расположенных чаще в сером веществе передних рогов спинного мозга и в стволе головного мозга (в ядрах двигательных черепно-мозговых нервов).
При полной гибели мотонейронов развиваются вялые параличи мышц конечностей, лица и туловища. Частичное повреждение мотонейронов приводит к развитию вялых парезов этих мышц. Воспалительный процесс в оболочках мозга развивается по типу серозного менингита. Морфологические изменения и титр вируса в тканях мозга нарастают очень быстро (1–2 дня), затем титр вируса быстро падает и вскоре полностью исчезает из ЦНС. Именно этим объясняется редкое выделение вируса из ткани мозга и ликвора пациентов. При этом, клинические проявления в виде вялых параличей/парезов нарастают очень быстро.
Спинной мозг на вскрытии отечный со смазанной границей между белым и серым веществом, а в тяжелых случаях — отмечается западение серого вещества мозга. Двигательные клетки набухшие, полностью распавшиеся или значительно изменены. Изменения в пораженных клетках начинаются с распада тифоидного вещества, далее исчезают внутриклеточные фибриллы, появляется кариоцитолиз в ядре и в последнюю очередь распадается ядро клетки, что служит показателем необратимости изменений. Погибшие нервные клетки заменяются на нейронофагические узелки, а в последующем на их месте разрастается глиозная ткань.
Однако, наряду с разрушенными клетками могут присутствовать и полностью сохраненные нейроны. Такая мозаичность поражения клеток клинически выражается в беспорядочном и асимметричном распределении парезов/параличей отдельных мышц или их группы и является характерным признаком острого полиомиелита. Некробиотические и дистрофические изменения в оболочках/веществе мозга протекают сочетанно с явлениями воспаления в виде периваскулярных инфильтратов.
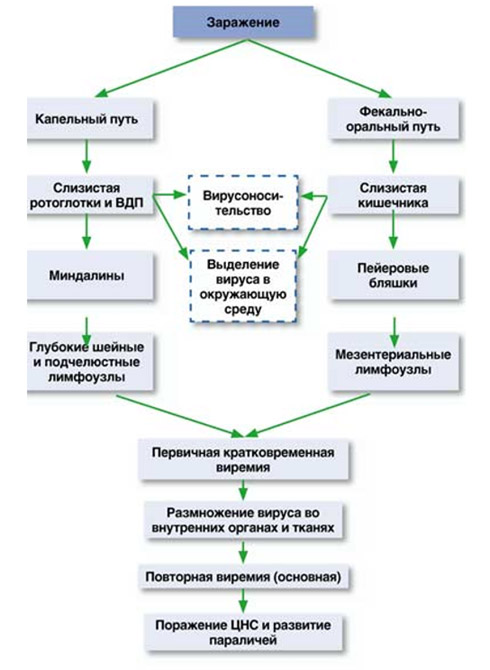
Схема патогенеза полиомиелита
Классификация
В основу классификации полиомиелита положены такие признаки как клиническое течение заболевания, уровень поражения, течение, специфика осложнений. В соответствии с ними выделяют:
- Полиомиелит без поражения ЦНС (непаралитический полиомиелит) — вирусоносительство; инаппарантная форма (латентная, бессимптомная форма); абортивная (висцеральная) форма; менингеальная форма (синдром серозного менингита).
- Полиомиелит с поражением ЦНС (паралитический полиомиелит) — спинальная форма с учетом уровня поражения – шейный, поясничный, грудной отделы; бульбарная форма (поражение ядер краниальных нервов 9—12 пар); понтинная форма (поражение ядер 7 пары); церебральная форма (синдром полиоэнцефалита); сочетанные формы (бульбоспинальная, бульбопонтоспинальная, понтоспинальная).
По течению: острое; затяжное; постполиомиелитный синдром (хроническое).
Причины
Возбудитель полиомиелита (фото ниже) — РНК-содержащий вирус, принадлежащий к пикорнавирусам рода Enterovirus, который представлен 3 серотипами: (штамм Брунгильд-1 тип, штамм Лансинг-2 тип и штамм Леон-3 тип). Принято считать, что I тип является эпидемически наиболее значимым и способен вызывать параличи. Довольно распространенным является и II тип. Реже встречается III тип. Вирусы полиомиелита паразитируют исключительно в организме человека.
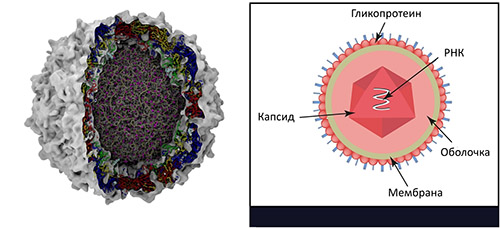
Диаметр вируса 27-30 нм. Устойчив во внешней среде: вне организма человека остается жизнеспособным при температуре 0-8 С несколько месяцев, а в замороженных фекалиях 20-40 С на протяжении нескольких лет. Даже при неоднократном замораживании и оттаивании вирус сохраняет свои вирулентные/патогенные свойства. Может длительно сохраняться в воде, молоке, масле, на белье, в сточных водах. Напротив, высокая температура губительно действует на него: вирус погибает при 60 С в течение 10 минут, а при кипячении – мгновенно. Также вирус чувствителен к хлорсодержащим дезинфицирующим средствам, высушиванию и УФО. Как и другие энтеровирусы, вирус полиомиелита чрезвычайно устойчив к антибактериальным препаратам.
При остром полиомиелите источником инфекции и резервуаром диких (невакцинных) штаммов является человек (больной/вирусоноситель). Как передается полиомиелит? Передача вируса реализуется фекально-оральным, и значительно реже – воздушно-капельным механизмом через пищевой, контактный и водные пути передачи. Поскольку вирус выделяется с кишечным/носоглоточным содержимым, это и определяет пути распространения инфекции. Выделение вируса с содержимым кишечника (фекалиями) может продолжаться длительно (на протяжении несколько недель, реже — 2-3 месяцев). В носоглоточном содержимом вирус присутствует не более 10-12 дней. Наиболее заразен больной человек на протяжении 4–7 дней после начала болезни.
Как можно заразиться? Заразиться можно при:
- фекально-оральном механизме передачи через грязные руки, общую посуду, вещи, продукты питания, воду, средства личной гигиены при несоблюдении правил личной гигиены;
- воздушно-капельном механизме — при кашле и чихании.
Распространению полиомиелита способствует пребывание большого количества людей в небольшом помещении, несоблюдение санитарно-гигиенических норм и требований, снижение иммунитета. В зоне наибольшего риска находятся детские коллективы. Инкубационный период в среднем составляет 7-14 дней, однако может варьировать в пределах 4—35 суток.
Симптомы полиомиелита
Симптомы полиомиелита у взрослых и признаки полиомиелита у детей идентичны, однако полиомиелит у взрослых независимо от клинической формы протекает более тяжело. Развитие клинической формы и признаки заболевания обусловлены непосредственно этапами развития инфекционного процесса и уровнем иммунного статуса инфицированного. В целом, по данным анализа на полиомиелит в 90-95% случаев развивается инаппарантная форма, в 4-6% — абортивная и в 1-2% — паралитическая. Продромальный период не характерен, тем не менее может быть и проявляться невыраженными катаральными явлениями со стороны верхних дыхательных путей (умеренная гиперемия зева, першение/легкая боль в горле), повышением температуры до субфебрильных цифр, которые либо через 1-3 дня проходят или на их фоне развиваются симптоматика периода разгара.
По сути, представляет собой вирусоносительство. Возбудитель локализуется в пределах кишечника/глоточного кольца и за пределы этих органов не выходит, клинических проявлений заболевания отсутствуют. Диагноз ставится на данных лабораторного обследования. Поскольку больные этой формой являются основным источником инфекции, она имеет важное эпидемиологическое значение. У больных после перенесенного инаппарантного полиомиелита вырабатывается стойкий иммунитет.
Протекает по типу острой кратковременной инфекции, длительность которой варьирует в пределах 5-10 дней. Начало заболевания чаще внезапное с симптомами гриппоподобного симптомокомплекса с умеренно выраженной интоксикацией и повышением температуры тела. Больных беспокоит недомогание, снижение аппетита, общая слабость, головная боль. У некоторых больных развивается катаральное воспаление ВДП, проявляющееся гиперемией слизистой оболочки ротоглотки и болью в горле, гипергидрозом, бледностью, адинамией. Реже появляются тошнота, рвота и признаки дисфункции кишечника.
Неврологическая симптоматика отсутствует. Эта клиническая форма имеет благоприятное течение. Форма протекает благоприятно, однако, как и пациенты с инаппарантной формой больные с абортивной формой и являются для окружающих источником инфекции, поскольку они выделяют вирус полиомиелита.
Характерно острое начало с одно/двухволновым течением. При одноволновом течении отмечается резким повышением температуры тела на 1-2-й день появляются рвота, выраженная головная боль и менингеальные знаки — ригидность затылочных мышц, симптомы Брудзинского/Кернига. В ряде случаев могут возникать признаки менингорадикулярного синдрома (гиперестезия кожи, спонтанные боли в конечностях/спине, симптомы натяжения корешков, боли по ходу нервных стволов).
Включает несколько стадий: предпаралитическую, паралитическую, восстановительную и стадию последствий (резидуальную).
Ее продолжительность 1-6 дней. В течении этого времени вирус присутствует в организме и его можно выявить в фекалиях до начала манифестации заболевания. Характерно острое начало, повышение температуры до 38-40 С, появление недомогания и общей слабости. Нередко начинается с диспептических и катаральных явлений. Затем заболевание прогрессирует, часто возникает рвота, усиливается головная боль, появляются боли в конечностях/спине. Неврологическая симптоматика развивается часто во время второй волны повышения температуры. Характерна сонливость пациента, мышечные подергивания. Симптомы поражения НС соответствуют менингорадикулярному синдрому. При объективном обследовании — вегетативные расстройства (на коже пятнистая эритема, потливость), менингеальные знаки умеренно выражены.
Зачастую параличи у больных развиваются без четко выраженного предпаралитического периода, часто в конце лихорадочного периода после снижения температуры. Предвестниками их появления может быть выраженная слабость в течение нескольких часов/дней. В зависимости от места поражения нервной системы выделяют несколько форм:
Клиника ВАПП является типичной для полиомиелита, однако преобладает спинальная клиническая форма. Характерно развитие асимметричных, в основном проксимальных вялых парезов/параличей без выраженных нарушения чувствительности с появлением ранних атрофий и стойкими остаточными явлениями. Течение ВАПП по мнению специалистов является более тяжелым, а выделение вакцинного штамма вируса продолжается на протяжении полугода.
Анализы и диагностика
В настоящее время диагностика полиомиелита из-за редкой встречаемости представляет некоторые трудности, что обусловлено частыми стертыми формами или протекающим с легкой клинической симптоматикой и отсутствием эпидемиологической настороженности. Поэтому используется двухэтапная схема постановки диагноза: предварительная диагностика, базирующаяся на результатах эпидемиологического анализа и клинических проявлениях и окончательный диагноз по результатам вирусологического (выделение вируса из слюны, кала, носоглоточной слизи, крови), серологического (анализ на антитела к полиомиелиту) — РСК, ИФА, реакция преципитации РП/реакция нейтрализации (РН) и инструментального метода (электронейромиография, МРТ спинного мозга, УЗИ головного мозга). Дифференциация типов вируса полиомиелита осуществляется методом ПЦР.
Дифференциальная диагностика полиомиелита проводится с целым рядом заболеваний в зависимости от клинической формы полиомиелита, например:
- Менингеальная форма дифференцируется с серозными менингитами другой этиологии: паротитным, энтеровирусным (ECHO/Коксаки), туберкулезным.
- Спинальная форма с полиомиелитоподобными заболеваниями, костно-суставной патологией, миелитом, полирадикулоневритом.
- Бульбарная форма с полирадикулоневритом и бульварным синдромом.
Лечение
До настоящего времени препараты, воздействующие на полиовирусы, отсутствуют. Поскольку этиотропное лечение полиомиелита не разработано, проводится патогенетическая/симптоматическая терапия. Объем терапевтических мероприятий определяется клинической формой и выраженностью синдромов заболевания, тяжестью течения и наличием осложнений. Лечение больных, независимо от формы полиомиелита проводится в стационарных условиях (в боксе инфекционного отделения).
В остром периоде — строгий постельный режим в течении 14 дней, поскольку физическая активность увеличивает риск развития осложнений. Хороший эффект оказывает применение Интерферона альфа–2b с витамином С/Е (суппозитории) и Интерферон альфа-2α в/м, обладающие противовирусным и иммуномодулирующим действием.
При выраженной головной боли, температуре, рвоте проводится дегидрирующая терапия (Лазикс, Диакарб) в сочетании с анальгетиками (Анальгин, Парацетамол). При менингорадикуляторном синдроме показаны витамины группы В (особенно В12); со 2 недели болезни — тепловые процедуры и физиотерапия.
При появлении симптомов отека мозга назначается дегидратационная терапия различной интенсивности (Диакарб, Маннитол, Фуросемид, концентрированная плазма, Лазикс), которая проводится включительно до начала восстановительного периода, т.е. на протяжении первых 2-3 недель болезни. По показаниям — сосудистые препараты (Трентал, Цитофлавин, Актовегин).
На протяжении всего паралитического периода — абсолютный покой, поскольку физическое/психическое напряжение может иметь негативные последствия. Лечение зависит от стадии болезни и носит последовательный и непрерывный характер.
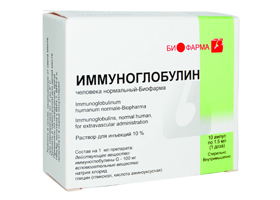
К препаратам специфической терапии в какой-то степени относится Иммуноглобулин (в течение 2–3 дней по 0,5–1 мл/кг массы тела). Также показаны энергокорректоры (Элькар). С целью улучшения микроциркуляции и дезинтоксикации используются комбинации (Альбумин с Пентоксифиллином (Тренталом) или Дипиридамолом (Курантилом). Дегидратационная терапия. При болевом синдроме и гиперестезии — болеутоляющие и успокаивающие лекарственные средства (Баралгин, Кетанов).
В случаях острого отека мозга, выраженного длительно сохраняющегося болевого синдрома могут назначаться кортикостероидные гормоны (Преднизолон, Дексаметазон, Метилпреднизолон) на протяжении 20–30 дней по 1 мг/кг в сутки). При дыхательных расстройствах показано назначение ИВЛ.
Лечение при появлении первых признаков восстановления пораженных мышц направлено на восстановление двигательных функций и нормализацию проведения нервно-мышечного импульса. С этой целью за 15–20 минут до массажа/занятий ЛФК назначаются Прозерин, Дибазол, Галантамин последовательными курсами продолжительностью 20–30 суток (одновременное их назначение нецелесообразно.)
Широко используются в восстановительном периоде анаболические стероиды (Метандростенолон, Неробол, Ретаболил и др. курсами по 20 дней с интервалами 40-50 дней; ноотропные препараты (Церебролизин, Пирацетам, Кортексин); витамины группы В в комплексе (Нейрорубин) или по отдельности. Применение медикаментозных препаратов сочетают с ЛФК, физиотерапевтическими процедурам, массажем. В восстановительный период важно контролировать правильное положение туловища и пораженных конечностей, что достигается путем сна на твердой поверхности, бинтованием, наложения лонгет на конечности. Сформировавшиеся контрактуры необходимо исправлять гипсованием. При выраженных костных деформациях, стойких параличах/парезах, когда восстановление прекращается проводят протезирование.
Читайте также:



