Тесты с ответами физиотерапевтическое лечение туннельных невропатий
Туннельная невропатия - достаточно распространенное явление. Оно связано с нарушением микроциркуляции и сдавливанием периферических нервов, в так называемых тоннелях, то есть узких фиброзно-костных каналах верхних и нижних конечностей.
Такая патология может быть обусловлена генетической предрасположенностью, эндокринными нарушениями (вроде гипотериоза и сахарного диабета), а также заболеваниями суставов: от ревматоидного артрита до деформирующего остеоартроза.
В настоящее время существует несколько теорий, объясняющих механизм развития тоннельной невропатии (например, гормональная), но ни одна из них не получила окончательного научного подтверждения, поэтому заболевание считается мультифакторным. В зависимости от того, какой нерв поражен, выделяют несколько видов этой патологии.
Компрессионно-ишемические: основные сведения
Иногда можно встретить такой термин, как "туннельные компрессионно-ишемические невропатии". И это отнюдь не тавтология.
Термин "компрессионно-ишемические" означает, что происходит достаточно продолжительное сдавливание нерва, сопровождающееся при этом нарушениями кровообращения, которые и приводят к ишемии нервных волокон.
Существует множество разновидностей этой патологии, например, жгутовые, туннельные, ятрогенные (послеоперационные) невропатии. Туннельные заболевания выделяют в отдельную группу, поскольку у них есть общий признак: происходит локальное сдавливание нерва внутри естественных каналов и туннелей.

Если посмотреть код туннельной невропатии по МКБ 10, то можно отметить, что есть четкое деление на мононевропатии верхних и нижних конечностей. Им приписывают коды G56 и G57, соответственно. К последней группе относится, например, туннельная невропатия малоберцового нерва.
Диагностика таких заболеваний проводится с применением различных методов. Например, наиболее информативными считаются УЗИ нерва и рентгенография суставных тканей, хотя в ряде случаев врач может назначать дополнительное исследование - электромиографию.
Туннельная невропатия локтевого нерва: причины и симптомы
Заболевание является одним из наиболее распространенных патологий нервов плечевого сплетения. Причиной считается компрессия, то есть сдавливание нерва в указанной области.
Это часто связано с особенностями профессиональной деятельности, например, если человеку в течение длительного времени приходится работать с опорой локтей на письменный стол или станок. Хотя в некоторых случаях эта форма заболевания может развиваться и у спортсменов при длительном сдавливании основания ладони, как бывает у велосипедистов. Аналогичная картина характерна для тех, кто много работает с ручным инструментом.

Причины того, что так часто заболевание затрагивает именно локтевой нерв, состоят в его поверхностном расположении, что делает такой участок особенно уязвимым.
Несмотря на название "туннельная невропатия локтевого нерва", признаки заболевания могут проявляться и на уровне запястья, и в области безымянного пальца, и мизинца.
Начинается все с онемения и парезстезии. Функция лучевого и срединного нерва сохраняется. Но по мере того, как заболевание прогрессирует, кисть руки начинает напоминать когтистую лапу, поскольку основные фаланги пальцев резко разогнуты, мизинец отведен в сторону. Происходит атрофирование мелких мышц кисти.
Патология лучевого нерва: причины и симптомы
Туннельная невропатия лучевого нерва считается не менее распространенным заболеванием. Для возникновения его симптомов иногда достаточно просто неудачно положить руку во время сна. Интересно, что обычно это бывает у людей, которые крепко засыпают после тяжелой физической работы, или из-за длительного недосыпания, но встречается такая ситуация и у пациентов, засыпающих после алкогольной интоксикации.
Но чаще всего она возникает из-за мышечных перегрузок и травм, и в целом является вторичной патологией. С таким явлением сталкиваются те, кто занимается бегом, дирижированием, а также больные, кому приходится использовать костыли.
Другими факторами, способствующими развитию этого заболевания, являются:
- травмы плечевой кости;
- неправильное наложение жгута;
- бурсит, синовит, другие воспалительные заболевания, включая ревматоидный артрит;
- инфекции (в том числе грипп);
- интоксикации;
- дегенеративные заболевания суставов - артроз.
Для туннельной невропатии лучевого сустава характерна, так называемая висячая кисть. Это означает, что если руку вытянуть вперед, кисть с пораженной стороны не сможет принять горизонтального положения, она будет свисать вниз. При этом, указательный и большой пальцы прижаты друг к другу.
Пациент ощущает онемение и парестезию на тыльной стороне ладони, а также в районе указательного, большого и среднего пальцев.
Невропатия этого типа включает два основных синдрома. Это радиальный туннельный синдром, для которого характерна компрессия поверхностной ветви нерва в районе анатомической табакерки, а также синдром Турнера (он чаще наблюдается при переломе).
Патология срединного нерва: причины и симптомы
Туннельная невропатия срединного нерва может быть обусловлена самыми разнообразными причинами. Это, например, травмы верхней конечности или повреждения нерва, связанные с профессиональной деятельностью (характерно для людей, у которых большая нагрузка приходится на кисти, в результате чего возникает постоянное перенапряжение). Также подобная ситуация может быть вызвана неправильным проведением инъекции в локтевую вену.
Симптомами туннельной невропатии срединного нерва являются боли в большом, указательном и среднем пальцах. Кроме того, на внутренней поверхности предплечья также ощущается дискомфорт или боль разной степени интенсивности.
Согнуть кисть в ладонях становится все сложнее (при осмотре врач специально просит сжать ладонь в кулак, чтобы проверить эту особенность). Мышцы со временем могут довольно сильно атрофироваться, особенно в районе большого пальца. Если с этим ничего не делать, рука будет все больше напоминать обезьянью лапу.
Туннельная невропатия малоберцового нерва и ее особенности
Это особая разновидность мононевропатии. Она проявляется, в так называемом синдроме свисающей стопы, при котором пациент не может согнуть стопу или разогнуть ее пальцы. Кроме того, поражается кожа переднелатеральной области голени, ее чувствительность уменьшается.
Особенность этой патологии по сравнению с тем, что были описаны выше, состоит в следующем: затрагивает она малоберцовый нерв, состоящий из относительно толстых нервных волокон. Они отличаются солидным слоем миелиновой оболочки, но именно такая структура в наибольшей степени подвержена поражению при нарушении обменных процессов.
По статистике, только у 30% пациентов она связана с первичным повреждением самого нерва, а в большинстве случаев развивается на фоне лечения после травм и оперативного вмешательства.

Разумеется, не стоит недооценивать другие причины, способные привести к такой патологии. Это, например, могут быть различные травмы (от ушиба колена и до перелома голени), сосудистые нарушения, приводящие к ишемии, искривление позвоночника, подагра, сахарный диабет, ношение чрезмерно тесной обуви.
При травмировании сустава поражение нерва носит острый характер, сразу проявляется боль. В остальных случаях невропатия развивается постепенно, как хроническое заболевание, при котором происходит нарушение разгибания стопы, в результате при ходьбе пациент сначала почти незаметно, а затем достаточно сильно вынужден сгибать пораженную конечность в коленном суставе, чтобы носок не зацепился за пол.
Процесс сопровождается болями как в самой стопе, так и в голени. Со временем мышцы могут атрофироваться. Стоять на пятках или ходить на носках пациент не может, и это один из простейших способов проверить, какой именно нерв затронут.
Лечение: основные принципы
Лечение туннельных невропатий может быть эффективным только в том случае, если будет установлена причина и определен механизм возникновения сдавливания. Что же касается методов, то в данном случае применяется комплексный подход к терапии.
К счастью, в большинстве случаев лечение назначается консервативное. Однако в некоторых ситуациях (обычно сильно запущенных) может потребоваться более радикальное хирургическое вмешательство, при котором производится рассечение тканей, сдавивших нерв. Обычно такая операция назначается в тех случаях, когда консервативное лечение результатов не дало. Абсолютных показаний к ее проведению практически не бывает.

Что касается консервативной терапии, то ее методы частично зависят от того, какой именно нерв затронут. Например, если речь идет о туннельной невропатии нижних конечностей, то лечение начинается с того, что ногу фиксируют в таком положении, чтобы нерв не сдавливался. Для этого используются специальная обувь, ортезы, другие приспособления.
Этиотропная терапия
Рассматривая такое заболевание, как туннельная невропатия, нужно отметить важную роль этиотропной терапии, которая направлена на устранение причины патологии. Например, если речь идет об артрозе или другом дегенеративном заболевании суставов, то прописывают препараты, содержащие хондроитина сульфат и глюкозамин.
В определенном смысле они оказывают и противовоспалительное, и обезболивающее действие, но работают очень медленно. Их эффект будет заметен только через 2-3 месяца приема.
Главное, что делают эти препараты, они помогают восстанавливать суставные ткани, и назначают их именно ради этого. Кроме того, их можно принимать в течение длительного времени, в отличие от анальгетиков и нестероидных противовоспалительных средств. Последние снимают острую боль, но долго их применять нельзя, вот здесь и пригодятся хондроитина сульфат с глюкозамином.
Дополнительное лечение
Еще одно направление этиотропной терапии - это восстановление процессов метаболизма, нормальной двигательной активности, а еще снятие воспаления и отечности.
Для этого самым быстрым вариантом является введение глюкокортикостероидов в виде инъекций непосредственно в те ткани, что окружают нерв. В данном случае чаще всего применяется "Дипроспан" - это двухкомпонентный глюкокортикостероид, содержащий бетаметазона дипропионат. Он дает длительный противовоспалительный эффект. В крайних случаях назначаются новокаиновые блокады нерва.
Альтернативный вариант - это компрессы с анестетиками, димексидом и глюкокортикостероидами, которые накладывают на проблемные участки на 20-30 минут. Возможно и применение нестероидных противовоспалительных препаратов вроде "Ибупрофена", но они считаются менее эффективными.
Для улучшения кровообращения прописывают такие препараты, как никотиновая кислота или "Пентоксифиллин". Назначаются антиоксиданты - например, тиоктовая кислота.
Практически во всех случаях для улучшения работы нервной системы назначают прием витаминов группы В. Большую роль в лечении играет массаж (его может проводить только специалист) и специально разработанный комплекс упражнений ЛФК. Широко применяются методы физиотерапии. Это магнитотерапия, электрофорез, электростимуляционные процедуры.
Симптоматическая терапия
Если диагностирована туннельная невропатия, как лечить ее, является важнейшим вопросом. И при этом, особую роль играет выбор препарата для симптоматической терапии, который поможет снять болевой синдром.
Для этого применяют такие типы средств:
- Антиконвульсанты. Их действие основано на том, что они успокаивают определенные структуры спинного и головного мозга, которые и отвечают за появление болевой реакции при сдавливании нерва.
- Анеститетики (правильнее было бы назвать их трансдермальными системами с анестетиком, в роли которого выступает лидокаин). Действуют они так же, как антиконвульсанты.
- Трициклические антидепрессанты. Они осуществляют обратный захват серотонина и дофамина, что и позволяет снять боль.
Однако трициклические антидепрессанты назначают только тогда, когда потенциальная польза значительно превышает возможные побочные эффекты: сонливость, повышение артериального давления, нарушение координации движений. Относительно безопасными являются такие средства, как "Эсциталопрам", которые также относятся к числу антидепрессантов, но к другой группе.
Если речь идет о лечении таких патологий, как компрессионно-ишемические туннельные невропатии (запястный нерв поврежден или какой-либо другой), и точно известно, что произошло механическое сдавливание сосудистых и нервных стволов спазмированными мышцами, то назначают миорелаксанты. Они расслабляют мышцы и оказывают обезболивающее действие.
По отзывам врачей, в этой группе одним из наиболее эффективных средств является "Тизанидин", применяются также "Баклосан" и "Толперизон".
Заключение
Туннельная невропатия является распространенным заболеванием и требует комплексной терапии. Обязательным требованием является своевременная диагностика патологии, поскольку лечить болезнь в запущенном состоянии гораздо сложнее.
Также не рекомендуется игнорировать неприятные симптомы, а тем более заниматься самолечением, поскольку это может привести к неприятным последствиям. А применение сомнительных препаратов или народных средств по совету знакомых строго запрещается. Без предварительной консультации со специалистом ничего предпринимать не рекомендуется.
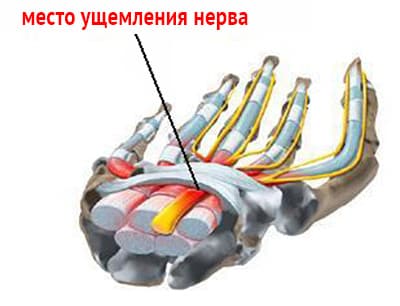
Нейропатия или невропатия представляет собой поражение нерва. Туннельные нейропатии (или туннельный синдром) – это поражение периферических нервных окончаний вследствие сдавливания последних в анатомических сужениях или туннелях: фиброзно-мышечных каналах, ригидных костно-фиброзных каналах, апоневротических щелях и отверстиях в связках.
Наиболее уязвимыми являются нервные окончания в зоне прилегания их к кости, в связи с чем, наиболее частыми являются невропатия локтевого, лучевого, срединного нерва и малоберцового нерва. Лечение полинейропатии такой природы комплексное, сочетает медикаментозные и немедикаментозные методы.
Причины
Первопричиной туннельной невропатии является спортивная, бытовая или профессиональная микротравматизация нервного ствола. Нередко и сами суставы подвержены различным патологическим изменениям (травматическим, воспалительным, дегенеративным), которые также вызывают сужение каналов. Определенное значение в развитии синдрома сдавления нервной ткани имеют костные выступы и сухожильные арки, а также другие подобные образования, способные травмировать нерв в туннеле.
Сужение канала может быть вызвано нарушением правил проведения внутримышечных инъекций и другими медицинскими вмешательствами. Нередко постоянное сдавление нервных окончаний может быть вызвано длительным нахождением в привычной для человека позе. Например, при сидении с закинутой на колено ногой, когда в подколенной ямке происходит сдавление нервного ствола, при длительной работе за клавиатурой и компьютерной мышью, длительном нахождении за рулем.
Усугубляющими и провоцирующими факторами являются эндокринные нарушения, приводящие к туннельным невропатиям у беременных и кормящих женщин или в климактерический период.
Нередко патология появляется вследствие длительного приема пероральных контрацептивов, сахарного диабета, миеломной болезни, ревматоидного артрита, почечной недостаточности, алкоголизма, акромегалии, гипотиреоза, голодания, наследственной предрасположенности или генетически обусловленной повышенной травматизацией нервной ткани.
Патогенез и симптомы туннельных нейропатий
Патогенез заболевания достаточно сложен. Процесс развития туннельной невропатии сопровождается:
- Увеличением объема периневральных тканей.
- Патологическими изменениями окружающих нерв сухожилий, связок, мышц, костей.
- Гиперфиксацией нерва.
- Нарушением кровообращения в компримированном участке нерва.
- Повышением тканевого давления внутри туннеля.
Клинические проявления невропатии складываются из двигательных, чувствительных и вегетативных расстройств. При сдавливании нервных окончаний возникают болевые ощущения, нарушение чувствительности, чувство покалывания, иногда отечность конечностей, цианоз. При длительном и выраженном сдавлении могут развиться слабость мышц и их атрофия.
Диагностика и лечение
Диагноз устанавливается неврологом после изучения анамнеза, жалоб, оценки неврологического статуса, проведения электронейромиографии. При необходимости проводится магнитно-резонансная томография, дуплексное сканирование сосудов конечностей, ультразвуковое исследование нервов.
Лечение в каждом случае подбирается индивидуально с учетом причины, вызвавшей заболевание, выраженности клинических проявлений, наличия сопутствующих заболеваний и противопоказаний к лечению. Важно отличить туннельную нейропатию от полинейропатии другой природы — что это такое и ее симптомы у конкретного человека может узнать только врач.
Как правило, лечение туннельной невропатии проводится комплексно и включает в себя меры, направленные на снятие болевого синдрома, отека, воспаления и восстановление кровообращения, питания и функции пораженного нерва. В некоторых случаях прибегают к иммобилизации конечности в области поражения с помощью специальных ортезов.
Активно используют медикаментозное лечение, рефлексотерапию, физиотерапию, массаж, лечебную физкультуру. При отсутствии эффекта от консервативной терапии решается вопрос о применении хирургического вмешательства.
Профилактика туннельных невропатий заключается в ограничении нагрузки на пораженную область конечности и лечении заболеваний приводящих и способствующих развитию туннельных нейропатий.
студентам и школьникам
- Ветеринария
- Военные дисциплины
- Дизайн
- Приборостроение
- Гидравлика и пневматика
- Лёгкая промышленность
- Транспорт
- Туризм
- Химия
- Психология
- Маркетинг и PR
- Философия
- Сельское хозяйство
- Педагогика
- Медицина
- Математические дисциплины
- Машиностроение и материалообработка
- Электротехника и энергетика
Ответы на вопросы к экзамену по неврологии и нейрохирургии. Часть 2 - Туннельные мононевропатии. Патогенез, клиника, диагностика, лечение.
Туннельные мононевропатии. Патогенез, клиника, диагностика, лечение.
Туннельные мононевропатии
Придавливание нерва к костным выступам или ущемление в узких каналах с твердыми стенками ведет к развитию туннельной невропатии.
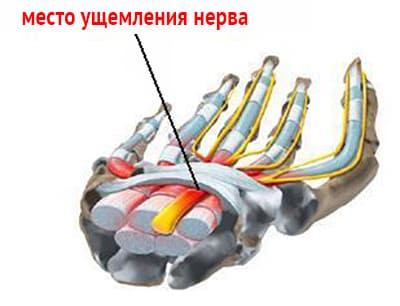
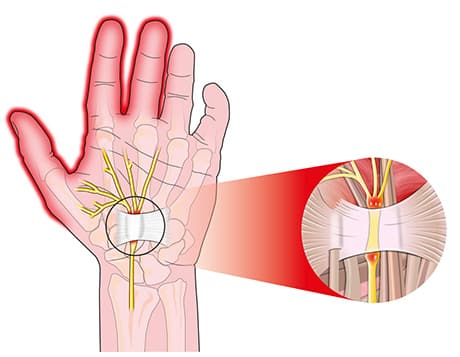
Синдром запястного канала. К числу наиболее часто встречающихся туннельных невропатий относится синдром сдавления срединного нерва в запястном канале. Он чаще развивается у лиц, деятельность которых требует повторных сгибательных и разгибательных движений в кисти или длительного ее сгибания (машинопись, игра на пианино или виолончели, работа с отбойным молотком и др.). Склонность к развитию туннельной невропатии срединного нерва отмечается у лиц, страдающих соматическими заболеваниями, которые проявляются метаболическими невропатиями (сахарный диабет, уремия). Этот симптомокомплекс может развиваться при ревматоидном артрите, гипотиреозе, амилоидозе и других заболеваниях. Чаще болеют женщины вследствие природной узости канала.
Клинические проявления. Появляются онемение и парестезии I, II, III пальцев кисти. Вначале онемение носит преходящий характер, а в дальнейшем становится постоянным. Часто отмечаются ночные боли, распространяющиеся с кисти на предплечье, иногда до локтевого сустава. При поднятии руки вверх боли и онемение усиливаются. При перкуссии срединного нерва в зоне запястного канала возникает парестезия в кисти (положительный симптом Тинеля). Сгибание кисти в течение 2 мин (признак Фалена) усиливает симптоматику. Отмечаются умеренное снижение болевой и температурной чувствительности в первых трех пальцах кисти, слабость мышцы, противопоставляющей первый палец, иногда ее атрофия. Отмечаются электромиографические признаки денервации различной степени выраженности в мышцах, иннервируемых срединным нервом, снижение скорости проведения импульса по его ветвям к кисти.
Лечение. В первую очередь необходимо лечить заболевание, лежащее в основе развития синдрома запястного канала. Так, при гипотиреозе проводится заместительная терапия. В этих случаях происходит быстрое восстановление нарушенных функций.
Для улучшения регионального кровообращения назначают вазоактивные препараты (трентал, ксантинол, никотиновая кислота) в сочетании с противовоспалительными и диуретическими средствами (диакарб, триампур). Больным с выраженными парестезиями в ночное время показано назначение препаратов карбамазепинового ряда (тегретол по 200 мг 2—3 раза в день).
На ранних этапах может быть достигнуто улучшение путем введения новокаина и стероидных препаратов в область канала.
При отсутствии эффекта от консервативной терапии возникают показания к оперативному лечению: рассечению поперечной связки запястья. Операция обычно делается открытым способом, но может быть выполнена и с помощью эндоскопа.
Как было отмечено ранее, к туннельным синдромам относится также сдавление локтевого нерва в фасциальном канале между головками локтевого сгибателя запястья.
Невралгия наружного кожного нерва бедра. Невралгия проявляется мучительными болезненными ощущениями по передненаружной поверхности бедра (болезнь Рота). Причиной является сдавление нерва в канале, сформированном паховой складкой.
Синдром грушевидной мышцы. Седалищный нерв может сдавливаться спазмированной грушевидной мышцей. Боли жгучие, сильные, сопровождаются парестезиями, распространяются по наружной поверхности голени и стопы. Характерно усиление болей при внутренней ротации бедра, при ноге, согнутой в тазобедренном и коленном суставах. Пальпация грушевидной мышцы также усиливает боль.
Невропатия бедренного нерва. Может быть обусловлена его сдавлением в месте выхода в области паховой связки. Больные жалуются на боли в паху, которые иррадиируют по передневнутренней поверхности бедра и голени. С течением времени возникают чувствительные и двигательные нарушения, наступают онемение кожи на иннервируемом участке и гипотрофия, а затем и атрофия четырехглавой мышцы бедра.
Невралгия наружного кожного нерва бедра. Невралгия проявляется мучительными болезненными
Невропатия большеберцового и малоберцового нервов. Общий малоберцовый нерв или его ветви, большеберцовый нерв могут поражаться на уровне головки малоберцовой кости. Компрессия возникает при неправильном положении конечности, в частности, улиц, которые любят сидеть, закинув ногу на ногу. Патогенетическими факторами являются сахарный диабет, диспротеинемия, васкулит и др.
Клинически поражение общего малоберцового нерва проявляется слабостью тыльного сгибателя стопы, ослабляется поворот стопы кнаружи. Отмечается онемение наружной поверхности голени и стопы. Больные ходят, шлепая стопой. Снижена чувствительность в области наружной поверхности голени и стопы. Поражение передних ветвей большеберцового нерва ведет к слабости сгибания стопы и пальцев. Этот нерв может ущемляться в месте его прохождения за внутренней лодыжкой, а также на стопе в зоне предплюсневого канала. Появляются боль, покалывание вдоль подошвы и основания пальцев стопы, онемение в этой области. В процесс может вовлекаться медиальная или латеральная ветвь подошвенного нерва. При поражении первой отмечаются неприятные ощущения в медиальной части стопы, при поражении второй – по боковой поверхности стопы. Возникают также расстройства чувствительности в медиальной или наружной поверхности стопы.
Хирургическое лечение туннельных синдромов. При отсутствии эффекта от физиотерапевтического лечения, блокад, местного введения гормонов возникают показания для хирургической декомпрессии сдавленного нерва.
Поражение плечевого сплетения: этиология, клинические формы, диагностика, лечение.
Наиболее частыми причинами поражений плечевого сплетения (плексопатий) являются:
* травма при вывихе головки плечевой кости,
* высоко наложенный на плечо жгут на длительный срок,
* травма сплетения между ключицей и I ребром или головкой плеча во время операций под ингаляционным наркозом с заложенными за голову руками,
* давление ложки акушерских щипцов на сплетение у новорожденных или растяжение сплетения при родоразрешающих манипуляциях.
* Сплетение может сдавливаться костной мозолью после перелома ключицы лестничными мышцами (скаленус - синдром Нафцигера), шейными ребрами.
КЛИНИКА. При поражении всего сплетения возникает периферический парез (паралич) и анестезия (гипестезия) руки. Изолированное повреждение верхнего первичного ствола сплетения приводит к параличу и атрофии проксимальных мышц руки, вследствие чего невозможны отведение верхней конечности в плечевом суставе и сгибание ее в локтевом. Движения пальцев руки и самой кисти сохраняются. Больные жалуются на боли и парестезии по наружному краю плеча и предплечья. В этой зоне отмечается снижение чувствительности. Это так называемый верхний паралич Дюшена-Эрба. При поражении нижнего первичного ствола сплетения возникает паралич, а затем атрофия мелких мышц кисти, сгибателей кисти и пальцев. Движения плеча и предплечья сохранены в полном объеме. Отмечается гипестезия на кисти и пальцах (зона локтевого нерва) и по внутренней поверхности предплечья. Это нижний паралич Дежерин-Клюмпке.
ЛЕЧЕНИЕ. Показаны анальгетики, массаж, ЛФК, рефлексотерапия, физиотерапия. При травматическом повреждении стволов плечевого сплетения возникают показания для реконструктивных микрохирургических операций.
Туннельные синдромы или компрессионно-ишемическая невропатия, туннельная невропатия, ловушечная невропатия, капканный синдром- это комплекс клинических проявлений ,обусловленных сдавлением, ущемлением нерва в узких анатомических пространствах (анатомический туннель). Стенками анатомического туннеля являются естественные анатомические структуры (кости, сухожилия, мышцы) и в норме через туннель свободно проходят периферические нервы и сосуды.
Выделяют следующие формы туннельных синдромов руки:
1.Туннели срединного нерва
Синдром запястного канала (запястье) — туннельный синдром запястного канала, синдром карпального канала
Пронаторный синдром (синдром круглого пронатора (в/3 предплечья)) — синдром Сейфарта, паралич новобрачных, паралич медового месяца, паралич любовников;
Супракондилярный синдром (н/3 плеча) — синдром ленты Стразера, синдром Кулона, Лорда и Бедосье.
2.Туннели локтевого нерва
Синдром Гюйона (ладонь) — ульнарный туннельный синдром запястья, синдром ложа Гюйона, компрессионно-ишемическая невропатия дистальной части локтевого нерва;
Синдром кубитального канала (локоть) — компрессионная невропатия локтевого нерва в кубитальном канале, кубитальный туннельный синдром, поздний ульнарно-кубитальный травматический паралич.
3.Туннели лучевого нерва
Туннельные синдромы составляют 1/3 от заболеваний периферической нервной системы. В литературе имеется описание более 30 форм туннельных невропатий .
Причины
Анатомическая узость канала является , про мнению многих авторов, только предрасполагающим фактором развития туннельного синдрома. В последние годы накоплены данные, говорящие о том, что данная анатомическая особенность является генетически обусловленной. Другой возможной причиной развития туннельного синдрома может быть наличие врожденных аномалий развития в виде дополнительных фиброзных тяжей, мышц и сухожилий, рудиментарных костных шпор.
Способствовуют развитию туннельного синдрома некоторые метаболические, эндокринные заболевания (сахарный диабет, акромегалия, гипотиреоз), заболевания суставов, костной ткани и сухожилиях (ревматоидный артрит, ревматизм, подагра), состояние сопровождающиеся гормональными изменениями (беременность), объемные образования самого нерва (шваномма, неврома) и вне нерва (гемангиома, липома). Развитию туннельных синдромов способствуют часто повторяющиеся стереотипные движения, травмы. Поэтому распространенность туннельных синдромов достоверно выше у представителей определенных профессий (например, у стенографисток в 3 раза чаще наблюдается синдром карпального канала).
Клинические проявления
Наиболее характерным для туннельного синдрома является боль. Обычно боль появляется во время движения, затем возникает и в покое. Боль может будить пациента ночью . Боль при туннельных синдромах обусловленна воспалительными изменениями, происходящими в зоне нервно-канального конфликта, так и повреждением нерва. Для туннельных синдромов характерны такие проявления нейропатической боли как, ощущение прохождения электрического тока (электрический прострел), жгучая боль. На более поздних стадиях боль может быть обусловлена мышечным спазмом
При компрессии артерий и вен возникает побледнение, снижение локальной температуры или появление синюшности и отёчности в области поражения.
Диагностика
В некоторых случаях необходимо проведение электронейромиографии (скорости проведения импульса по нерву) для уточнения уровня поражения нерва. туннельный синдром, С помощью ультразвукового исследования, тепловизиографии, МРТ можно определить повреждение нерва, объемные образования или другие патологические изменения.
Принципы лечения
Прекратить воздействие патогенного фактора. Иммобилизация с помощью ортезов, бандажей, лангет , позволяющих добиться иммобилизации именно в зоне повреждения..
Изменить привычный локомоторный стереотип и образ жизни. Туннельные синдромы часто являются результатом не только монотонной деятельности, но и нарушения эргономики (неправильная поза, неудобное положение конечности во время работы). Обучение специальным упражнениям и лечебная физкультура являются важным компонентом лечения туннельных нейропатий на заключительном этапе терапии.
Противоболевая терапия
Противовоспалительная терапия
Традиционно при туннельных синдромах используются НПВП с более выраженным противоболевым и противовоспалительным эффектом (диклофенак, ибупрофен). При умеренной или сильной боли целесообразно применить препарат Залдиар( комбинация невысоких доз опиоидного анальгетика трамадола (37,5 мг) и анальгетика/антипиретика парацетамола (325 мг). Благодаря такому сочетанию достигается многократное усиление общего обезболивающего действия при меньшем риске развития побочных эффектов.
Другие методы обезболивания. Эффективным способом уменьшения боли и воспаления является электрофорез, фонофорез с димексидом и другими анастетиками. Их можно проводить в условиях поликлиники.
Симптоматическое лечение. При туннельных синдромах также применяются противоотечные препараты, антиоксиданты, миорелаксанты, препараты улучшающие трофику и функционирование нерва (ипидакрин, витамины ).
По статистике, эффективность хирургического и консервативного лечения достоверно не различается спустя год (после начала лечения или операции). Поэтому после успешной хирургической операции важно помнить о других мероприятиях, которые необходимо соблюдать для достижения полного выздоровления : изменение локомоторных стереотипов, применение приспособлений защищающих от нагрузки (ортезы, шины, бандажи), выполнение специальных упражнений .
Синдром карпального канала
Синдром карпального канала - запястный туннельный синдром, является частой формой компрессионо-ишемической невропатии . В популяции синдром карпального канала встречается у 3% женщин и 2% мужчин .Он обусловлен сдавливанием срединного нерва в месте, где он проходит через запястный канал под поперечной связкой запястья. Точная причина развития синдрома карпального канала не известна. Сдавлению срединного нерва в обасти запастья способствуют следующие факторы:
1.Травма (сопровождающаяся местным отеком, растяжением сухожилий).
2. Хроническая микротравматизация, часто встречается у строительных рабочих, микротравматизация связанная с частыми повторными движениями (у машинисток, при постоянной длительной работе с компьютером).
3.Заболевания и состояния с нарушениями метаболизма, отеками, деформациями сухожилий, костей (ревматоидный артрит, сахарный диабет, гипотиреоз, акромегалия, амилоидоз, беременность).
4.Объемные образования самого срединного нерва (нейрофиброма, шваннома) или вне его в области запястья (гемангиома, липома).
Клинические проявления
Тест Тинеля
Постукивание неврологическим молоточком по запястью (над местом прохождения срединного нерва) вызывает ощущение покалывания в пальцах или иррадиацию боли (электрический прострел) в пальцы руки , может ощущаться боль в области постукивания. Симптом Тинеля обнаруживается у 26-73% пациентов с синдромом карпального канала .
Тест Дуркана
Сдавление запястья в области прохождения срединного нерва вызывает онемение и/или боль в I-III, половине IV пальцах руки .
Тест Фалена
Сгибание или разгибание кисти на 90 градусов вызывает онемение, ощущение покалывания или боли менее чем за 60 секунд . У здорового человека могут развиться подобные ощущения, но не ранее чем через 1 минуту.
Оппозиционная проба
При выраженной слабости тенара на более поздней стадии пациент не может соединить большой палец и мизинец , либо врачу удается легко разъединить сомкнутые большой палец и мизинец пациента.
Дифференциальная диагностика
Синдром карпального канала необходимо дифференцировать с артритом карпо-метакарпального сустава большого пальца, шейной радикулопатией, диабетической полинейропатией.
Лечение
В легких случаях при синдроме карпального канала помогают компрессы со льдом, уменьшение нагрузки. Если эти меры не помогают, необходимо следующее:
- Иммобилизация запястья. с помощью шины, ортеза . Иммобилизацию следует проводить хотя бы на ночь, а лучше на 24 ч в день в остром периоде.
- Препараты из группы НПВП эффективны, если в механизме боли доминирует воспалительный процесс.
- Если применение НПВП неэффективно, целесообразно сделать инъекцию новокаина с гидрокортизоном в зону запястья.
- Электрофорез с анестетиками и кортикостероидами.
- Хирургическое лечение. При синдроме карпального канала слабой или средней выраженности более эффективно консервативное лечение. Когда исчерпаны все средства консервативной помощи прибегают к хирургическолечению,,заключается в частичной или полной резекции поперечной связки и освобождение срединного нерва от компрессии. Применяются эндоскопические методы хирургии .
Синдром круглого пронатора (синдром Сейфарта)
Это ущемление срединного нерва в проксимальной части предплечья между пучками круглого пронатора.Он начинает обычно проявляться после значительной мышечной нагрузки в течении многих часов с участием пронатора и сгибателя пальцев. Подобныые виды деятельности часто встречаются у музыкантов (пианистов, скрипачей, флейтистов, и особенно часто — у гитаристов), стоматологов, спортсменов .
Большое значение в развитии синдрома круглого пронатора имеет длительное сдавление ткани. Это может происходить, например, во время глубокого сна при длительном положении головы молодожена на предплечье или плече партнера. В этом случае сдаливается срединный нерв в табакерке пронатора, либо сдавливается лучевой нерв в спиральном канале при расположении головы партнера на наружной поверхности плеча (см. синдром компрессии лучевого нерва на уровне средней трети плеча). В связи с этим для обозначения этого синдрома приняты термины паралич медового месяца, паралич новобрачных ,паралич влюблённых.Синдром круглого пронатора иногда возникает и у кормящих матерей. У них компрессия нерва в области круглого пронатора происходит тогда, когда головка ребенка долго лежит на предплечье.
Клинические проявления
При развитии синдрома круглого пронатора возникает боль и жжение на 4-5 см ниже локтевого сустава, по передней поверхности предплечья, и иррадиацию боли в I-III, половину IV пальцев и ладонь.
Синдром Тинеля
При синдроме круглого пронатора будет положительным симптом Тинеля при постукивании неврологическим молоточком в области табакерки пронатора (на внутренней стороне предплечья).
Пронаторно-флексорный тест
Пронация предплечья с плотно сжатым кулаком при создании сопротивления этому движению (противодействие) приводит к усилению боли. Усиление боли также может наблюдаться при письме (прототип данного теста).
При исследовании чувствительности выявляется нарушение чувствительности на ладонной поверхности первых трех с половиной пальцев и ладони. Атрофия тенара при синдроме круглого пронатара, как правило, не так выражена как при прогрессирующих синдромах запястного канала.
Синдром супрокондилярного отростка плеча (синдром ленты Стразера, синдром Кулона, Лорда и Бедосье)
Этот туннельный синдром описан в 1963 году Кулоном, Лордом и Бедосье имеет почти полное сходство с клиническими проявлениями синдрома круглого пронатора: в зоне иннервации срединного нерва определяются боль, парестезии, снижение силы сгибания кисти и пальцев. В отличие от синдрома круглого пронатора, при поражении срединного нерва под связкой Стразера возможна механическая компрессия плечевой артерии с соответствующими сосудистыми расстройствами, а также выраженная слабость пронаторов: круглого и малого.
В диагностике синдрома супрокондилярного отростка проводят следующий тест: при разгибании предплечья и пронации в сочетании с формированным сгибанием пальцев провоцируются болезненные ощущения с характерной для компрессии срединного нерва локализацией. Показано рентгенологическое исследование.
Синдром кубитального канала
Синдром кубитального канала представляет собой сдавление локтевого нерва в кубитальном канале в области локтевого сустава между внутренним надмыщелком плеча и локтевой костью . Стоит на втором место по частоте встречаемости после синдрома карпального канала.
К синдрому кубитального канала могут привести часто повторяющиеся сгибания в локтевом суставе,т.е. нарушение может возникать при обычных часто повторяющихся движениях в отсутствие очевидного травматического повреждения. Опора на локоть во время сидения может способствовать развитию синдрома кубитального канала, Пациенты с сахарным диабетом и алкоголизмом подвержены большему риску развития синдрома кубитального канала.
Клинические проявления
Проявляется болью, онемением и/или покалыванием. Боль и парестезии ощущаются в латеральной части плеча и иррадиируют в мизинец и половину четвертого пальца. Другим признаком заболевания является слабость в руке. Например, человеку трудно становится налить воду из чайника. В дальнейшем, кисть на больной руке начинает худеть, появляются атрофии мышц.
Диагностика
На ранних стадиях заболевания единственным проявлением, кроме слабости мышц предплечья, может быть потеря чувствительности на локтевой стороне мизинца. Верификации диагноза Синдрома кубитального канала могут помочь следующие тесты.
Тест Тинеля
Возникновение боли в латеральной части плеча, отдающей в безымянный палец и мизинец при постукивании молоточком над областью прохождения нерва в области медиального надмыщелка.
Эквивалент симптома Фалена
Резкое сгибание локтя вызовет парестезии в безымянном пальце и мизинце.
Тест Фромена
Из-за слабости abductor policis brevis и flexor policis brevis обнаружится излишнее сгибание в межфаланговом суставе большого пальца на пораженной руке в ответ на просьбу удержать бумагу между большим и указательным пальцем .
Тест Вартенберга
При засовывании руки в карман, мизинец отводится в сторону, не заходит в карман.
Лечение
Рекомендуется фиксировать локтевой сустав в разгибательном положении на ночь с помощью ортезов, держать руль автомобиля разогнутыми в локтях руками, выпрямлять локоть при пользовании мышью компьютера. При отсутствии положительного эффекта от применения традиционных средств :НПВП, ингибиторов ЦОГ-2, шинирование, в течение 1 недели не оказали положительного влияния, рекомендуется проведение инъекции анестетика с гидрокортизоном.
При недостаточности эффекта от указанных мероприятияо выполняется операция. Все методики хирургического освобождения нерва подразумевают перемещение нерва кпереди от внутреннего надмыщелка. После операции назначаются лечение, для скорейшего восстановления проводимости нерва.
Туннельный синдром канала Гийона
Развивается вследствие сдавления глубокой ветви локтевого нерва в канале, образованном гороховидной костью, крючком крючковидной кости, ладонной пястной связкой и короткой ладонной мышцей. Возникают жгучие боли и расстройства чувствительности в IV-V пальцах, затруднения щипковых движений, приведения и разведения пальцев.
Синдром очень часто является результатом длительного давления рабочих инструментов ( вибрирующих инструментов, отверток, щипцов), встречается чаще у садовников, резчиков кожи, портных, скрипачей, лиц, работающие с отбойным молотком. Может иногда развиваться после пользования тростью или костылем. Могут вызвать компрессию также увеличенные лимфатические узлы, переломы, артрозы, артриты, аневризма локтевой артерии, опухоли и анатомические образования вокруг канала Гийона.
Дифференциальный диагноз
В кисти боль возникает в области гипотенара и основании кисти, так же как и усиление и иррадиация в дистальном направлении при провоцирующих тестах.Ррасстройства чувствительности при этом занимают только ладонную поверхность IV-V пальцев. На тыле кисти чувствительность не нарушена.
Дифференциальный диагноз проводят с корешковым синдромом (С8) .Парестезии и расстройства чувствительности могут также проявиться по ульнарному краю кисти. Возможен парез и гипотрофия мышц гипотенара. Но при корешковом синдроме С8 зона чувствительных расстройств значительно больше, чем при канале Гюйона, и отсутсвует гипотрофия и парез межкостных мышц. При двустороннем поражении нерва иногда ошибочно устанавливается диагноз БАС.
Лечение
При раннем установлении диагноза может помочь ограничение активности. Рекомендуют на ночь или днем использование фиксаторов :ортезов, шин для уменьшения травматизации.
В случае неуспеха консервативных мероприятий проводится хирургическое лечение напрвленное на реконструкцию канала с целью освобождения нерва от сдавления.
Синдром компрессии лучевого нерва
Выделяют 3 варианта компрессионного поражения лучевого нерва:
Это хроническое заболевание, вызванное дистрофическим процессом в области прикрепления мышц к наружному надмыщелку плечевой кости. Проявляется болью в мышцах-разгибателях предплечья, их слабостью и гипотрофией.
Лечение включает общую этиотропную и местную терапию. Возможна связь туннельного синдрома с ревматизмом, бруцеллезом, артрозоартритами обменного происхождения, гормональными нарушениями. Местно в область ущемления нерва вводят анестетики и глюкокортикоиды. Проводят физиотерапию, назначение вазоактивных, противоотечных и ноотропных препаратов, антигипоксантов и антиоксидантов, миорелаксантов, ганглиоблокаторов и др. Хирургическая декомпрессия с рассечением сдавливающих нерв тканей проводится при безуспешности консервативного лечения.
Читайте также:





