Удаление лицевого нерва при удаление опухоли
Лицевой нерв может быть поражен как злокачественной, так и доброкачественной опухолью, расположенной как в полости черепа в пределах височной кости, так и в области околоушной слюнной железы. Опухоль служит причиной дисфункции лицевого нерва приблизительно в 5% случаев. Следует различать развитие первичной опухоли лицевого нерва и компрессию нерва метастатической опухолью. Намного чаще наблюдается экстраневральное поражение лицевого нерва многочисленными доброкачественными или злокачественными опухолями височной кости, либо рядом расположенными новообразованиями.
Необходимо принимать во внимание тот факт, что опухоли височной кости, основания черепа и метастазы рака молочной железы и легкого являются наиболее частыми причинами опухолевого поражения лицевого нерва у взрослых, в то время как у детей наиболее частой этиологией является группа злокачественных заболеваний крови (лейкемия, лимфома). Лечение при этих состояниях выходит за рамки данной главы, однако укажем некоторые из наиболее частых причин поражения: шваннома лицевого нерва, врожденная холестеатома, гломусная опухоль, акустическая невринома, плоскоклеточный рак и опухоли околоушной слюнной железы. В этой статье рассматриваются опухолевые поражения лицевого нерва, локализующиеся проксимальнее шилососцевидного отверстия.
Наиболее характерным симптомом опухолевого поражения лицевого нерва является медленно прогрессирующий лицевой паралич. Таким образом, медленно прогрессирующий в течение трех недель от начала лицевой паралич без признаков восстановления функции нерва в течение шести месяцев является характерным признаком опухоли, пока не доказано обратное. Следует принимать во внимание, что доброкачественные опухоли сдавливают лицевой нерв, а злокачественные чаще разрушают нерв, прорастая в него. Поэтому иногда во время опеарции удается выделить доброкачественную опухоль без повреждения самого нерва. В то время как при злокачественном процессе нерв приходится удалять вместе с опухолью.
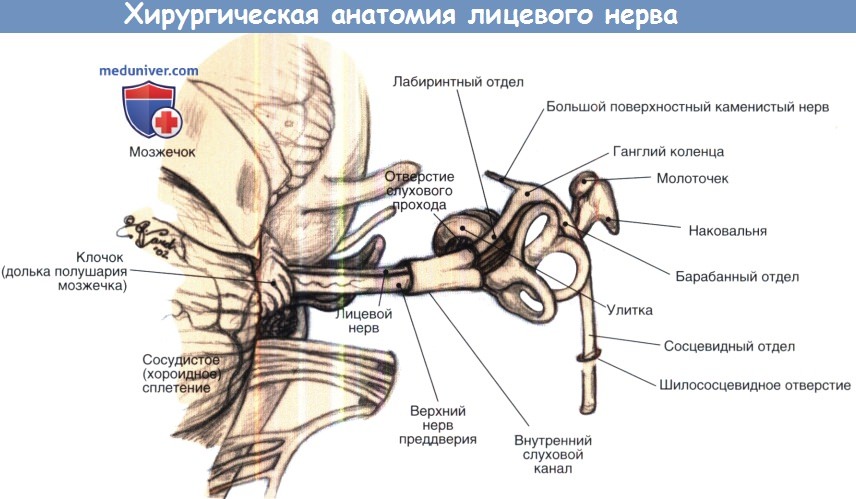
Направление и взаимоотношение левого лицевого нерва от мостомозжечкового соединения до внутривисочного участка.
Ранняя диагностика лицевого паралича опухолевого генеза возможна только при определенной онкологической настороженности. В дополнение к медленно прогрессирующему параличу лицевого нерва подозрения усиливают и несколько других признаков. В отличие от паралича Белла, при поражении лицевого нерва опухолью может наблюдаться подергивание мышц лица. Кроме того, манифестацией опухоли может являться рецидивирующий лицевой парез.
Вовлечение других черепно-мозговых нервов в клиническую картину паралича лицевого нерва также будет свидетельствовать о наличии опухоли. Диагностика неопластического процесса, вызвавшего поражение лицевого нерва, должна включать данные КТ и МРТ.
Вестибулярные шванномы являются доброкачественными опухолями, самыми распространенными опухолями височной кости (ВСК) и мостомозжечкового угла (ММУ). Лицевой паралич является довольно редким симптомом этой опухоли и, как правило, свидетельствует о поздней стадии опухолевого процесса. Вестибулярная шваннома редко прорастает лицевой нерв, и, как правило, проявляется относительной стойкостью к постепенной декомпрессии и отсутствием видимой дисфункции. Проявление симптомов со стороны лицевого нерва у пациентов с опухолью мостомозжечкового угла (ММУ) или височной кости (ВСК) должны усилить подозрение в отношении опухоли лицевого нерва, а окончательное заключение может быть сделано во время операции при ревизии опухоли.
Кроме того, у больных с вестибулярной шванномой может наблюдаться сопутствующий паралич Белла, являющийся истинной причиной лицевого паралича.
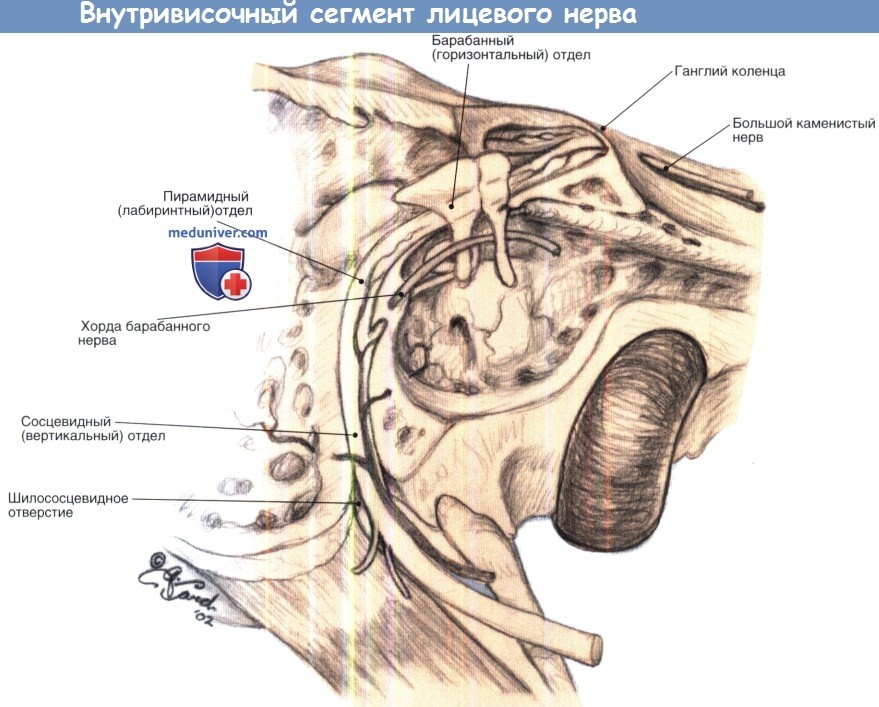
Внутривисочный сегмент лицевого нерва.
Дисфункция лицевого нерва при вестибулярной шванноме может возникнуть в результате нарушения местного кровообращения вследствие патологического роста в височную кость (ВСК).
Опухоли, исходящие из оболочки нерва, и сосудистые новообразования составляют большой процент опухолей, прорастающих внутрь ствола нерва (несмотря на то, что эта группа заболеваний встречается относительно редко). Такие опухоли как шванномы (невриномы) лицевого нерва, менингиомы, гемангиомы и гломусные опухоли могут уже на ранней стадии приводить к лицевому параличу. Шваннома лицевого нерва является довольно редким новообразованием с медленным ростом из оболочки нерва на любом участке от мостомозжечкового угла (ММУ) до периферических ветвей лицевого нерва.
Большая часть этих опухолей поражает интратемпоральную часть лицевого нерва в лабиринтном сегменте или коленчатом узле. Ретроспективный анализ продемонстрировал, что шванномы лицевого нерва чаще поражают одновременно несколько сегментов лицевого нерва, а не один какой-либо сегмент. Выбор метода лечения зависит от пожеланий пациента, возраста, степени дисфункции лицевого нерва, локализации опухоли, состояния слуха. Целью лечения является обеспечение максимальной продолжительности функционирования лицевого нерва при одновременной минимизации проявлений опухолевого процесса. В большинстве ведущих клиник предпочтение отдается иссечению опухоли с трансплантацией. Однако в нашем институте наблюдение 21 пациента с первичными/прорастающими лицевой нерв опухолями показало, что у пациентов с I или II стадией дисфункции лицевого нерва по шкале НВ возможно ограничиться наблюдением. При II-III стадиях дисфункции лицевого нерва по шкале НВ методом выбора является хирургическая декомпрессия.
При IV стадии или более в соответствии с рекомендациями ряда авторов рекомендуется резекция и трансплантация. Консервативное лечение, включающее в себя наблюдение или декомпрессию, зачастую является подходящим методом, учитывая, что лучший результат при степени С шкалы ШВПЛН достигается резекцией и трансплантацией. Тем не менее, в каждом конкретном случае тактика индивидуальна и, конечно, пациенту с компрессией ствола головного мозга в результате невриномы лицевого нерва, и с I стадией по шкале НВ, следует выполнить резекцию опухоли с последующей трансплантацией нерва.
Наиболее часто встречающейся злокачественной опухолью, которая может поражать лицевой нерв, является плоскоклеточный рак. Опухоль может быть как первичной, произрастающей из височной кости (плоскоклеточная карцинома ушной раковины), так и происходящей из соседних областей (рак кожи) или метастатического происхождения (опухоли полости рта, носоглотки и пр.). Базальноклеточный рак является чрезвычайно опасной опухолью, которая, начинаясь на ушной раковине, при отсутствии адекватной терапии быстро распространяется внутрь и поражает лицевой нерв. Среди других злокачественных новообразований головы и шеи, которые могут поражать лицевой нерв следует выделить саркомы, меланомы и аденокарциномы околоушной слюнной железы, отличающиеся особой склонностью к инвазии в нервные волокна.
Сочи, Москва, Краснодар
![]()
Ключевая фраза - с сохранением лицевого нерва .
- Лицевой нерв
- Разрез
- Устранение дефицита мягких тканей
Хирургическое удаление околоушной слюнной железы называется паротидэктомией. В большинстве случаев операция проводится в связи с наличием опухоли, чаще доброкачественной, околоушной слюнной железы.

Слюнные железы выделяют слюну в полость рта для переваривания пищи и защиты от инфекций. При удалении околоушных желёз не возникает проблем с выделением слюны - эту функцию продолжат выполнять оставшиеся слюнные железы: подчелюстная, подъязычная, многочисленные мелкие железы.
Околоушная железа пронизана нервами, венами и артериями. Нас интересует лицевой нерв.
Лицевой нерв
Лицевой нерв - двигательный нерв - обеспечивает мимику соответствующей половины лица.

При повреждении лицевого нерва в области околоушной железы происходит денервация всей мимической мускулатуры соответствующей стороны лица - мышцы ослабевают, лицо превращается в неподвижную маску: обвисает бровь, веки, угол рта, развивается эктропион - выворот нижнего века, становится невозможно закрыть глаз и улыбнуться.

Повредить лицевой нерв можно не только порвав его, но и при работе хирургическим инструментом - стоит посильнее сдавить нерв, как он перестаёт выполнять свою функцию. Поэтому в своей практике для выделения лицевого нерва я использую микрохирургический инструмент.
Задача хирурга - не только удалить поражённую опухолью область, но и улучшить качество жизни, поэтому крайне важно сохранить целостность лицевого нерва.
При злокачественных опухолях околоушной железы иногда необходимо удалить сегмент лицевого нерва по показаниям. Тогда для сохранения мимики необходимо в замен удалённого сегмента вшить вставку другого нерва: большого ушного или сурального нерва, который берётся с голени.
Если лицевой нерв был случайно или намеренно пресечён, а затем восстановлен, то двигательная функция будет сохранена, но не всегда в полном объёме.
Важно: убедитесь, что ваш хирург имел опыт и знает, как восстановить повреждённый нерв, включая пересадку сегмента сурального нерва с ноги.
Разрез

На сегодняшний день самый распространенный вариант разреза - классический, который подразумевает видимый послеоперационный рубец перед ухом и на шее.
Я практикую разрез, используемый для подтяжки лица, большая часть которого скрыта за ухом и в волосистой части головы. Вкупе с косметическим швом рубец становится абсолютно незаметным через 5-6 месяцев.
Устранение дефицита мягких тканей
После удаления слюнной железы возникает видимый дефицит мягких тканей - "вмятина" перед ухом.
Существует два метода исправления ситуации:
- Пересадка свободного лоскута;
- Липофилинг.
Пересадка свободного лоскута - вырезаем лоскут, например, с живота, и пересаживаем вместо удалённой железы. Это уже полноценная реконструктивная хирургия. При неправильной технике лоскут гарантированно отмирает из-за нехватки питания или других осложнений.
Липофилинг - забираем жир, например, над коленями, вводим вместо удалённой железы. Липофилинг выполняется вторым этапом, когда этап реабилитации после удаления слюнной железы пройден. Операция выполняется через микро-проколы в коже и длится не больше часа. Единственная опасность - это повреждение лицевого нерва при введении канюли (что-то типа толстой иглы) в область удалённой железы.
Оба метода устранения дефицита мягких тканей требуют тщательного планирования и точной хирургической техники.
Сочи , Красная поляна, ГТЦ Газпром, ул. Ачипсинская 8/11, отель "Поляна 1389"
Москва , Ольховская ул., д. 27
Москва , Волоколамское шоссе, 30, корп. 2
Москва , Россия, 119991, Москва, ГСП-1, Абрикосовский пер., д.2
Заболевания слюнных желез не всегда поддаются консервативной терапии. Иногда хирургическое удаление становится единственным приемлемым решением. Ниже рассмотрим: какие виды оперативного вмешательства возможны, как живет человек после удаления слюнных желез, сколько длится реабилитация.
Содержание
- Когда и зачем нужно делать операцию по поводу удаления слюнной железы
- Подготовка
- Обезболивание во время оперативного вмешательства и после
- Виды хирургических операций
- Удаление поднижечелюстной слюнной железы
- Операция на околоушной слюнной железе
- Сублингвальная экстирпация
- Последствия
- Восстановительный период
- Чем питаться сразу после удаления слюнной железы
- Жизнь после удаления
- Удаление малых слюнных желез
- Гимнастика для лица
Когда удаление желез – необходимость?
Лечение всегда начинается с тщательного обследования и анализа возможной щадящей терапии. Сохранение органа – одна из важнейших задач, но если болезнь угрожает жизни человека, откладывать операцию не следует.

Существуют четкие критерии необходимости хирургического удаления слюнных желез:
- Камни, формирующиеся в выводных протоках или в паренхиме самой железы. Закупорка просвета нарушает полноценный отток секрета, образуя благоприятную среду для присоединения инфекции.
- Кисты – наполненные экссудатом полости. Мешают слюноотделению, приему пищи. Содержимое может нагнаиваться, образуя абсцессы и флегмоны.
- Аденома – доброкачественное новообразование. Увеличиваясь в размере, сдавливает окружающие ткани, вызывает асимметрию лица, нарушает секреторную функцию железы. Наличие плеоморфной аденомы опасно риском малигнизации (перерождения).
- Злокачественные опухоли – прямая угроза жизни пациента. Характеризуется быстрым ростом, прорастанием в окружающие ткани, образованием метастазов в другие органы.
В зависимости от патологии определяется объем хирургического вмешательства и необходимость дополнительной терапии.
Как готовиться к операции?
Перед тем, как определить день операции, хирург назначает ряд обследований: исследование крови, флюорография и УЗИ – обязательные анализы; КТ и МРТ назначаются по необходимости. Важную роль играет сбор анамнеза и оценка рисков:
- стабильно высокое АД;
- уровень сахара в крови;
- наличие сердечных патологий;
- возраст;
- пристрастие к вредным привычкам.
За 7 – 10 дней до операции прекращается прием противовоспалительных и кроверазжижающих медикаментов. Обо всех жизненно необходимых препаратах следует сообщить лечащему врачу. Так же важная информация – существование непереносимости лекарств или случаев аллергии.
Под каким обезболиванием проходит вмешательство?
Удаление подчелюстной слюнной железы, околоушной и подъязычной проводится в стационаре под общей анестезией. Пациент, находящийся под наркозом, не чувствует боли и не осознает происходящее. Этот вид используют при глубоком вмешательстве и большом объеме работы.
В послеоперационном периоде болевые ощущения блокируются инъекционными анальгетическими препаратами. В дальнейшем их можно заменить на таблетированные формы. Но, как правило, на 3 – 4 сутки неприятные ощущения стихают настолько, что не нуждаются в обезболивании.
Виды оперативного удаления
После удаления слюнной железы, последствия ощущаются человеком всю оставшуюся жизнь, так как парный орган не берет на себя функцию удаленного. Поэтому одна из главных задач – максимальное сохранение железистой ткани.

Существует несколько видов операций на слюнных железах:
- Эндоскопическое вмешательство – щадящая процедура, используется для удаления камня, расширения протока.
- Резекция применяется при доброкачественных процессах, для удаления кист и опухолей небольших размеров. В этом случае убирается новообразование с частью железистой ткани.
- Экстирпация необходима при злокачественных процессах. Кроме того иссекаются прилегающие лимфоузлы, часть лицевого нерва, подкожная клетчатка, кожа, может затрагиваться костная ткань.
Сиаладенэктомия – операция в подчелюстной области
Удаление поднижнечелюстной слюнной железы проводится наружным доступом через разрез на коже в подбородочной области. Выполняется необходимый объем работы, после чего рана ушивается. Для предотвращения скопления экссудата и уменьшения отека в разрез вставляется дренаж – тонкая трубочка, по которой содержимое раны выводится наружу. Извлекается дренаж безболезненно на 2 – 3 сутки. Удаленные ткани (если операция проводилась по поводу опухолевого образования) подвергаются гистологическому анализу. Если удаляется одна подчелюстная железа, операция занимает 30 – 40 минут. Если приходится иссекать близлежащие ткани, время может растянуться на 2 – 3 часа.
Жизнь после удаления одной подчелюстной железы не требует использования медикаментозных препаратов в дальнейшем. При двухсторонней операции может назначаться специальное средство – искусственная слюна.
Иссечение околоушных слюнных желез
Удаление околоушной слюнной железы осуществляется через кожный разрез в области ушной складки.

Последствия хирургического вмешательства зависят от локализации, размера и характеристики новообразования.
- Поверхностная паротидэктомия с сохранением ветвей лицевого нерва возможна, если опухоль расположена выше нервного ответвления и не затрагивает его.
- В ином случае проводится общая экстирпация с удалением лимфатической сетки, иссечением подлежащих тканей, без сохранения ветвей лицевого нерва.
Такая операция длится 40 – 60 минут, после сшивания рана дренируется.
Удаление подъязычной слюнной железы
Название операции – сублингвальная экстирпация. При осуществлении доступа через ротовую полость она занимает 20 – 30 минут. Таким образом, удаляется аденома небольших размеров или киста, называемая ранула. При значительных образованиях требуется дополнительный доступ через разрез на коже. В этом случае слюнная железа убирается полностью.
Возможный неблагоприятный исход и последствия
Появление осложнений во многом зависит от воздействия на лицевой нерв. Если планировалось его иссечение, следует ожидать:
- частичного паралича с пораженной стороны;
- снижения чувствительности половины лица и ушной раковины;
- формирование синдрома Фрея: повышенная чувствительность, болезненность, повышенная потливость в месте операции.
Кроме того в послеоперационный период возможны следующие неблагоприятные последствия:
- кровотечение;
- инфицирование раны;
- келоидный шов;
- образование свища.
Первичная реабилитация
Ранняя реабилитация осуществляется еще в стационаре медицинским персоналом:
- проверка функциональности мимических мышц;
- обработка раны;
- уход за дренажем;
- организация диетического питания.
По возвращении домой необходимо выполнять все рекомендации врача по уходу, питанию и восстановлению. Швы, при отсутствии осложнений, снимаются на 5 – 7 день.
Питание после удаления слюнных желез
Чем питаться сразу после удаления слюнной железы и как скоро это можно делать, объясняется врачом в предоперационном периоде. Принимать пищу можно уже в день операции, контролируя ее температуру и консистенцию. Продукты должны подаваться в перетертом полужидком виде, комнатной температуры. Следует исключить слюногонные блюда: острые, соленые, кислые.
В раннем восстановительном периоде начинают с овощных нейтральных пюре: картофельного, кабачкового, морковного. Затем протертые супы с добавлением нежирного мяса, например, куриной или индюшиной грудки. Полужидкие каши на молоке: пшеничную, овсяную.
Жизнь после удаления подчелюстной слюнной железы или подъязычной опухоли заставляет приобретать привычку полоскать рот после каждого приема пищи. Для этого используют теплую кипяченую воду или отвары трав.
Как живет человек без слюнных желез
После того, как отступила болезнь, пациенты задаются вопросами: как после операции живет человек, как строит свое питание, существуют ли вспомогательные методы? Диета после удаления слюнной железы – ключевое условие комфортного состояния.
- Необходимо полностью отказаться от копченой, жирной, жареной пищи, сократить количество потребляемого сахара.
- Пить нужно не менее 2 – 2,5 литров жидкости в день малыми порциями.
- Регулярно есть слюногонные продукты: лимон, клюква, пряные и острые приправы, жевать жвачку.
Обязательными становятся: тщательная гигиена ротовой полости, отказ от курения и алкоголя.
Почему удаляются малые слюнные железы?
Чаще всего показанием к удалению малых слюнных желез служат кистозные образования и наличие конкрементов в протоках. Оперативное вмешательство проводится под местной анестезией в амбулаторных условиях. После иссечения слизистой накладываются швы на 5 – 7 дней и устанавливается дренаж. Уход за раной, обработка и послеоперационная диета аналогичны вышеописанному уходу.
Гимнастика для восстановления мимических мышц
Частичный послеоперационный парез (при сохранении нерва) длится до 3 месяцев. Чтобы восстановить работу мимических мышц рекомендуются следующие упражнения:
- поочередное раздувание и втягивание щек;
- оскал с приподниманием верхней или опусканием нижней губы;
- растягивание улыбки;
- вытягивание губ трубочкой, как при свисте;
- зажмуривание глаз;
- попеременное подмигивание.
Зарядку начинают спустя 2 недели после операции. Комплекс упражнений выполняется несколько раз в день во 10 – 15 минут.
Жизнь после удаления части слюнных желез возможна. Но качество этой жизни зависит от самодисциплины человека, от того насколько ответственно он будет выполнять все рекомендации.

ПАРОТИДЭКТОМИЯ
При удалении опухолей околоушной железы технические трудности связаны с выделением ствола и ветвей лицевого нерва. В связи с этим, такое вмешательство как экстракапсулярная энуклеация, длительное время была основным способом хирургического лечения доброкачественных опухолей. В нашей клинике проведено изучение отдаленных результатов лечения опухолей околоушной железы. Выявлено, что количество рецидивов после энуклеации опухолей достигает 20-30% ( A.M. Солнцев, B.C. Колесов, 1985). Это, в первую очередь относится к плеоморфной аденоме, которая является одной из наиболее часто встречаемых опухолей этой локализации. Как уже ранее было сказано, причина рецидивирования плеоморфной аденомы после ее энуклеации связана с неполноценным строением ее капсулы. Для проведения радикального удаления доброкачественных опухолей необходима частичная, субтотальная или тотальная паротидэктомия с выделением ветвей лицевого нерва.
Перед проведением операции очень ответственно следует отнестись к подготовке психики больного, т.к. посттравматический парез мимической мускулатуры лица, который может возникать после паротидэктомии, является тяжелой психической травмой. В некоторых случаях, больные из-за этого, в течение длительного периода, отказываются от проведения оперативного лечения, а в это время опухоль разрастается и усложняются технические условия проведения операции. Нужно разъяснить больному человеку особенности операций на околоушной железе и возможность повреждения ветвей лицевого нерва при ее выполнении. Дать гарантию полного сохранения лицевого нерва не может даже врач, имеющий опыт работы в лечении больных с опухолями околоушной железы. Конечно же, хирург с большим опытом всегда легче выйдет из сложных ситуаций, которые могут возникнуть при удалении опухоли, расположенной рядом с лицевым нервом. Все это больным нужно разъяснять осторожно, чтобы они не отказывались от проведения операции. Необходимо дать понять, что речь здесь идет о сохранении жизни больного, а это не идет в сравнении ни с чем.
Отличие паротидэктомии от энуклеации опухоли заключается в том, что на начальном этапе операции необходимо обнаружить ствол или ветви лицевого нерва, а затем путем их препарирования удалить определенную часть или всю околоушную железу единым блоком с опухолью.
Различают три варианта паротидэктомии с сохранением лицевого нерва: частичную, субтотальную и тотальную.
При частичной паротидэктомии удаляется опухоль вместе с прилежащей к ней паренхимой железы, отступая от границ опухоли не менее, чем на 1 см. Операция показана при доброкачественных опухолях небольших размеров, расположенных в наружной доле околоушной железы. Субтотальная паротидэктомия заключается в удалении части околоушной железы, расположенной над разветвлением лицевого нерва (наружной доли). Показанием являются доброкачественные опухоли околоушной железы. Это одна из наиболее часто выполняемых операций - паротидэктомии.
Тотальная паротидэктомия выполняется с удалением как наружной так и внутренней доли железы (расположенной под лицевым нервом). Операция показана при доброкачественных опухолях, которые исходят из глубокой доли околоушной железы или при рецидивирующих опухолях. Паротидэктомия обеспечивает радикальность вмешательства при сохранении ствола и ветвей лицевого нерва. Метод тотальной паротидэктомии, по мнению A.M. Солнцева и соавт. (1991), в сочетании с послеоперационной лучевой терапией может быть применен и при некоторых формах первично злокачественных опухолей (аденокистозная карцинома, мукоэпидермоидная или ацинозноклеточная опухоль). Если опухоль не достигает больших размеров, ее можно удалить с достаточной радикальностью и в тоже время сохранить лицевой нерв. Карциномы слюнных желез лечат по общим принципам лечения злокачественных опухолей, принятым в онкологии ( А.И. Пачес, 1968; J. Pericot et al., 1982; A.M. Солнцев и соавт. 1991).
Техника проведения паротидэктомии.
Операция выполняется под эндотрахеальным наркозом. Существует много вариантов разрезов кожи при проведении паротидэктомии. Необходимым требованием к разрезу должно быть обеспечение полного обнажения всей железы и его эстетичность. Нами, чаще всего, используется разрез по Г.П. Ковтуновичу (1953) - начинается от волосистой части височной области впереди от ушной раковины и козелка уха, огибая мочку уха направляется в занижнечелюстную ямку и в поднижнечелюстную область параллельно нижнему краю нижней челюсти, отступая от него вниз на 2-3 см. Если необходимо удалять часть опухоли, расположенной под скуловой дугой, то делают дополнительный разрез - горизонтальный разрез в области скуловой дуги (лучше по волосистой части) кпереди от ушной раковины на 2-3 см ( А.В. Клементов, 1962). С учетом ранее описанного разреза (по Г.П. Ковтуновичу) весь этот разрез называют по имени автора - разрезом по А.В. Клементову.
При повторных операциях (рецидивах опухолей) послеоперационный разрез следует окаймлять полуовальными разрезами с последующим его иссечением. Мы рекомендуем проводить нахождение ствола лицевого нерва без отсепарирования кожно-жирового лоскута, т.к. доказано, что это уменьшает степень нарушения трофики и предупреждает развитие некроза лоскута. После рассечения кожи и подкожной клетчатки широко раскрывают капсулу железы по заднему ее краю. В верхнем отделе железы, задний ее край, мобилизуют до места ее прикрепления к скуловой дуге. Острым и тупым путем отделяют железу от наружного слухового прохода (хрящевого и костного отделов), грудино-ключично-сосцевидной и двубрюшной мышц. Перевязывают сосуды. Большой ушной нерв пересекают, сохраняя ветви, идущие к ушной раковине (ушная ветвь) для избежания длительного нарушения (уменьшения чувствительности) мочки уха в послеоперационном периоде. По мере углубления раны необходимо осуществлять пальцевой контроль, т.к. ориентиром для нахождения ствола лицевого нерва является сосцевидный и шиловидный отростки височной кости. Ствол лицевого нерва располагается у переднего края сосцевидного отростка на глубине 1,5-2 см, залегая между шиловидным и сосцевидным отростками возле заднего брюшка двубрюшной мышцы. Обнаружив костный отдел наружного слухового прохода хирург вступает в зону расположения лицевого нерва. На его местонахождение указывает шило - сосцевидная артерия, которая является конечной ветвью задней ушной артерии. После выделения ствола лицевого нерва проводят отсепарирование кожно-жирового лоскута с обнажением наружной доли околоушной железы. Отслоенный лоскут прошивают шелковой лигатурой - держалкой. На лоскут накладывают марлевую салфетку, смоченную теплым физиологическим раствором, для предотвращения его высыхания. Дальнейшее препарирование лицевого нерва осуществляют по его ветвям. Известны разные варианты разветвления лицевого нерва в околоушной железе. Необходимо знать, что в направлении к периферии железы ветви нерва подходят ближе к поверхности железы, а у ее края лежат непосредственно под фасцией. Заканчивают удаление опухоли (единым блоком вместе с железой) перевязкой и пересечением главного выводного протока. При проведении тотальной паротидэктомии лицевой нерв берут на держалки и приступают к удалению глубокой доли околоушной железы. Перевязывают наружную сонную артерию перед вступлением ее в ложе железы, у верхнего края заднего брюшка двубрюшной мышцы. Острым и тупым путем выделяют и удаляют глубокую долю околоушной железы. Гемостаз. Кожно-жировой лоскут укладывают на место и зашивают непрерывным швом (можно одиночными швами). Рану не дренируют. На область послеоперационной раны накладывают асептическую давящую повязку на 5-6 дней. Если на следующий день после операции повязка промокает кровью насквозь, то делают перевязку с наложением асептической повязки.
[ А. А. Тимофеев Руководство по челюстно - лицевой хирургии и хирургической стоматологии]
Читайте также:


