В костях челюсти нет нервов

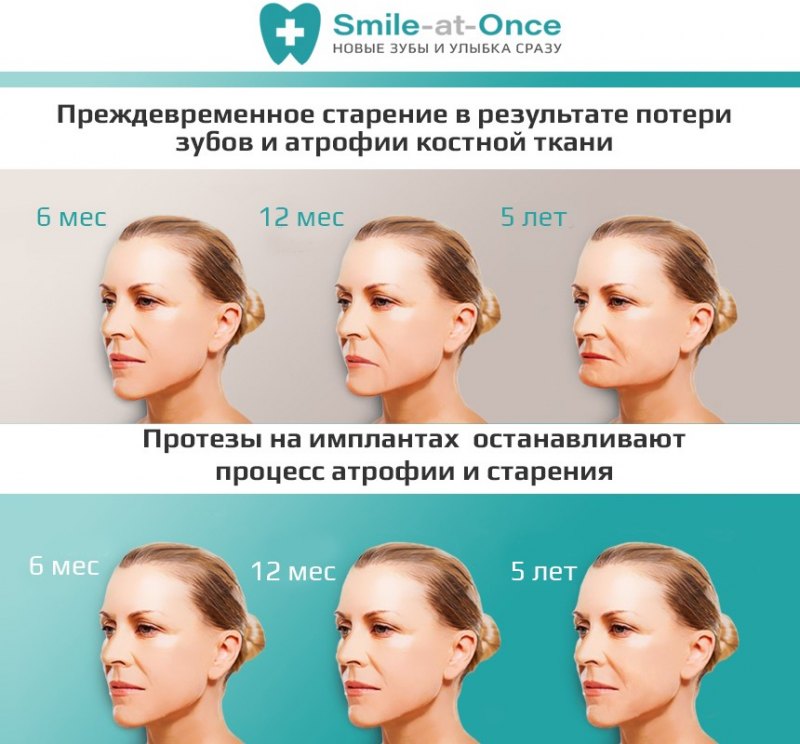
Вам поставили диагноз атрофия костной ткани и вы переживаете по поводу будущей имплантации зубов? Не знаете, стоит ли выполнять наращивание челюстной кости? С чего начать решение данного вопроса? Эти и многие другие аспекты раскрыли эксперты – дочитайте материал до конца, чтобы знать все самое основное по этому поводу.
Атрофия костной ткани – что это такое?
Клинический случай: у человека зуб и корень были удалены давно, а на их место не был установлен имплант и протез. За год костная ткань атрофируется примерно на 25%.
Почему происходит атрофия костной ткани?
Перечислим основные причины атрофического процесса кости:
- Заболевания зубов и десен. К ним можно отнести периостит, периодонтит, остеомиелит, пародонтоз, кисты в области гайморовых пазух, а также корней и др. Любые воспалительные явления в челюстной кости провоцируют ее постепенное атрофирование;
- Отсутствие имплантации и протезирования. Например, у пациента был удален зуб или он самостоятельно выпал, и при этом человек не спешит с восстановлением утраченной зубной единицы. Все это время костная ткань атрофируется, а также происходят другие изменения: неправильно распределяется жевательная нагрузка из-за отсутствия опоры и некорректного давления, деформируется зубной ряд и т.п.
- Преклонный возраст. К сожалению, у людей в возрасте 50+ костная ткань становится более рыхлой, часто возникает остеопороз. Нарушается структура кости, снижается ее плотность, уменьшается масса. Проблема остеопороза обостряется, если у человека диагностируются заболевания сердца и сосудов, ЦНС, щитовидной железы, желудка и кишечника и др.
- Врожденные аномалии челюсти и зубов. Часто так бывает, что человек уже с рождения склонен к атрофии костной ткани. Патология сопровождается уменьшенным размером челюсти, ее недоразвитостью и другими видимыми дефектами, которые годами формируют в людях комплексы. Все эти моменты можно скорректировать ортодонтическим лечением или же пластическими операциями;
- Врожденные аномалии челюсти и зубов. Часто так бывает, что человек уже с рождения склонен к атрофии костной ткани. Патология сопровождается уменьшенным размером челюсти, ее недоразвитостью и другими видимыми дефектами, которые годами формируют в людях комплексы. Все эти моменты можно скорректировать ортодонтическим лечением или же пластическими операциями;
Что будет, если атрофия костной ткани будет прогрессировать?
Основные сложности, с которыми сталкиваются пациенты, таковы:
-
Меняется эстетика лица. Как мы уже указывали выше, носогубные складки становятся более выраженными, лицо опускается, губы как бы западают, возле уголков губ формируются глубокие заломы. В зависимости от локализации атрофического процесса, уменьшается в размерах верхняя или нижняя челюсть.
Как лечить атрофию костной ткани?
Как вы понимаете, проблему нельзя пускать на самотек, ее следует решать комплексно. Вот несколько эффективных путей решения:
1. Имплантация – восстановление корня с помощью внедрения титанового штифта. Таким образом, удается сформировать нагрузку на кость в месте отсутствующего зуба. Когда в зубном ряду нет просветов, равномерно распределяется нагрузка, костная ткань нормально работает, в ней продолжают происходить естественные обменные процессы.
В зависимости от типа имплантации, можно выделить два наиболее эффективных:
- Имплантация с немедленной нагрузкой – процедура реализуется с помощью специальных имплантов, которые фиксируются не в альвеолярную область, а ввинчиваются в базальные, то есть глубокие слои кости. За счет того, что костная ткань получается нагрузку сразу же, в ней сохраняется кровообращение, обеспечивается природная регенерация клеток. Через 3 – 5 дней с момента установки импланта в базальные слои можно ставить протез зубов;
- Имплантация с отсроченной нагрузкой – классическая методика, в соответствии с которой сначала выполняется операция по наращиванию костной ткани, а уже затем ставятся импланты. Установка искусственных корней зубов планируется примерно через 4 – 6 месяцев после наращивания, а еще через 3 – 4 месяца ставится постоянный протез. Данный протокол считается более длительным по реализации и затратным, но дает высокие гарантии приживаемости костного материала и импланта.
Чтобы нарастить костную ткань, в современной стоматологии применяются следующие методы:
- наращивание своего материала, взятого из донорской области;
- наращивание искусственного материала;
- расщепление альвеолярного отростка;
- синус-лифтинг.
Если у вас или у ваших близких есть проблема атрофии костной ткани челюсти, если у вас давно выпал зуб и вы подозреваете, что у вас может быть данная проблема, запишитесь на консультацию к специалисту прямо сейчас. Никогда не поздно восстановить дефицит кости и обеспечить здоровье и красоту зубам!
Что такое атрофия костной ткани челюсти
- Губчатая кость — пористая и легкая, в ней между костными структурами (трабекулами) много свободного пространства, где проходят кровеносные сосуды. В структуре преобладают органические компоненты.
- Компактная (кортикальная) кость — плотно скомпонованная и очень прочная. В ней преобладают неорганические субстанции.
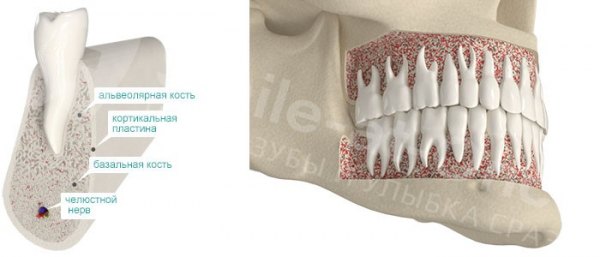
Живая ткань кости формируется костными клетками: остеоцитами и остеокластами.
Остеоциты — это клетки костной ткани, которые ее формируют и регулируют процесс кальцификации. Они синтезируют белковые структуры кости, регулируют минерализацию — концентрацию солей кальция и фосфора, таким образом поддерживая баланс между органической и неорганической составляющей.
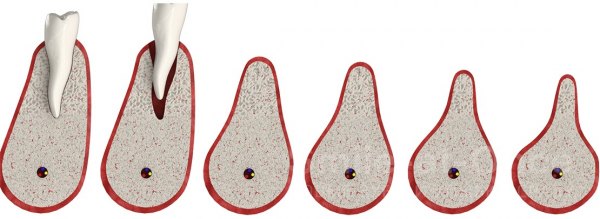
В клинической практике выделяют 4 степени атрофии [4] :
- незначительная;
- умеренная;
- выраженная;
- грубая.
При незначительном снижении плотности костной ткани возможна имплантация зубов с помощью дентальных имплантатов оптимального размера. При грубой атрофии имплантация возможна только после реконструкции челюсти.
Потеря зуба — не единственная причина изменения костной структуры. Такими причинами могут стать:
- воспаление десен и периодонта — структур, окружающих зубы и обеспечивающих их стабильность;
- кисты и воспаления в области корней зубов или верхнечелюстных пазух;
- травмы челюсти;
- остеопороз;
- врожденные анатомические особенности.
Тем не менее основные причины развития атрофии костной ткани челюсти — несвоевременное протезирование после удаления зуба.
И основная проблема, с которой сталкиваются пациенты стоматологических клиник, — невозможность имплантации зубов. По данным отечественных врачей, у 35% пациентов она невозможна без проведения реконструкции костной ткани челюсти [5] .
Поскольку атрофия костной ткани чаще всего развивается из-за удаления зуба (или нескольких зубов), очевидно, что для ее предотвращения следует как можно скорее восстановить зубы. Традиционно используются несколько методик:
- установка мостовидной конструкции;
- установка съемного протеза;
- имплантация.
Имплантация зубов, в отличие от других методик протезирования, позволяет сформировать нагрузку непосредственно на костную ткань в районе удаленного зуба. Таким образом, костная ткань продолжает работать в нормальном режиме, а значит, в ней сохраняются все необходимые обменные процессы. Это предупреждает истончение костной ткани челюсти.
Но что же делать, если время упущено и степень атрофии костной ткани не позволяет имплантировать зубы? На сегодня есть две основные методики, позволяющие справиться с этой проблемой.
Это классическая методика, проверенная временем. Сначала проводится операция по увеличению объема костной ткани. Существуют разные методики: синус-лифтинг, расщепление альвеолярного отростка, подсадка костного трансплантата или искусственной ткани. Какая из них будет оптимальна в данном конкретном случае, может решить только лечащий врач. После операции потребуется от нескольких месяцев до полугода на восстановление костных структур, после чего в челюсть вживляются имплантаты, пока без коронок — и снова требуется около полугода для их приживления. Только после этого на титановое основание имплантатов устанавливаются коронки и челюсть, наконец, получает нагрузку.
Это относительно новая методика стала возможной благодаря специальным имплантатам, которые фиксируются не в альвеолярной части челюсти, а глубже, в базальной ее части, которая состоит в основном из компактного вещества. Имплантаты подбирают исходя из индивидуальных особенностей челюсти пациента. Они требуют минимального времени для заживления — протез устанавливают уже на 3–5-й день после фиксации самого имплантата. Благодаря тому, что кость сразу же получает нагрузку, в ней сохраняется кровообращение, нормальный обмен веществ, что ускоряет регенерацию.
Для того чтобы орган сохранял свою структуру и функции, он должен работать. Это касается и костной ткани челюсти. Потеря зубов приводит к атрофии кости челюсти. Чтобы предупредить этот процесс, необходимо как можно быстрее после удаления зуба заменить его протезом. Имплантация зубов — самый приближенный к естественному способ их восстановления, позволяющий сохранить объем и плотность костной ткани.
О том, на что обращать внимание, планируя имплантацию зубов, рассказывает Олег Владимирович Филимонов, врач-имплантолог центра дентальной имплантации SMILE-AT-ONCE:
«Как минимум поинтересуйтесь оборудованием, на котором работает клиника, материалы каких производителей она использует. Например, стоматология SMILE-AT-ONCE — официальный партнер известных производителей имплантатов: Nobel Biocare, Oneway Biomed, Straumann. На нашем сайте есть подробная информация об инструментах, оборудовании, программном обеспечении и технологиях, которые мы используем. Там же вы можете ознакомиться с нашими лицензиями, сертификатами и наградами.
Лицензия № ЛО-77-01-013995 от 14 марта 2017г. выдана Департаментом здравоохранения города Москвы

Предотвратить атрофию костной ткани можно, прибегнув к протезированию зубов с использованием имплантатов.
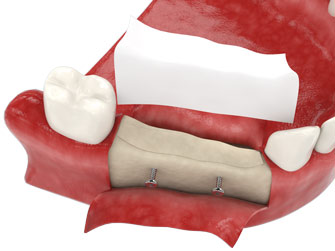
Протезирование зубов с использованием имплантатов часто рекомендуется, если значительно сократился объем костной ткани и если нельзя осуществить костную пластику.

Протезирование зубов с использованием имплантатов позволяет:
- остановить атрофию костной ткани;
- восстановить костную ткань;
- частично разгладить морщины вокруг рта за счет исправления формы челюсти.
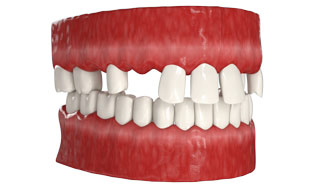
Протезирование зубов с использованием имплантатов возможно даже на последних стадиях развития пародонтита, а также при полной адентии и при значительном сокращении костной ткани.
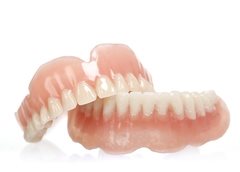
Ношение съемных протезов может вызывать дискомфорт и приводить к атрофии костной ткани и к проседанию десны.
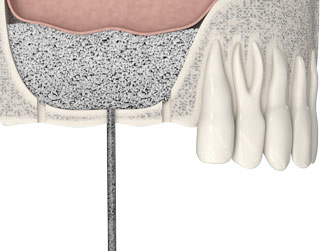
Протезирование зубов с использованием имплантатов не занимает много времени: обрести новую улыбку можно менее чем за одну неделю.
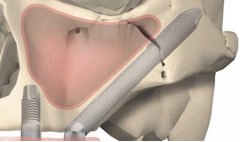
Протезирование зубов с использованием имплантатов может быть актуально для восстановления не только части жевательных зубов, но и всего зубного ряда верхней челюсти.
- 1 Биохимия соединительной ткани
- 2 Lars Schropp, A. Wenzel, L. Kostopoulos, et al. Bone Healing and Soft Tissue Contour Changes Following Single-Tooth Extraction:
A Clinical and Radiographic 12-Month Prospective Study. - 3 Соков, Л.П. Руководство по нейроортопедии. Л.П. Соков, Е.Л. Соков, С.Л. Соков. — М.: РУДН, 2002. — С. 74-75
- 4 Никольский В. Ю., Вельдяксова Л. В., Максютов А. Е. Оценка степени атрофии костной ткани челюстей после удаления зубов
в связи с дентальной имплантацией. Саратовский научно-медицинский журнал 2011. - 5 Клинические результаты использования различных костно- пластических материалов при синус-лифтинге /
С.Ю. Иванов, Э.А. Базикян, М.В. Ломакин [и др.] // Новое в стоматологии. — 1999. — № 5. — C. 75

Каадзе Анастасия Геннадьевна Ответственный редактор
Если вы решились на установку имплантатов или другой вид дентального протезирования, предварительно посетите пародонтолога. При выявлении патологий потребуется их устранение. Кроме того, необходима гигиеническая чистка зубодесневых карманов и зубов для устранения налета и зубного камня.

Сколько раз вы просыпались с невыносимой болью у основания челюсти? Этот дискомфорт очень проблематичен, так как он может распространяться на висок и давить на голову, вызывая, таким образом, мигрень.
Почему у меня болит челюсть и ухо
Зубной бруксизм — это бессознательное действие тела, которое состоит в сжатии и / или шлифовке зубов без осознания этого. В целом, это состояние связано со стрессом, тревогой или дистрессом, хотя в некоторых случаях также может быть симптомом паразитов в организме.
Этот акт может происходить как ночью, так и днем. Обычно очень распространен во время сна человека, поскольку рассматриваемый человек не осознает, что он / она делает. Большинство людей, узнают о этом потому-что кто-то является свидетелем шлифовки или потому, что стоматолог обнаруживает износ зубов.
Как мы уже говорили ранее, эта боль в челюсти может вызвать мигрень. Однако может также случиться так, что боль распространяется на ухо, потому что, когда бруксизм постоянный, боль распространяется на точку прикрепления между верхней и нижней челюстью, что может вызвать сильные боли в ухе.
Зубной бруксизм может появляться и исчезать в любое время, так как он обычно является не постоянной проблемой. Тем не менее, необходимо учитывать, что если стресс является основной причиной, наиболее эффективный способ избавиться от боли в челюсти — это устранить проблему в корне и избавиться от проблем, вызывающих беспокойство и / или напряжение.

Причины боли в челюсти
Причины возникновения зубного бруксизма могут быть различными; Однако существует прямая связь с психологическим состоянием личности. Причины, которые могут вызвать боль в челюсти:
- Стресс и беспокойство
- Плохое выравнивание зубов.
- Отсутствие привычек перед сном.
- Ночной отдых и проблемы с отдыхом.
- Бессонница.
- Плохие пищевые привычки, которые могут вызывать челюсть или паразитов в организме.
- Неадекватная осанка тела, которая вызывает давление у основания шеи и, следовательно, в челюсти.
Диагноз боли в челюсти из-за стресса может прийти в первую очередь от стоматолога. В ходе обычной проверки вы можете оценить состояние зубов и уровень их износа. Когда нет явных признаков, но пациент жалуется на боль в ушах, голове и челюсти, может потребоваться рентген зубов, чтобы увидеть полное состояние зубов. Хотя это кажется очевидным, мы настаиваем на важности обращения к врачу-специалисту в случае постоянной боли в ухе, в голове и / или в челюсти, чтобы исключить, что это более серьезная проблема.
Стресс и боль в челюсти
Люди, которые страдают от бруксизма зубов, обычно просыпаются со сжатыми челюстями и испытывают сильную боль. Сжимание и растирание зубов вызывает постоянный износ зубов и даже кости, которая удерживает зубы. В этот момент челюсть может быть заблокирована или издавать громкий звук при открытии и закрытии.
Как мы уже видели, люди, которые обычно страдают от бруксизма зубов, — это либо люди, переживающие стрессовые и решающие моменты, либо имеющие проблемы с беспокойством и тревогой, которые заставляют их невольно давить на зубы. Люди, страдающие от боли в челюсти, могут также испытывать:
- Чувствительность к очень холодной или очень горячей пище.
- Отек челюсти
- Мышечные боли на уровне челюсти или дискомфорт на ощупь.
- Проблемы с жеванием или боль при этом.
- Головные боли или мигрени.
- Сильная боль и / или стресс из-за боли.

Как избежать боли в челюсти из-за стресса
Хотя стоматолог может помочь с состоянием зубов и челюсти, именно человек должен будет определить причины, по которым он сжимает зубы. Не всегда легко определить дискомфорт этого типа, поэтому, если человек страдает от чрезмерного стресса и / или беспокойства, следует получить мнение профессионального психолога.
Стрессовая боль в челюсти не исчезнет, если не будет устранена основа проблемы. В противном случае, он будет появляться всякий раз, когда возникает ситуация напряжения, давления или беспокойства. Некоторые меры, чтобы избежать боли в челюсти из-за стресса:
- Изучите и примените методы релаксации.
- Ежедневно занимайтесь спортом, который поможет снять напряжение с тела.
- Установите привычки и рутины перед сном.
- Избегайте кофе, табака или шоколада примерно за 6 часов до сна.
- Береги пищу
- Увеличьте потребление воды.
- Используйте одобренные с медицинской точки зрения зубные шины.
Как снять боль в челюсти от стресса
Чтобы снять боль в челюсти от стресса, пациент может выполнить следующие рекомендации:
- Нанесите лед или холодный гель на участки, где есть боль.
- Выполняйте мягкие массажи в суставе челюсти по кругу.
- Делайте вдохи и растягивайте мышцы челюсти. Пение — это простой и интересный способ сделать это.
- Избегайте жевания твердых продуктов, таких как семена или орехи, а также жевательной резинки.
- Ешьте продукты, богатые кальцием, чтобы уменьшить последствия износа эмали.
- Будьте последовательны с устной очисткой. Вы можете быть заинтересованы в этой статье о том, как чистить чувствительные зубы.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.

- Симптомы и возможные осложнения
- Возможные причины
- Способы лечения
- Стоматологические проблемы, провоцирующие боль
- Видео по теме
Когда у человека болит челюсть – это ощущение довольно неприятное, приносит множество дискомфорта и переживаний. Больному трудно пережевывать пищу, делать глотательные движения и зевать, тяжело даже просто плотно сомкнуть зубы.
Причин, которые могут вызвать данный синдром, немало, а для выявления основной проблемы нужно незамедлительно обратиться на прием к терапевту. Он проведет первичный осмотр и посоветует, к какому врачу обращаться, в зависимости от предварительного диагноза.
Симптомы и возможные осложнения
В зависимости от того, почему болит челюсть, признаки проблемы могут быть следующими:
- пациенту больно открывать рот;
- ощущение дискомфорта усиливается при надавливании на виски и область ушей;
- больно жевать, проглатывать даже мягкую пищу и напитки;
- болит голова, повышается температура, а в некоторых случаях нарушается координация движений;
- интенсивный болевой синдром иррадиирует в виски, шею, лопатки, затылок и уши;
- невозможно плотно сжимать зубы, при этом возникает ноющая боль не только в челюсти, но также зубах и деснах;
- когда больной начинает смыкать челюсти или широко раскрывать рот, окружающие могут услышать характерные щелчки.
На последний симптом нужно обязательно обратить внимание, поскольку он может служить признаком того, что лицевые диски смещены или испытывают чрезмерное напряжение. Даже если при этом человек не испытывает болевых ощущений, смещение дисков приведет к неправильной нагрузке во время процесса пережевывания пищи и отсутствию полноценной поддержки челюстных суставов.
Болевой синдром, иррадиирующий в уши, может вызвать нарушение слуховой функции частично или полностью. Если болит челюсть при открытии рта, со временем это приведет к ее сдвигу, а такой поворот событий чреват стиранием эмалевого слоя, повышением чувствительности зубов и частыми кариозными процессами. Впоследствии может даже сформироваться неправильный прикус, особенно у ребенка.
Повышенное напряжение мышц челюсти вызовет довольно неприятные последствия, такие как:
- острая боль в спине;
- головокружения, мелькание мушек перед глазами;
- бессонница и, как следствие, депрессия;
- фотофобия (боязнь яркого света);
- снижение зрительной функции;
- боль и напряжение глазных яблок.
Что делать, если болит челюсть? Ответ однозначный – незамедлительно обратиться к врачу. Поскольку причины синдрома могут быть разными, включают инфекционные заболевания, травмы и даже злокачественные новообразования, могут потребоваться консультации хирурга, травматолога, стоматолога, невролога, инфекциониста.
Возможные причины
Челюсти – это парные кости, представляющие собой основу для локализации состава зубов и место для их крепления в ротовой полости. Если у человека болит верхняя челюсть, к этому нужно отнестись серьезно. Именно эта кость участвует в формировании глазниц, твердого нёба, полости носа, также в ее теле расположены гайморовы пазухи.
Далее будет рассказано о том, какие могут быть причины боли в челюсти. В зависимости от провоцирующего фактора, вызвавшего синдром, будет подобрано необходимое лечение – оно может быть хирургическим или медикаментозным.
Если у пациента болит вся челюсть, а накануне он перенес травму (сильный удар, попал в аварию, упал), возможно, причиной синдрома является перелом. Если травма была тяжелой, нередки случаи перелома обеих костей одновременно. В результате перелома нарушается целостность челюстной кости, как результат сильного механического воздействия.
Существует несколько видов этой травмы:
- открытый или закрытый перелом;
- оскольчатый (когда в мягких тканях остаются части раздробленной костной ткани);
- прямой и отраженный;
- одиночный и множественный;
- со смещением отломанных участков костной ткани и без смещения.
Независимо от того, произошел перелом в верхней челюсти или нижней, последствия всегда сопровождаются болью, отеком, кровоизлияниями и резким дискомфортом во время жевания (даже невозможностью совершения этой функции).
Это инфекционное заболевание, поражающее костную ткань всех участков челюстей, различают несколько разновидностей патологии – гематогенную, травматическую и одонтогенную (она считается наиболее частой). Возникает самая распространенная форма остеомиелита, одонтогенная, в результате попадания в костные ткани бактериальной флоры из корневых отделов зубов, расположенных в верхнем ряду, при этом боли в нижней челюсти, как правило, не наблюдается.
Острый остеомиелит может возникнуть также если сильно застудить челюсти, ситуация может усугубиться одновременным протеканием гайморита. Заболевание характеризуется резким повышением температуры до критических отметок, ознобом и лихорадкой. При осмотре пациента обнаруживается пораженный глубоким кариесом или пульпитом зуб.
Если поврежденный моляр расположен в кости верхней челюсти справа, соответственно, болевой синдром возникает с правой стороны. Зубы, прилегающие к нему с двух сторон, также резко болезненны, может отмечаться их подвижность.
Если у пациента при этом болит челюсть справа, эта сторона лица будет сильно отечной, возникает выраженная асимметрия. Соседние лимфатические узлы болезненны и увеличены в размерах. Заболевание может осложниться формированием абсцесса или флегмоны в глубине костной ткани челюсти.
Боль в челюсти при жевании, которая сопровождается ограничением движений сустава, дискомфортом в районе лба, висков и ушей, говорит о том, что нарушено функционирование костно-хрящевой ткани, расположенной в области смыкания челюстей.
Патология может возникнуть по причине неправильного прикуса, дисфункции жевательных мышц, когда воспален сам сустав либо в его ткани произошли дистрофические изменения. При осмотре врач обнаруживает, что у пациента болят скулы, суставные поверхности расположены неправильно, а движение парных костей нарушено.
Боль носит пульсирующий, резкий характер и наблюдается по ходу пораженного нерва. Если у пациента болит левая сторона лица, а жгучие режущие импульсы ощущаются только с одной стороны, иррадиируя в верхнюю челюсть, врач сразу может заподозрить краниальную невралгию.
Заболевание имеет характерные симптомы: пароксизмальные боли в районе гортани (в области хряща щитовидной железы и подъязычной кости), боль с одной стороны, которая иррадиирует в глазницу, ухо и предплечье, икота, кашель. Дискомфорт усиливается, когда больной чихает, зевает, поворачивает голову, сморкается или просто открывает рот.
Данное заболевание считается относительно редким. Проявляется тем, что болит челюсть при жевании, разговоре, глотании, при этом характер боли жгучий, стреляющий и острый. Приступ может длиться от 1 до 3 минут, а неприятные ощущения отдают в районы корня языка, носоглотки, ухо, область смыкания челюстей. Боль возникает всегда с одной стороны, то есть, если она наблюдается слева, то и отдача будет происходить в левую сторону угла челюсти, ухо и так далее.
Во время возникновения приступа больного мучает повышенная сухость во рту, развивается кашель, а после окончания он начинает сильно потеть. Человек старается принять такую позу, чтобы снизить порог болевых ощущений – наклоняет голову в ту сторону, где наблюдается дискомфорт. Во время осмотра фиксируется болезненность за углом пораженной челюсти.
Начинается ощущение с височной области, около пораженного уха, постепенно переходя в костную ткань нижней челюсти, десны и зубы. Во время приступа пациент ощущает щелкающие звуки в больном ухе, вызванные спазмом евстахиевой трубы во время сокращения определенной группы мышц. Заболевания чаще возникает у женщин. Так, если она застудила ухо с одной стороны, боль может усугубляться дополнительным переохлаждением, употреблением слишком горячей или холодной пищи.
Болезненность при этой патологии носит жгучий характер, возникает сначала в углу, где смыкаются две челюстные кости, затем распространяется на весь подбородок. При поражении верхней челюсти дискомфорт ощущается сначала в районе верхней губы, после отдает в угол глаза. Главным симптомом заболевания считается то, что боль усилена в районе перегиба лицевой артерии через кость, формирующую нижнюю челюсть.
Причины такой разновидности боли, поражающей обе челюсти:
- воспаление нервов зубов, как последствие не пролеченного глубокого кариеса;
- заболевания пульпы;
- периодонтальные абсцессы.
Боль возникает в районе корня пораженного зуба, чаще в ночное время, носит дергающий и пульсирующий характер. Чаще проблема вызывается ограниченной формой остиомиелита, когда в полости костной ткани формируются абсцессы.
Также патология может быть спровоцирована проведением стоматологических операций, невропатией тройничного нерва (она проявляется слабостью мышц, отвечающих за процесс пережевывания пищи и снижением чувствительности нижней губы).
Неэпителиальная опухоль, расположенная в ткани челюсти, носит злокачественный характер. Проявляется изменением формы пораженной кости, болью в районе челюсти и нижней части лица. При пальпации пациент ощущает умеренный дискомфорт, у него отмечается онемение кожного покрова в области двух ответвлений нервов – подглазничного и подбородочного.
Это заболевание также носит название эритрооталгия. Проявляется возникновением жгучей боли в области уха, которая может распространяться на лоб, затылок и нижнюю челюстную кость. Также у больного краснеет и становится горячей раковина пораженного уха (в результате усиленного расширения капилляров кожного покрова).
Причина заболевания – шейный остеохондроз, возникающий, когда человека продуло. На фоне этой проблемы раздражается третий шейный корешок, височно-челюстной сустав теряет способность полноценно выполнять свои функции. Как осложнение возникают поражение языкоглоточного нерва, чувствительность нервных волокон к повышенной температуре и поражение таламуса.
Способы лечения
Чтобы определить первопричину боли в одной или сразу двух костях челюстей, необходимо обратиться к врачу. Лечение неврологических заболеваний проводится при помощи медикаментозных препаратов, при отсутствии эффекта от консервативной терапии врач прибегает к пересечению нервов хирургическим путем.
Если челюсть ноет после перенесенной механической травмы, лучше не затягивать с визитом к хирургу, даже если болевой синдром выражен не ярко. Методы лечения в такой ситуации предполагают:
- обработку открытой раны (если она имеется) с целью дезинфекции;
- выравнивание костной перегородки носа, если произошло ее смещение в сторону;
- совмещение костей, целостность которых была не нарушена;
- сопоставление отломанных элементов костной ткани;
- фиксация челюсти шиной, обеспечивающей надежное крепление и неподвижность.
В основном такие меры нужны при сильном повреждении одной или сразу двух костей челюсти. После снятия шины пациент нуждается в реабилитации, для восстановления важных функций (жевания, проглатывания пищи, разговорной речи и зрения).
Стоматологические проблемы, провоцирующие боль
При возникновении боли в челюсти по причине стоматологических проблем, она развивается постепенно и имеет пульсирующий характер. Первая причина боли в челюсти – это бруксизм (скрежетание зубами), чаще всего оно диагностируется у детей.
Если это явление не корректировать, постепенно зубная эмаль начинает стираться, потому что на жевательную поверхность ложится чрезмерная нагрузка. Это приводит к частым кариозным процессам и болям в челюсти. Чтобы бороться с бруксизмом, можно надевать ребенку на зубы специальные капы на ночь. Для снятия дневного нервного напряжения можно сводить его к психологу и проделывать упражнения, снижающие повышенную эмоциональность и тревожность.
Несоблюдение правил гигиены ротовой полости (двукратная чистка зубов, пользование ополаскивателями и зубной нитью) приводит к скоплениям бактериального налета на молярах и деснах. В результате повреждается верхний эмалевый слой, за ним разрушаются ткани твердого дентина и пульпы, возникает глубокий кариес.
Также может начаться воспалительный процесс в тканях десен (гингивит, пародонтит), тяжелым последствием которого становится пародонтоз, вызывающий шаткость и потерю зубов. При этом пациент может испытывать боли в зубах и челюсти, на этом этапе необходимо посетить стоматолога и устранить первопричину болевого синдрома.
Если причина боли в челюсти кроется в стоматологических проблемах, их нужно решать по мере возникновения. Постоянные воспалительные процессы в деснах, кариес зубов, пульпиты могут привести к формированию абсцесса или флегмоны внутри костной ткани челюсти, а это чревато даже заражением крови. Если же в ходе обследования было выявлено неврологическое заболевание, врачи невролог и хирург будут действовать сообща и смогут найти оптимальный вариант лечения.
Читайте также:


