Возбудители вирусных кишечных инфекций полиомиелит
Полиомиелит - острое лихорадочное заболевание, которое в части случаев сопровождается поражением серого вещества (от греч. polyos - серый) спинного мозга и мозгового ствола, в результате чего развиваются вялые атрофические парезы и параличи мышц ног, рук, туловища.
Вирусы полиомиелита 1, 2, 3 – РНК-содержащие вирусы из семейства Пикорнавирусов.
Полиомиелит известен с глубокой древности. В 1909 г. К. Лан-дштейнер и Э. Поппер доказали вирусную этиологию полиомиелита.
Антигенная структура. Известны три серологических типа вирусов полиомиелита - I, II, III, которые не вызывают перекрестного иммунитета. Все три серотипа в эксперименте патогенны для обезьян, у которых возникает заболевание, сходное по клиническим проявлениям с полиомиелитом у человека.
Патогенез и клиническая картина. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей и пищеварительного тракта. Первичная репродукция вирусов происходит в лимфатических узлах глоточного кольца и тонкой кишки. Это обусловливает обильное выделение вирусов из носоглотки и с фекалиями еще до появления клинических симптомов заболевания. Из лимфатической системы вирусы проникают в кровь (вирусемия), а затем в ЦНС, где они избирательно поражают клетки передних рогов спинного мозга (двигательные нейроны), в результате чего возникают параличи. В случае накопления в крови вируснейтрализующих антител, блокирующих проникновение вируса в ЦНС, поражения ЦНС не наблюдается.
Инкубационный период продолжается в среднем 7-14 дней. Различают три клинические формы полиомиелита: паралитическую (1 % случаев), менингеальную (без параличей), абортивную (легкая форма). Заболевание начинается с повышения температуры тела, общего недомогания, головных болей, рвоты, болей в горле. Полиомиелит нередко имеет двухволновое течение, когда после легкой формы и наступившего значительного улучшения развивается тяжелая форма болезни. Паралитическую форму чаще вызывает вирус полиомиелита серотипа I.
Иммунитет. После перенесенного заболевания остается пожизненным типоспецифический иммунитет, обусловленный антителами и местной резистентностью слизистой оболочки глотки и кишечника. Пассивный естественный иммунитет сохраняется в течение 3-5 недель жизни ребенка.
Лабораторная диагностика. Материалом для исследования являются фекалии больных, отделяемое носоглотки, при летальных исходах - кусочки головного и спинного мозга, лимфатические узлы. Выделение вирусов полиомиелита проводят путем заражения исследуемым материалом первичных (клетки почек обезьян) и перевиваемых культур клеток. О репродукции вирусов судят по цитопатическому эффекту. Идентифицируют (типируют) выделенный вирус с помощью типоспецифических сывороток в реакции нейтрализации (РН) на культуре клеток.
Внутритиповая дифференциация диких (вирулентных) и вакцинных вариантов вируса полиомиелита проводится с помощью ИФА, РН цитопатического эффекта вируса в культуре клеток специфическими сыворотками, а также ПЦР.
Серодиагностика включает РСК, РН с парными сыворотками больных с помощью эталонных штаммов вируса.
Специфическая профилактика и лечение. Эпидемии полиомиелита охватывали в 40 - 50-х годах тысячи и десятки тысяч человек, из которых 10 % умирали и примерно 40 % становились инвалидами. Массовое применение вакцины против полиомиелита привело к резкому снижению заболеваемости в мире, в том числе и в нашей стране. Разработанная Дж. Солком (1953) инактивированная вакцина против полиомиелита не предотвращала циркуляцию полиовирусов среди населения, поскольку не обеспечивала местную резистентность пищеварительного тракта. А. Сэбин (1956) получил аттенуированные штаммы вируса полиомиелита трех типов и предложил использовать их в качестве живой вакцины. В 1958 г. отечественные вирусологи А. А. Смородинцев и М. П. Чумаков разработали пероральную живую культуральную вакцину из штаммов Сэбина (выпускается в жидком виде), которую используют для прививок детям с трехмесячного возраста. Вакцина создает стойкий гуморальный и местный иммунитет.
Лечение полиомиелита симптоматическое. Применение гомологичного иммуноглобулина для предупреждения развития паралитических форм весьма ограничено.
Возбудителями кишечных инфекций является большая группа вирусов, вызывающих разнообразные по клиническим признакам болезни, основной механизм передачи которых — фекаль- но-оральный. К ним относятся энтеровирусы, вирусы гепатитов А и Е, ротавирусы.
10.2.1. Энтеровирусы
Энтеровирусы (от греч. enteron — кишка) — вирусы, обитающие преимущественно в кишечнике человека и выделяющиеся в окружающую среду с фекалиями.
Таксономия и классификация. Энтеровирусы — РНК-содержа- щие вирусы, относятся к семейству Picornavirus (от лат. pico — малая величина, та — РНК), роду Enterovirus. Представителями рода являются вирусы полиомиелита, Коксаки, ECHO, энтеровирусы типов 68—71.
Морфология и химический состав. Энтеровирусы — самые мелкие и наиболее просто организованные вирусы сферической формы, диаметром 20—30 нм (рис. 10.2), состоят из однонитчатой линейной плюс-нитевой РНК и капсида. Капсид построен из 60 белковых субъединиц, уложенных по кубическому типу симметрии. Вирусы не имеют наружной суперкапсидной оболочки. В их составе нет углеводов и липидов, поэтому они нечувствительны к эфиру и другим жирорастворителям.
Культивирование. Большинство энтеровирусов, за исключением вирусов Коксаки А, хорошо репродуцируются в первичных и перевиваемых клеточных культурах из тканей человека и обе-
 Рис.!0.2. Энтеровирусы. Электронограмма. |
зьяны. Процесс репродукции вирусов происходит в цитоплазме клеток и сопровождается цитопатическим эффектом. В культурах клеток под агаровым покрытием энтеровирусы образуют бляшки.
Антигенная структура. Антигенные свойства вирусов связаны с 4 видами капсидных белков. Энтеровирусы имеют общий для рода группоспецифический комплементсвязывающий и типоспецифи- ческие антигены.
Резистентность. Энтеровирусы устойчивы к факторам окружающей среды, поэтому длительно (месяцами) выживают в воде, почве, некоторых пищевых продуктах и на предметах обихода. Многие дезинфектанты (фенол, спирт, ПАВ) малоэффективны в отношении энтеровирусов, однако последние погибают при действии УФ-лучей, высушивания, окислителей, формалина, температуры 50 °С в течение 3 мин, при кипячении — в течение нескольких секунд.
Восприимчивость животных. Энтеровирусы существенно различаются по патогенности для лабораторных животных.
Эпидемиология и патогенез. Заболевания, вызываемые энтеро- вирусами, распространены повсеместно, отличаются массовым характером с преимущественным поражением детей. Водные, пищевые эпидемические вспышки энтеровирусных инфекций регистрируются в течение всего года, но наиболее часто в летние месяцы. Широко распространено носительство вирусов полиомиелита, Коксаки, ECHO.
Источником инфекции являются больные и носители, выделяющие энтеровирусы в большом количестве с фекалиями. Основной механизм передачи — фекально-оральный. Энтеровирусы передаются через воду, почву, пищевые продукты, предметы обихода, загрязненные руки, переносятся мухами. Однако в первые 1—2 нед болезни энтеровирусы кратковременно выделяются из носоглотки, обусловливая воздушно-капельный путь передачи.
Энтеровирусы проникают в организм через пищеварительный тракт, репродуцируются в эпителии и лимфатических узлах ротоглотки и тонкой кишки, затем попадают в кровь, вызывая ви- русемию. Дальнейшее распространение вирусов, а также поражение того или иного органа зависит от типа энтеровируса и иммунного статуса человека.
Особенности клинических проявлений. Вирус полиомиелита вызывает самостоятельную нозологическую форму — полиомиелит. Другие энтеровирусы вызывают заболевания, характеризующиеся многообразием клинических проявлений, так как могут поражать различные органы и ткани: ЦНС (полиомиелитоподоб- ные заболевания, менингиты и энцефалиты), поперечнополосатую мускулатуру (миалгия, миокардит), органы дыхания (острые респираторные заболевания), пищеварительный тракт (гастроэнтерит, диарея), кожные и слизистые покровы (конъюнктивит, лихорадочные заболевания с сыпью и без нее) и др.
Иммунитет. После перенесенной энтеровирусной инфекции в организме формируется стойкий, но типоспецифический иммунитет.
Профилактика. При большинстве энтеровирусных заболеваний специфические средства профилактики отсутствуют.
10.2.1.1. Вирусы полиомиелита
Полиомиелит — острое лихорадочное заболевание, которое в части случаев сопровождается поражением серого вещества (от греч. polyos — серый) спинного мозга и мозгового ствола, в результате чего развиваются вялые атрофические парезы и параличи мышц ног, рук, туловища.
Полиомиелит известен с глубокой древности. В 1909 г. К. Лан- дштейнер и Э. Поппер доказали вирусную этиологию полиомиелита.
Антигенная структура. Известны три серологических типа вирусов полиомиелита — I, II, III, которые не вызывают перекрестного иммунитета. Все три серотипа в эксперименте патогенны для обезьян, у которых возникает заболевание, сходное по клиническим проявлениям с полиомиелитом у человека.
Патогенез и клиническая картина. Входными воротами инфекции являются слизистые оболочки верхних дыхательных путей и пищеварительного тракта. Первичная репродукция вирусов происходит в лимфатических узлах глоточного кольца и тонкой кишки. Это обусловливает обильное выделение вирусов из носоглотки и с фекалиями еще до появления клинических симптомов заболевания. Из лимфатической системы вирусы проникают в кровь (вирусемия), а затем в ЦНС, где они избирательно поражают клетки передних рогов спинного мозга (двигательные нейроны), в результате чего возникают параличи. В случае накопления в крови вируснейтрализующих антител, блокирующих проникновение вируса в ЦНС, поражения ЦНС не наблюдается.
Инкубационный период продолжается в среднем 7—14 дней. Различают три клинические формы полиомиелита: паралитическую (1 % случаев), менингеальную (без параличей), абортивную (легкая форма). Заболевание начинается с повышения температуры тела, общего недомогания, головных болей, рвоты, болей в горле. Полиомиелит нередко имеет двухволновое течение, когда после легкой формы и наступившего значительного улучшения развивается тяжелая форма болезни. Паралитическую форму чаще вызывает вирус полиомиелита серотипа I.
Иммунитет. После перенесенного заболевания остается пожизненным типоспецифический иммунитет, обусловленный антителами и местной резистентностью слизистой оболочки глотки и кишечника. Пассивный естественный иммунитет сохраняется в течение 3—5 нед жизни ребенка.
Лабораторная диагностика. Материалом для исследования являются фекалии больных, отделяемое носоглотки, при летальных исходах — кусочки головного и спинного мозга, лимфатические узлы.
Серодиагностика включает РСК, РН с парными сыворотками больных с помощью эталонных штаммов вируса.
Специфическая профилактика и лечение. Эпидемии полиомиелита охватывали в 40—50-х годах тысячи и десятки тысяч человек, из которых 10 % умирали и примерно 40 % становились инвалидами. Массовое применение вакцины против полиомиелита привело к резкому снижению заболеваемости в мире, в том числе и в нашей стране.
Разработанная Дж. Сол ком (1953) инактивированная вакцина против полиомиелита не предотвращала циркуляцию поли- овирусов среди населения, поскольку не обеспечивала местную резистентность пищеварительного тракта.
А. Сэбин (1956) получил аттенуированные штаммы вируса полиомиелита трех типов и предложил использовать их в качестве живой вакцины.
В 1958 г. отечественные вирусологи А. А. Смородинцев и М. П. Чумаков разработали пероральную живую культуральную вакцину из штаммов Сэбина (выпускается в жидком виде), которую используют для прививок детям с трехмесячного возраста. Вакцина создает стойкий гуморальный и местный иммунитет.
Лечение полиомиелита симптоматическое. Применение гомологичного иммуноглобулина для предупреждения развития паралитических форм весьма ограничено.
10.2.1.2. Вирусы Коксаки, ECHO и энтеровирусы типов 68—71
Вирусы Коксаки выделены в 1948 г. в США в местечке Коксаки из испражнений больных полиомиелитоподобным заболеванием.
Вирусы Коксаки по степени патогенности для новорожденных мышей разделены на 2 группы — Коксаки А (поражают скелетную мускулатуру с развитием вялых параличей) и Коксаки В (поражают ЦНС с развитием спастических параличей; вызывают гибель мышей). Группа А представлена 23 серотипами, группа В — 6 серотипами, отличающимися по антигенным свойствам. Вирусы обладают гемагглютинирующей активностью.
Вирусы ECHO получили название по начальным буквам слов: enteric cytopathogenic human orphans viruses (дословно: кишечные цитопатогенные человеческие вирусы-сироты). Вирусы выделены в 1951—1953 гг. от больных с заболеванием, напоминающим полиомиелит. В отличие от вирусов полиомиелита и Коксаки вирусы ECHO непатогенны для всех видов лабораторных животных. Известно более 30 серотипов вирусов ECHO, отличающихся по антигенным свойствам. Многие серотипы обладают гемаг- глютинирующими свойствами. Энтеровирусы серотипов 68—71 выделены в 70-х годах. Наибольшее значение в патологии человека имеют вирус типа 70 (выделен во время пандемии острого геморрагического конъюнктивита) и вирус типа 71 (выделен во время эпидемии от больных менингитами и энцефалитами). По биологическим свойствам эти вирусы занимают промежуточное положение среди других энтеровирусов.
Лабораторная диагностика. Исследуемым материалом служат фекалии, носоглоточный смыв, кровь, спинномозговая жидкость. Вирусы выделяют в культуре клеток и на новорожденных мышах. Выделенный вирус идентифицируют с помощью РН на соответствующих биологических объектах, а также РТГА (для энтеровирусов, обладающих гемагглютинирующей активностью). Серодиагностика такая же, как при полиомиелите.
Специфическая профилактика и лечение. Отечественными учеными разработана инактивированная вакцина против энтерови- руса серотипа 71. В отношении других энтеровирусов вакциноп- рофилактика отсутствует. Лечение симптоматическое.
10.2.1.3. Вирус гепатита А
Гепатит А — острое инфекционное заболевание, которое характеризуется лихорадкой, поражением печени, в ряде случаев — желтухой и отличается склонностью к эпидемическому распространению.
Заболевание известно с глубокой древности и описано еще Гиппократом в IV—V вв. до н.э. Вирус гепатита А (ВГА) открыт в 1973 г. С.Фейнстоном.
Таксономия, морфология, антигенная структура. Вирус гепатита А относится к семейству Picomaviridae, роду Hepatovirus. По структурной организации и химическому составу сходен с другими энтеровирусами, имеет один вирусспецифический антиген.
Культивирование. ВГА культивируют в культурах клеток, но в отличие от других энтеровирусов цикл репродукции ВГА более длительный, а цитопатический эффект не выражен.
Резистентность. ВГА отличается от других энтеровирусов большей устойчивостью к нагреванию: сохраняет инфекционную активность при 60 °С в течение 12 ч, но инактивируется при кипячении в течение 5 мин. Вирусы выживают в окружающей среде (воде, выделениях больных).
Восприимчивость животных. Экспериментальную инфекцию удается воспроизвести на обезьянах — мармозетах и шимпанзе.
Эпидемиология. Гепатит А распространен повсеместно, но особенно в регионах с плохой системой водоснабжения и канализации, а также низким уровнем гигиены населения. По массовости поражения гепатит А является второй после гриппа вирусной инфекцией. Болеют преимущественно дети в возрасте от 4 до 15 лет. Подъем заболеваемости наблюдается в летние и осенние месяцы.
Источником инфекции являются больные как с клинически выраженными, так и бессимптомными формами инфекции. Механизм передачи инфекции — фекально-оральный. Вирусы выделяются с фекалиями, начиная со второй половины инкубационного периода и в начале клинических проявлений; в это время больные наиболее опасны для окружающих. С возникновением желтухи интенсивность выделения вируса снижается. ВГА передаются через воду, пищевые продукты, предметы обихода, грязные руки; в детских коллективах — игрушки, горшки. Вирусы способны вызывать водные и пищевые эпидемические вспышки.
Патогенез и клиническая картина. Патогенез гепатита А изучен недостаточно и отличается от патогенеза других энтерови- русных инфекций: первичное размножение ВГА в кишечнике не доказано; виремия кратковременная; установлен строгий тропизм вируса к клеткам печени, в цитоплазме которых он репродуцируется.
Инкубационный период колеблется от 10 до 50 дней, составляя в среднем 2—3 нед. Выделяют три клинические формы гепатита А: желтушную (1—10 % случаев), безжелтушную, бессимптомную. Продромальный период напоминает острое респираторное заболевание, спустя 4—5 дней на фоне снижения температуры тела развиваются симптомы, характерные для желудочно- кишечных заболеваний. У детей чаще встречается безжелтушная форма. Течение заболевания, как правило, доброкачественное, без тяжелых осложнений. Хронические формы не развиваются.
Иммунитет стойкий, связанный с иммуноглобулинами класса G и секреторными IgA. В начале заболевания в крови появляются IgM, которые сохраняются в организме в течение 4—6 мес и имеют диагностическое значение. У детей первого года жизни обнаруживаются антитела, полученные от матери через плаценту.
Лабораторная диагностика. Исследуемым материалом служат кровь (сыворотка) и фекалии больного. При ранней диагностике основное значение имеет обнаружение нарастания титра антител класса IgM с помощью ИФА, РИА и иммунной электронной микроскопии (ИЭМ). Этими же методами можно обнаружить вирусы или вирусный антиген в фекалиях больных. Выделения вирусов не проводят из-за отсутствия методов, доступных для практических лабораторий.
Специфическая профилактика и лечение. Для профилактики гепатита А используют иммуноглобулин. Препарат вводят детям в предэпидемический период, а также лицам, имевшим контакт с больными. Людям, выезжающим в регионы с высоким уровнем заболеваемости по гепатиту А, рекомендуется введение инак- тивированной культуральной вакцины.
10.2.1.4. Вирус гепатита Е
Вирус обнаружен в 1980 г. при исследовании фекалий больных методом ИЭМ. Содержит РНК, относится к семейству Caliciviridae (от лат. calix — чаша), роду Hepevirus. Вирус гепатита Е имеет небольшие размеры (32—34 нм), сферическую форму, просто организованную структуру, отличается от вирусов гепатита А по антигенным свойствам. С трудом культивируется в культуре клеток, патогенен для обезьян (шимпанзе, макаки).
Эпидемии гепатита Е регистрируются в основном на территориях Средней Азии, Юго-Восточной Азии, Центральной Америки. Источник — больные люди. Механизм заражения — фе- кально-оральный, основной путь передачи — водный. Болеют преимущественно лица молодого и среднего возраста (15—40 лет). Инкубационный период составляет от 2 до 9 нед.
Клиническая картина схожа с таковой при гепатите А. Течение заболевания, как правило, доброкачественное, однако у беременных женщин отмечаются тяжелые формы болезни с летальным исходом.
Иммунитет недостаточно изучен.
Для диагностики используют серологический метод, заключающийся в обнаружении антител к вирусу с помощью ИФА. РНК вируса гепатита Е можно определить в фекалиях и сыворотках больных методом ПЦР.
Для специфической профилактики гепатита Е беременным женщинам можно вводить иммуноглобулины. Созданы инактивированные вакцины, разрабатываются рекомбинантные и живые вакцины.
Полиомиелит
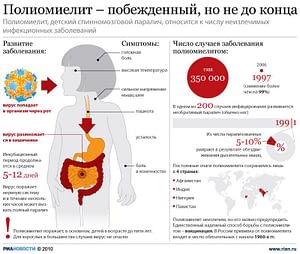
Полиомиелит — энтеровирусная антропонозная инфекция, характеризуется полиморфизмом клинических проявлений от носительства и стертых, абортивных форм до тяжелых поражений нейронов передних рогов спинного мозга с развитием парезов и параличей. В 1988 г. ВОЗ приняла резолюцию о ликвидации полиомиелита в мире. В результате реализации программы глобальной ликвидации полиомиелита свободными от этой инфекции были объявлены Американский (1994), Западно-Тихоокеанский (2000) и Европейский регион, включая Российскую Федерацию (2002). В России полиомиелит отсутствует с 1997 г.
Возбудитель — РНК-геномный вирус рода Enterovirus семейства Picornaviridae, включает 3 серотипа (Poliovirus I, II, III). Вирус обладает значительной устойчивостью во внешней среде, в воде выживает до 3 мес, в фекалиях и сточных водах—до 3-6 мес. Дозы хлора, обеспечивающие уничтожение бактерий, не всегда приводят к гибели вируса полиомиелита.
Инкубационный период составляет 3-35 дней, чаще 1-2 нед.
Источник инфекции - больные типичной и стертой формами заболевания, вирусоносители. Соотношение больных типичными формами и носителей варьирует от 1:100 до 1:200. Больной представляет эпидемиологическую опасность с конца инкубационного периода, в продромальном периоде, на протяжении 1-3 нед болезни, изредка до 1.5 мес. Выделение вируса со слизью носоглотки происходит в течение 3-10 дней после заражения, с фекалиями — до 40 дней и более.
Механизмы передачи — действующий короткий срок воздушно-капельный и фекально-оральный, реализующийся более длительное время. Факторы передачи — воздушно-капельный аэрозоль, реже вода, предметы бытовой обстановки, руки.
Стратегическое направление — массовая вакцинация живой оральной вакциной Сэбина, поддержание на высоком уровне (не менее 95%) охвата прививками детей первого года жизни. Наряду с плановой (рутинной) иммунизацией живой вакциной (прививки с 3-месячного возраста трехкратно и ревакцинация в 18 мес, 2 года и 6 лет) проводились Национальные и субнациональные дни иммунизации и "операции подчистки" на отдельных территориях (за 4 года привито 14.7 млн детей с охватом 99.2-99.4%).
В постсертификационный период большое внимание уделяется эпидемиологическому надзору за заболеваниями, сходными по клиническим проявлениям с полиомиелитом (острые вялые параличи), выявлению территорий и контингентов высокого риска, надзору за лабораториями, имеющими инфекционный материал, наблюдению за охватом прививками, уровнем коллективного иммунитета. В нашей стране с 2006 г. начали проводить прививки живой вакциной и инактивированной вакциной Солка, не вызывающей вакцинассоциированные случаи полиомиелита.
Ротавирусная инфекция
Возбудитель ротавирусной инфекции относится к роду Rotavirus семейства Reoviridae. Для человека наиболее патогенной считается серогруппа А. Ротавирус подразделяют на 9 серотипов, заболевания человека вызывают 1-4-й и 8-9-й; остальные обусловливают заболевания животных. Ротавирусы относятся к группе устойчивых микроорганизмов и выживают длительное время в окружающей среде: в водопроводной воде (до 60 дней), на овощах и фруктах (5-30 дней), в фекалиях (от нескольких недель до 7 мес).
Инкубационный период составляет от 15 ч до 5 дней.
Источником инфекции является человек (больной или носитель вируса). Заболевший выделяет вирус в окружающую среду с момента появления первых признаков заболевания. Наиболее массивно вирус выделяется в первые 4-5 дней, больной опасен для окружающих до 8-10-го дня болезни. В редких случаях отмечено выделение вируса до 30 дней.
Госпитализация проводится по клиническим и эпидемиологическим показаниям, больной подлежит изоляции на 10 дней. Обеспечивается медицинское наблюдение за лицами, общавшимися с больными, в течение 7 дней. Важно строгое соблюдение санитарно-гигиенических мер в окружении заболевшего: правильная и постоянная обработка рук, наличие индивидуальных предметов ухода за больными, обеспечение противоэпидемического режима в отделениях ЛПУ или на дому (в случае лечения больного в домашних условиях).
Н.А.Семина, Е.П.Ковалева, В.Г.Акимкин, Е.П.Селькова, И.А.Храпунова
Полиомиелит (болезнь Гейне-Медина) – это опасное вирусное заболевание вследствие инфицирования человека полиовирусом. Группа высокого риска заболеваемости – дети до 7 лет. Характеризуется высокой контагиозностью (передачей возбудителя через непосредственный контакт или предметы обихода) особенно в межсезонный период. Заражение вирусом вызывает глубокое поражение двигательных клеток серого вещества спинного мозга, что обуславливается необратимыми процессами атрофирования в области спины, верхних и нижних конечностей (спинномозговой паралич). Болезнь классифицируется по МКБ-10 под кодами А80-А80.9 как неизлечимая патология центральной нервной системы.
Вирус полиомиелита, структура вируса, как распространяется, от чего погибает
Возбудитель болезни полиомиелита – вирус P oliovirus hominis. Выделен из организма инфицированного носителя в начале ХХ века. Относится к кишечной группе энтеровирусов (разновидности ЕСНО-вирусы и Коксаки). 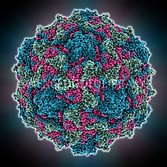
Патогенез полиомиелита
Источником инфицирования является больной носитель. Поскольку характеристика болезни чаще всего является практически бессимптомной, или с идентичными легкой простуде признаками недомогания, носитель может не подозревать о существующем заражении.
Заражение полиомиелитом происходит
- фекально-оральным путем — немытые руки, предметы общего использования, пищевые продукты, мухи;
- воздушно-капельный – тесный контакт с вирусоносителем или больным на любой стадии болезни полиомиелит.

Проникновение вируса полиомиелита в здоровый организм происходит через рот. Попадая на слизистую оболочку, вирион начинает активное размножение в области миндалин, кишечнике. Затем бактерия проникает в кровоток и лимфу, парализует функции и разрушает структуру двигательных клеток спинного мозга.
Прогноз выздоровления зависит от иммунной защиты организма инфицированного. При сильно ослабленном иммунитете в 2% случаев последствием перенесенного полиомиелита является вялотекущий паралич нижних конечностей (поражение поясничных позвонков). Грудные и шейные атрофии встречаются редко. Большинство заразившихся людей переносят легкую форму болезни без последствий, приобретают стойкий иммунитет и становятся полностью невосприимчивыми к последующим атакам вируса.
Полиомиелит: у стойчивость возбудителя
Вирион обладает стабильной устойчивостью к внешней среде вне носителя. Зафиксированы случаи активной жизнедеятельности бактерии до 100 суток в воде и до 6 месяцев в фекалиях зараженного человека. Вирион устойчив к воздействию желудочных кислот и не чувствителен к антибиотикам. Резкая смена температурного режима переводит возбудитель в более пассивную стадию, однако случаи инфицирования замороженным вирусом не исключаются.
При нагревании более 50 градусов Цельсия наблюдались необратимые структурные изменения в молекуле до полного разрушения в течение получаса. Температура кипения воды, ультрафиолетовое облучение полностью уничтожают молекулярную активность возбудителя. Дезинфекция хлористыми содержащими растворами деактивирует способность вириона к популяризации.
Заболеваемость полиомиелитом
Вирусной популяризации полиомиелита способствуют климатические условия, образ жизни, постоянное нахождение в социуме, отсутствие нормальных условий медицинского обслуживания. Инфицирование фекально-оральным способом чаще всего происходит через грязное полотенце, не мытые продукты, зараженную воду, использование общих вещей — полотенца, чашки, тарелки или игрушек. Воздушное заражение обуславливается контактом с больным через рукопожатие, разговор, поцелуй.
![]()
Клинические симптомы полиомиелита
Степень проявления видимых показателей заболевания полиомиелитом зависит от устойчивости иммунитета ребенка. На развитие болезни также влияет количество находящихся в организме молекул вируса. При слабой иммунной системе после заражения полиомиелитом у детей развивается вирусемия (быстрое проникновение в кровь). Вирион в основном характеризуется поражением клеток ЦНС, однако способен инфицировать легкие, сердце, миндалины.
Период инкубации колеблется от 5 до 14 дней. Временной промежуток зависит от иммунной сопротивляемости, однако уже зараженный носитель является распространителем возбудителя. В период с 7 до 40 дней больным выделяется огромная концентрация вириона вместе с фекалиями.
- Инаппаратная
Бессимптомное течение болезни. Период активной выработки организмом иммунной защиты к вирусу. В это время вирион полиомиелита можно обнаружить только в лабораторных анализах при выделении антител. - Висцеральная (абортивная) – первый этап болезни (1-3 дня)
Наиболее распространенная классификация – до 80% больных. Проходит под обычными простудными симптомами: боль в голове, насморк, вялость, отсутствие аппетита, кашель и субфебрильная температура тела. Заканчивается через недели, обычно прогноз благоприятный. - Поражение ЦНС
Болезнь осложняется наступлением дефектного атрофирования у 50% больных. - Непаралитическая
Характерна проявлением более выраженных симптомов висцеральной классификации. Диагностировать полиомиелит можно по наличию миненгиальных проявлений – отсутствие или затрудненность двигательной реакции затылочных мышц, резкая боль в голове. Процесс выздоровления занимает около месяца, осложнений в виде паралича не наблюдалось. - Паралитическая (появление 4-6 день заболевания)
Отмечается быстрое нарастание признаков болезни, состояние больного ухудшается. Поражение ЦНС характеризуется бредом, головной болью, судорогами, нарушением сознания. Больной жалуется на боль по ходу нервных окончаний, симптомы менингии выражены. При обследовании смена местоположения тела больного очень болезненна, пальпаторно определяется локализация болевого синдрома в области позвонков.
Поскольку развитие паралитической классификации болезни бывает редко, в зависимости от места локализации вирусного поражения выделены несколько форм последствий полиомиелита (замещений погибших клеток глиозной органической тканью).
- спинальный – паралич вялый в области конечностей, туловища;
- бульбарный – нарушение функций глотания и дыхания, возможно речевое замедление;
- понтинный – атрофирование лицевых мышц;
- энцефалитный – поражение участков головного мозга с утратой подведомственных функций.


Внезапное возникновение полного паралича развивается на фоне сниженной температуры тела и сопровождается массовой гибелью третьей части нервных клеток переднероговой области спинного мозга. Вследствие клеточного отмирания атрофируются мышцы нижних конечностей, пациент прикован к постели по причине отказа двигательной функции ног и нуждается в сестринском уходе. Редко наблюдаются случаи атрофирования туловища или группы дыхательной мускулатуры.
Летальный исход заболевания полиомиелитом обусловлен поражением продолговатого мозга, где расположен центр жизнеобеспечения человеческого организма. Нередко значительно осложняющими исход болезни причинами являются бактериальное заражение крови, развитие воспалительного процесса дыхательных путей (более 10% летального исхода от полиомиелита).
Диагностика полиомиелита
Идентифицирование возбудителя проводится микробиологическим выделением белкового, лимфоцитного содержания, а также обнаружению антител классового расположения M и G , по биоматериалу больного – спинномозговой жидкости, крови, слизи носовых проходов и испражнениях.
Лечение полиомиелита

На основании микробиологических данных разрабатывается комплекс назначений при обнаружении и классифицировании текущей стадии болезни. Поскольку сегодня эффективных лекарств для лечения полиомиелита не существует, комплексная терапия ограничивается снижением болевых ощущений и облегчением состояния больного до полного выздоровления.
Первоначальным этапом терапии является полная госпитализация выявленного больного с назначением обезболивающих, успокаивающих средств и тепловых процедур. С целью ограничения параличных осложнений пациенту обеспечивается полная физическая неподвижность, для стимуляции иммунной защиты применяются иммуноглобулины и витаминизированные инъекции. Использование физиопроцедур (парафиновое обертывание, диатермия, влажные аппликации) помогает минимизировать риски развития паралича. В восстановительном периоде применяются процедуры бассейного плавания, массаж и лечебные гимнастики.
Прогноз выздоровления после полиомиелита чаще всего благоприятен при непаралитической классификации заболевания. В случаях мышечного поражения велика вероятность последующей дефектной атрофии, поэтому очень важно своевременное соблюдение раннего ортопедического режима.

При формировании паралича очень важно начать быструю восстановительную терапию для развития и укрепления соседних участков головного мозга. Утрату подведомственных функций пораженной области могут восполнить неповрежденные участки ЦНС.
Полиомиелит — вакцинация
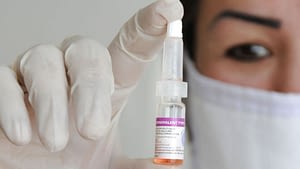
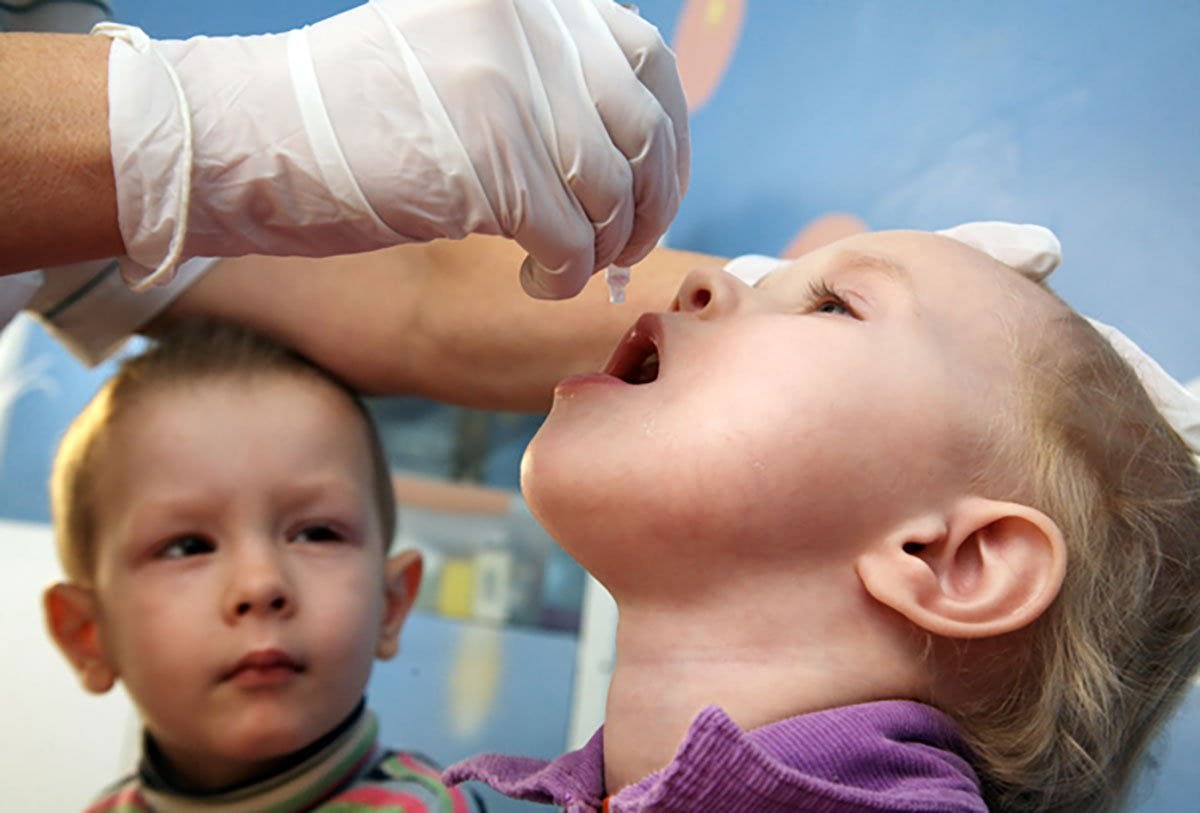
Вакцинирование – самый лучший и действующий способ профилактики полиомиелита. Учитывая специфику последствия заболевания, вакцина от полиомиелита включена МОЗ в список обязательных детских прививок до года.
На практике используются два вида прививок от полиомиелита:
- первая (живая вакцина полиомиелита) разработана А.Себиным на основе живого, но ослабленного вириона. Выпускается в виде драже или розовых капель от полиомиелита;
- вторая (инактивированная) синтезирована Д.Солком из синтетического полиовируса, деактивированная формалином. Применяется в виде инъекций.
Новорожденный грудничок находится под надежной защитой материнского иммунитета, поэтому до достижения 3 месяцев ребенок непривитый. Первая вакцинация проводится живой вакциной в виде розовых капель в рот детям 3, 4, 5 месячного возраста. Введение живой бактерии способствует возникновению и мощной стимуляции иммунной защиты организма, направленной на подавление ослабленного вибриона и активной выработке антител.

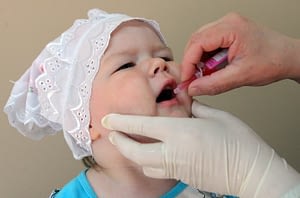
Следующий период ревакцинации полиомиелита проводится в 1,5 года, 6 лет и 14 лет, ребенку вводится инактивированная прививка после АКДС. Троекратное внутримышечные прививки вакцины стимулирует развитие гуморального иммунитета у ребенка, начиная с периода профилактики полиомиелита в саду и заканчивая профилактическими мерами в школе.
Взрослым требуется вакцинация от полиомиелита в случаях, когда человек не был привит с детства, а также при посещении опасных зон по заболеванию. Последующая ревакцинация должна производиться каждые 5-10 лет.
На сегодняшний день обе вакцины являются самыми эффективными в профилактике полиомиелита. Однако современные врачи отдают предпочтение живой вакцине – вирионы, размножаясь в кишечнике, выделяются и циркулируют в социуме, постепенно вытесняя дикие неподконтрольные штаммы полиовируса.
С 1950 гг. эпидемии полиомиелита возникали во многих развитых странах. Вспышки характеризовались до 40% инвалидностью, и 10 % смертельного исхода. После разработки и введения живой вакцины (начало 1960гг.) заболеваемость резко снизилась. Инактивированная вакцина доказала свою эффективность. Широкая иммунизация привела к резкому упадку уровня заболеваемости среди населения. В некоторых населенных пунктах были полностью ликвидированы очаги болезни. Начиная с 1980 года, в России регистрируются единичные очаги инфекции, что составляет 0,0002% общего населения. Одиночные вспышки обусловлены миграцией не вакцинированных людей из стран подверженных возникновению и развитию очагов болезни (Таджикистан, Чечня, Дагестан, Ингушетия).

Существует тенденция к возникновению заболевания в самый уязвимый период – 4-5 лет. Во время стремления и окружающего познавания отмирающие клетки особо невосприимчивы к реабилитации и восстановлению. Заболевание полиомиелитом опасно и для взрослых, поэтому очень важно проводить своевременную вакцинацию населенного пункта повсеместно. Каждая новая вспышка полиомиелита способствует дальнейшему распространению вируса, поэтому пока есть риск заболевания полиомиелитом, необходимо строго соблюдать периоды вакцинации во избежание популяризации обширных эпидемий.
Читайте также: