Вторичный паркинсонизм неуточненный что это
Вторичный паркинсонизм относится к группе заболеваний, которые характеризуются симптомами, аналогичными симптомам болезни Паркинсона, но имеющими другую этиологию.
Атипичный или вторичный паркинсонизм относится к группе заболеваний, отличных от болезни Паркинсона. Это нейродегенеративное расстройство с другими клиническими особенностями и патологическими процессами. Диагноз ставится на основании оценки клинического состояния пациента и ответа на лечение Леводопой (основной препарат для лечения болезни Паркинсона). Основной способ коррекции состояния — устранение причины вторичного паркинсонизма, если это является возможным.
Что такое вторичный паркинсонизм, атипичный паркинсонизм, постэнцефалитический паркинсонизм
Паркинсонизм может быть следствием неправильного или слишком продолжительного приема определенных препаратов или воздействия экзогенных токсинов.
При вторичном паркинсонизме активируется механизм блокады — происходит это из-за вмешательства в действие вещества дофамина в базальных ганглиях. Это и является наиболее частой причиной вторичного паркинсонизма, к которой организм подталкивают различные внешние факторы.
Использование препаратов, которые снижают активность дофаминергической системы — один из важных факторов включения режима пониженной выработки дофамина. К этим препаратам относятся следующие: антипсихотические препараты (например, фенотиазин, тиоксантен, бутирофенон), противорвотные средства (например, метоклопрамид, прохлорперазин), а также препараты, которые уменьшают количество дофамина (например, тетрабеназин, резерпин).
Атипичный паркинсонизм подразумевает развитие таких нейродегенеративных расстройств:
- прогрессивный паралич;
- диффузная деменция, вызванная тельцами Леви;
- кортикобазальная дегенерация;
- множественная системная атрофия.
Постэнцефалитический паркинсонизм является заболеванием, вызванным вирусом энцефалита. Данное заболевание приводит к дегенерации нервных клеток в черной субстанции головного мозга. В дальнейшем дегенерация приводит к развитию клинического (вторичного) паркинсонизма.
Область мозга, поврежденная данным заболеванием, содержит нейрофибриллярные клубки, подобные тем, которые наблюдаются в мозге при болезни Альцгеймера. Тем не менее, старческие амиотрофические бляшки, наиболее часто встречающиеся при болезни Альцгеймера, в мозгу людей с постэнцефалитическим паркинсонизмом найдены не были.
Причины вторичного и постэнцефалитического паркинсонизма
Причины вторичного и постэнцефалитического паркинсонизма — повреждение специфических участков мозга, происходящих по разным причинам.
Вторичный паркинсонизм может быть вызван такими факторами:
- травматическое повреждение головного мозга;
- болезнь Льюи (тип деменции);
- энцефалит;
- ВИЧ;
- СПИД;
- менингит;
- многократная системная атрофия;
- прогрессивный паралич;
- инсульт;
- болезнь Вильсона.
- повреждение головного мозга, вызванное наркотическими препаратами (следствие сознательного приема или операций);
- отравление угарным газом;
- прием лекарств, используемых для лечения психических расстройств или тошноты;
- отравление ртутью;
- другие химические отравления;
- передозировка наркотиков;
- прием самодельных препаратов, вызывающих эйфорию.
Не исключена вероятность развития вторичного паркинсонизма у лиц, употребляющих наркотики внутривенно, а также у тех, кто употребляет инъекционное вещество, называемое МПТП — фармакологическое подобие героина. Эти случаи редки, и в основном паркинсонизм развивается только у тех, кто употребляет подобные препараты длительное время.
Основная причина постэнцефалитического паркинсонизма — это перенесенный в позднем возрасте энцефалит. Не исключено развитие раннего паркинсонизма при заболевании энцефалитом в более молодом возрасте.
Симптомы вторичного паркинсонизма и симптомы постэнцефалитического паркинсонизма
Общие симптомы вторичного паркинсонизма и симптомы постэнцефалитического паркинсонизма это:
- заторможенность мимики;
- сложность сохранения равновесия;
- слабость мышц;
- избыточная жесткость мышц;
- тихий голос;
- тремор (дрожание конечностей).
Вторичный паркинсонизм отличается также развитием симптомов слабоумия:
- сложности с концентрацией;
- изменение почерка;
- потеря простых навыков (рисование, способность решать логические задачи, выполнять простые графические задания);
- брадикинезия;
- постоянная усталость.
Узнать больного, страдающего паркинсонизмом, можно по характерной замедленности движений, медленной речи и крайне медленному передвижению. Чаще всего такие симптомы проявляются в пожилом возрасте, но могут появиться и у пациентов среднего и молодого возраста (всё зависит от степени развития заболевания, общего состояния здоровья, генетических данных и образа жизни больного).
Болезнь Паркинсона является наиболее распространенной причиной нейродегенеративных изменений и вторичного паркинсонизма. Другие причины могут заключаться в атрофии нервной системы, прогрессивном параличе и кортикобазальной дегенерации.
Дегенеративные проявления паркинсонизма трудно диагностировать на самых ранних стадиях. Для определения подобных нарушений в настоящее время проводятся исследования, которые в будущем станут ценной теоретической базой для ученых и облегчат лечение больных, а также уход за ними.
Симптомы паркинсонизма могут проявиться у людей, страдающих сосудистыми заболеваниями, вызванными приемом наркотиков, воздействием инфекционных агентов или токсических веществ.
Медикаментозный паркинсонизм является наиболее распространенным, вторым по частоте является сосудистый паркинсонизм или атеросклеротический псевдопаркинсонизм. Эти два вида заболевания вызваны длительным приемом средств, блокирующих рецепторы дофамина, например, антипсихотических и антирвотных препаратов, а также приемом вальпроата натрия. Сосудистый паркинсонизм, как правило, имеет менее акцентированные проявления, не так четко выражается нарушение походки или когнитивные отклонения.
Лечение вторичного и постэнцефалитического паркинсонизма
Если вторичный паркинсонизм вызван лекарственным средством, рекомендовано изменение лечения и прекращение приема препарата. Необходимо также адекватное оценивание состояния пациента, например, диагностика последствий инсульта, устранение инфекционных заболеваний или контроль существующих симптомов.
Вторичный паркинсонизм обычно поддается лечению менее эффективно, чем болезнь Паркинсона, поэтому методы лечения, а также график приема лекарственных средств должен определять врач.
Тремор конечностей, замедленность движений и другие признаки синдрома паркинсонизма могут быть вызваны целым рядом заболеваний. В связи с улучшением результатов лечения различных заболеваний, продолжительность жизни населения растёт, частота развития данного синдрома увеличивается. Это состояние характерно для старших возрастных групп населения, в основном для мужчин.
Понятие синдром паркинсонизма включает в себя симптомокомплекс, характеризующийся:
- тремором;
- неспособностью удерживать равновесие;
- повышением тонуса мышц;
- появлением неконтролируемого сопротивления мышечной ткани в ответ на попытку изменить положение тела;
- замедленностью движений;
- неспособностью начать движение, адекватное по скорости и силе и др.
Причины возникновения
Синдром паркинсонизма является следствием следующих заболеваний:
- перенесенные в прошлом геморрагические или ишемические инсульты в базальных отделах головного мозга;
- повторные многочисленные черепно-мозговые травмы;
- указание на заболевание энцефалитом в прошлом;
- лекарственные интоксикации нейролептиками, препаратами лития;
- нейросифилис;
- рассеянный склероз, сирингомиелия, боковой амиотрофический склероз, деменция;
- атаксия-телеангиэктазия;
- глиома третьего желудочка;
- на фоне гепатоцеребральной недостаточности, патологии щитовидной железы;
- атрофия мозжечка с сообщающейся гидроцефалией, повышением внутричерепного давления (ВЧД);
- острый энцефалит Экономо.
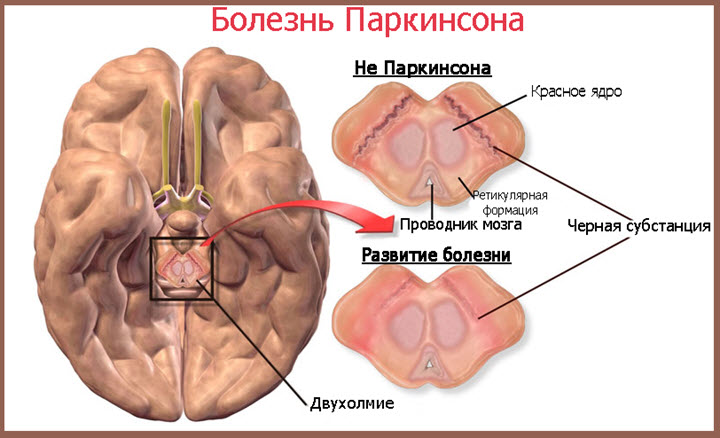
Синдром паркинсонизма классифицируется по причинам возникновения:
- Первичный идиопатический – болезнь Паркинсона.
- Генетический дефект, проявляющийся в молодом возрасте, – ювенильный паркинсонизм.
- Вторичный – синдром Паркинсона, развившийся как осложнение, последствие других заболеваний и травм центральной нервной системы (ЦНС).
- Паркинсонизм-плюс – состояние, когда симптомы паркинсонизма имеются наряду с другими разнообразными синдромами тяжелых заболеваний ЦНС, например, эссенциальный тремор.
Клиническая картина
Болезнь Паркинсона, ювенильный паркинсонизм, синдром Паркинсона и паркинсонизм-плюс характеризуются общими симптомами и отличительными чертами.
Общие симптомы включают в себя следующие нарушения:
- двигательные;
- вегетативные;
- сенсорные;
- психические;
- патология сна и бодрствования.
Нарушения движения представлены отсутствием активных движений, тремором в покое, скованностью и напряжением в мышцах.
- Тремор, или дрожание, пальцев рук встречается при большом количестве заболеваний. В каждой ситуации он характеризуется своими особенностями:
- Тремор, который возникает в покое, чаще встречается при паркинсонизме. Ослабевает при движении, ходьбе, если отвлечь внимание пациента.
Мозжечковый тремор проявляется дрожанием головы, рук, туловища. Важно! Крупноразмашистые движения при патологии мозжечка развиваются в основном в момент окончания движения, а при паркинсонизме – в покое. Проверяется при выполнении пальценосовой и пяточно-коленной пробы. - Тремор, развивающийся при патологии щитовидной железы, психоэмоциональном перенапряжении, синдроме отмены алкоголя, болезнях обмена веществ. Максимально проявляется при попытке сохранить позу. Хорошо виден на кончиках пальцев кистей при вытянутых руках.
- Ортостатический тремор не наблюдается при паркинсонизме, появляется в ногах во время ходьбы, отмечается дрожание в четырёхглавой мышце бедра.
Главное отличие дрожательного феномена при паркинсонизме – несимметричность. При данной патологии у больных имеется характерная поза просителя: наклонённая вперёд голова, опущенные плечи.
К нарушениям движения относятся:
- шаркающая походка;
- замедленная, монотонная речь;
- гипомимичное выражение лица;
- почерк становится мелким;
- утрачиваются содружественные движения рук при ходьбе, которые в норме есть у всех людей;
- человеку сложно начать выполнять какое-либо движение и так же трудно остановиться.
Вегетативная недостаточность характеризуется следующими проявлениями:
- нарушение глотания, ощущение удушья;
- склонность к запорам;
- разнообразные нарушения мочеиспускания от императивных позывов до затруднения с неполным опорожнением мочевого пузыря, недержанием мочи;
- нарушения эрекции, снижение либидо;
- склонность к ортостатическим коллапсам;
- снижение потоотделения, гипер- или гипосаливация.

Пациенты не обращают внимания на нарушение чувствительности или сенсорные симптомы, которые являются ранними проявлениями синдрома паркинсонизма. Чувствительные нарушения формируются раньше паркинсонических двигательных расстройств. К ним относятся:
- нарушение обоняния;
- чувство бегания мурашек, жжение или боль в конечностях, в основном в ногах.
Болезнь Паркинсона и паркинсонизм в равной степени часто сопровождаются нарушением психики:
- Депрессия. Люди, склонные к депрессивным состояниям, чувству вины, заниженной самооценке, больше подвержены паркинсонизму. Важно! Пациенты фиксируют своё внимание на нарушении движения и не говорят об имеющейся тревожности, отчаянии. Но эти явления присутствуют всегда.
- Психозы, чередующиеся с апатией, безразличием, вялостью. Возможно развитие спутанного сознания с галлюцинациями и психозом. Чем дольше имеется клиническая симптоматика паркинсонизма, тем чаще появляются психотические реакции. Сначала критика сохранна. Со временем критическое отношение к галлюцинациям у больного исчезает и развивается такое состояние, как паранойяльный психоз.
- Пониженная работоспособность, ощущение усталости, вялости, постоянное чувство утомлённости. Отсутствует радостное настроение, нет потребности получать удовольствие и наслаждение.
- Нарушение познавательных функций, появляется вязкость мышления, резко снижается внимание. Нарушение памяти отличается характерными особенностями. Больные могут запоминать механическую информацию и вообще не способны фиксировать эмоционально окрашенную.
- Навязчивые состояния, патологические влечения.
Нарушения сна и бодрствования имеются у 98 % больных с паркинсонизмом и появляются на 5 – 10 лет раньше, чем основная двигательная симптоматика синдрома Паркинсона.
Имеются следующие проявления:
- нарушается засыпание;
- дневная сонливость;
- частые ночные или ранние утренние пробуждения;
- увеличивается продолжительность ночного сна, сохраняется чувство усталости и разбитости после пробуждения;
- слишком яркие устрашающие сновидения.
При синдроме паркинсонизма на первый план выходит симптоматика того заболевания, которое привело к его развитию.

Диагностика
Для правильного лечения синдрома паркинсонизма надо выявить причину, его вызвавшую, и исключить сходные состояния, которые могут симулировать заболевание.
Синдром Паркинсонизма развивается как осложнение следующих приобретённых заболеваний:
- лекарственный;
- посттравматический;
- токсический;
- постэнцефалитический;
- паркинсонизм при других нейроинфекциях;
- паркинсонизм при гидроцефалии;
- сосудистый;
- постгипоксический.
Первично проявляется симптоматика вышеуказанных заболеваний, а потом как осложнение присоединяется дрожательно-ригидный синдром.
При дегенеративных заболеваниях ЦНС развивается паркинсонизм-плюс, при котором на первый план выходят неврологические синдромы:
- пирамидный;
- мозжечковый;
- вегето-сосудистая дистония;
- деменция;
- последним присоединяется паркинсонизм-плюс.
К этой же группе относятся:
- мультисистемная атрофия;
- прогрессирующий надъядерный паралич;
- болезнь диффузных телец леви;
- кортикобазальная дегенерация;
- гемипаркинсонизм-гемиатрофия;
- болезнь Альцгеймера;
- болезнь Крейтцфельдта – Якоба;
- наследственные формы;
- болезнь Гентингтона;
- спиноцеребеллярные дегенерации;
- болезнь Галлервордена – Шпатца;
- гепатолентикулярная дегенерация;
- паллидарные дегенерации;
- семейная кальцификация базальных ганглиев;
- нейроакантоцитоз;
- дистония-паркинсонизм.

Лечение
Выделяют 4 важных направления лечения:
- Лечение основного заболевания, если это возможно.
- Препараты, направленные на купирование явлений паркинсонизма.
- Использование ноотропов, сосудистых средств для защиты мозга от дальнейшего разрушения.
- Реабилитация.
Для симптоматического лечения используют следующие средства:
- препараты леводопы;
- агонисты дофаминовых рецепторов;
- антихолинергические средства;
- препараты амантадина;
- ингибиторы моноаминоксидазы типа В;
- ингибиторы катехол-О-метилтрансферазы.
Лечение паркинсонизма назначается индивидуально лечащим врачом с учётом основного заболевания, выраженности дополнительных неврологических расстройств, индивидуальной чувствительности.
Основная задача лечения больных с паркинсонизмом – восстановление нарушенных двигательных функций. В некоторых случаях, когда проявления заболевания минимальные, лекарство можно не назначать.
При нарастании симптоматики используется монотерапия, а в дальнейшем – комбинированная лекарственная терапия.
Для лечения вегетативных расстройств применяются:

При нейрогенных нарушениях мочеиспускания используют:
При склонности к запорам:
Для лечения когнитивных расстройств применяют:
Для лечения аффективных нарушений используют:
Лечение проблем сна требует:
Для сохранения качественной социально активной жизни пациент должен иметь необходимую информацию о своём заболевании, научиться с ним жить, чтобы контролировать болезнь.
Обычно в лечение включают:
- нейропсихологический тренинг;
- речевую терапию;
- ЛФК;
- соблюдение диеты, режима дня.
Профилактика
Специфических мер профилактики синдрома паркинсонизма не существует. Но учитывая, что он развивается как симптом либо осложнение других болезней нервной системы, необходимо проводить первичную профилактику заболеваний и травм ЦНС.
Основные направления профилактики включают:
- избегание стрессов;
- ведение здорового образа жизни;
- достаточную физическую активность;
- отказ от употребления алкоголя, никотина;
- профилактику производственного и дорожно-транспортного травматизма и др.
Будучи достаточно частым заболеванием ЦНС, особенно в пожилом возрасте, сидром паркинсонизма развивается на фоне хронической ишемической болезни головного мозга. Последствия ишемического и геморрагического инсультов, дисциркуляторная энцефалопатия, атеросклеротическое поражение сосудов могут привести к синдрому паркинсонизма. Следовательно, профилактика вышеперечисленных заболеваний является необходимым условием предотвращения явлений паркинсонизма.
Вторичный паркинсонизм встречается значительно реже, чем болезнь Паркинсона и в большинстве случаев отличается от нее клинически (чаще всего по отсутствию типичного тремора покоя, малой эффективности препаратов леводопы, быстрому развитию когнитивных нарушений или наличию других дополнительных симптомов, не характерных для болезни Паркинсона, например, пирамидных или мозжечковых).
Вторичный паркинсонизм неуточненный. Причины и симптомы
Вторичный характер паркинсонизма может не вызывать сомнений, если, например, паркинсонические симптомы развиваются вскоре после начала лечения нейролептиками либо эпизода тяжелой интоксикации или гипоксии мозга. Но в других случаях, например, при скрыто протекающем сосудистом поражении мозга или при отставленном (спустя несколько месяцев или лет) развитии паркинсонизма после травмы или перенесенного энцефалита, установление этиологии синдрома может представлять существенные трудности и требовать учета всего комплекса анамнестических, клинических и параклинических данных.
Вопросы и ответы:
Просто напишите в поисковую строку название заболевания (или его часть), либо интересующий лечебный профиль, виде лечения или необходимую процедуру – и система сама предложит наиболее эффективные санатории, пансионаты, спа- и велнес- отели. Вам остается лишь выбрать объект по своим предпочтениям: наиболее оптимальный по цене, расположению, уровню, отзывам или другим параметрам. Все предлагаемые здравницы проходят тщательный предварительный отбор и проверку нашими специалистами и врачами.
Кроме того, можно просто заказать звонок нашего профильного врача-курортолога, который внимательно выслушает Вас, даст свои рекомендации по выбору объекта с наиболее подходящими и эффективными лечебно-оздоровительными программами.
Общий список процедур, предоставляемых в выбранном Вами объекте можно посмотреть на его официальной странице в Здравпродукте.
А вот точный перечень для Вашего лечения скажет только врач в санатории на основе изучения предоставленной санаторно-курортной книжки, первичного осмотра и, возможно, пройденной диагностики и сданных анализов.
Он учтет все Ваши показания и противопоказания, необходимый лечебный профиль, другие пожелания, и назначит максимально эффективный курс лечения исходя из длительности купленной Вами путевки.
Это зависит от вашего основного и сопутствующих диагнозов, выбранной программы и назначений врача санатория с учетом вашего состояния здоровья и рекомендаций лечащего врача, у которого вы проходили обследование.
Для приобретения путевки потребуются:
- Паспорт (свидетельство о рождении - для детей)
- Санаторно-курортная карта (в случае, когда это является обязательным условием)
- Необходимые документы для предоставления скидки, в случае наличия акционных предложений (например, пенсионное удостоверение).
В базе данных ЗдравПродукт® можно найти самые различные санатории и спа-отели по всему миру – какие-то из них являются узкопрофильными (значит специализируются на одном основном лечебном профиле), какие-то – многопрофильными (значит лечат сразу несколько видов заболеваний).
Но здесь важно понимать, что узкопрофильные здравницы – максимально эффективные.
Поэтому наш основной совет – выбирайте, что для вас является самым важным в лечении, а что дополнительным. Исходя из этого, подбирайте объект с вашим основным профилем, и с остальными лечебными профилями в качестве дополнительных.
Кроме того, можно просто заказать звонок нашего профильного врача-курортолога, который внимательно выслушает Вас, даст свои рекомендации по выбору объекта с наиболее подходящими и эффективными лечебно-оздоровительными программами.
Помимо этого, задать свои вопросы и оставить заявку на подбор санатория можно по электронной почте: doctor@zdravproduct.com.
Кроме того, бывают объекты:
- Узкопрофильные и многопрофильные
- Загородные или городские
- Крупные курортные комплексы или небольшие камерные здравницы
- Сетевые или частные
- С собственными источниками и грязями или с привозными
- С собственным медцентром, бальнеоцентром, СПА-комплексом спорткомплексом, или расположенные рядом с большими городскими комплексами или другими объектами
- С открытым бассейном или закрытым, а может и вообще без него
- С пляжем или без
И это многие, но далеко не все возможные отличия.

Паркинсонизм по праву считается одним из самых загадочных заболеваний организма человека.
Это заболевание не изучено потому, что оно связано со столь сложной и ещё не до конца изученной нервной системой.
Учёными до сих пор не до конца раскрыт патогенез заболевания, не известны точные меры профилактики.
Код заболевания в неврологии по МКБ-10

Под паркинсонизмом в неврологии подразумевается то состояние организма, при котором у пациента наблюдается постоянное мышечное перенапряжение, непроизвольная дрожь в руках и ногах, скованность в движениях, невозможность делать какие-либо действия, требующие участия мелкой моторики, самостоятельно.
Как правило, в основе данного заболевания лежат органические нарушения работы головного мозга.
На сегодняшний день это заболевание подразделяется на:
- Первичный паркинсонизм. В этом случае речь идёт о болезни Паркинсона. Код МКБ-10 – G20.
- Вторичный паркинсонизм. Вызывается рядом причин и сопровождает какие-либо другие патологии нервной и других систем организма.
В международной классификации болезней (МКБ-10) код синдрома Паркинсона – G21. Поскольку данное заболевание весьма распространено и имеет несколько вариаций, то и кодировка у синдрома может быть разной.
Согласно последним данным, существуют следующие разновидности вторичного паркинсонизма и соответствующие им кодировки:
- G21.0 – злокачественный нейролептический синдром, встречается сравнительно редко, опасен для жизни. Связан с осложнениями, возникшими в ходе приёма антипсихотических препаратов (нейролептиков);
- G21.1 – этим кодом обозначаются любые другие виды вторичного паркинсонизма, связанные с приёмом каких-либо лекарственных препаратов;
- G21.2 – вторичная форма заболевания, развившийся в результате воздействия на пациента внешних факторов (любых, кроме приёма лекарственных средств);

Причины возникновения синдрома Паркинсона
Основная причина возникновения недуга – деградация и смерть нейронов головного и спинного мозга, ответственных за координацию движений, мышечный тонус, поддержание устойчивого положения тела в пространстве.

Учёные отмечают недостаток нейромедиатора дофамина в местах массовой гибели нейронов в этих областях.
Дофамин отвечает за кооридинацию движений, их правильные сокращения.
К факторам риска можно отнести злоупотребление алкоголем, курение, пожилой возраст (старше 65 лет), сахарный диабет, наличие данного заболевания у родственников, развитие шизофрении в раннем возрасте и т.д.
Установить точную причину развития болезни можно лишь после прохождения обследования и консультации врача-невролога.
Симптомы и признаки
Данное заболевание обладает рядом особенностей, отличающих его от других патологий нервной системы:
- Дрожь в конечностях и мышцах головы.
- Невозможность длительное время выполнять монотонную работу, связанную с мелкой моторикой ввиду повышенного тонуса мышц, их скованности, сильного напряжения.
- О наличии этого заболевания может сказать и поза, которую больной принимает в покое. Как правило, голова наклонена вперёд, конечности поджаты, спина сгорблена.
- Больной передвигается небольшими шагами, практически не поднимая стопу с пола. Очень часто больные падают, теряя равновесие.
- Монотонная, практически неразличимая речь, отсутствие мимики и эмоций на лице.
- Склонность критиковать других людей, расстройства памяти.
- Сальная, жирная кожа, частые запоры, нарушение пищеварения, чрезмерное выделение слюны.
Формы и стадии

На сегодняшний день различают следующие формы этого недуга:
- Первичный, возникающий вследствие органических нарушений в нервной системе, в частности, её центральном звене – головном и спинном мозге.
- Вторичный, сопровождающий другие заболевания (инсульт, гипертонический криз и т.д.) и являющийся их следствием. Для лечения такого вида паркинсонизма врачу необходимо найти причину, его вызвавшую.
Существуют следующие стадии болезни Паркинсона:
- нулевая стадия. Заметные изменения отсутствуют;
- первая стадия. Проявления заболевания со стороны одной системы организма;
- вторая стадия. Двусторонние проявления;
- третья стадия. Умеренные нарушения координации движений, однако больной не нуждается в помощи других людей;
- четвёртая стадия. Потеря двигательных навыков, однако пациент в большинстве случаев ещё в состоянии передвигаться самостоятельно;
- пятая стадия. Больной не способен передвигаться без посторонней помощи, прикован без неё к креслу или кровати.
Согласно международной классификации болезней, болезнь Паркинсона является лишь одной из разновидностей паркинсонизма, так называемым первичным паркинсонизмом.
Первичная форма этого заболевания возникает в результате эндогенных (независимых от внешних условий) нарушений работы мозга, в то время как вторичный развивается после каких-либо перенесённых тяжёлых патологий.
Диагностика и лечение

Прежде всего в ходе диагностики врач собирает анамнез жизни и анамнез заболевания.
Доктор задаёт вопросы об условиях жизни больного, его материальном состоянии, вредных привычках, травмах и повреждениях головы, перенесённых или имеющихся заболеваниях и т.д.
Выясняется, страдают ли родственники больного паркинсонизмом. На следующем этапе важно оценить внешний вид пациента, его выражение лица, положение в покое, походку.
Часто при диагностике болезни проводится так называемый фармакологический тест, суть которого заключается в назначении больному препаратов на основе дофамина.
Если после начала приёма этих препаратов симптомы паркинсонизма снизились или вовсе исчезли, то можно говорить о постановке диагноза.
Не лишней будет и консультация психолога для оценки эмоционального состояния. Осуществляется это при помощи анкет, опросников, тестов.
Окончательно подтверждается диагноз при помощи магнитно-резонансной томографии (МРТ), на котором повреждённые участки головного мозга, отвечающие за координацию движений и поддержание мышечного тонуса, будут будто бы высветленными.
МРТ также позволит исключить другие диагнозы, в том числе и опухоль.

Лечение этого заболевания осуществляется как оперативно, так и медикаментозно.
Оперативное вмешательство подразумевает вмешательство в головной мозг и разрушение его участков, ответственных для чувствительность.
Делается это для восстановления возможности нормально двигаться.
Медикаментозное лечение заключается в назначении специальных препаратов, куда входят:
- препараты, содержащие дофамин или его предшественников;
- лекарства, замедляющие распад дофамина;
- так называемые нейропротекторы, защищающие нейроны от разрушения;
- антидепрессанты, способствующие нормализации эмоционального состояния пациента;
- лечебная физкультура;
- глубокая стимуляция головного мозга, при которой в мозг вставляются электроды, стимулирующие тот или иной участок, что также может способствовать стабилизации состояния больного.
Профилактика
Для того, чтобы снизить вероятность возникновения этого недуга, необходимо исключить большинство факторов, способствующих его развитию.
Не стоит злоупотреблять алкоголем, начинать курить, набирать лишний вес. Поможет и регулярное употребление овощей и фруктов, содержащих флавоноиды, занятия спортом, гимнастика.
Оба вида паркинсонизма плохо поддаются лечению, вся терапия направлена лишь на купирование негативной симптоматики. При соблюдении всех рекомендаций врача есть шанс на остановку деградации тканей головного мозга.

Таким образом, можно сказать, что паркинсонизм является тяжёлой нервной патологией, развивающейся вследствие разрушения определённых структур головного мозга, отвечающих за движения.
В местах разрушения нейронов возникает недостаток дофамина.
При правильно подобранном лечении и неукоснительным следованиям советам врача есть шанс на спасение головного мозга, длительную социальную востребованность, сохранение разума и способности к движению.

В чем особенности сосудистой формы паркинсонизма?
Болезнь Паркинсона – заболевание центральной нервной системы, распространенное среди людей старшего и пожилого возраста. В группу риска входят около 5%…

Рекомендации по лечению паркинсонизма народными средствами
Паркинсонизм — заболевание центральной нервной системы, которое развивается на фоне недостатка дофамина в человеческом организме. Несмотря на высокий уровень развития…

Полный перечень препаратов для лечения паркинсонизма
Паркинсонизм — неврологическая патология, при которой у больного развивается мышечный тремор и ригидность. При длительном течении пациент теряет работоспособность и…

Как распознать симптомы паркинсонизма?
Паркинсонизм – это синдром некоторых серьёзных заболеваний, в том числе болезни Паркинсона, причины которой до сих пор не выяснены до…

Паркинсонизм и болезнь Паркинсона — главные сходства и отличия
Врач-невролог встречается в своей практике с массой неврологических синдромов и заболеваний. К ним относится и болезнь Паркинсона. Часто пациенты путают…
Читайте также:


