Заболевания нервной системы в стадии декомпенсации
Дисциркуляторная энцефалопатия. В клинической практике достаточно часто наблюдаются медленно прогрессирующие нарушения мозгового кровообращения - дисциркуляторна энцефалопатия, которая развивается на фоне артериальной гипертензии, атеросклероза, их сочетания, сахарного диабета и т. д. Медленно прогрессирующие нарушения мозгового кровообращения, как и острые, являются следствием влияния многих факторов. Так, одним из механизмов развития дисцпркуляторной энцефалопатии является диспропорция между потребностью и обеспечением тканей головного мозга полноценным кровоснабжением. Клинические симптомы диффузного поражения головного мозга могут возникать на фоне постоянной недостаточности его кровоснабжения в результате как атеросклеротических изменений в его сосудистой системе, так и нарушений реологических свойств крови и гемостаза, инертности механизмов ауторегуляции мозгового кровообращения.
Клиника. Согласно существующей классификации сосудистых заболеваний нервной системы, различают три стадии дисциркуляторной энцефалопатии: начальную (I стадия), субкомпенсации (II стадия) и декомпенсации (III стадия).
Во II стадии дисциркуляторной энцефалопатии возникают четкие признаки сосудистой недостаточности диффузного или регионарного типа. Она проявляется прогрессирующим ухудшением памяти (в том числе профессиональной), снижением работоспособности, ослаблением функциональной активности. Отмечаются изменения личности: раздражительность, вязкость мышления, часто говорливость, неконтактность, иногда апатия, подавленное настроение, снижение критики к собственному состоянию, развивается эгоцентризм. Наблюдаются патологические изменения характера и поведения - грубость, впечатлительность. Нарушается интеллект, сужается круг интересов. Возникают затруднения в наиболее сложных видах профессиональной или социальной деятельности, хотя в целом пациенты сохраняют независимость и самостоятельность. Типичной является сонливость днем и плохой ночной сон. Когнитивные расстройства умеренной выраженности выявляются не только с помощью специальных методик, но и заметны в повседневном общении с пациентом.
Для II стадии дисциркуляторной энцефалопатии характерны такие неврологические синдромы: вестибулярный, вестибуло-атактический, экстрапирамидный, пирамидный, астенодепрессивный, гипоталамический, судорожный.
Третья стадия дисциркуляторной энцефалопатии (декомпенсации) характеризуется диффузными морфологическими изменениями ткани мозга, обусловленными нарастающей мозговой сосудистой недостаточностью и перенесенными острыми нарушениями мозгового кровообращения. На этой стадии заболевания больные обычно перестают предъявлять жалобы. Имеются такие неврологические синдромы, как псевдобульбарный, паркинсонизма, гемисиндром, деменции. Психика больных характеризуется интеллектуально-мнестическими расстройствами и другими грубыми органическими нарушениями. Вследствие тяжелых когнитивных нарушений возникает частичная или полная зависимость от посторонней помощи.
Выделяют также венозную энцефалопатию, обусловленную длительным венозным застоем в головном мозге. Венозный застой вызывает нарушения нейронального метаболизма, кислородного, водного обмена, нарастание гипоксии и гиперкапнии, ликворной гипертензии, отека мозга. Больные жалуются на тупую головную боль, преимущественно в лобной и затылочной областях, чаще после сна. Отмечаются ощущение тяжести, полноты в голове, иногда оглушение, а также заторможенность, апатия. Часто беспокоят головокружение, обмороки, шум в голове, онемение конечностей. Характерны сонливость на протяжении дня и нарушение ночного сна. Возможны эпилептические приступы.
Различают две формы хронической венозной энцефалопатии: первичную и вторичную. Первичная, или дистоническая, форма включает случаи нарушения венозного мозгового кровообращения, вызванные регионарными изменениями тонуса внутричерепных вен. В этиологии вторичной формы венозной энцефалопатии важную роль играет венозный застой в мозге, возникающий в результате нарушения интра- и экстракраниальных путей оттока венозной крови.
Клиническое течение первичной формы венозной энцефалопатии более легкое в сравнении со вторичной. Она сопровождается астеновегетативным, псевдотуморозно-гипертензивным и психопатологическим синдромами. При вторичной венозной энцефалопатии выделяют такие синдромы: гипертензивный (псевдотуморозный), рассеянного мелкоочагового поражения мозга, беталепсию, астенический (вегетативно-дистимический) и психопатологический. Беталепсия, или кашлевая эпилепсия, развивается в случае хронического бронхита, эмфиземы легких, бронхиальной астмы. Непрерывный кашель заканчивается эпилептиформным пароксизмом или внезапной потерей сознания (синкопальная форма).
Лечение. Основные направления лечения больных с дисциркуляторной энцефалопатией:
- терапия основного заболевания, которое вызвало развитие медленно прогрессирующего нарушения мозгового кровообращения (атеросклероз, артериальная гипертензия);
- улучшение церебрального кровоснабжения;
- нормализация или улучшение метаболизма мозга;
- коррекция неврологических и психических нарушений.
При наличии гипертензивной энцефалопатии проводят лечение артериальной гипертензии (АГ). Адекватный контроль АД позволяет уменьшить риск возникновения дисциркуляторной энцефалопатии. Определенное значение имеет немедикаментозная терапия, которая предусматривает устранение вредных привычек (табакокурение, злоупотребление алкогольными напитками), увеличение двигательной активности, ограничение употребления кухонной соли. Согласно рекомендациям ВОЗ, при наличии АГ препаратами выбора являются мочегонные средства (диуретики) в небольших дозах, а- и β-адреноблокаторы, антагонисты кальция, блокаторы адренорецепторов, ингибиторы АПФ и антагонисты рецепторов к ангиотензину II. В случае неэффективности антигипертензивной монотерапии дозу препарата нецелесообразно увеличивать до максимальной, а следует совмещать два или три гипотензивных средства. Эффективными являются комбинации мочегонных средств с β-адреноблокаторами, ингибиторами АПФ, антагонистами рецепторов ангиотензина II, ингибиторов АПФ с антагонистами кальция, β-адреноблокаторов с блокаторами а-адренорецепторов.
Мочегонные средства в первую очередь рекомендуются больным с периферическими отеками, пастозностью, признаками остеопороза. Чаще используют тиазидные диуретики: гидрохлортиазид (12,5-25 мг в сутки), бензтиазид (12,5-50 мг в сутки). Блокаторы р-адренорецепторов целесообразно назначать пациентам среднего возраста в случае сочетания дисциркуляторной энцефалопатии с ишемической болезнью сердца, аритмиями, гипертрофической кардиомиопатией, сердечной недостаточностью (осторожно и по специальной схеме), признаками симпатикотонии.
При дисциркуляторной энцефалопатии атеросклеротического генеза назначают диету с ограничением жиров и соли, а также препараты антихолестеринемического действия, преимущественно статины: симвастатин, правастатин, ловастатин. Дозы препаратов зависят от их переносимости и влияния на параметры липидного спектра. Гипохолестеринемической активностью обладает никотиновая кислота. Целесообразно также использовать цетамифен, линетол, мисклерон, полиспонин, эссенциале форте, липостабил, пармидин, антиоксиданты (токоферола ацетат, аскорбиновую кислоту, аскорутин, актовегин, цераксон), а также препараты с экстрактом гинкго двулопастного, глутаминовую кислоту, поливитамины.
Улучшение мозговой и центральной гемодинамики предусматривает устранение или уменьшение влияния факторов, которые вызвали хроническую недостаточность мозгового кровообращения. Это возможно только поеле тщательного обследования больного, что обеспечит индивидуализацию лечения. При наличии кардиальной патологии назначают сосудорасширяющие и противоаритмические средства, кардиотонические препараты. При условии изменений гемостатических свойств крови для предотвращения медленно прогрессирующего НМК рекомендованы дезагреганты (кислота ацетилсалициловая, дипиридамол или их комбинация, клопидогрель), назначают также гепарин в малых дозах. Улучшения реологических свойств крови достигают внутривенными инфузиями низкомолекулярного декстрана.
С целью улучшения мозгового кровотока используют вазоактивные препараты: пентоксифиллин, ницерголин, кавинтон. При наличии венозной энцефалопатии назначают эуфиллин, пентоксифиллин, гливенол, эскузан, дегидратационные средства (фуросемид, маннитол).
Эффективность лечения больных с дисциркуляторной энцефалопатией в значительной мере связана с расширением арсенала лекарственных
средств, которые стимулируют все виды церебрального нейрометаболизма, активизируют восстановительные процессы в центральной нервной системе. К препаратам этого типа принадлежат ноотропные средства, активаторы биоэнергетического метаболизма: цераксон (цитиколин), ноотропил, актовегин, пирацетам, церебролизин. Для предотвращения прогресса дисциркуляторной энцефалопатии перспективным считают применение препаратов системной энзимотерапии (флогензим и др.): они снижают вязкость крови, подавляют агрегацию тромбоцитов и эритроцитов, улучшают мозговой кровоток и микроциркуляцию, предотвращают тромбообразование.
При условии значительных органических изменений со стороны нервной системы назначения лекарственных средств осуществляется с учетом соответствующих показаний и наличия ведущего клинического синдрома. В случае вестибулярных нарушений рекомендованы бетагистин (бетасерк), диазепам (сибазон), винпоцетин (кавинтон), при наличии амиостатического симптомокомплекса назначают препараты, которые улучшают дофаминергическую передачу, - тригексифенидил (циклодол), амантадин (мидантан), селегилин (юмекс), карбидопа/леводопа (наком). При бессоннице назначают золпидем (ивадал), зопиклон (имован), нитразепам (радедорм), растительный препарат персенфорте. При значительной выраженности нарушений внимания и других когнитивных расстройств нейродинамиче-ского характера оправданным является применение цераксона в дозе 200 мг 3 раза в сутки перорально 1-1,5 мес. На начальных стадиях болезни с целью предотвращения ее прогрессирования важным является соблюдение режима труда и отдыха, своевременный и достаточный сон. Важное значение имеет закаливание организма, достаточное пребывание на свежем воздухе, сохранение нервно-психического равновесия.
Наличие выраженного стеновирующего поражения магистральных артерий головного мозга может быть основанием для решения вопроса о хирургическом восстановлении кровотока.
Сосудистая деменция это гетерогенный по своему происхождению синдром, который возникает при наличии разных форм цереброваскулярных заболеваний, преимущественно ишемического характера, как очагового, так и диффузного. Это вторая по распространенности форма деменции, которая развивается в пожилом возрасте. Первое место по количеству больных занимает болезнь Альцгеймера (около 50 % всех случаев деменции). Сосудистая деменция развивается в 20 % случаев, у 12 % больных эти формы сочетаются.
Для дифференциальной диагностики различных форм деменции используют клинические критерии и данные инструментальных исследований. Особенно сложной является дифференциальная диагностика сенильной деменции типа Альцгеймера и мультиинфарктной деменции. В отличие от болезни Альцгеймера для сосудистой деменции характерны в анамнезе факторы риска развития инсульта (артериальная гипертензия, гипергликемия, гиперлипидемия, ИБС, злоупотребление табакокурением), а также перенесенные ПНМК, инсульт. Семейные случаи заболевания очень редки.
Для болезни Альцгеймера нехарактерны факторы риска развития инсульта. Наблюдается она среди кровных родственников. Характеризуется прогрессирующим течением заболевания, отсутствием очагового неврологического дефицита.
На ЭЭГ при сосудистой деменции регистрируются фокусы медленной активности, а на КТ обнаруживают зоны сниженной плотности или атрофии мозга. У больных с деменцией типа Альцгеймера ЭЭГ остается нормальной до поздних стадий болезни, а на КТ выявляют изменения, свидетельствующие об атрофическом процессе с расширением борозд и желудочков, уменьшением извилин (при отсутствии очагов инфаркта). Характер изменений мозгового кровотока отличается в зависимости от типа деменции. В случае сосудистой деменции он снижается задолго до появления клинических признаков, тогда как при болезни Альцгеймера мозговой кровоток относительно долго не изменяется и нарушается лишь на поздних стадиях, когда погибают клетки мозга. Вместе с тем диагностика того или иного подтипа сосудистой деменции не всегда возможна. По данным методов нейровизуа-лизации у большинства больных одновременно выявляются два или более патогенетических типов сосудистой деменции. Разрабатываются метаболические критерии диагностики разных форм деменции с помощью позитрон-ной эмиссионной томографии.
Лечение. Применение новейших методов исследования, которые позволяют уточнить структурный, метаболический и циркуляторный субстрат сосудистой деменции, а также внедрение в клиническую практику новых классов лекарственных средств, улучшающих мозговой кровоток и церебральный метаболизм (церебролизин), обладающих нейропротекторными свойствами (цераксон, актовегин), дают возможность предотвращать тяжелые проявления прогрессирующего сосудистого поражения головного мозга и эффективнее лечить таких больных. Клинические наблюдения свидетельствуют, что когнитивные функции у больных с деменцией на фоне артериальной гипертензии улучшаются даже при условии поддержания систолического АД в пределах 120-130 мм рт. ст., а у пациентов с нормальными показателями АД в случае улучшения мозговой перфузии и после прекращения табакокурения. Вследствие гетерогенности патогенетических механизмов стандартизированного метода лечения деменции не существует.
Дисциркуляторная энцефалопатия – это хроническое и медленно прогрессирующее заболевания сосудов головного мозга, которое проявляется постепенным ухудшением работы всех его функций (ДЭП).

- Начальная стадия.
- Стадия субкомпенсации патологического процесса.
- Стадия декомпенсации процесса.
Дисциркуляторная энцефалопатия не развивается и не существует сама по себе. Это заболевание появляется постепенно при наличии сопутствующих патологических процессов в организме. Например, ДЭП может развиваться у лиц, с артериальной гипертензией, атеросклерозом, сахарным диабетом любого типа, с нарушенным венозным оттоком от головного мозга, с васкулитами и болезнями крови, которые характеризуются повышенной вязкостью.
Вследствие недостаточно адекватного кровоснабжения головного мозга происходит нарушение соотношения между потребностью и обеспечением тканей кислородом, что влечёт за собой нарушение обмена в тканях мозга, накопления продуктов распада и разрушение нервных клеток.
Симптомы
На начальной стадии пациенты предъявляют жалобы на повышенную раздражительность, утомление, незначительное снижение памяти и работоспособности. Кроме этого их беспокоят головные боли, рассеянное внимание, тяжело сосредоточиться на конкретных вещах и процессах. При объективном осмотре невропатологом определяются патологические рефлексы, нарушается конвергенция, повышение сухожильных рефлексов. При обследовании у окулиста отмечаются начальные признаки проявления ангиопатии на глазном дне.
В стадии компенсации можно выявить определённые признаки нарушения кровообращения в головном мозге. Уже начинают появляться более глубокие нарушения памяти, ухудшается запоминание текущих событий, снижается работоспособность и общая активность человека. Больной с ДЭП становится намного раздражительнее, мышление становится вязким, может появляться замкнутость или излишняя разговорчивость, апатическое настроение или состояние депрессии. Пациенты становятся малокритичны к своему состоянию здоровья. Некоторые личности проявляют агрессию, грубят или наоборот слишком обидчивы и ранимы. Кроме всего вышеперечисленного отмечается снижение интереса к окружающему миру, деятельности, хобби, развлечениям, уменьшается социальный контакт с другими людьми в обществе. При общем осмотре врач может обнаружить у пациента нарушение функции черепных нервов, признаки поражения экстрапирамидной системы (тремор, повышение или понижение мышечного тонуса), появляется псевдобульбарный синдром, нарушение координации, слуха, часто отмечаются симпатоадреналовые и вагоинсулярные кризы.
В стадии декомпенсации происходят далеко запущенные процессы, которые теперь не компенсируются защитными механизмами, и которые приводят к обширному изменению в тканях головного мозга, нарастает сосудистая недостаточность, и появляются нарушения кровообращения в головном мозге. Характерным для этой стадии является исчезновения жалоб пациентов. Появляются неврологические симптомы и синдромы, которые имеют различную глубину, окраску и характеризуют различные области поражения головного мозга: псевдобульбарные, мозжечковые, интеллектуальные и когнитивные, симптомы паркинсонизма.
Таким образом, дисциркуляторная энцефалопатия является многофакторным заболеванием, которое имеет медленное, но постепенно прогрессирующее течение, которое проявляется поражением различных областей головного мозга.
Врач-невропатолог для постановки предварительного или окончательного диагноза будет основываться на предъявляемых жалобах больного, объективных клинических проявлениях заболевания, а также назначит необходимые методы диагностики, данные которых, позволят уточнить, ускорить и улучшить диагностику.
- В клиническом анализе крови может наблюдаться её сгущение, повышение количества тромбоцитов, пойкилоцитоз, анизоцитоз.
- При биохимическом анализе крови типично повышение фракций липидов, которые участвуют в образовании атеросклеротического процесса.
Дополнительные инструментальные методы исследования будут включать в себя проведение следующих диагностик:
- Компьютерная томография головного мозга и его сосудов (КТ);
- Реоэнцефалография (РЭГ);
- Ультразвуковая допплерография сосудов головного мозга.
Лечение
Лечением дисциркуляторной энцефалопатии занимается врач-невролог. Терапия должна быть комплексной, воздействовать на причину развития заболевания, а также быть патогенетической.
- Лечение артериальной гипертензии, постоянный контроль артериального давления и регулярный приём следующих групп препаратов: ингибиторы АПФ, бета-адреноблокаторы, блокаторы каналов кальция, блокаторы АТ-рецепторов, диуретические (мочегонные) лекарственные средства.
- Снижение уровня липидов в крови больного. Профилактика атеросклеротического процесса. Гиполипидемические средства: фибраты, статины, секвестранты желчных кислот. Необходимо учитывать наличие побочных действий и противопоказаний.
- Препараты, которые борятся с кислородным голоданием ткани мозга (антигипоксанты): глютаминовая кислота.
- Производные никотиновой кислоты тоже помогают устранять кислородное голодание тканей и улучшают микроциркуляцию.
- Ноотропные препараты участвуют в улучшении кровотока в сосудах головного мозга, а также улучшают метаболические процессы.
- Если атеросклеротических процесс имеет запущенное состояние с образованием стеноза сосудов более 65%, то показано оперативное удаление атеросклеротической бляшки, стентирование.
Декомпенса́ция (от лат. de… — приставка, обозначающая отсутствие, и compensatio — уравновешивание, возмещение) — нарушение нормального функционирования отдельного органа, системы органов или всего организма, наступающее вследствие исчерпания возможностей или нарушения работы приспособительных механизмов к патологическим изменениям, вызванным заболеванием, например, декомпенсация сердца при его пороках.
Компенсация [ править | править код ]
Практически любой орган или система органов имеет механизмы компенсации, обеспечивающие приспособление органов и систем к изменяющимся условиям (изменениям во внешней среде, изменениям образа жизни организма, воздействиям патогенных факторов). Если рассматривать нормальное состояние организма в нормальной внешней среде как равновесие, то воздействие внешних и внутренних факторов выводит организм или отдельные его органы из равновесия, а механизмы компенсации восстанавливают равновесие, внося определённые изменения в работу органов или изменяя их самих. Так, например, при пороках сердца или при постоянной значительной физической нагрузке (у спортсменов) происходит гипертрофия мышцы сердца (в первом случае она компенсирует пороки, во втором — обеспечивает более мощный кровоток для частой работы на повышенной нагрузке).
Стадия декомпенсации [ править | править код ]
Любой компенсаторный механизм имеет определённые ограничения по степени выраженности нарушения, которое он в состоянии компенсировать. Лёгкие нарушения компенсируются легко, более тяжёлые могут компенсироваться не полностью и с различными побочными эффектами. Начиная с какого-то уровня тяжести компенсаторный механизм либо полностью исчерпывает свои возможности, либо сам выходит из строя, в результате чего дальнейшее противодействие нарушению становится невозможным. Такое состояние и называется декомпенсацией.

Декомпенсация – что это такое?
Стадии развития хронических патологий
Итак, декомпенсация – что это? Ответить на вопрос позволит классификация заболеваний, основанная на стадии их прогрессирования. Существует 3 степени, характеризующие развитие патологии:
- Стадия компенсации – в этом случае организм способен самостоятельно возместить ущерб, нанесённый патологией. Эта форма характеризуется тем, что больной не чувствует особых изменений своего состояния.
- Стадия субкомпенсации – организм уже не справляется с патологией полностью, и может возместить ущерб, причинённый ему, лишь частично. Больной замечает ухудшение состояния.
- Стадия декомпенсации является конечной, она наступает, когда организм полностью истратил свои силы и больше не может работать на возмещение вреда, нанесённого патологией. В этом случае пациент крайне ослаблен, плохо себя чувствует, помимо основного заболевания, отмечает общую слабость и нарушение трудоспособности.
Сердечная декомпенсация
Конечная стадия сахарного диабета
Повышение уровня глюкозы в организме проявляется тяжёлым гормональным расстройством. Сахарный диабет неминуемо ведёт к осложнениям со стороны сосудистой системы всего организма. Наиболее частыми из них являются: нефро-, нейро-, ретинопатия, атеросклероз, язвы на стопах. Декомпенсация сахарного диабета проявляется не только появлением этих признаков, но и их прогрессированием и неспособностью организма самостоятельно с ними справляться.

Стадия декомпенсации это состояние, когда резервы организма исчерпываются, а дисфункция начинает проявлять себя. Организм является системой, которая стремится к равновесию — гомеостазу. В результате инфекций, стрессов, воспалительных процессов, травм баланс нарушается. Нервная система находит обходные пути для восстановления функций органов, иммунитета, мышечной системы, придумывая механизмы компенсации.
Декомпенсация на примере сердца
Сердечная недостаточность бывает компенсированной и декомпенсированной. Например, при наступлении инфаркта или в случае порока сердца снижается сердечный выброс или объем прокачиваемой крови. Симпатическая нервная система в ответ за это увеличивает силу сердечных сокращений, чтобы здоровые ткани работали вместо пораженных клеток.
Затем наступают хронические компенсаторные механизмы:
- частичное восстановление работы сердечной мышцы;
- изменение функции почек для задержки жидкости в теле.
У многих пожилых людей случаются кратковременные сердечные приступы, о которых можно узнать только по повышенному давлению в правом предсердии. Именно это позволяет сохранить величину выброса крови при уменьшенной сократительной способности сердца. Утолщение миокарда и учащение сердечных сокращений — два основных проявления компенсации. Перегрузка коронарных сосудов со временем опять приведет к ишемии, ухудшению сократительной функции и снижению поступления крови в органы, отеками, синюшности кожи и тахикардии.
Декомпенсация на примере цирроза
Цирроз — это замещение функционирующей ткани печени рубцовой в результате вируса гепатита C, алкогольной интоксикации, жировой дистрофии. Декомпенсация означает, что ресурс организма исчерпан. При компенсированном циррозе функцию пораженных участков печени выполняют ее здоровые части.
Фиброзирование печени ухудшает отток крови, развивается портальная гипертензия, что приводит к множеству осложнений:
- асцит или накопление жидкости в брюшной полости;
- растяжение вен желудка, кишечника, варикозы;
- зуд из-за пониженного оттока желчи;
- атрофия мышц и потеря костной массы из-за снижения синтеза веществ;
- повышение риска бактериальных инфекций, кровотечения и снижение иммунитета.
Проводится обследование для определения стадии. В анализе крови фиксируется повышение СОЭ и лейкоцитов, понижение уровня железа. В моче выявляются белок и эритроциты, лейкоциты и цилиндры. Биохимический анализ крови отражает глобальные изменения. Растет билирубин, щелочная фосфатаза, гамма-глютамилтранспептидаза, печеночные ферменты, глобулины. Снижается холестерин, белок, альбумины и мочевина.
Цирроз в стадии декомпенсации подтверждается гистологическим исследованием и лечится только пересадкой печени.
Декомпенсация на примере сахарного диабета

Что такое стадия декомпенсации в отношении сахарного диабета? Недуг связан с повышенным уровнем глюкозы в крови, но только на стадии декомпенсации она обнаруживается в моче. Состояние приводит к осложнениям, которые требуют срочной медицинской помощи. В отношении сахарного диабета это означает, что организм временно не реагирует на терапию или произошло нарушение в режиме (питания, введении инсулина и так далее).
В результате декомпенсации возникают острые состояния:
- Гипогликемия или критическое снижение уровня глюкозы с сильной слабостью и голодом. Обычно состояние заканчивается комой, если не принять быстрые углеводы.
- Гипергликемия связана с резким скачком сахара в крови, когда требуется срочная инъекция инсулина.
- Кома случается при нарушении водно-электролитного или кислотно-щелочного баланса, потому бывает гиперосмолярной или кетоацидотической.
Хроническая декомпенсация сахарного диабета приводит к снижению зрения в результате поражения сосудов сетчатки и головного мозга, отмиранию нервов конечностей, почечной и сердечной недостаточности.
Декомпенсация является отражением того, что организм нельзя рассматривать по отдельным органам, уделяя внимание исключительно лечению сердца, печени или повышенной глюкозы в крови. Даже постоянные интенсивные физические нагрузки приводят к гипертрофии миокарда для того, чтобы усилить приток крови к мышцам тела.
Сердечная декомпенсация – это последняя стадия недостаточности сердечной деятельности, проявляющаяся множеством симптомов. При первых же признаках нужно приступать к лечению, чтобы не возникло необходимости в пересадке сердца.

Классификация
Сердечная недостаточность – это очень опасное состояние, при котором сердце не способно в достаточной мере выполнять свои функции. Вследствие этого органы и все ткани организма не получают нужное количество крови, с которой поступают кислород и питательные вещества. Данное заболевание имеет несколько этапов развития, самый опасный, третий – декомпенсация.
Сердечная недостаточность в стадии декомпенсации часто приводит к смертельному исходу. В данном случае сердце не справляется со своей задачей не только при физических или эмоциональных нагрузках, но даже если человек находится в спокойном состоянии. Данная форма необратима, и поэтому настолько опасна.
Для декомпенсированной сердечной недостаточности характерно:
- Увеличение миокарда, а точнее – его растяжение и истончение.
- Задержка жидкости в организме.
- Стремительное снижение сердечного выброса.
- Отечность миокарда.
Хроническая форма декомпенсации – это длительный процесс, то есть данная патология развивается на протяжении годов, и при этом прогрессирует. Особенность ее заключается в том, что вследствие какого-либо поражения органа (некроз, воспаление, дисплазия), клетки миокарда изменяются. Это отражается на его функционировании. Но клетки, которые еще не поражены, выполняют работу, компенсируя дисфункцию пораженных миоцитов. Далее происходит декомпенсация, и сердце не способно перекачивать кровь в нужном количестве.
Декомпенсированную сердечную недостаточность разделяют по локализации:
- Патология левого желудочка. Диастолический тип – при этом полость не способна получить нужное количество крови. Это чревато перегрузкой левого предсердия и застойным процессом в легких. Но сердечный выброс в аорту еще сохранен. Систолический тип – левый желудочек расширен, снижен сердечный выброс. Сократительная функция желудочка нарушена.
- Патология правого желудочка. Она характеризируется застойным процессом в большом кругу кровообращения, а малый при этом недостаточно снабжается кровью.
- Смешанная форма. Она встречается очень редко. Для нее характерна дисфункция и левого, и правого желудочков.
Симптомы
Патология проявляет достаточно много симптомов. Нет каких-либо специфических признаков, по которым можно диагностировать болезнь точно.
Декомпенсированная сердечная недостаточность – это последствие других заболеваний сердца, поэтому клиническая картина достаточно разнообразна, так как одни симптомы наслаиваются на другие.
Основные симптомы декомпенсированной сердечной недостаточности:
- Одышка. Она проявляется при небольших нагрузках, но если нет соответствующего лечения, то патология прогрессирует, и беспокоит, даже если человек находится в спокойном состоянии. Возникает это вследствие застойных процессов в легких.
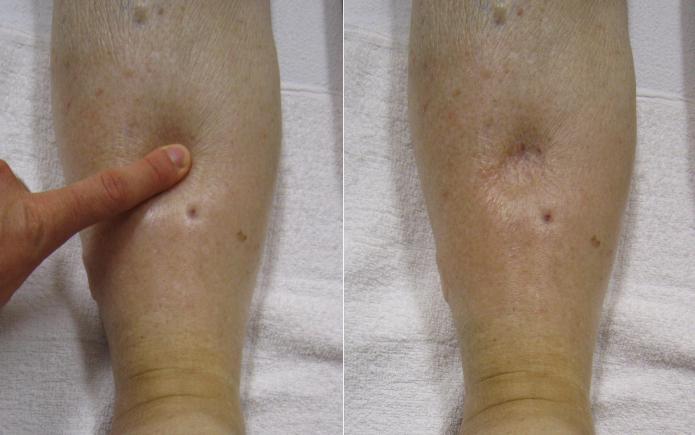
- Отечности ног и рук. Объясняются они нарушенным оттоком жидкости из организма. При этом поражается также и сердечная мышца.
- Сухой кашель.
![]()
- Болевые ощущения или дискомфорт в области правого подреберья.
- Асцит – водянка в брюшной полости. При этом живот и вес человека значительно увеличиваются.
- Общая слабость, чувство переутомления.
- Холодные стопы и кисти рук.
- Небольшое количество мочи, редкие позывы к мочеиспусканию.
При обследовании врачи обнаруживают хрипы в легких, аритмию, застойные процессы. Наблюдается повышение давления в яремной вене.
Причины
Причинами хронической сердечной недостаточности в стадии декомпенсации являются различные заболевания сердечно-сосудистой системы, которые не лечились вовремя.
Декомпенсированная сердечная недостаточность возникает по таким причинам:
- Гипертоническая болезнь, а точнее, запустить необратимый процесс может гипертонический криз.
- Врожденные пороки сердца. Это аномалии сердечных клапанов, вследствие которых происходит сбой сердечной работы.
- Миокардит.
- Стабильная тахиаритмия.
- Кардиомиопатия гипертрофического типа.
Вышеперечисленные причины относятся к сердечным патологиям. Также сердечную недостаточность могут вызывать и другие факторы:
- Хронический алкоголизм.
- Отравление организма бактериально-токсического типа.
- Бронхиальная астма, которая не лечилась и перешла в запущенную форму.
- Неправильное лечение или же его отсутствие на первой стадии патологии.
- Ожирение.
- Сахарный диабет.
Лечение
Перед тем как назначить метод лечебной терапии и конкретные препараты, врач проводит полное обследование. К нему относится изучение анамнеза, так как если развилась последняя стадия заболевания, то у человек уже есть история болезни. Также проводится физикальный осмотр.
Обязательно пациенту нужно сдать анализы крови и мочи. Из инструментальных исследований назначается рентренография и ЭХО-кардиография. К современным методам диагностики относятся МРТ и КТ. Они очень информативны, их могут назначать вместо рентгена и УЗИ. Уже после необходимых исследований назначаются лекарственные препараты.
Лечение должно быть направлено на устранение декомпенсации организма и восстановление основных его функций, нейтрализовать застойные процессы. Терапия обязательно проходит под наблюдением врачей, то есть только в условиях стационара. Больному нужен постельный режим, обязательно исключается любая нагрузка (физическая и эмоциональная). Пациент должен периодически садиться или делать несколько шагов. Это поможет предотвратить застойные процессы и образование тромбов.
Декомпенсированная сердечная недостаточность лечится комплексом из разнообразных препаратов. Важно принимать:
- Ингибиторы АПФ.
- Бета-ингибиторы. Эти препараты помогают сократить потребности миокарда.
- Сердечные гликозиды. Эти препараты способствуют увеличению сердечного выброса.
- Антагонисты альдостерона. Эти средства повышают артериальное давление и выводят излишки жидкости из организма.
- Антиаритмические препараты.
Важно принимать антигипентензивные препараты, средства, которые влияют на реологические качества крови и липидный обмен. Дополнительно требуются диуретики.
При запущенной сердечной недостаточности назначаются и другие лекарства. Так как от дисфункции сердца страдает весь организм, требуется прием гепатопротекторов, иммуномодуляторов и витаминных комплексов.
Важно, чтобы комплекс препаратов назначал квалифицированный специалист, потому как все сердечные лекарства имеют достаточно большой список побочных эффектов. Только врач может назначить терапию, исходя из всех индивидуальных особенностей организма пациента, чтобы снизить вероятность проявления таких действий на организм.
Чаще всего при сердечной декомпенсации назначается хирургическое лечение. К таким методам относятся:
- шунтирование сосудов;
- ангиопластика коронарного типа;
- установка дефибриллятора или кардиостимулятора.
Радикальное хирургическое лечение назначается пациентам, у которых есть необратимые изменения структуры органов. При этом может требоваться пересадка легких, сердца или крупных артерий.
При сердечной недостаточности левого желудочка пациентам имплантируют специальный аппарат, который функционирует за него. Некоторое время назад врачи устанавливали данный аппарат временно, до пересадки сердца, но сейчас доказано, что он значительно продлевает жизнь пациентов.
Сердечная недостаточность в стадии декомпенсации – это такое тяжелое состояние, при котором в большинстве случаев наступает летальный исход. Поэтому заниматься самолечением в данном случае просто противопоказано. Согласно статистике, около 75% мужчин и 62% женщин не проживают больше 5 лет с такой патологией. Но такие цифры обусловлены тем, что люди несвоевременно обращаются к врачам.
Для подготовки материала использовались следующие источники информации.
Декомпенса́ция (от лат. de… — приставка, обозначающая отсутствие, и compensatio — уравновешивание, возмещение) — нарушение нормального функционирования отдельного органа, системы органов или всего организма, наступающее вследствие исчерпания возможностей или нарушения работы приспособительных механизмов к патологическим изменениям, вызванным заболеванием, например, декомпенсация сердца при его пороках.
Компенсация [ править | править код ]
Практически любой орган или система органов имеет механизмы компенсации, обеспечивающие приспособление органов и систем к изменяющимся условиям (изменениям во внешней среде, изменениям образа жизни организма, воздействиям патогенных факторов). Если рассматривать нормальное состояние организма в нормальной внешней среде как равновесие, то воздействие внешних и внутренних факторов выводит организм или отдельные его органы из равновесия, а механизмы компенсации восстанавливают равновесие, внося определённые изменения в работу органов или изменяя их самих. Так, например, при пороках сердца или при постоянной значительной физической нагрузке (у спортсменов) происходит гипертрофия мышцы сердца (в первом случае она компенсирует пороки, во втором — обеспечивает более мощный кровоток для частой работы на повышенной нагрузке).
Стадия декомпенсации [ править | править код ]
Любой компенсаторный механизм имеет определённые ограничения по степени выраженности нарушения, которое он в состоянии компенсировать. Лёгкие нарушения компенсируются легко, более тяжёлые могут компенсироваться не полностью и с различными побочными эффектами. Начиная с какого-то уровня тяжести компенсаторный механизм либо полностью исчерпывает свои возможности, либо сам выходит из строя, в результате чего дальнейшее противодействие нарушению становится невозможным. Такое состояние и называется декомпенсацией.
Читайте также:



